Les objectifs d'apprentissage
- Description de l'hypovolémie
- Traitement et prise en charge périopératoire de l'hypovolémie
- Prise en charge d'un choc hypovolémique
Définition et mécanismes
- Également connu sous le nom d'épuisement volumique ou de contraction volumique, il s'agit d'un état de volume de liquide extracellulaire anormalement bas.
- Le maintien d'un niveau adéquat équilibre des fluides est essentiel pour préserver l'homéostasie
- Causée soit par une perte de sodium et d'eau, soit par une diminution du volume sanguin
- L'hypovolémie fait référence à la perte de liquide extracellulaire et ne doit pas être confondue avec la déshydratation
- Une hypovolémie non traitée ou des pertes de volume excessives et rapides peuvent entraîner un choc hypovolémique
- Un traitement immédiat de l'hypovolémie est nécessaire pour prévenir des lésions organiques potentiellement mortelles, un choc ou la mort
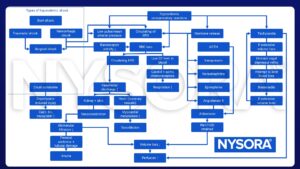
Signes et symptômes
- Vertiges
- DE TÊTE DE ravitaillement
- Faiblesse
- La soif
- Fatigue
- Crampe musculaire
- Incapable de faire pipi (uriner) ou la couleur de l'urine est plus foncée que la normale
Choc hypovolémique:
- Tachycardie
- Hypotension
- Peau pâle ou froide
- Cyanose
- Confusion
- Difficulté à respirer ou respiration rapide
- La transpiration excessive
- Oligurie
- Douleurs abdominales et thoraciques
- Mains et pieds froids
Stades du choc hypovolémique
| Étape 1 | Étape 2 | Étape 3 | Étape 4 | |
|---|---|---|---|---|
| Perte de sang | Jusqu'à 15 % (750 ml) | 15 à 30 % (750 à 1500 XNUMX ml) | 30 à 40 % (1500 à 2000 XNUMX ml) | Plus de 40 % (plus de 2000 XNUMX ml) |
| Tension artérielle | Normal (maintenu par vasoconstriction) | Augmentation de la TA diastolique | PA systolique < 100 | PA systolique < 70 |
| Rythme cardiaque | Normal | Légère tachycardie (> 100 bpm) | Tachycardie (> 120 bpm) | Tachycardie extrême (> 140 bpm) avec pouls faible |
| Fréquence respiratoire | Normal | Augmenté (> 20) | Tachypnéique (> 30) | Tachypnée extrême |
| État mental | Normal | Légère anxiété, agité | Altéré, confus | Diminution du LOC, léthargie, coma |
| Peau | Pâle | Pâle, frais, moite | Augmentation de la diaphorèse | Diaphorèse extrême; marbrures possibles |
| Recharge capillaire | Normal | différé | différé | Absent |
| Sortie d'urine | Normal | 20 à 30 mL/h | 20 mL / heure | négligeable |
Causes
| Rénal | Extrarénal | Hypovolémie relative associée à l'anesthésie |
|---|---|---|
| Excès diurétique Déficit en minéralocorticoïde Cétonurie Diurèse osmotique Syndrome de gaspillage cérébral du sel Néphropathies avec perte de sel | Pertes gastro-intestinales : vomissements et diarrhée Pertes cutanées : transpiration excessive et brûlures Pertes respiratoires : hyperventilation Accumulation de fluide dans les troisièmes espaces : - Pancréatite aiguë - Obstruction intestinale - Augmentation de la perméabilité vasculaire - Hypoalbuminémie Une hémorragie interne Trauma | Diminution de la production sympathique centrale Diminution des réponses réflexes cardiovasculaires Diminution de l'activité réflexe des barorécepteurs Diminution de la réponse contractile des VSM ou de la sensibilité aux agonistes neurohumoraux et adrénergiques (p. ex., noradrénaline) Mécanismes déprimés régulant le Ca2+ cytosolique VSM Réduction de la concentration de Ca2+ intracellulaire VSM Réduction du transport des ions du canal calcique de type VSM L Réduction de la sensibilité du myofilament VSM au calcium Activation des canaux K+ATP |
Complications
- Amortisseurs
- Ischémique accident vasculaire cérébral
- Infarctus du myocarde
- Si vous faites de l'insuffisance hépatique
- L'insuffisance rénale aiguë
- Défaillance multi-organes
- Décès
Diagnostic différentiel
- Grossesse
- État septique
- Hypoglycémie
- Anaphylaxie
- Anémie
- Vous avez déjà eu un arrêt cardiaque
- Bradycardie
- Pathologie valvulaire
Diagnostic
- Examen physique
- Cathéter veineux central
- Ligne artérielle
- Des analyses de sang: urée et électrolytes, panel métabolique de base, formule sanguine complète, glycémie, groupe sanguin et dépistage
- Pouls, température corporelle et tension artérielle
- Tests de la fonction rénale
- Ultrason
- Echocardiogramme
Traitement
- Le remplacement liquidien dépend du type de liquide qui a été perdu :
- Transfusion sanguine
- Plasma frais congelé
- Autres facteurs de coagulation
- Solution cristalloïde : solution de Ringer lactée → remplir à la fois les espaces interstitiels et intravasculaires
- Colloïdes (substituts de plasma) : albumine sérique humaine (5 % et 25 %), dextran, gélatine, hydroxyéthylamidon (HES) → restent dans l'espace intravasculaire
- Traiter une maladie sous-jacente, des blessures ou brûlures
- Restaurer équilibre électrolytique
Gestion périopératoire
- Minimiser les temps de jeûne préopératoire
- Encourager la consommation illimitée de liquides clairs jusqu'à 2 h avant la chirurgie élective
- Évalue la réactivité hydrique chez les adultes hémodynamiquement instables tout au long de la période périopératoire avec une élévation passive des jambes suivie d'une mesure de la pression artérielle ou (idéalement) du volume d'éjection systolique
- Administrer du liquide IV avec un bilan hydrique globalement positif de 1 à 2 L à la fin de la chirurgie
- En cas de chirurgie abdominale majeure, fournir un débit moyen de perfusion de liquide cristalloïde de 10-12 ml/kg/h pendant la chirurgie et de 1.5 ml/kg/h dans la période postopératoire de 24 h
- S'assurer que l'état du volume intravasculaire est optimisé avant d'ajouter un traitement vasopresseur
- Mesurer la réactivité hydrique chez les patients à haut risque subissant une intervention chirurgicale majeure à l'aide d'un moniteur hémodynamique avancé
- Appliquer une stratégie hémodynamique ciblée et, si nécessaire, introduire un vasopresseur ou un inotrope
- Viser la transition précoce de la thérapie intraveineuse à la thérapie par fluide oral après la chirurgie
- Sachez que l'anesthésie peut également entraîner une hypovolémie relative
- Identifier et traiter l'hypovolémie relative
- Moniteur:
- Fréquence cardiaque et rythme
- Pression artérielle/PVC
- Oxymétrie de pouls
- Dioxyde de carbone de fin d'expiration
- Concentrations d'anesthésiques inhalés
- Gaz du sang artériel
- Lactate
- Sélection d'une stratégie de gestion des fluides :
-
- Chirurgie mini/modérément invasive : 1-2 L d'une procédure électrolytique équilibrée administrée sur une période de 30 à 120 minutes
- Procédures invasives majeures :
- Stratégie restrictive : remplacer uniquement le liquide perdu pendant la procédure (environ 3 mL/kg/h) si la perte de sang anticipée est < 500 mL et/ou sans changement de liquide
- Thérapie ciblée (GDT) : pour les procédures avec une perte de sang anticipée > 500 ml et/ou des changements de fluides, utilisez la GDT avec des paramètres hémodynamiques dynamiques invasifs
- Éviter les approches libérales ou à volume fixe qui conduisent à l'administration de grands volumes de solution cristalloïde, d'œdème tissulaire et d'effets indésirables associés
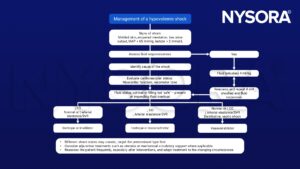
Prise en charge d'un choc hypovolémique
Lecture suggérée
- Joshi, G. 2022. Gestion des fluides peropératoires. À jour. https://www.uptodate.com/contents/intraoperative-fluid-management#H254311346
- Jha, A., Zilahi, G., Rhodes, A., 2021. Thérapie vasoactive en état de choc. BJA Education 21, 270–277.
- Timothy E. Miller, Paul S. Myles; Fluidothérapie périopératoire pour chirurgie majeure. Anesthésiologie 2019; 130:825–832.
- Noel-Morgan J, Muir WW. Hypovolémie relative associée à l'anesthésie : mécanismes, surveillance et considérations de traitement. Avant Vétérinaire Sci. 2018;5:53.
- Al-Khafaji, A., Webb, A. 2004. Réanimation liquidienne. Formation continue en anesthésie, soins intensifs et douleur. 4;4:127-131.
Nous aimerions avoir de vos nouvelles. Si vous détectez des erreurs, envoyez-nous un e-mail serviceclient@nysora.com

