Manoj K. Karmakar e Ki Jinn Chin
INTRODUÇÃO
Bloqueios neuroaxiais centrais (BCNs), que incluem Espinhal, epidural, combinado raqui-peridural (CSE), e peridural caudal injeções, são técnicas de anestesia regional comumente praticadas e frequentemente utilizadas no período perioperatório para anestesia e analgesia e para o controle da dor crônica. Tradicionalmente, os CNBs são realizados usando uma combinação de pontos anatômicos de superfície, a percepção do operador da sensação tátil (perda de resistência) durante o avanço da agulha e/ou visualização do fluxo livre do líquido cefalorraquidiano. Embora os processos espinhosos sejam referências anatômicas de superfície relativamente confiáveis em muitos pacientes, eles nem sempre são facilmente reconhecíveis em pacientes com obesidade, edema, deformidade espinhal subjacente ou cirurgia anterior nas costas. A linha de Tuffier, que conecta os pontos mais altos das cristas ilíacas, é outro marco anatômico de superfície amplamente utilizado para estimar a localização do interespaço L3-L4; no entanto, a correlação é inconsistente.
Mesmo na ausência de anormalidades na coluna, a estimativa de um nível intervertebral específico pode não ser precisa em muitos pacientes e pode resultar na colocação da agulha em um ou dois níveis da coluna vertebral acima do pretendido. A dificuldade em identificar o nível espinhal correto é exagerada em pacientes com obesidade e nos níveis espinhais superiores. Esta imprecisão tem sido implicada em casos de lesão do cone medular após raquianestesia. Além disso, os pontos de referência da superfície por si só não permitem que o operador preveja com segurança a facilidade ou dificuldade da colocação da agulha antes da punção da pele. Dificuldade técnica imprevista, múltiplas tentativas de colocação da agulha e falha do BCN não são, portanto, incomuns. Recentemente, porém, ultrassonografia (US) da coluna emergiu como um método útil de superar muitas dessas deficiências da abordagem guiada por pontos de referência de superfície para CNBs.
Imagem dos EUA oferece várias vantagens quando usado para orientar a colocação da agulha durante os CNBs. É não invasivo, seguro, simples de usar, pode ser realizado rapidamente no local de atendimento, fornece imagens em tempo real, não apresenta efeitos adversos significativos e é particularmente útil para delinear a anatomia da coluna vertebral anormal ou variante. Quando usado para intervenções de dor crônica da coluna, o US pode reduzir ou eliminar a exposição à radiação ionizante. Atualmente, a US é usada com mais frequência como ferramenta pré-procedimento, mas também pode ser usada para orientação da agulha em tempo real durante os BNCs.
Durante a varredura pré-procedimento, pode-se localizar com precisão a linha média, identificar um determinado interespaço lombar, prever a profundidade do espaço epidural e identificar pacientes nos quais um BNC pode ser difícil. Em mãos experientes, o uso de US para inserção de agulha peridural reduz o número de tentativas de punção, melhora a taxa de sucesso do acesso peridural na primeira tentativa, reduz a necessidade de punção em vários níveis e melhora o conforto do paciente durante o procedimento. No entanto, apesar de suas vantagens, a integração da US na prática clínica para CNBs ainda está em sua infância. Uma pesquisa recente com anestesiologistas no Reino Unido mostrou que mais de 90% dos entrevistados não foram treinados para obter imagens do espaço peridural usando US, apesar das diretrizes nacionais que defendem seu uso. Nesta seção, descrevemos técnicas de ultra-sonografia espinhal, a sonoanatomia relevante e considerações práticas para o uso de US para CNBs.
CONTEXTO HISTÓRICO
Bogin e Stulin foram provavelmente os primeiros a relatar o uso de US para procedimentos intervencionistas do neuroeixo central. Em 1971, eles descreveram o uso de US para punção lombar. Porter e colegas, em 1978, usaram a US para obter imagens da coluna lombar e medir o diâmetro do canal espinhal em radiologia diagnóstica. Cork e colegas foram o primeiro grupo de anestesiologistas a usar a US para localizar os pontos de referência relevantes para a anestesia peridural. A partir de então, US foi usado principalmente para visualizar o anatomia da coluna vertebral e medir as distâncias da pele à lâmina e espaço peridural antes da punção peridural. Entre 2001 e 2004, Grau e colaboradores, de Heidelberg, Alemanha, publicaram uma série de estudos que formaram a base da aplicação clínica da US para CNB. Melhorias subsequentes na tecnologia dos EUA e no software de processamento de imagem permitiram maior clareza de imagem da coluna e das estruturas neuroaxiais. Além disso, a crescente disponibilidade de sistemas de US no local de atendimento levou a mais pesquisas de outros pesquisadores, o que estabeleceu nossa compreensão atual da sonoanatomia espinhal.
ANATOMIA BRUTA DA COLUNA
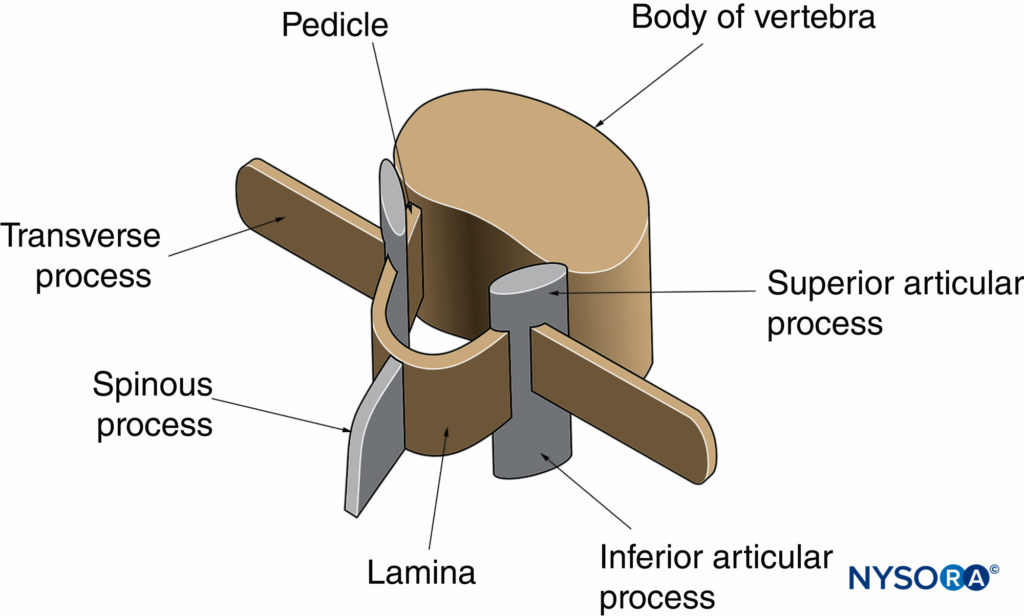
A anatomia macroscópica da coluna foi discutida em detalhes em Anatomia Ultraestrutural das Meninges Espinhais e Estruturas Relacionadas e Anatomia Neuraxial (Anatomia Relevante para Anestesia Neuraxial). Nesta seção, a anatomia relevante para imagens de US da coluna é brevemente revisada. Uma vértebra é composta de dois componentes: o corpo vertebral e o arco vertebral (Figura 1). O arco vertebral é formado pelos pedículos e lâminas de sustentação.Figura 2). Sete processos surgem do arco vertebral: um processo espinhoso, dois processos transversos, dois processos articulares superiores e dois processos articulares inferiores. Figuras 1 e 2).
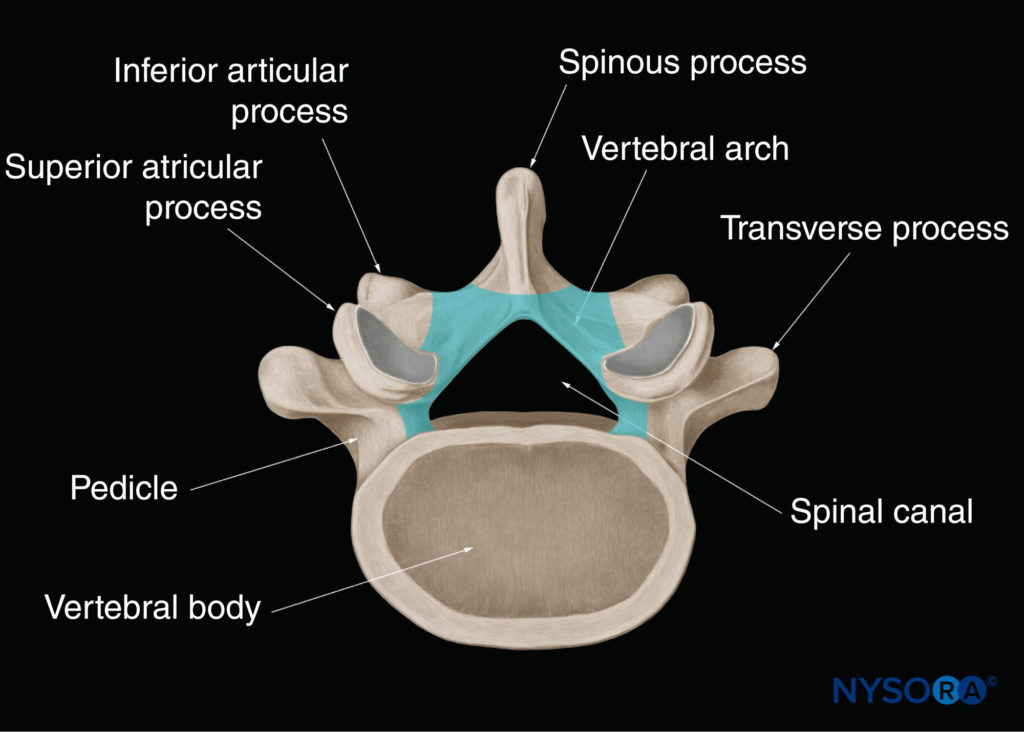
FIGURA 2. Arco vertebral de uma vértebra lombar típica. O arco vertebral circunda o canal vertebral e é formado pela superfície posterior do corpo vertebral, pelos pedículos e pelas lâminas.
As vértebras adjacentes articulam-se entre si nas articulações facetárias entre os processos articulares superior e inferior e o disco intervertebral entre os corpos vertebrais. Isso produz duas lacunas: uma entre os processos espinhosos, o “espaço interespinhoso” (Figura 3), e um entre as lâminas, o “espaço interlaminar” (Figura 4). É através desses espaços que a energia dos EUA entra no canal espinhal e possibilita a ultrassonografia espinhal e os CNBs.
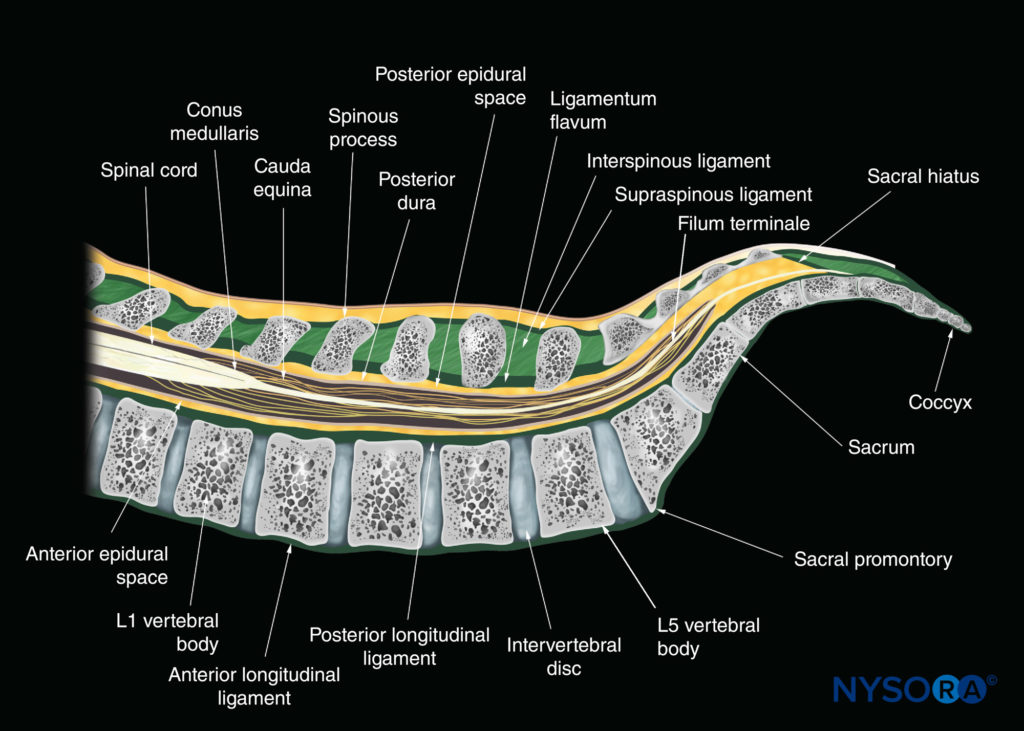
Os três principais ligamentos da coluna são o ligamento amarelo (Figuras 3, 4, e 5), o ligamento longitudinal anterior e o ligamento longitudinal posterior (ver Figura 3). O ligamento longitudinal posterior é fixado ao longo da parede anterior do canal vertebral (ver Figuras 3, 4 e 5). O ligamento amarelo, também conhecido como ligamento amarelo, é uma densa camada de tecido conjuntivo que faz a ponte entre os espaços interlaminares. Figura 4) e conecta as lâminas das vértebras adjacentes. É em forma de arco em corte transversal e é mais largo posteriormente na linha média e na região lombar (ver Figura 5). O ligamento amarelo está ligado à superfície anterior da margem inferior da lâmina acima, mas se divide inferiormente para se ligar tanto à superfície posterior (componente superficial) quanto à superfície anterior (componente profundo) da lâmina abaixo. Os processos espinhosos são fixados em suas extremidades pelo ligamento supraespinhoso, que é espesso e semelhante a um cordão, e ao longo de seu comprimento pelo ligamento interespinhoso, que é fino e membranoso (ver Figura 3). O canal espinhal (vertebral) é formado pelo arco vertebral e pela superfície posterior do corpo vertebral (ver Figuras 2 e 5). As aberturas no canal espinhal são através do forame intervertebral ao longo de sua parede lateral e do espaço interlaminar em sua parede póstero-lateral. Dentro do canal espinhal encontra-se o saco tecal (formado pela dura-máter e aracnóide; ver Figura 5) e seu conteúdo (medula espinhal, cauda equina e líquido cefalorraquidiano; ver Figuras 3 e 5).
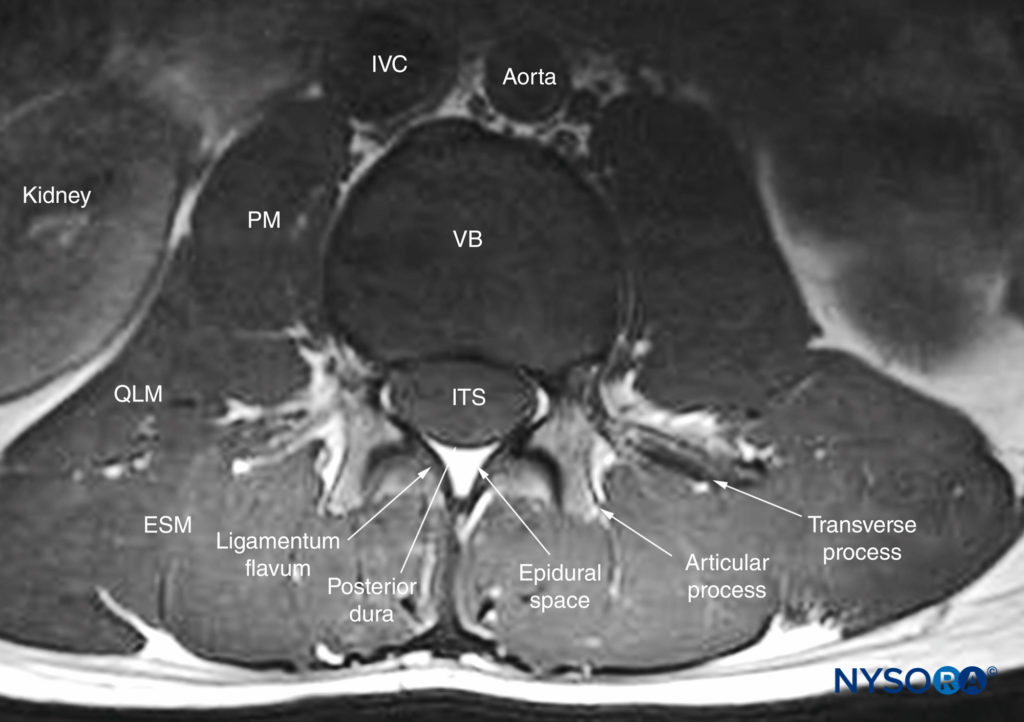
FIGURA 5. Corte transversal de ressonância magnética da coluna lombar inferior através do espaço interespinhoso. Observe a relação do processo articular com o processo transverso e a fixação do ligamento amarelo à lâmina em ambos os lados. Observe também que o espaço epidural anterior é pouco visto e que a dura-máter anterior está muito próxima ao ligamento longitudinal posterior da vértebra. ESM, músculo eretor da espinha; ITS, espaço intratecal; VCI, veia cava inferior; PM, músculo psoas maior; QLM, músculo quadrado lombar; VB, corpo vertebral.
A medula espinhal se estende do forame magno até o cone medular, próximo à borda inferior da primeira vértebra lombar (ver Figura 3), terminando finalmente como o filum terminale. No entanto, há variação normal na posição do cone medular, podendo se estender de T12 até o terço superior de L3. A cauda equina, assim denominada devido à sua semelhança com a cauda de um cavalo, é composta pelos nervos lombar, sacro e coccígeo que se originam no cone medular e descem caudalmente para sair do canal medular através de seus respectivos forames intervertebrais. Da mesma forma, o saco dural é classicamente descrito como terminando no nível da segunda vértebra sacral (S2) (ver Figura 3), mas isso pode variar da borda superior de S1 até a borda inferior de S4. O espaço epidural é um espaço anatômico dentro do canal espinhal, mas fora da dura-máter (referido como extradural; ver Figuras 3 e 5). Estende-se desde o nível do forame magno cranialmente até a ponta do sacro no ligamento sacrococcígeo. Figura 3). O espaço peridural posterior é importante para os CNBs. A única estrutura importante no espaço peridural anterior para bloqueios neuroaxiais é o plexo venoso vertebral interno.
IMAGEM DE ULTRASSOM DA COLUNA
Foundation
Localizada a uma profundidade de vários centímetros ou mais em adultos, a imagem de US da coluna normalmente requer o uso de US de baixa frequência (2–5 MHz) e transdutores de matriz curva. Devido à natureza divergente de seu feixe de US, os transdutores de matriz curva também produzem um amplo campo de visão, particularmente nas áreas mais profundas, o que é útil ao usar US para CNB. A US de baixa frequência fornece penetração adequada, mas infelizmente não tem resolução espacial na profundidade (5-7 cm) em que as estruturas neuroaxiais estão localizadas. A estrutura óssea da coluna vertebral, que envolve as estruturas neuroaxiais, reflete muito do incidente sinal dos EUA antes mesmo de atingir o canal espinhal, apresentando desafios adicionais na aquisição de imagens de boa qualidade. No entanto, esse desafio é muitas vezes compensado por processamento de imagem aprimorado e modos avançados de otimização de imagem em sistemas modernos de US e, portanto, imagens de alta qualidade do neuroeixo ainda podem ser obtidas com transdutores de baixa frequência. Também digno de nota é que a tecnologia antes disponível apenas nos sistemas norte-americanos baseados em carrinho de última geração agora está disponível em dispositivos norte-americanos portáteis, tornando os sistemas norte-americanos ainda mais práticos para aplicações de ultrassonografia da coluna vertebral e CNB guiado por US (USG).
Planos de digitalização
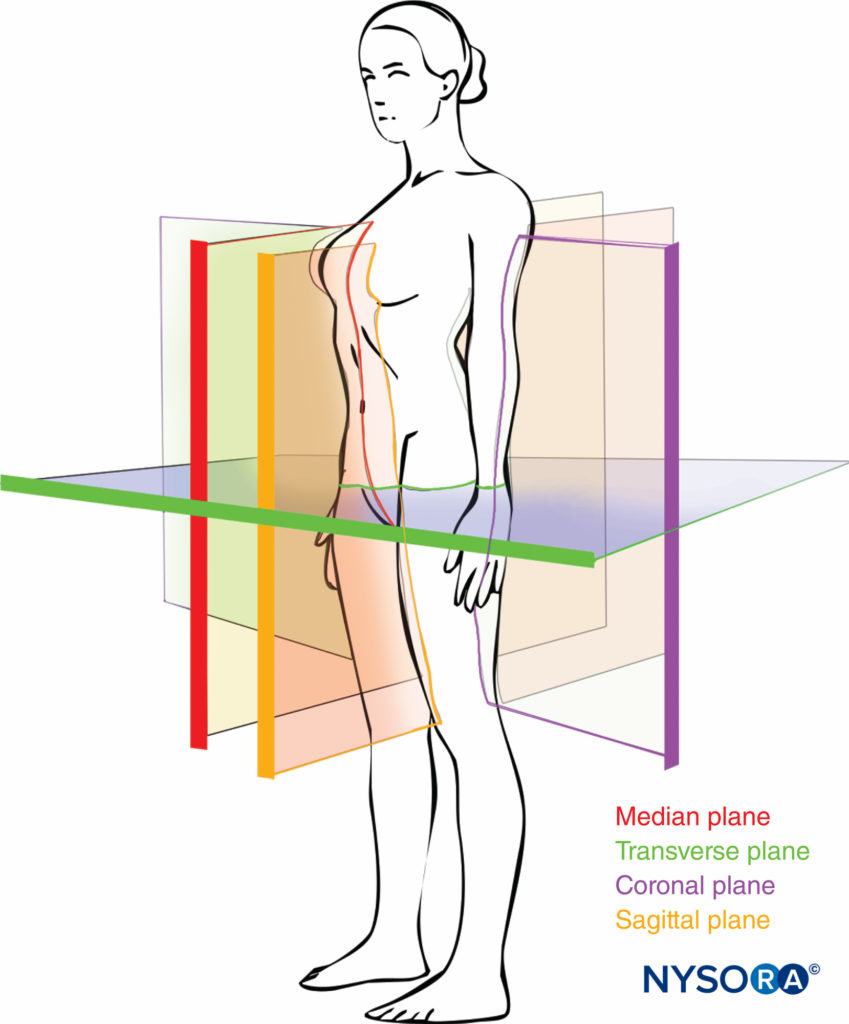
Embora os planos anatômicos já tenham sido descritos em outras partes deste texto, a importância de entendê-los para imagens da coluna exige uma revisão mais detalhada. Existem três planos anatômicos: mediano, transverso e coronal.Figura 6). O plano mediano é um plano longitudinal que passa pela linha média, dividindo o corpo em duas metades iguais, direita e esquerda. O plano sagital é um plano longitudinal paralelo ao plano mediano e perpendicular ao solo. Portanto, o plano mediano também pode ser definido como o plano sagital que está exatamente no meio do corpo (plano sagital mediano). O plano transversal, também conhecido como plano axial ou horizontal, é paralelo ao solo.
O plano coronal, também conhecido como plano frontal, é um plano vertical perpendicular ao solo e perpendicular ao plano sagital que divide o corpo em uma parte anterior e uma posterior.
Eixo de Varredura
A imagem de US da coluna vertebral pode ser realizada no eixo transversal (digitalização transversal; Figura 7) ou o eixo longitudinal (varredura sagital; Figura 8) com o paciente sentado, em decúbito lateral ou em decúbito ventral. As informações anatômicas obtidas desses dois planos de varredura se complementam durante um exame de US da coluna. Uma varredura transversal pode ser realizada sobre o processo espinhoso (ver Figura 7a) ou através do espaço interespinhoso/interlaminar (ver Figura 7b). A primeira produz a visão transversal do processo espinhoso, enquanto a segunda produz a visão transversal interespinhosa da coluna. As incidências transversais são relativamente fáceis de adquirir na região lombar, mas a interespinhosa transversa é desafiadora na região médio-torácica (T4-8) devido à angulação caudal aguda dos processos espinhosos. Dependendo do ângulo dos processos espinhosos, o transdutor pode ter que ser inclinado para produzir uma visão interespinhosa ideal das estruturas neuroaxiais.
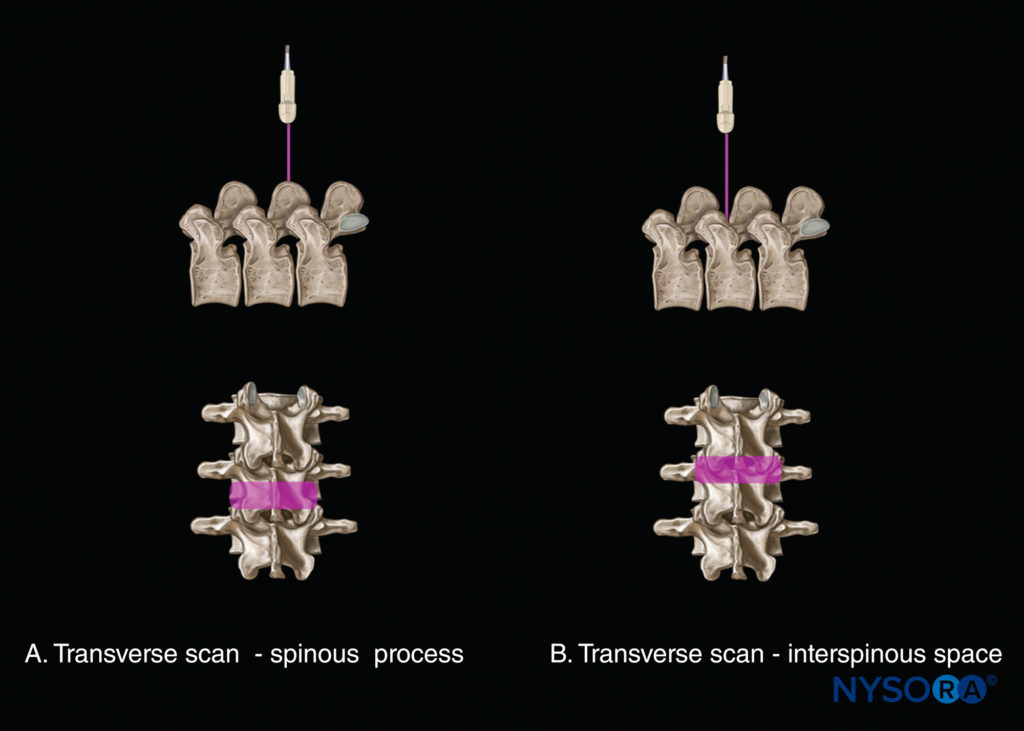
FIGURA 7. Eixo de varredura: varredura transversal (A) ao nível do processo espinhoso; e (B) ao nível do espaço interespinhoso.
A cintilografia sagital pode ser realizada através da linha média (visão sagital mediana do processo espinhoso) ou através de um plano paramediano (Figura 8). No geral, três incidências sagitais paramedianas da coluna podem ser obtidas (de medial para lateral): (1) uma incidência da lâmina sagital paramediana (ver Figura 8a); (2) uma visão do processo articular sagital paramediano (ver Figura 8b); e (3) uma visão do processo transverso sagital paramediano (ver Figura 8c). Grau et ai. sugeriram o uso de uma varredura sagital paramediana para visualizar as estruturas neuroaxiais. Descobrimos que a visibilidade do US de estruturas neuroaxiais pode ser melhorada ainda mais quando a coluna é fotografada no plano oblíquo sagital paramediano.Figura 9). Durante uma varredura sagital oblíqua paramediana (PMSOS), o transdutor é posicionado 2 a 3 cm lateral à linha média (paramediana) e sobre as lâminas no eixo sagital, inclinado ligeiramente medialmente em direção à linha média (ver Figura 9). O objetivo da inclinação medial é garantir que o sinal do US entre no canal espinhal pela parte mais larga do espaço interlaminar e não pelo sulco lateral do canal espinhal.
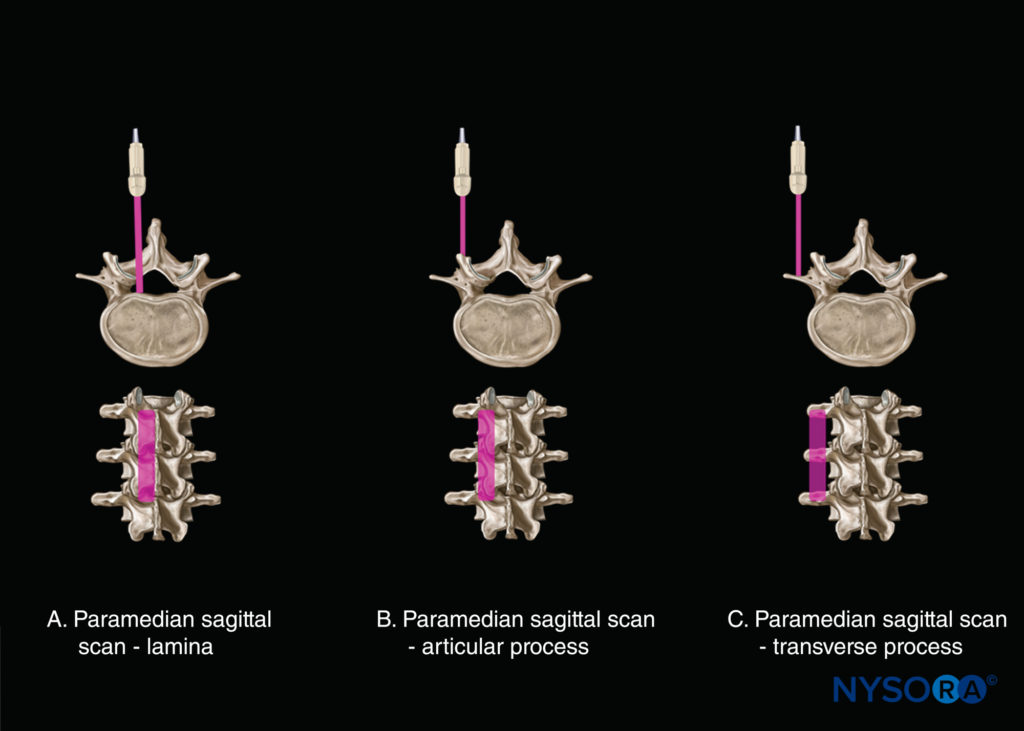
FIGURA 8. Eixo de varredura: varredura sagital paramediana (A) ao nível da lâmina; (B) ao nível do processo articular; e (C) ao nível do processo transverso.
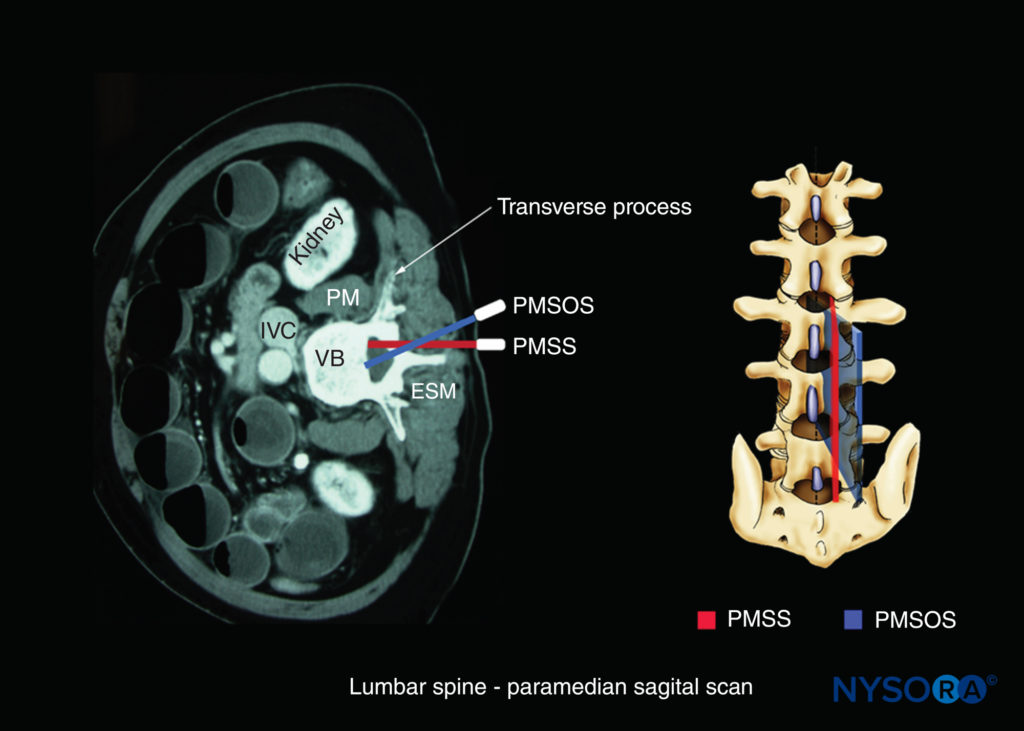
FIGURA 9. Eixo da varredura: varredura oblíqua sagital paramediana da coluna lombar. Observe a direção medial do feixe de US (azul). ESM, músculo eretor da espinha; VCI, veia cava inferior; PM, músculo psoas maior; PMSOS, varredura oblíqua sagital paramediana; PMSS, varredura sagital paramediana (vermelho); VB, corpo vertebral.
Sonoanatomia da Coluna
Conhecimento detalhado do anatomia vertebral é essencial para compreender a sonoanatomia da coluna vertebral. Infelizmente, textos de anatomia transversais descrevem a anatomia da coluna em planos ortogonais tradicionais; isto é, os planos transversal, sagital e coronal. Isso geralmente resulta em dificuldade na interpretação da sonoanatomia espinhal porque a imagem de US geralmente é realizada em um plano arbitrário ou intermediário, inclinando, deslizando e girando o transdutor. Vários modelos anatômicos foram desenvolvidos recentemente para ensinar técnicas de imagem musculoesquelética de US (em voluntários humanos), a sonoanatomia relevante para bloqueios de nervos periféricos (em voluntários humanos e cadáveres) e as habilidades de intervenção necessárias (em fantasmas que imitam tecidos e cadáveres frescos).
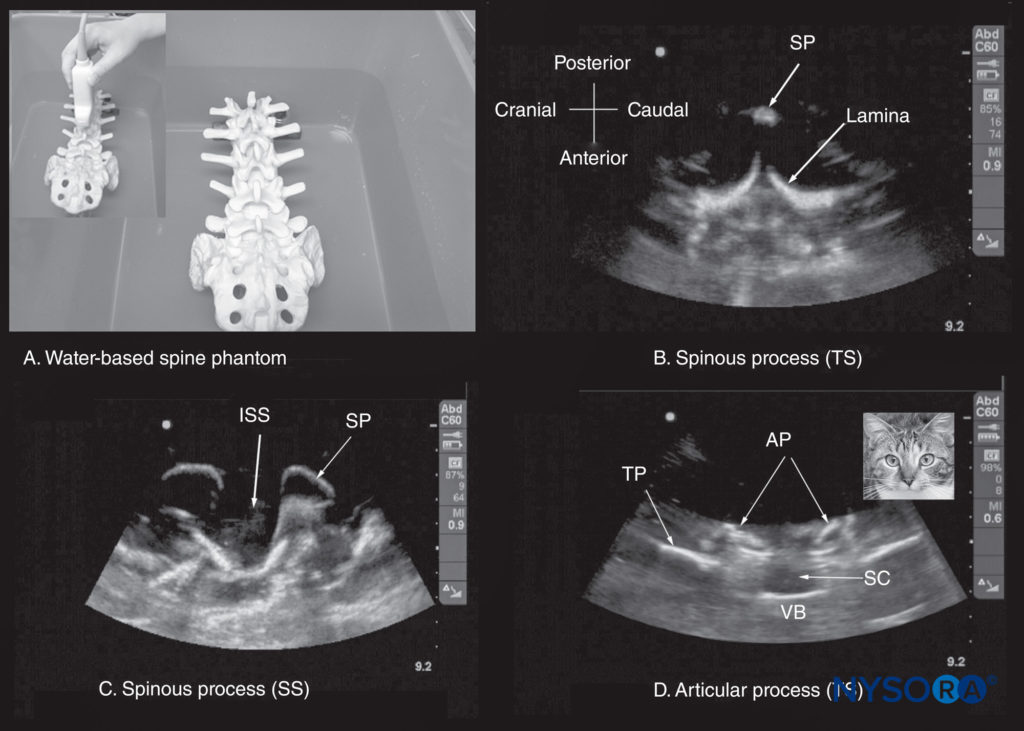
FIGURA 10. (A) O fantasma de coluna à base de água. A coluna lombossacral é imersa em um banho de água e fotografada através da água usando um transdutor linear curvo. As outras imagens são ultrassonografias do simulador de coluna lombossacral à base de água mostrando (B) a visão do processo espinhoso transverso (SP); (C) a visão sagital mediana do processo espinhoso; e (D) a visão interespinhosa transversal. Uma imagem inserida foi colocada ao lado da figura (d) para ilustrar a semelhança da aparência ultrassonográfica da visão interespinhosa transversal à cabeça de um gato; portanto, isso é chamado de “sinal da cabeça de gato”. AP, processo articular; ISS, espaço interespinhoso; SC, canal medular; SP, processo espinhoso; SS, varredura sagital; TP, processo transverso; TS, varredura transversal; VB, corpo vertebral.
No entanto, poucos modelos ou ferramentas estão disponíveis para aprender e praticar a sonoanatomia espinhal ou as habilidades de intervenção necessárias para o USG CNB. Karmakar e colegas descreveram recentemente o uso de um “fantasma de coluna à base de água” (Figura 10) para estudar a anatomia óssea da coluna lombossacral. Um fantasma de espinha lombossacral de gelatina, fantasma de espinha de gelatina-ágar (Figura 11), “fantasma de porco-carcaça” (Figura 12) e simulador de treino lombar (Figura 13a; CIRS modelo 034, CIRS, Inc., Norfolk, VA) também foram descritos para praticar as habilidades básicas de coordenação mão-olho necessárias para realizar CNBs de USG. Como as reconstruções tridimensionais (3D) de dados de tomografia computadorizada de alta definição (conjuntos de dados de volume 3D) também podem ser usadas para estudar a anatomia óssea (Figura 13b, c, d) e validar a estrutura visualizada em imagens 3D multiplanares (Figura 14). As reconstruções anatômicas geradas por computador do conjunto de dados do Visible Human Project que correspondem aos planos de varredura dos EUA fornecem outra maneira útil de estudar a sonoanatomia da coluna vertebral in vivo (Figura 15). Reconstruções 3D multiplanares de conjuntos de dados de TC 3D de alta resolução arquivados da coluna também podem ser usadas para estudar e validar a aparência ultrassonográfica dos vários elementos ósseos e estruturas neuroaxiais da coluna.
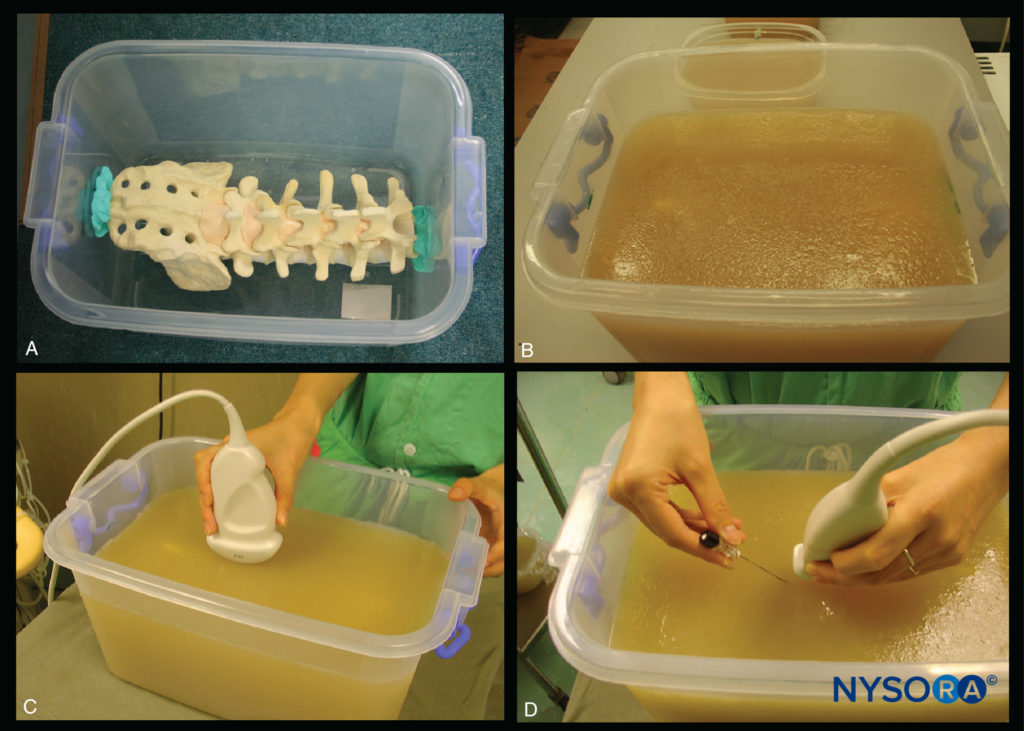
FIGURA 11. Fantasma de espinha de gelatina-ágar. (A) Modelo de coluna lombossacral fixado na base da caixa plástica. (B) Spine phantom após ser incorporado na mistura de gelatina-ágar. (C) Realização de uma varredura de US do fantasma de espinha de gelatina-ágar. (D) Inserção de agulha no plano simulada no simulador de espinha de gelatina-ágar.
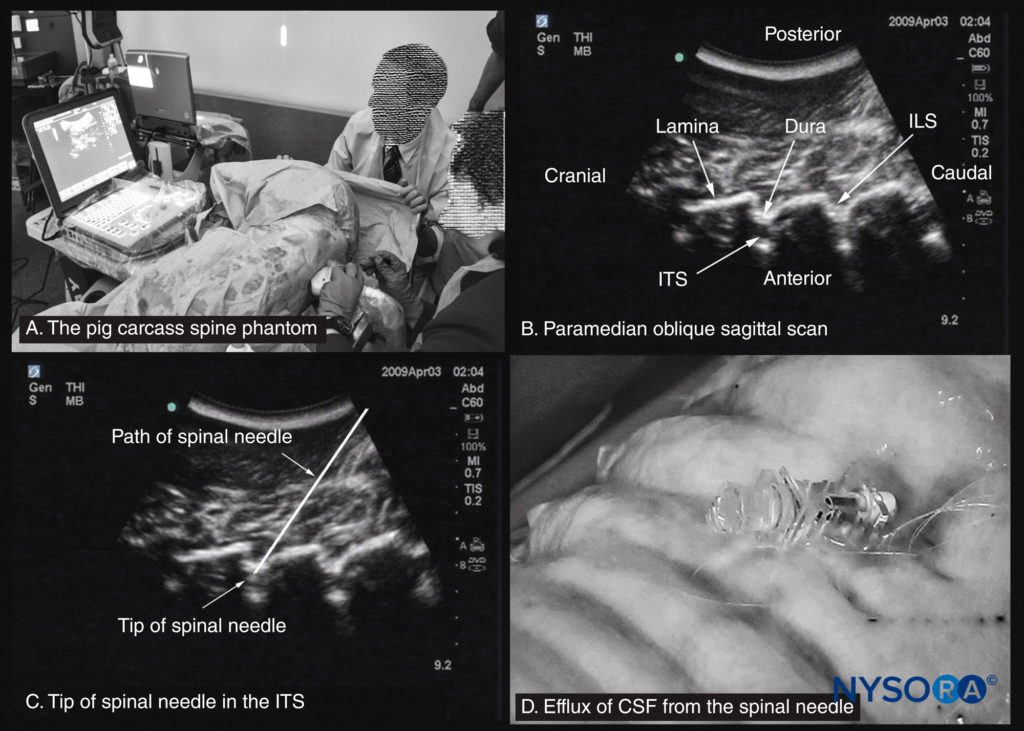
FIGURA 12. O fantasma da espinha da carcaça do porco. (A) Fantasma de espinha de carcaça de porco sendo usado para praticar bloqueios neuroaxiais centrais em uma oficina. (B) Ultrassonografia oblíqua sagital paramediana da coluna lombar. (C) Ultrassonografia mostrando a ponta de uma agulha espinhal no espaço intratecal (ITS). (D) Efluxo de líquido cefalorraquidiano (LCR) do cubo de uma agulha espinhal que foi inserida no ITS. ILS, espaço interlaminar.
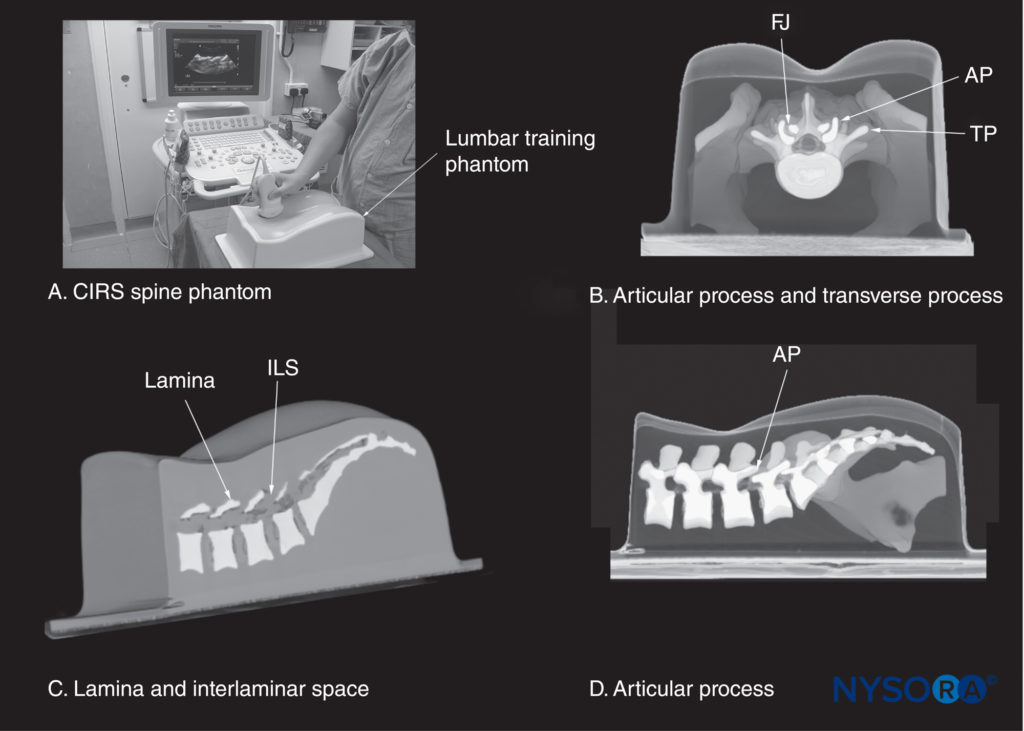
FIGURA 13. (A) simulador de treinamento lombar CIRS (modelo CIRS 034, CIRS Inc., Norfolk, VA). As outras imagens ilustram uma reconstrução tridimensional de um conjunto de dados de tomografia computadorizada de alta resolução do simulador CIRS mostrando (B) uma seção interespinhosa transversa mediana da coluna lombar; (C) um corte sagital paramediano ao nível da lâmina; e (D) um corte sagital paramediano ao nível dos processos articulares (AP). FJ, articulação facetária; ILS, espaço interlaminar; TP, processo transverso.
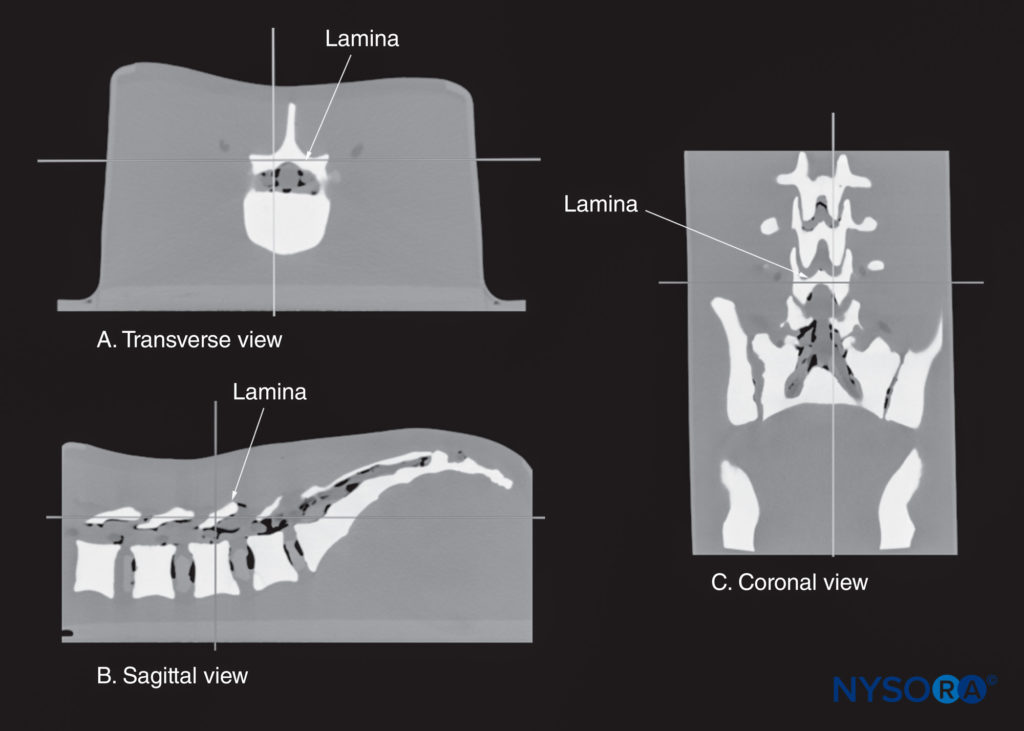
FIGURA 14. Reconstrução tridimensional multiplanar de um conjunto de dados de tomografia computadorizada de alta resolução do simulador CIRS. Observe que o ponto de referência (onde os dois planos ortogonais se cruzam) está sobre a lâmina. (A) Vista transversal da lâmina. (B) Vista sagital da lâmina. (C) Vista coronal da lâmina.
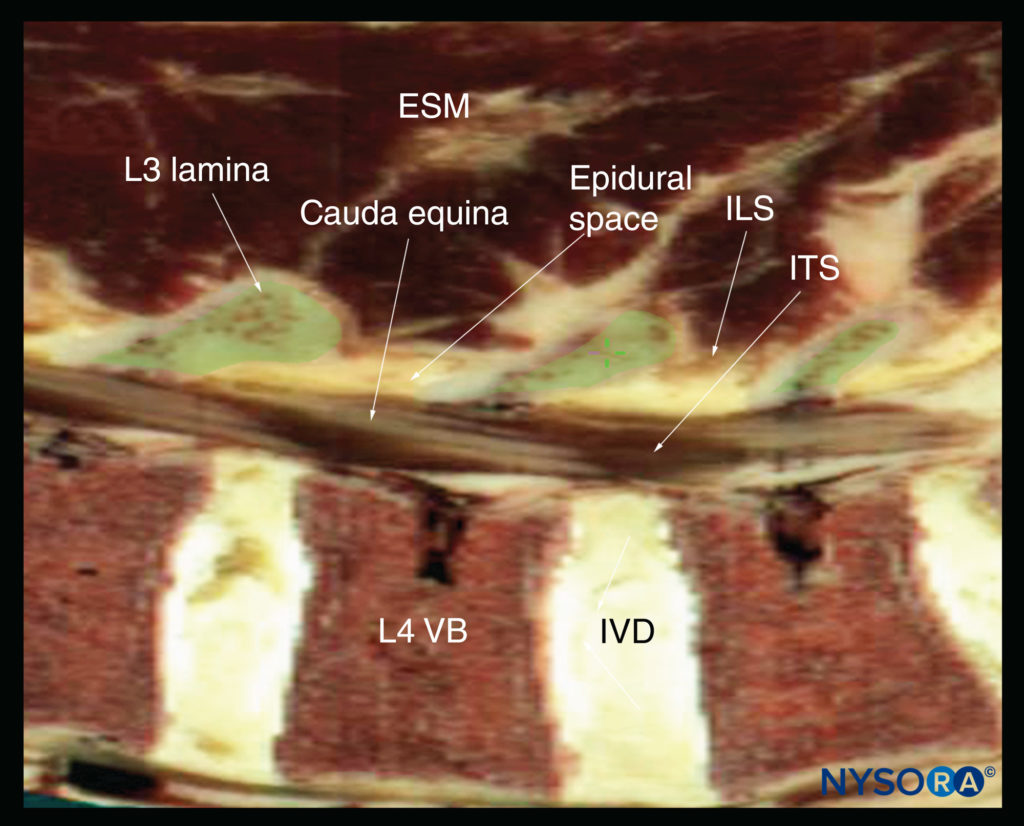
FIGURA 15. Seção anatômica de cadáver sagital da coluna lombar através da lâmina da coluna lombar, renderizada a partir do conjunto de dados masculino do Visible Human Server. ESM, músculo eretor da espinha; ILS, espaço interlaminar; ITS, espaço intratecal; DIV, disco intervertebral; VB, corpo vertebral.
Spine Phantom à base de água
O simulador de coluna à base de água simplifica o processo de aprendizagem da sonoanatomia da coluna em duas etapas fáceis: (1) aprendizagem da sonoanatomia dos elementos ósseos da coluna; e (2) aprender a sonoanatomia das estruturas de tecidos moles que compõem a coluna. O simulador de coluna à base de água é um excelente modelo para definir a anatomia óssea da coluna e é baseado em um modelo descrito anteriormente por Greher e colegas para estudar a anatomia óssea de relevância para o bloqueio do nervo da faceta lombar por USG. O modelo é preparado por imersão de um modelo de coluna lombossacral comercialmente disponível em um banho-maria (ver Figura 10a). Um transdutor de matriz curva de baixa frequência é então usado para escanear o modelo através da água nos eixos transversal e sagital, como faria in vivo. Cada elemento ósseo da coluna produz um padrão ultrassonográfico característico. A capacidade de reconhecer esses padrões ultrassonográficos é um passo importante para a compreensão da sonoanatomia da coluna vertebral.
Imagens de US representativas do processo espinhoso, lâmina, processos articulares e processo transverso do simulador de coluna à base de água são apresentadas em Figuras 10b, c, d e 16a, b, c. A vantagem deste fantasma de coluna à base de água é que a água produz um fundo anecóico (preto) contra o qual os reflexos hiperecoicos do osso são claramente visualizados. O simulador de coluna à base de água permite uma validação visual em tempo real e transparente da aparência ultrassonográfica de um determinado elemento ósseo realizando a varredura com um marcador (por exemplo, uma agulha) em contato com ele (consulte Figura 16a). O modelo descrito também é barato, fácil de preparar, requer pouco tempo para ser montado e pode ser usado repetidamente sem se deteriorar ou se decompor, como fazem os simuladores de tecido animal. Uma vez que o novato aprende a identificar os elementos ósseos individuais da coluna nos vários planos de US, fica fácil definir as lacunas entre esses elementos: o interespinhoso (ver Figura 10c) e espaços interlaminares (ver Figura 16a), através do qual a energia dos EUA entra no canal espinhal para produzir a janela acústica vista em uma ultrassonografia espinhal. As mesmas lacunas ou espaços também permitem a passagem da agulha para o neuroeixo durante a USG CNB.
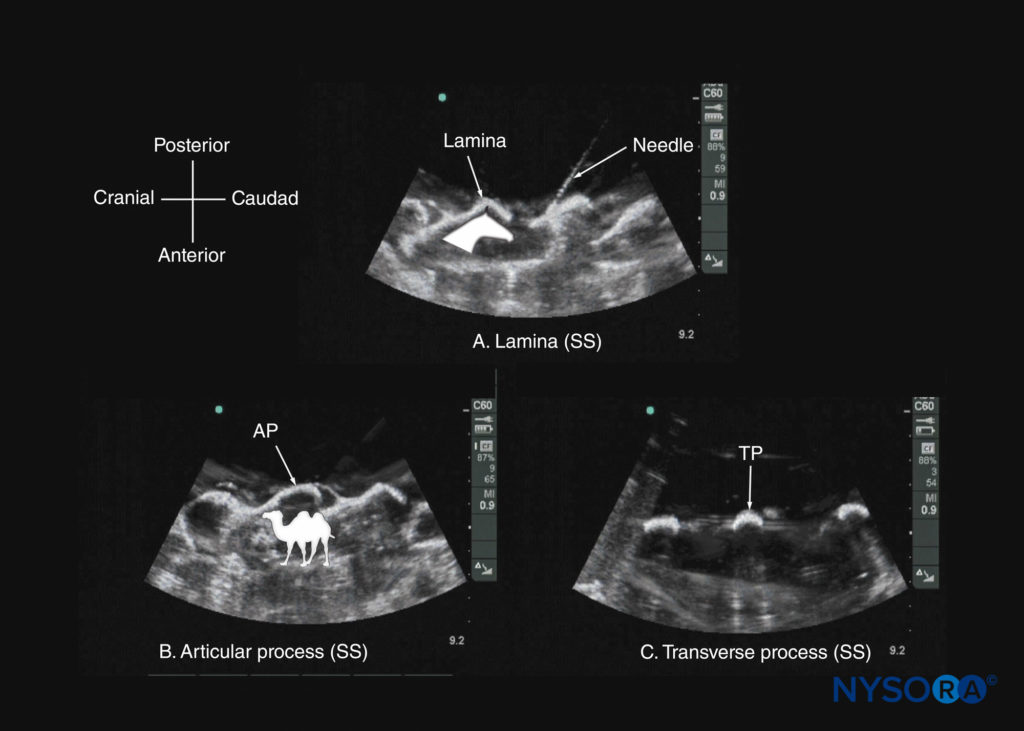
FIGURA 16. Ultrassonografia sagital paramediana da lâmina (A); (B) processo articular; e (C) processo transverso de um simulador de coluna à base de água. Observe a agulha em contato com a lâmina em (a), método utilizado para validar a aparência ultrassonográfica dos elementos ósseos no simulador. A imagem inserida em (a) ilustra a aparência de cabeça de cavalo das lâminas, e a imagem inserida em (b) ilustra a aparência de corcova de camelo dos processos articulares. AP, processo articular; SS, varredura sagital; TP, processo transverso.
IMAGEM DE ULTRASSOM DA COLUNA LOMBAR
Varredura Sagital
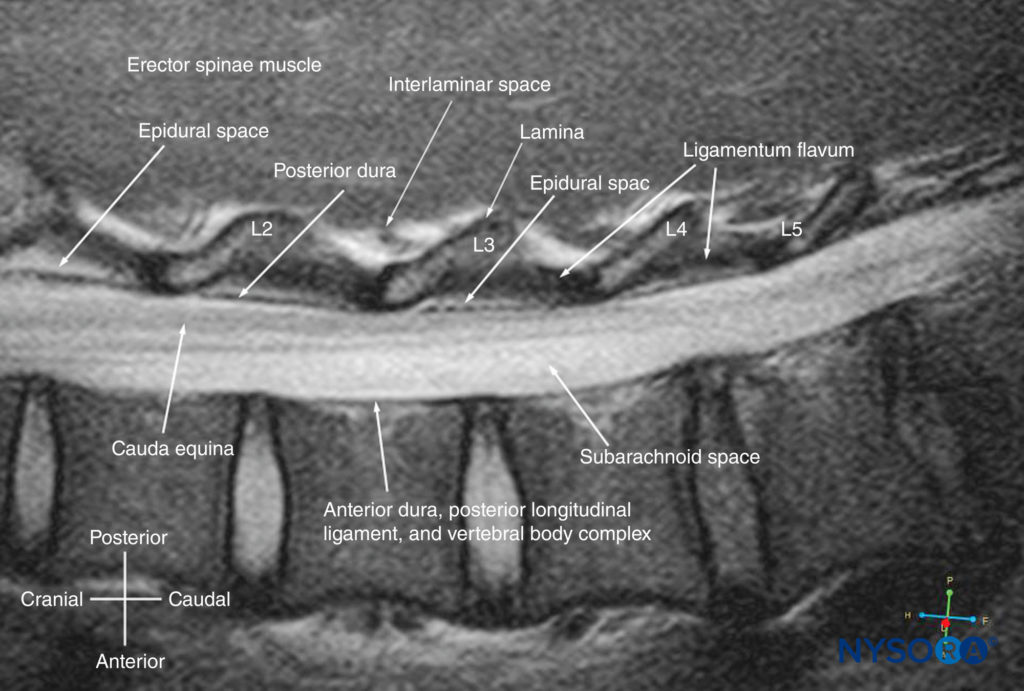
O paciente é posicionado na posição sentada, lateral ou prona, com a coluna lombossacral em flexão máxima. O transdutor é colocado 1 a 2 cm lateral ao processo espinhoso (ou seja, no plano sagital paramediano) na região lombar com seu marcador de orientação direcionado cranialmente. Uma leve inclinação medial durante a varredura insona a coluna em um plano sagital oblíquo paramediano (PMSO). Primeiro, o sacro é identificado como uma estrutura plana e hiperecoica com uma grande sombra acústica anteriormente (Figura 17). Quando o transdutor é deslizado na direção cranial, uma lacuna é vista entre o sacro e a lâmina da vértebra L5, que é o espaço interlaminar L5-S1, também conhecido como lacuna L5-S1Figuras 17 e 18). Os espaços interlaminares L3–4 e L4–5 podem agora ser localizados contando para cima (Figura 19). Os músculos eretores da espinha são hipoecogênicos e situam-se superficialmente às lâminas.
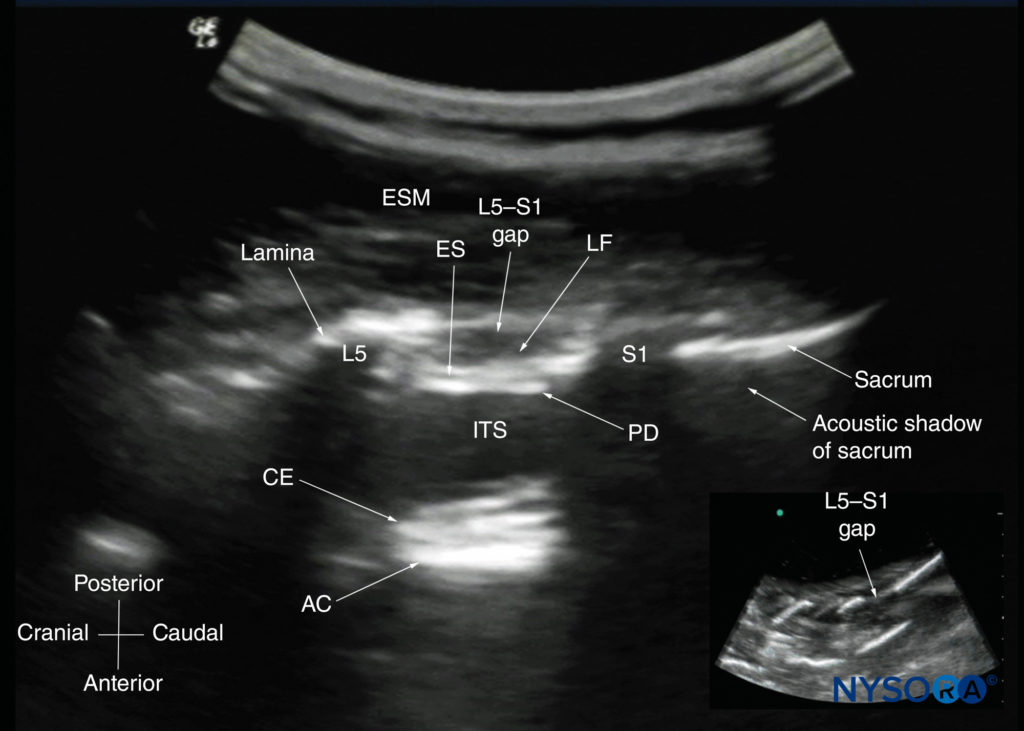
FIGURA 17. Ultrassonografia sagital paramediana da junção lombossacral. A superfície posterior do sacro é identificada como uma estrutura hiperecóica plana com uma grande sombra acústica anteriormente. O mergulho ou espaço entre o sacro e a lâmina de L5 é o espaço intervertebral L5-S1, ou o espaço L5-S1. A imagem inserida é um ultra-som correspondente de um fantasma de coluna à base de água mostrando a lacuna L5-S1. AC, complexo anterior; CE, cauda equina; ES, espaço peridural; ESM, músculo eretor da espinha; ITS, espaço intratecal; LF, ligamentum flavum; DP, dura posterior.
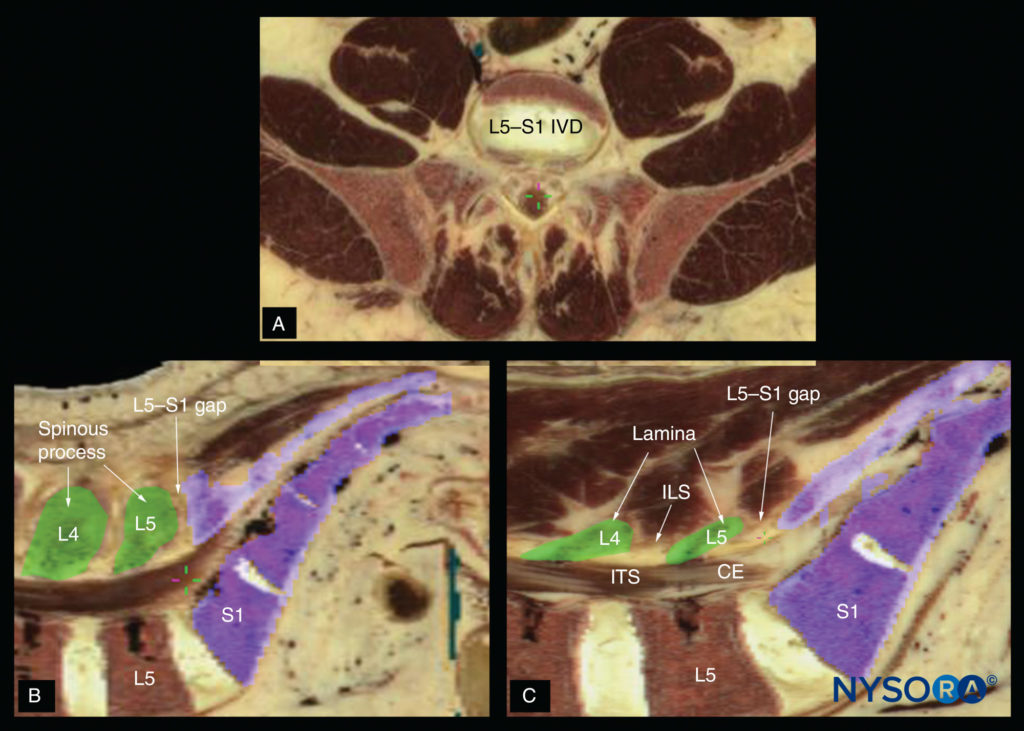
FIGURA 18. Corte anatômico do cadáver mostrando a junção lombossacral (gap L5–S1) no eixo transverso (A); (B) eixo mediano (sagital) e (C) eixo sagital paramediano. CE, cauda equina; ILS, espaço interlaminar; ITS, espaço intratecal; DIV, disco intervertebral.
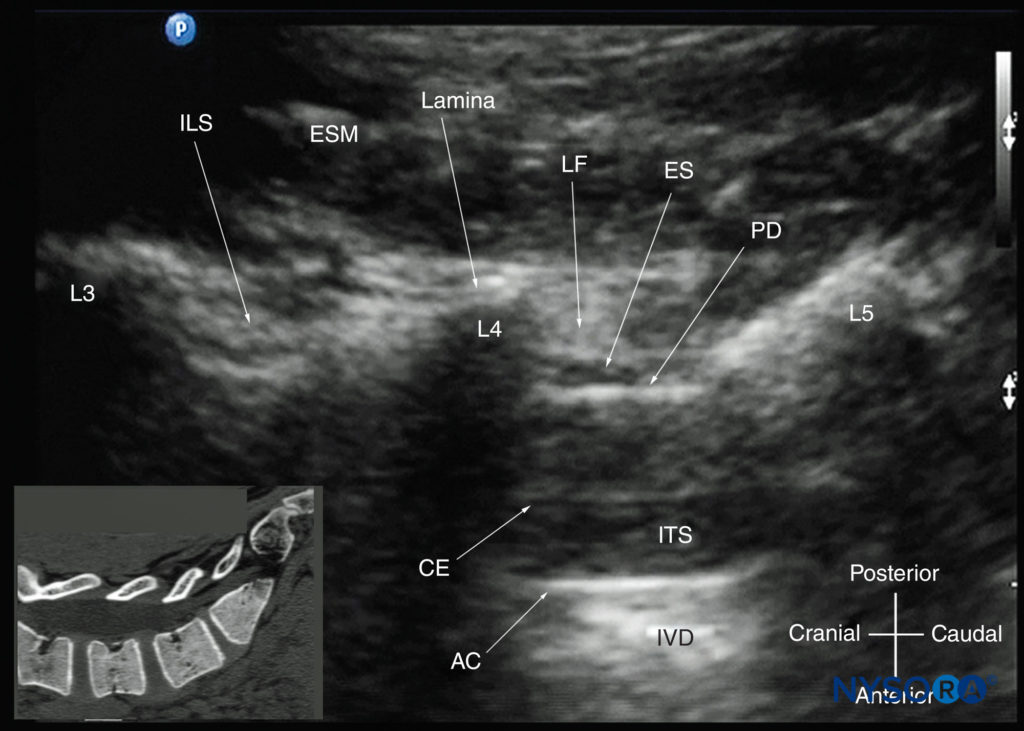
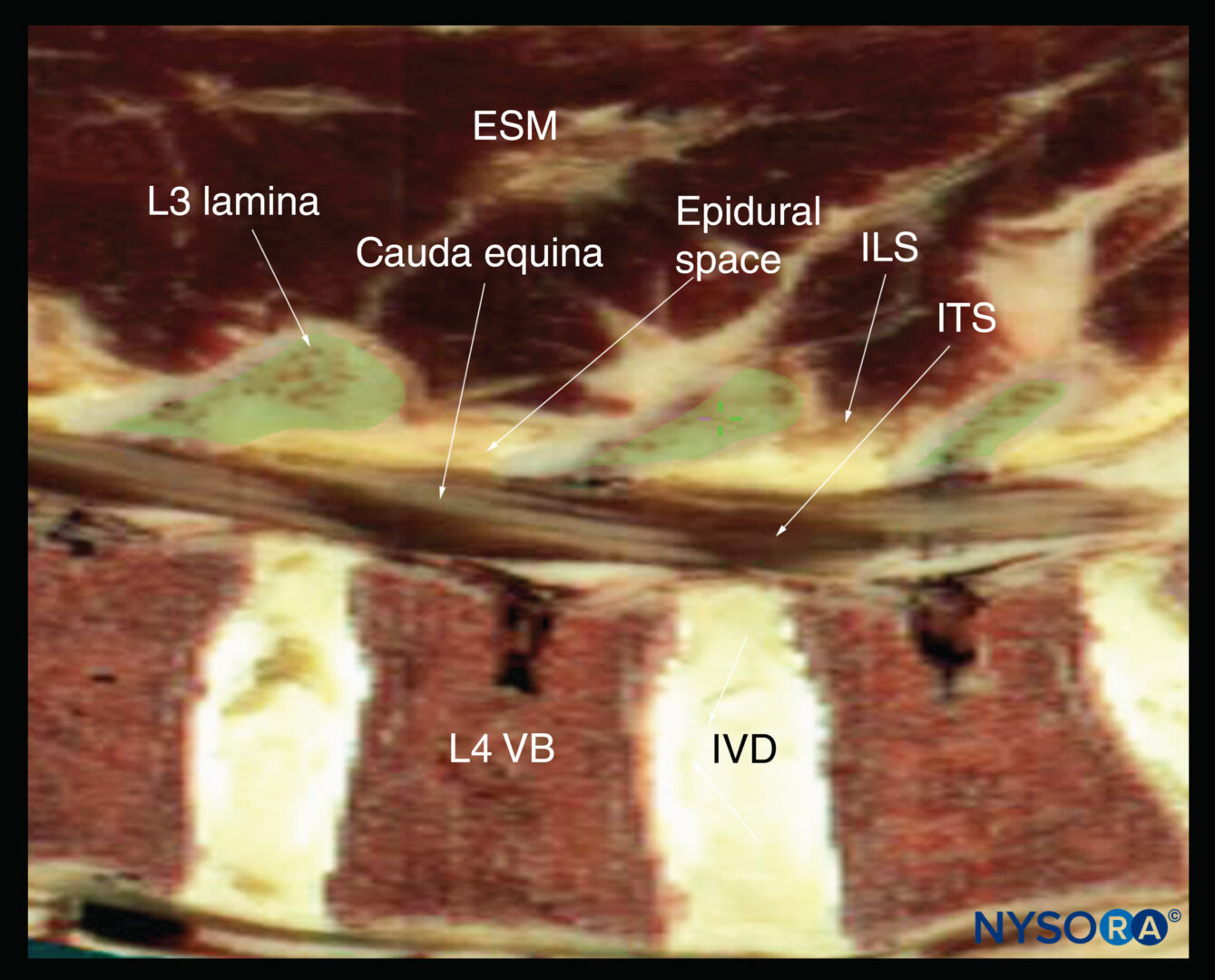
FIGURA 19. Ultrassonografia oblíqua sagital paramediana da coluna lombar ao nível da lâmina mostrando os espaços interlaminares L3-4 e L4-5. Observe o espaço epidural hipoecoico (com poucos milímetros de largura) entre o ligamento amarelo hiperecoico e a dura-máter posterior. O espaço intratecal é o espaço anecóico entre a dura-máter posterior e o complexo anterior. As fibras nervosas da cauda equina também são vistas como estruturas longitudinais hiperecogênicas dentro do saco tecal. As reflexões hiperecoicas vistas na frente do complexo anterior são do disco intervertebral (DIV). A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da coluna lombossacral no mesmo plano anatômico da US. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor. AC, complexo anterior; CE, cauda equina; ES, espaço peridural; ESM, músculo eretor da espinha; ILS, espaço interlaminar; ITS, espaço intratecal; DIV, disco intervertebral; L3, lâmina da vértebra L3; L4, lâmina da vértebra L4; L5, lâmina da vértebra L5; LF, ligamentum flavum; DP, dura posterior.
A lâmina aparece hiperecoica e é a primeira estrutura óssea visualizada (ver Figura 19). Como o osso impede a penetração do US, há uma sombra acústica anterior a cada lâmina. A aparência ultrassonográfica da lâmina produz um padrão que lembra a cabeça e o pescoço de um cavalo (o “sinal da cabeça de cavalo”) (ver Figuras 16a e 19). O espaço interlaminar é o espaço entre as lâminas adjacentes (Figura 20) e é a “janela acústica” através da qual as estruturas neuroaxiais são visualizadas dentro do canal medular.
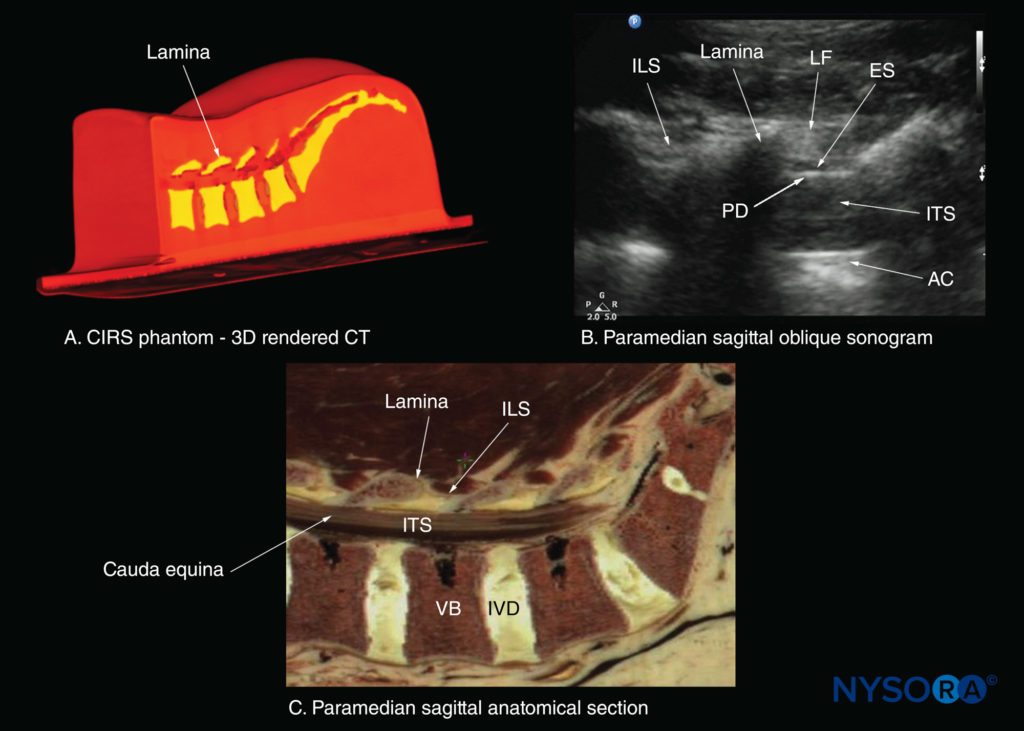
FIGURA 20. Cortes sagitais paramedianos da coluna lombossacral mostrando a lâmina, espaços interlaminares e canal espinhal.(A)Reconstrução tridimensional (3D) do conjunto de dados de tomografia computadorizada (TC) de alta resolução do simulador CIRS. (B) Ultrassonografia oblíqua sagital paramediana através dos espaços interlaminares L3-5. (C) Corte anatômico sagital paramediano de cadáver. AC, complexo anterior; SE, espaço peridural; ILS, espaço interlaminar; ITS, espaço intratecal; DIV, disco intervertebral; LF, ligamentum flavum; DP, dura posterior; VB, corpo vertebral.
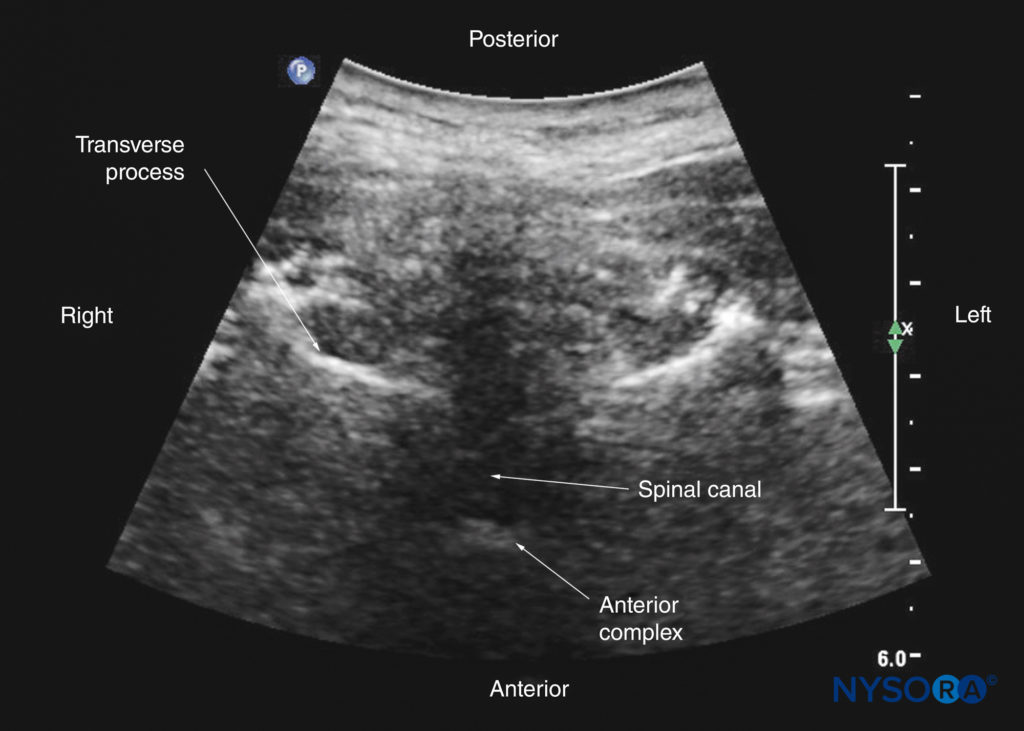
O ligamento amarelo aparece como uma faixa hiperecoica através das lâminas adjacentes (ver Figura 19). A dura-máter posterior é a próxima estrutura hiperecoica anterior ao ligamento amarelo, e o espaço epidural é a área hipoecoica (com alguns milímetros de largura) entre o ligamento amarelo e a dura-máter posterior (ver Figura 19). O ligamento amarelo e a dura posterior também podem ser vistos como uma única estrutura hiperecoica linear, que é chamada de “complexo posterior” ou “complexo ligamento amarelo-dura posterior”. A dura-máter posterior é geralmente mais hiperecoica que o ligamento amarelo. O saco tecal com o líquido cefalorraquidiano é o espaço anecoico anterior à dura-máter posterior (ver Figura 19). A cauda equina, que está localizada dentro do saco tecal, é frequentemente vista como múltiplas sombras horizontais hiperecoicas dentro do saco tecal anecóico. Pulsações da cauda equina são identificadas em alguns pacientes. A dura-máter anterior também é hiperecóica, mas nem sempre é fácil diferenciá-la do ligamento longitudinal posterior e da superfície posterior do corpo vertebral porque são de ecogenicidade semelhante (isoecóica) e muito próximos um do outro. O que resulta é uma reflexão única, composta e hiperecoica anterior, que é referida como o “complexo anterior” (ver Figuras 17 e 19).
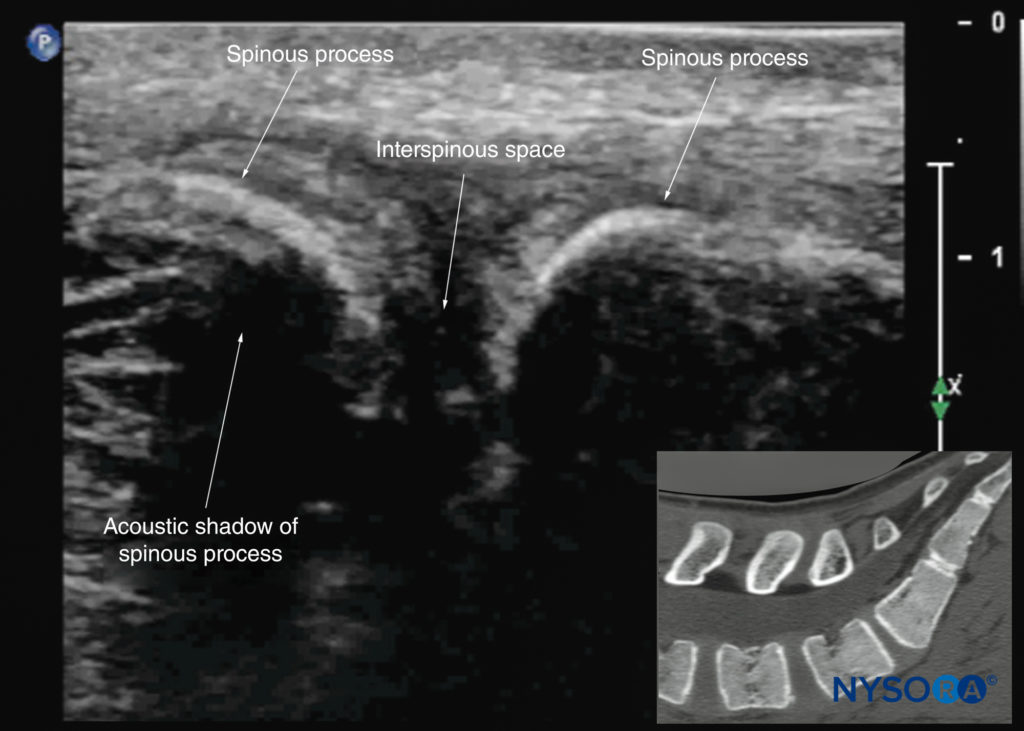
FIGURA 21. Ultrassonografia sagital mediana da coluna lombar mostrando os reflexos hiperecoicos em forma de crescente dos processos espinhosos. Observe o estreito espaço interespinhoso na linha média. A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da coluna lombossacral através do plano mediano. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor.
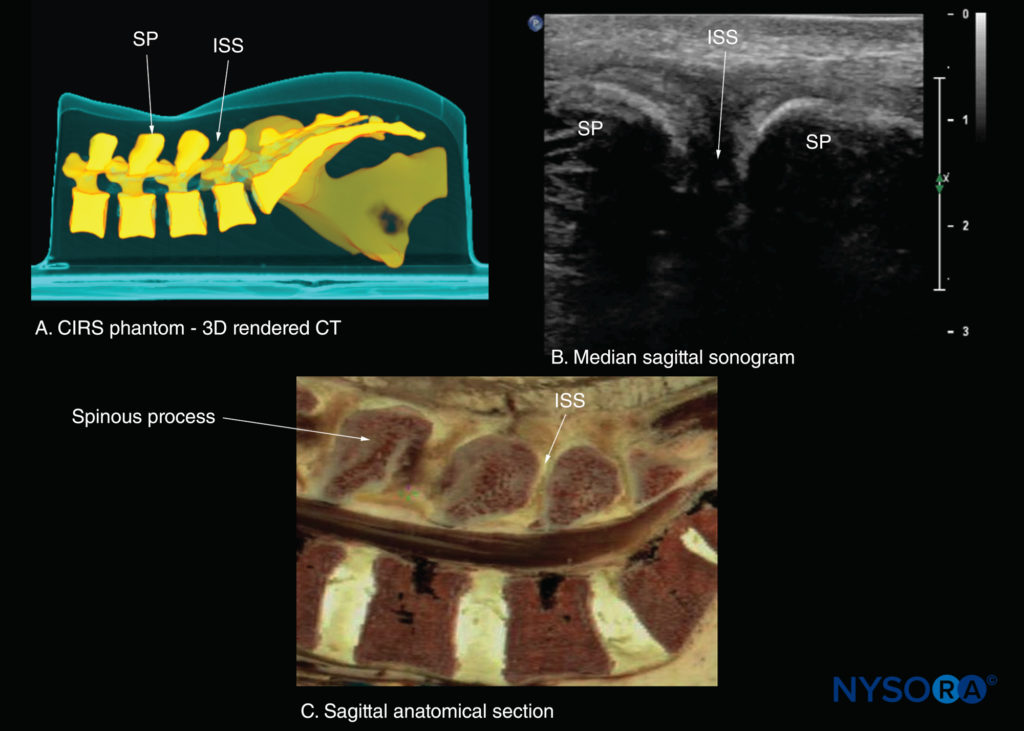
FIGURA 22. Cortes sagitais medianos da coluna lombossacral. (A) Reconstrução tridimensional (3D) do conjunto de dados de tomografia computadorizada (TC) de alta resolução do simulador CIRS. (B) Ultrassonografia sagital mediana mostrando o processo espinhoso (SP) e o espaço interespinhoso (ISS). (C) Corte anatômico sagital mediano de cadáver.
Se o transdutor desliza medialmente, ou seja, para o plano sagital mediano, obtém-se a visão sagital mediana do processo espinhoso e as pontas dos processos espinhosos das vértebras L3-L5, que aparecem como estruturas superficiais hiperecoicas em forma de crescente, são visto (Figuras 10c, 21 e 22). A janela acústica entre os processos espinhosos no plano mediano é estreita e muitas vezes impede a visualização clara das estruturas neuroaxiais dentro do canal medular. Se o transdutor for movido lateralmente do plano sagital paramediano ao nível da lâmina, a visão do processo articular sagital paramediano (Figuras 23 e 24) é visto. Os processos articulares das vértebras aparecem como uma linha ondulada hiperecóica contínua, sem lacunas intermediárias (ver Figura 23).
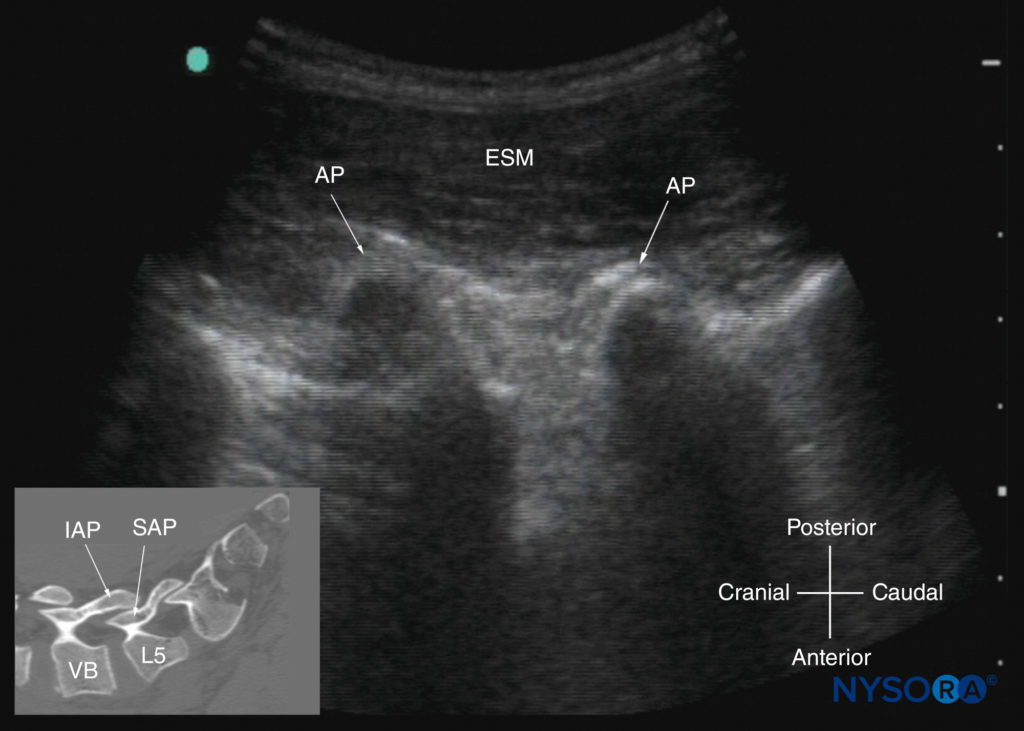
FIGURA 23. Ultrassonografia sagital paramediana da coluna lombar ao nível dos processos articulares (APs) das vértebras. Observe a aparência de “corcunda de camelo” dos APs. A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da coluna lombossacral no nível dos APs. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor. ESM, músculo eretor da espinha; PIA, processo articular inferior; SAP, processo articular superior; VB, corpo vertebral
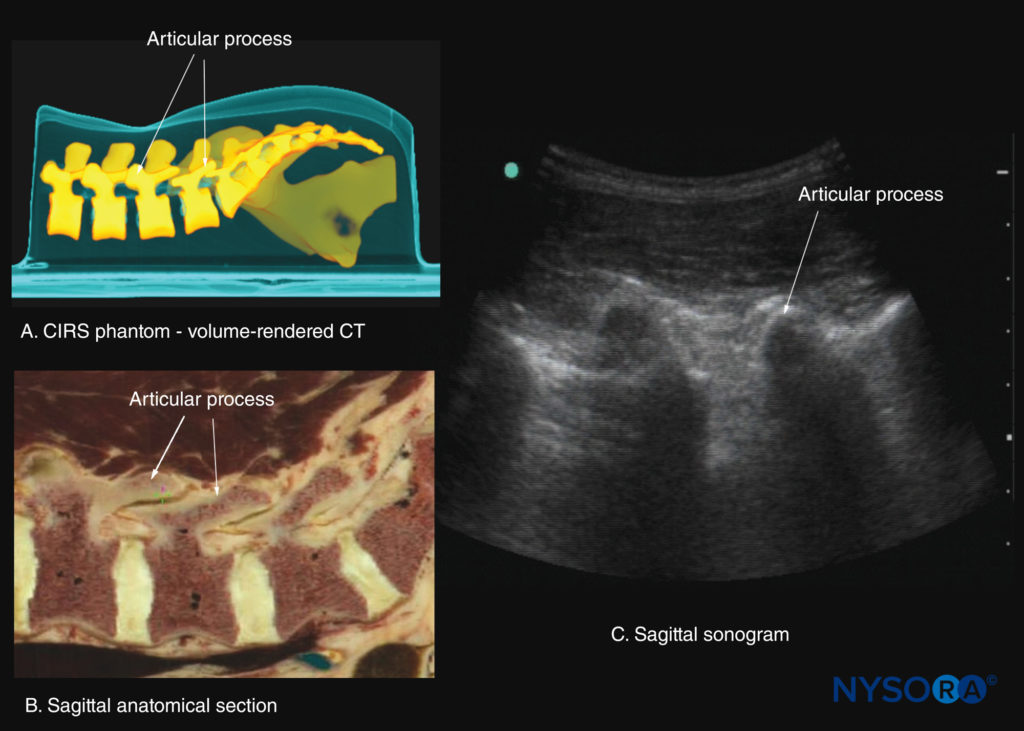
FIGURA 24. Secções sagitais paramedianas da coluna lombar ao nível dos processos articulares (APs). (A) Reconstrução tridimensional de um conjunto de dados de tomografia computadorizada (TC) de alta resolução do simulador CIRS. (B) Corte anatômico sagital paramediano de cadáver. (C) Ultrassonografia sagital paramediana.
Isso produz um padrão ultrassonográfico que se assemelha a várias corcovas de camelo, que é, portanto, referido como o “sinal de corcova de camelo” (consulte Figuras 16b, 23 e 24). Uma varredura sagital lateral aos processos articulares traz os processos transversos das vértebras L3-L5 e produz a visão sagital paramediana do processo transverso.Figuras 25 e 26). Os processos transversos são reconhecidos por seus reflexos hiperecogênicos em forma de meia-lua e sombras acústicas semelhantes a dedos anteriormente. Figuras 16c, 25, e 26). Essas características produzem um padrão ultrassonográfico que é chamado de “sinal do tridente” por causa de sua semelhança com o tridente (latim tridens ou tridentis) que é frequentemente associado a Poseidon, o deus do mar na mitologia grega, e a trishula do Deus hindu Shiva (Figura 25).
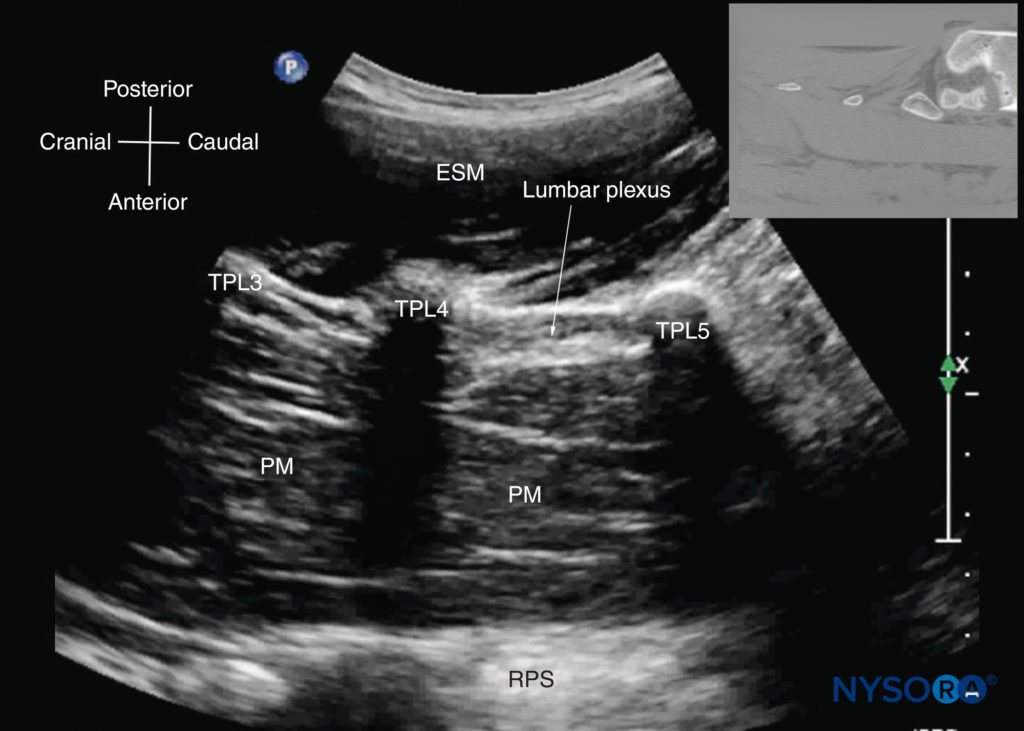
FIGURA 25. Ultrassonografia sagital paramediana da coluna lombar ao nível dos processos transversos (TPs). Observe os reflexos hiperecoicos dos TPs com sua sombra acústica que produz o “sinal do tridente”. O músculo psoas (PM) é visto na janela acústica entre os processos transversos e é reconhecido por sua aparência tipicamente hipoecoica e estriada. Parte do plexo lombar também é vista como uma sombra hiperecoica na parte posterior do músculo psoas entre os processos transversos das vértebras L4 e L5. A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da coluna lombossacral no nível dos TPs. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor. ESM, músculo eretor da espinha; RPS, espaço retroperitoneal.
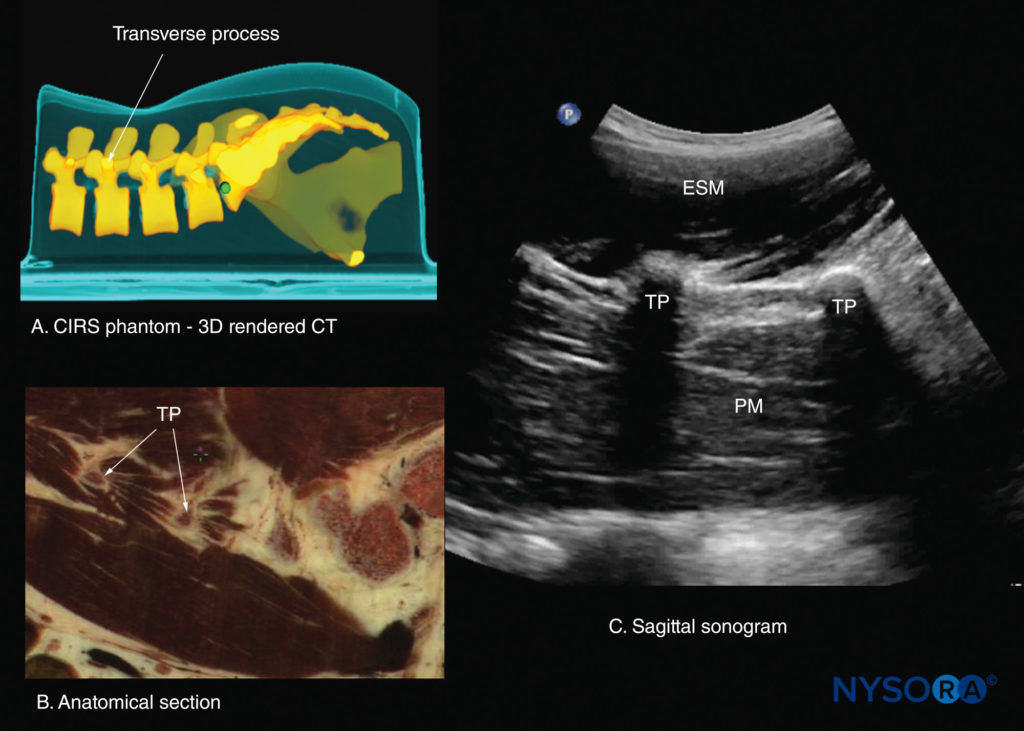
FIGURA 26. Secções sagitais paramedianas da coluna lombar ao nível dos processos transversos (TPs). (A) Reconstrução tridimensional (3D) de um conjunto de dados de tomografia computadorizada (TC) de alta resolução do simulador CIRS. (B) Corte anatômico sagital paramediano de cadáver. (C) Ultrassonografia sagital paramediana. ESM, músculo eretor da espinha; PM, músculo psoas maior.
Varredura Transversal
Para uma varredura transversal da coluna lombar, o transdutor de US é posicionado sobre o processo espinhoso (visão do processo espinhoso transverso; consulte Figura 7a), com o paciente sentado ou em decúbito lateral. Em uma ultrassonografia transversal, o processo espinhoso e a lâmina de cada lado são vistos como uma reflexão hiperecoica anterior à qual há uma sombra acústica escura que obscurece completamente o canal espinhal subjacente e, portanto, as estruturas neuroaxiais.Figuras 27 e 28). Portanto, essa incidência não é adequada para imagens das estruturas neuroaxiais, mas pode ser útil para identificar a linha média quando os processos espinhosos não podem ser palpados (por exemplo, em pacientes obesos).
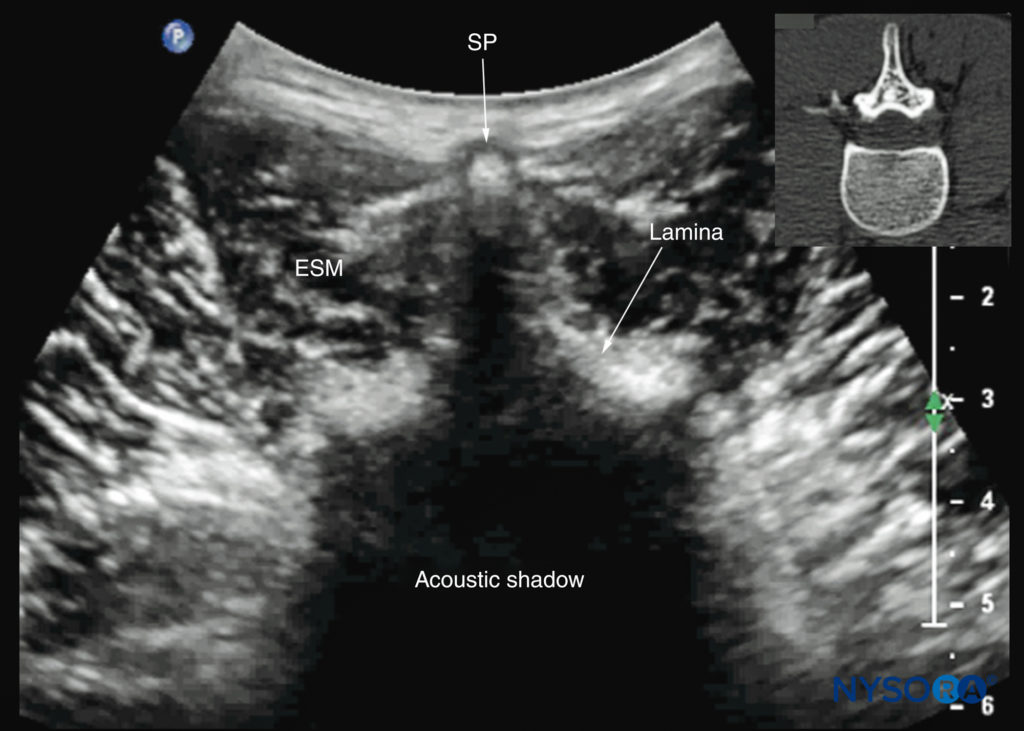
FIGURA 27. Ultrassonografia transversal da coluna lombar com o transdutor posicionado diretamente sobre o processo espinhoso de L4 (visão do processo espinhoso transverso). Observe a sombra acústica do processo espinhoso e da lâmina, que obscurece completamente o canal medular e as estruturas neuroaxiais. A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da vértebra lombar. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor. ESM, músculo eretor da espinha; SP, processo espinhoso.
No entanto, deslizando o transdutor ligeiramente cranial ou caudalmente, é possível realizar uma varredura transversal através do espaço interespinhoso ou interlaminar (visão interespinhosa transversal; Figuras 7b, 29 e 30). Uma leve inclinação do transdutor cranial ou caudalmente pode ser necessária para alinhar o feixe de US com o espaço interespinhoso e otimizar a imagem de US. Na incidência interespinhosa transversa, a dura-máter posterior, o saco tecal e o complexo anterior são visualizados (de uma direção posterior para anterior) dentro do canal espinhal na linha média e os processos articulares, e os processos transversos são visualizados lateralmente (ver Figuras 29 e 30). Os elementos ósseos produzem um padrão ultrassonográfico que lembra a cabeça de um gato, com o canal espinhal representando a cabeça, os processos articulares representando as orelhas e os processos transversos representando os bigodes (o “sinal da cabeça de gato”) (ver Figura 10d).
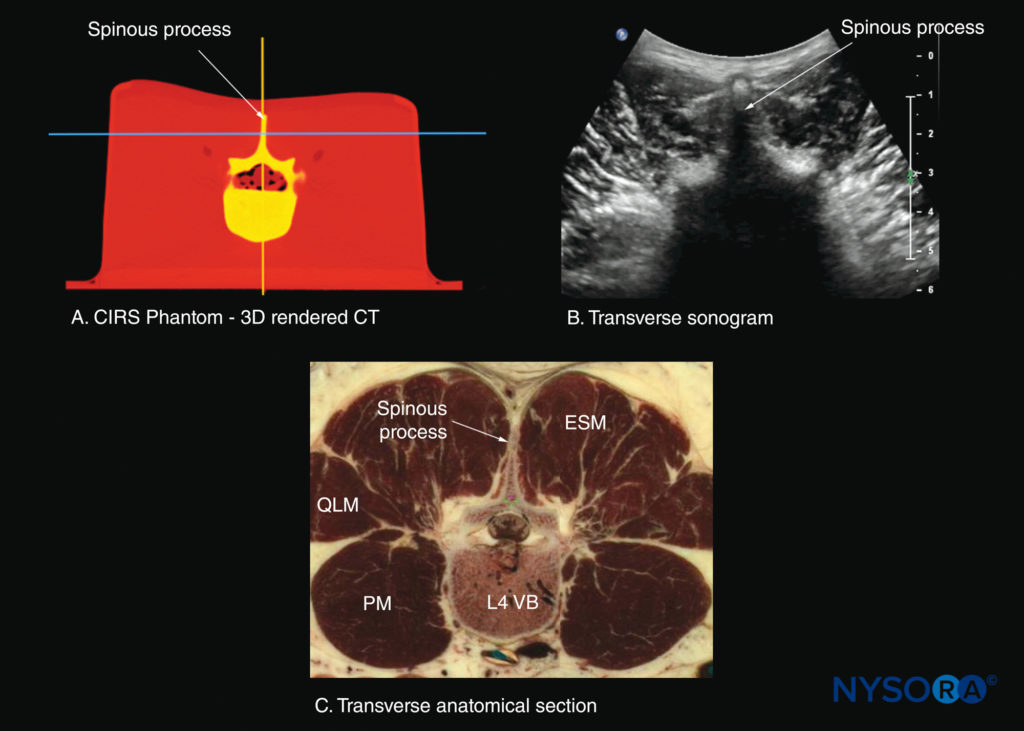
FIGURA 28. Secções transversais da coluna lombar ao nível do processo espinhoso L4 (SP). (A) Corte transversal renderizado a partir de um conjunto de dados de tomografia computadorizada (TC) de alta resolução do simulador CIRS. (B) Ultrassonografia: visão transversal do processo espinhoso. (B) Corte anatômico transversal de cadáver. ESM, músculo eretor da espinha; PM, músculo psoas maior; QLM, músculo quadrado lombar; VB, corpo vertebral.
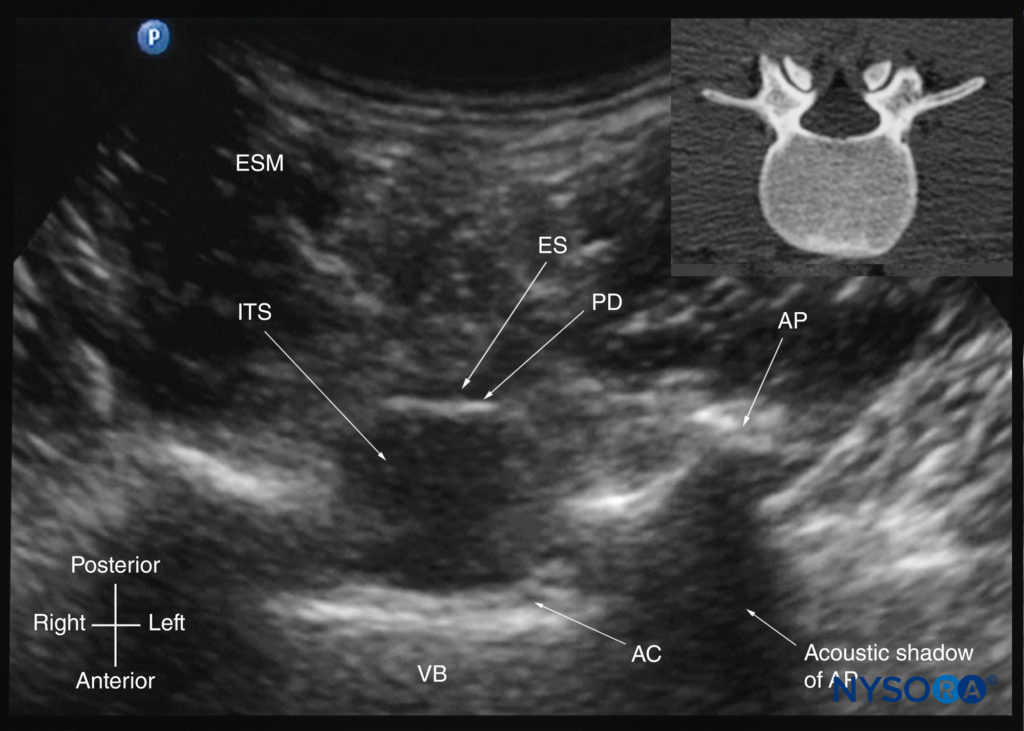
FIGURA 29. Ultrassonografia transversal da coluna lombar com o transdutor posicionado de forma que o feixe de US seja insonado através do espaço interespinhoso (visão interespinhosa transversal). O espaço epidural, dura posterior, espaço intratecal e complexo anterior são visíveis na linha média, e o processo articular (AP) é visível lateralmente em ambos os lados da linha média. Observe como os processos articulares de ambos os lados estão localizados simetricamente. A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da vértebra lombar. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor. AC, complexo anterior; ES, espaço peridural; ESM, músculo eretor da espinha; ITS, espaço intratecal; DP, dura posterior; VB, corpo vertebral
O ligamento amarelo raramente é visualizado na incidência interespinhosa transversa, possivelmente devido à anisotropia causada pela fixação em forma de arco do ligamento amarelo à lâmina. O espaço epidural também é menos visualizado na incidência interespinhosa transversa do que na SPM. A visão interespinhosa transversal pode ser usada para examinar deformidades rotacionais das vértebras, como na escoliose. Normalmente, tanto as lâminas quanto os processos articulares de cada lado devem estar localizados simetricamente (ver Figuras 10d, 13b e 29). No entanto, se houver assimetria, deve-se suspeitar de uma deformidade rotacional da coluna vertebral e a trajetória da agulha alterada de acordo.
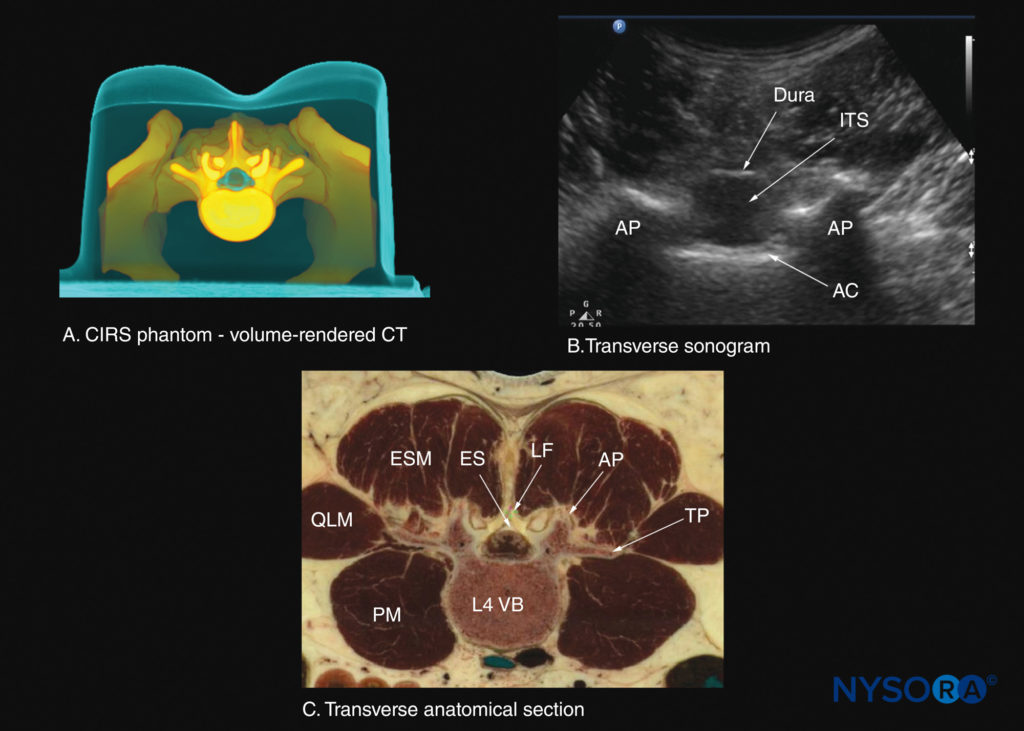
FIGURA 30. Secções transversais da coluna lombar ao nível do espaço interespinhoso L3-4. (A) Corte transversal renderizado a partir de um conjunto de dados de tomografia computadorizada (TC) de alta resolução do simulador CIRS. (B) Ultrassonografia: visão interespinhosa transversal. (C) Corte anatômico transversal de cadáver. AC, complexo anterior; AP, processo articular; ES, espaço peridural; ESM, músculo eretor da espinha; ITS, saco intratecal; LF, ligamentum flavum; PM, músculo psoas maior; QLM, músculo quadrado lombar; TP, processo transverso; VB, corpo vertebral.
IMAGEM DE ULTRASSOM DA COLUNA TORÁCICA
A imagem de US da coluna torácica é mais desafiadora do que a coluna lombar. A capacidade de visualização das estruturas do neuroeixo com US pode variar com o nível em que a imagem é realizada, com menor visibilidade do neuroeixo nos níveis torácicos superiores. Independentemente do nível em que o exame é realizado, a imagem da coluna torácica provavelmente é melhor com o paciente na posição sentada. Na região torácica inferior (T9-T12), a aparência ultrassonográfica das estruturas neuroaxiais (Figura 31) é comparável ao da região lombar devido à anatomia vertebral comparável. No entanto, a angulação caudal aguda dos processos espinhosos e os espaços interespinhosos e interlaminares estreitos na região médio-torácica (T4-T8) resultam em uma janela acústica estreita com visibilidade limitada da anatomia neuroaxial subjacente.Figuras 32 e 33).
Grau e colegas realizaram imagens de US da coluna torácica no nível T5-T6 em voluntários jovens e correlacionaram os achados com imagens de ressonância magnética (MRI) correspondentes. Eles descobriram que o eixo transversal produziu as melhores imagens das estruturas neuroaxiais. No entanto, o espaço peridural foi melhor visualizado nos exames sagitais paramedianos. Independentemente disso, a US foi limitada em sua capacidade de delinear o espaço epidural ou a medula espinhal, mas foi melhor do que a RM na demonstração da dura-máter posterior. A visão interespinhosa transversa, no entanto, é quase impossível de obter na região médio-torácica (ver Figura 33), e, portanto, a varredura transversal fornece poucas informações úteis para o CNB além de ajudar a identificar a linha média.
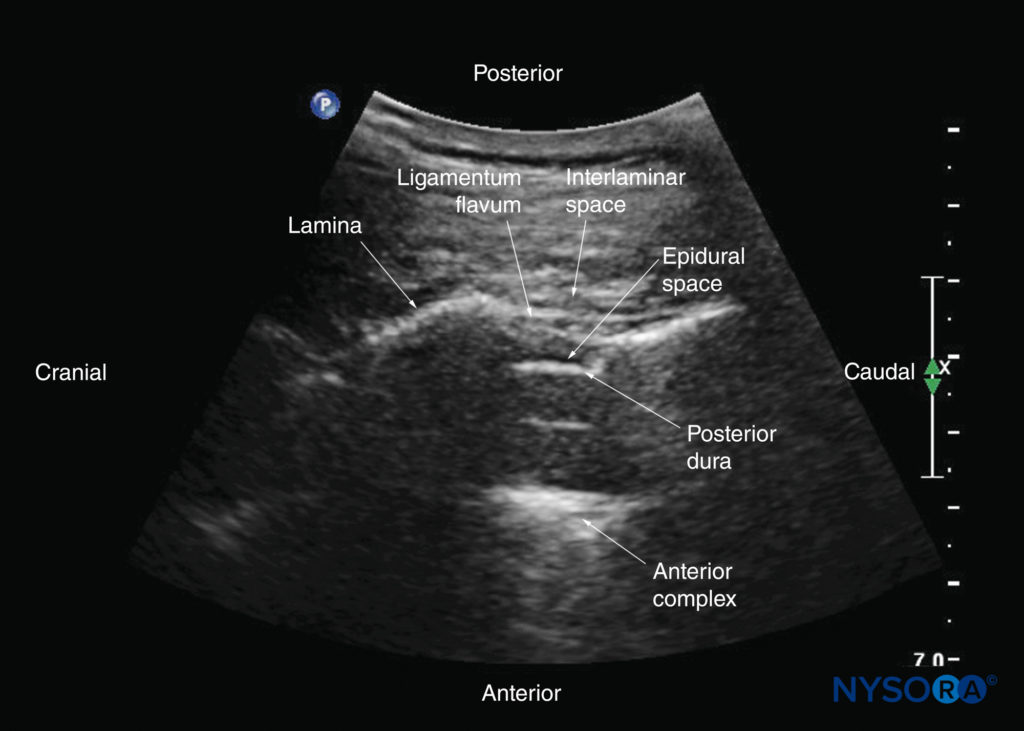
FIGURA 31. Ultrassonografia sagital oblíqua paramediana da coluna torácica inferior. A janela acústica é relativamente grande; através dele, o ligamento amarelo, a dura posterior, o espaço epidural e o complexo anterior são claramente visíveis.
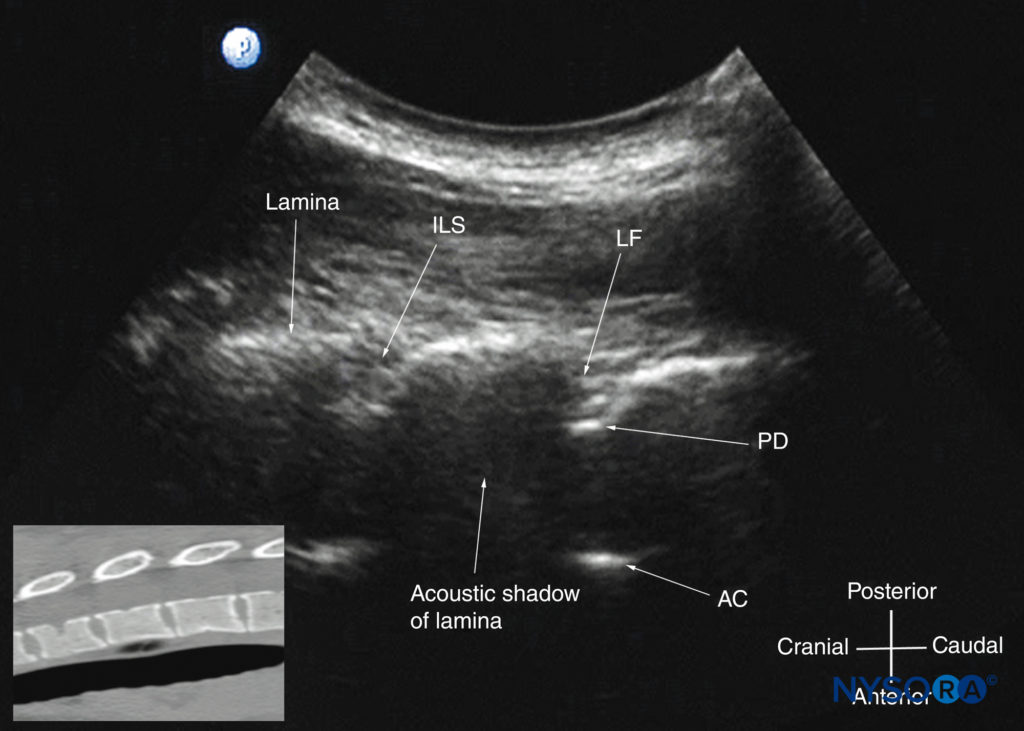
FIGURA 32. Ultrassonografia sagital oblíqua paramediana da coluna torácica média. A dura-máter posterior (PD) e o complexo anterior (AC) são visíveis através da estreita janela acústica. A imagem inserida mostra uma tomografia computadorizada (TC) correspondente da coluna torácica média. A fatia de TC foi reconstruída a partir de um conjunto de dados de TC tridimensional do arquivo do autor. ILS, espaço interlaminar; LF, ligamento amarelo.
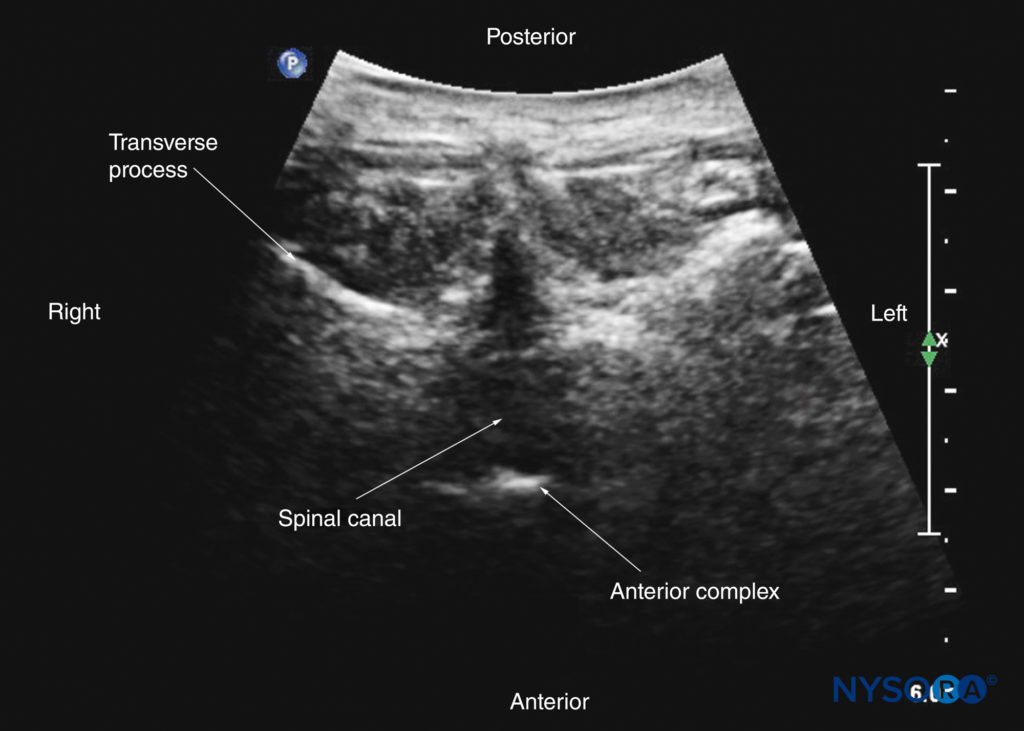
FIGURA 33. Ultrassonografia interespinhosa transversa da região médio-torácica. A visualização da dura-máter posterior e do complexo anterior pode ser muito desafiadora na região médio-torácica devido à angulação aguda dos processos espinhosos e requer angulação cranial do transdutor de US.
Em contraste, o PMSOS (ver Figura 32), apesar da janela acústica estreita, fornece informações mais úteis e relevantes para o CNB. As lâminas são vistas como estruturas hiperecoicas planas com sombra acústica anteriormente, e a dura-máter posterior é consistentemente visualizada na janela acústica (ver Figura 32). No entanto, o espaço epidural, medula espinhal, canal central e complexo anterior são difíceis de delinear e raramente visualizados na região médio-torácica (ver Figura 32). Os CNBs raramente são realizados na coluna torácica superior (T1-T4), mas a imagem de US é possível apesar da janela acústica estreita.Figuras 34 e 35).
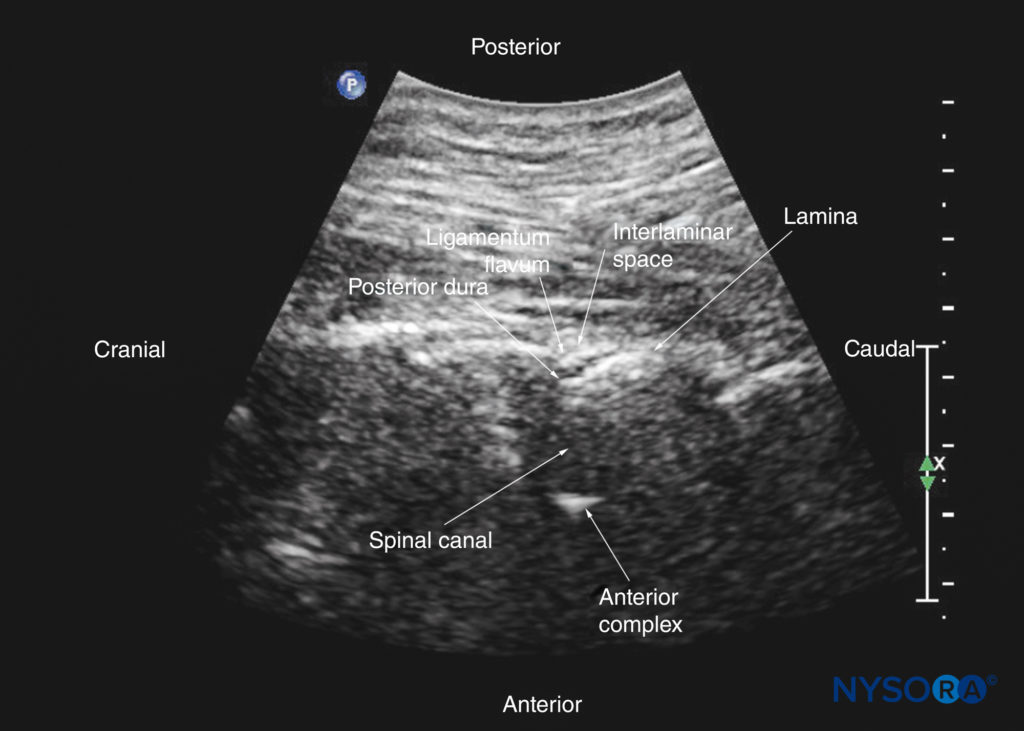
FIGURA 34. Ultrassonografia oblíqua sagital paramediana da coluna torácica superior. A dura-máter posterior e o complexo anterior são visíveis através da estreita janela acústica.
IMAGEM DE ULTRASSOM DO SACRO
A imagem de US do sacro é mais comumente realizada para identificar a sonoanatomia relevante para uma injeção peridural caudal. Como o sacro é uma estrutura superficial, um transdutor de matriz linear de alta frequência pode ser usado para a varredura. O paciente é posicionado em decúbito lateral ou prono, com um travesseiro sob o abdome para flexão da coluna lombossacral. O espaço peridural caudal é a continuação do espaço peridural lombar e comumente acessado através do hiato sacral. O hiato sacral está localizado na extremidade distal do sacro e é coberto pelo ligamento sacrococcígeo. Suas margens laterais são formadas pelos dois cornos sacrais. Em uma ultrassonografia transversal do sacro ao nível do hiato sacral, os cornos sacrais são vistos como duas estruturas hiperecogênicas em forma de U invertido, uma de cada lado da linha média.Figura 36).
Conectando os dois cornos sacrais, e profundamente à pele e ao tecido subcutâneo, há uma faixa hiperecoica: o ligamento sacrococcígeo (ver Figura 36). Anterior ao ligamento sacrococcígeo está outra estrutura linear hiperecoica, que representa a superfície posterior do sacro. O espaço hipoecoico entre o ligamento sacrococcígeo e a superfície óssea posterior do sacro é o espaço epidural caudal (ver Figura 36). Os dois cornos sacrais e a superfície posterior do sacro produzem um padrão no ultra-som que é chamado de “sinal do olho de rã” por causa de sua semelhança com os olhos de um sapo (ver Figura 36). Em uma ultrassonografia sagital do sacro ao nível do corno sacral, o ligamento sacrococcígeo, a base do sacro e o canal caudal também são claramente visualizados.Figura 37). No entanto, devido à sombra acústica da superfície posterior do sacro, apenas a parte inferior do espaço peridural caudal é vista (ver Figura 37).
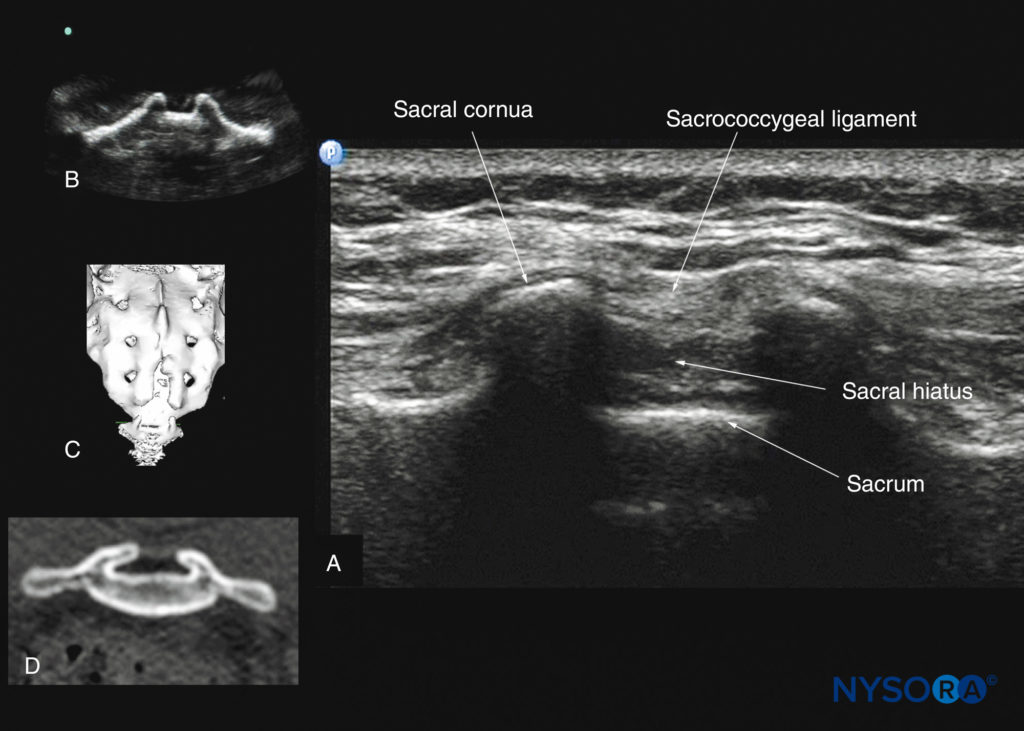
FIGURA 36. Ultrassonografia transversal do sacro ao nível do hiato sacral. Observe os dois cornos sacrais e o ligamento sacrococcígeo hiperecoico que se estende entre os dois cornos sacrais. (A) O espaço hipoecoico entre o ligamento sacrococcígeo e a superfície posterior do sacro é o hiato sacral. A imagem em (B) mostra os cornos sacrais do fantasma de coluna à base de água; a imagem em (C) mostra uma imagem tridimensional (3D) reconstruída do sacro ao nível do hiato sacral a partir de um conjunto de dados de TC 3D do arquivo do autor; e a imagem em (D) mostra um corte transversal de TC do sacro ao nível dos cornos sacrais.
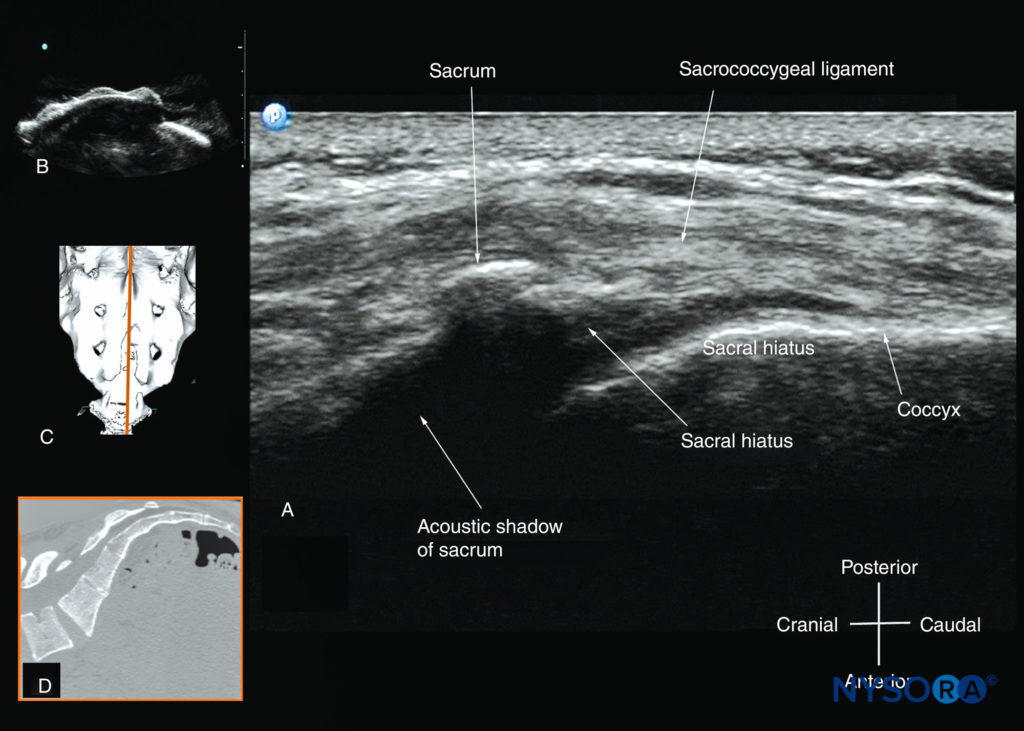
FIGURA 37. Ultrassonografia sagital do sacro ao nível do hiato sacral. Observe o ligamento sacrococcígeo hiperecoico que se estende do sacro ao cóccix e a sombra acústica do sacro que obscurece completamente o canal sacral. A imagem em (B) mostra o hiato sacral do fantasma de coluna à base de água; a imagem em (C) mostra uma imagem tridimensional (3D) reconstruída do sacro ao nível do hiato sacral a partir de um conjunto de dados de TC 3D do arquivo do autor; e a imagem em (D) mostra um corte sagital de TC do sacro ao nível dos cornos sacrais.
ASPECTOS TÉCNICOS DE BLOCOS NEURAXIAIS CENTRAIS GUIADOS POR ULTRASSOM
Durante os CNBs, o US pode ser usado como uma ferramenta pré-procedimento ou para guiar a inserção da agulha em tempo real. O primeiro envolve a realização de uma varredura pré-procedimento (ou varredura de reconhecimento) para visualizar a anatomia da coluna vertebral e determinar o local, profundidade e trajetória ideais para a inserção da agulha antes de realizar uma injeção espinhal ou epidural tradicional. Em contraste, a última técnica envolve a realização de um USG CNB em tempo real por um ou dois operadores. O USG CNB em tempo real exige um alto grau de destreza manual e coordenação mão-olho. Portanto, o operador deve ter um bom conhecimento dos fundamentos da US, estar familiarizado com a sonoanatomia da coluna e as técnicas de varredura e ter as habilidades de intervenção necessárias antes de tentar uma USG BCN em tempo real. No momento, não há dados sobre a segurança do gel de US se for introduzido nas meninges, espaço subaracnóideo ou tecidos nervosos durante a USG CNB. No entanto, dados de estudos em animais em porcos sugerem que isso resulta em uma resposta inflamatória dentro do espaço neuroaxial. Devido à escassez de dados publicados, não é possível fazer recomendações, embora alguns médicos tenham recorrido ao uso de solução salina normal estéril como agente de acoplamento alternativo para manter a pele úmida sob a pegada do transdutor durante o exame. Como resultado, há alguma degradação na qualidade da imagem dos EUA, mas isso pode ser superado por pequenas alterações nas configurações do sistema dos EUA.
PRINCÍPIOS CHAVE
- O uso de US para auxiliar ou orientar BCNs é uma técnica avançada que pode ser útil em pacientes com anatomia da coluna vertebral difícil. É necessário ganhar experiência com o uso de US para bloqueio neuroaxial antes de tentar em pacientes com anatomia difícil.
- Se o complexo posterior ou anterior não puder ser claramente visualizado, os processos articulares e transversos identificados em uma varredura transversal podem servir como marcadores substitutos do espaço interlaminar.
- A assimetria na posição dos processos articulares em uma visão interespinhosa transversal da coluna lombar sugere um defeito rotacional na vértebra; por exemplo, como visto na escoliose.
- O ângulo de insonação que fornece a melhor visualização da dura-máter posterior durante uma varredura interespinhosa transversa geralmente reflete o ângulo (trajetória) no qual a agulha deve ser inserida durante um BCN na linha média.
- Ao realizar uma varredura pré-procedimento, é importante marcar meticulosamente a pele e evitar que a pele se desloque.
- Em pacientes mais velhos, a falha em visualizar o complexo anterior ou posterior pode indicar interespaços estreitos por doença degenerativa. O bloqueio neuroaxial ainda pode ser possível, mas a dificuldade deve ser antecipada e deve haver um limiar mais baixo para proceder a métodos alternativos de anestesia ou analgesia.
- A assepsia rigorosa deve ser mantida e recomendamos que protocolos locais sejam estabelecidos para USG CNB.
- A atenção aos detalhes com o posicionamento do paciente e a ergonomia ajudam bastante a garantir o sucesso durante um CNB de USG.
- O desvio da agulha durante a inserção pode ocorrer, especialmente com agulhas longas e finas (calibre 25 ou menos) em indivíduos obesos. Isso pode ser evitado pelo manuseio cuidadoso da agulha e o uso de agulhas introdutoras ou agulhas de calibre maior (calibre 22 ou maior) para o BCN.
- Se o osso for encontrado durante a inserção da agulha, as alterações subsequentes na trajetória devem ser pequenas e graduais para evitar ultrapassar o espaço interlaminar.
- A junção lombossacral (gap L5-S1) é o maior espaço interlaminar e não deve ser negligenciada em pacientes com coluna difícil, pois pode fornecer uma via segura de acesso ao neuroeixo para os BCNs.
TIPOS DE INJEÇÃO
Injeção espinhal
Existem dados limitados na literatura médica publicada sobre o uso de US para injeções espinhais (intratecais), embora o US tenha sido relatado para orientar punções lombares por radiologistas e médicos de emergência. A maioria dos dados disponíveis são relatos de casos anedóticos. Yeo e French, em 1999, foram os primeiros a descrever o uso bem-sucedido da US para auxiliar a injeção espinhal em um paciente com anatomia espinhal anormal. Eles usaram US para localizar a linha média vertebral em uma parturiente com escoliose grave com hastes de Harrington in situ. Yamauchi e colegas descreveram o uso de US para visualizar a anatomia neuroaxial e medir a distância da pele à dura em um paciente pós-laminectomia antes da injeção intratecal ser realizada sob orientação de raios-X. Costello e Balki descreveram o uso de US para facilitar a injeção espinhal, localizando a lacuna L5-LS1 em uma parturiente com poliomielite e instrumentação anterior da haste de Harrington da coluna. Prasad e colegas relataram o uso de US para auxiliar a injeção espinhal em um paciente com obesidade, escoliose e várias cirurgias anteriores nas costas com instrumentação. Mais recentemente, Chin e colegas descreveram raquianestesia por USG em tempo real em dois pacientes com anatomia espinhal anormal (um tinha escoliose lombar e o outro havia sido submetido à cirurgia de fusão espinhal no nível L2-L3).
Injeção peridural lombar
A imagem de US pode ser usada para visualizar a anatomia espinhal subjacente ou para guiar a agulha Tuohy em tempo real durante um acesso epidural lombar. Além disso, a orientação de US em tempo real para acesso epidural pode ser realizada por um ou dois operadores. Nesta última técnica, descrita por Grau e colaboradores para anestesia combinada raquiperidural, um operador realiza a US pelo eixo paramediano, enquanto o outro realiza a inserção da agulha pela abordagem da linha média usando uma técnica de “perda de resistência”. Usando essa abordagem, Grau e colegas relataram ser capazes de visualizar a agulha peridural avançando, apesar de diferentes eixos de US e inserção da agulha. Eles foram capazes de visualizar a punção dural em todos os pacientes, bem como o tenting dural em alguns casos, durante a punção espinhal por agulha.
Karmakar e colegas descreveram recentemente uma técnica de injeção epidural de USG em tempo real em conjunto com a perda de resistência (LOR) à solução salina. O acesso peridural foi realizado por um único operador, e a agulha peridural foi inserida no plano do feixe de US através do eixo paramediano. Geralmente, é possível visualizar o avanço da agulha epidural em tempo real até que ela se encaixe no ligamento amarelo. A necessidade de um segundo operador para realizar o LOR pode ser contornada usando uma seringa com mola (por exemplo, seringa Episure AutoDetect, Indigo Orb, Inc., Irvine, CA) com uma mola de compressão interna que aplica pressão constante no êmbolo (Figura 38). Deslocamento anterior da dura-máter posterior e alargamento do espaço peridural posterior são as alterações mais frequentemente visualizadas dentro do canal espinhal. A compressão do saco tecal pode ser vista ocasionalmente. Esses sinais ultrassonográficos (Figura 39) de uma injeção peridural correta foram descritos anteriormente em crianças. As alterações neuroaxiais que ocorrem dentro do canal medular após a “perda de resistência” à solução salina podem ter significado clínico.
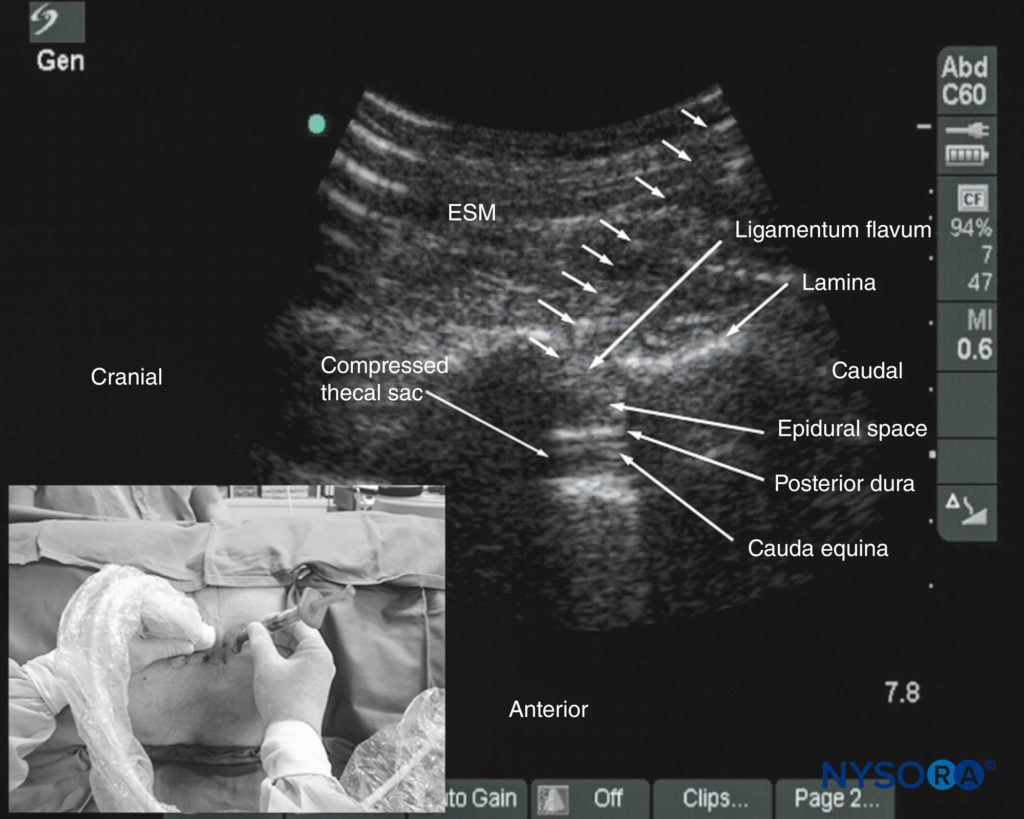
FIGURA 38. Ultrassonografia sagital oblíqua paramediana da coluna lombar mostrando as alterações ultrassonográficas dentro do canal espinhal após a “perda de resistência” à solução salina. Observe o deslocamento anterior da dura-máter posterior, o alargamento do espaço peridural posterior e a compressão do saco tecal. As raízes nervosas da cauda equina também são agora melhor visualizadas dentro do saco tecal comprimido neste paciente. A imagem inserida mostra como a seringa Episure AutoDetect foi usada para contornar a necessidade de uma terceira mão para a “perda de resistência”.
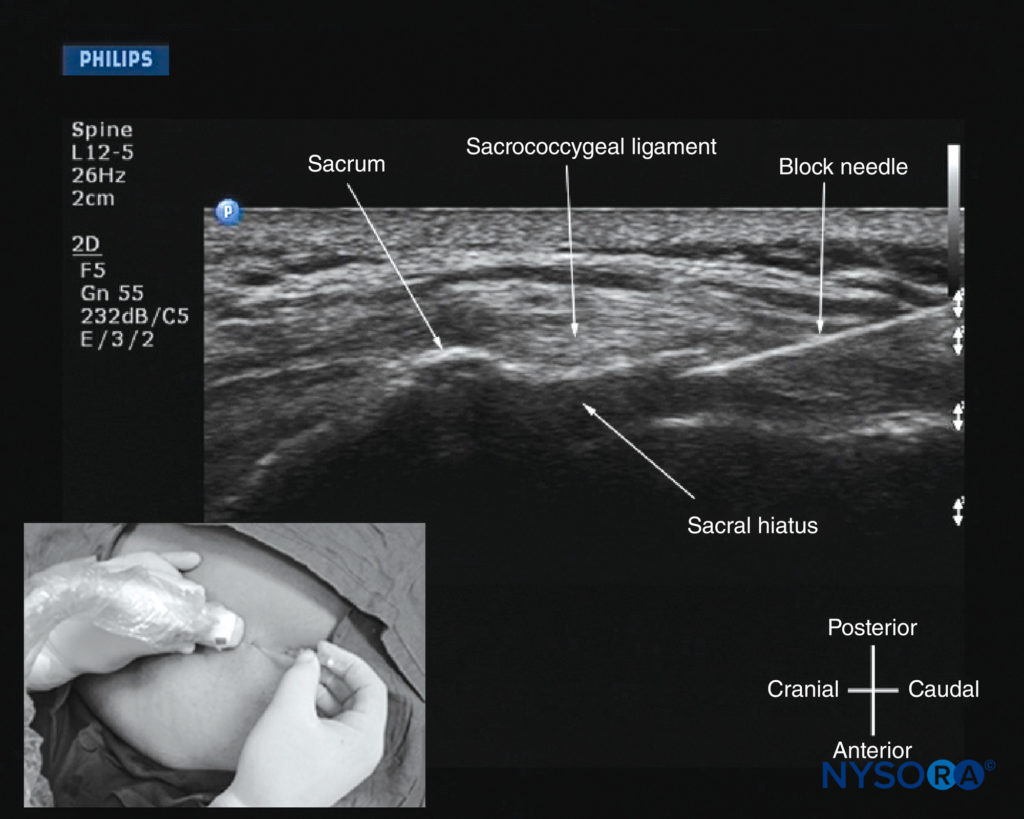
FIGURA 39. Ultrassonografia sagital do sacro ao nível do hiato sacral durante uma injeção peridural caudal guiada por US em tempo real. Observe o ligamento sacrococcígeo hiperecoico e a agulha de bloqueio que foi inserida no plano (in-plane) do feixe de US. A imagem inserida mostra a posição e orientação do transdutor e a direção na qual a agulha de bloqueio foi inserida.
Apesar da capacidade de usar a US em tempo real para estabelecer o acesso peridural, a visualização de um cateter peridural de demora em adultos se mostrou mais desafiadora. Ocasionalmente, o deslocamento anterior da dura-máter posterior e o alargamento do espaço peridural posterior após uma injeção de bolus peridural através do cateter podem ser observados e, portanto, usados como um marcador substituto da localização da ponta do cateter. Grau e colegas postularam que isso pode estar relacionado ao pequeno diâmetro e baixa ecogenicidade dos cateteres peridurais convencionais. Resta saber se o desenvolvimento iminente de agulhas e cateteres peridurais ecogênicos terá impacto na capacidade de visualizar cateteres colocados por via peridural.
Injeção peridural torácica
Há dados publicados limitados sobre o uso de US para bloqueios peridurais torácicos. Esta falta pode ser devido à baixa visibilidade do US das estruturas neuroaxiais na região torácica em comparação com a região lombar (ver acima) e as dificuldades técnicas associadas. No entanto, apesar da janela acústica estreita, a lâmina, o espaço interlaminar e a dura-máter posterior são visualizados consistentemente ao usar o eixo paramediano (ver Figuras 31, 32, 33, 34 e 35). O espaço epidural é mais difícil de delinear, mas também é melhor visualizado em uma cintilografia sagital paramediana (ver Figuras 31 e 32). Como resultado, a US pode ser usada para realizar uma varredura pré-procedimento ou, como temos usado, para auxiliar o acesso peridural pela janela paramediana. Nesta última abordagem, o paciente é posicionado na posição sentada, e uma PMSO é realizada no nível torácico desejado com o marcador de orientação do transdutor direcionado cranialmente.
Sob rigorosas precauções assépticas (descritas anteriormente), a agulha de Tuohy é inserida pelo eixo paramediano em tempo real e no plano do feixe de US. A agulha é avançada de forma constante até entrar em contato com a lâmina ou entrar no espaço interlaminar. Nesse ponto, o transdutor de US é removido e uma técnica tradicional de perda de resistência à solução salina é usada para acessar o espaço epidural. Como a lâmina é relativamente superficial na região torácica, é possível visualizar o avanço da agulha de Tuohy em tempo real. A experiência preliminar com esta abordagem indica que a US pode melhorar a probabilidade de acesso peridural torácico na primeira tentativa. No entanto, mais pesquisas para comparar a utilidade de um exame pré-procedimento ou da técnica assistida por US descrita acima com a abordagem tradicional são necessárias antes que recomendações mais definitivas sobre a utilidade e segurança do US para injeções epidurais torácicas possam ser feitas.
Injeção peridural caudal
Para uma injeção peridural caudal de USG, um transverso (ver Figura 36) ou sagital (ver Figura 37) é realizado ao nível do hiato sacral. Como o hiato sacral é uma estrutura superficial, um transdutor de matriz linear de alta frequência (13-6 MHz) é usado para a varredura conforme descrito anteriormente. A agulha pode ser inserida no eixo curto (fora do plano) ou longo (no plano). Para uma inserção de agulha de eixo longo, uma varredura sagital é realizada e a passagem da agulha de bloqueio através do ligamento sacrococcígeo para o canal sacral é visualizada em tempo real (consulte Figura 39). No entanto, como o sacro impede a passagem do US, há uma grande sombra acústica anteriormente, o que impossibilita a visualização da ponta da agulha ou do espalhamento do injetado dentro do canal sacral. Uma injeção intravascular inadvertida, que ocorre em 5% a 9% dos procedimentos, pode não ser detectada pelo US. Como resultado, o clínico ainda deve levar em consideração os sinais clínicos tradicionais, como o “estalo” ou “dar” quando a agulha atravessa o ligamento sacrococcígeo, facilidade de injeção, ausência de inchaço subcutâneo, “teste de whoosh”, estimulação nervosa ou avaliação dos efeitos clínicos da droga injetada para confirmar a colocação correta da agulha.
A US com Doppler colorido também pode ser usada para confirmar a dispersão do injetado dentro do espaço peridural caudal. Isso é feito colocando a caixa de interrogação do Doppler colorido sobre a janela acústica do canal caudal na ultrassonografia sagital enquanto a injeção é realizada. Yoon e colegas relataram que uma injeção correta profundamente ao ligamento sacrococcígeo com fluxo unidirecional produz, em tempo real, uma mudança positiva no espectro de cores com uma cor predominante. Em contraste, uma injeção intravascular inadvertida é vista como um espectro multicolorido. Chen e colegas relataram uma taxa de sucesso de 100% na colocação de uma agulha caudal sob orientação de US, conforme confirmado por fluoroscopia de contraste. Este relato é encorajador, considerando que, mesmo em mãos experientes, a falha em colocar uma agulha no espaço peridural caudal com sucesso chega a 25%.
Mais recentemente, Chen e colegas descreveram o uso de imagens de US como uma ferramenta de triagem durante injeções epidurais caudais. Em sua coorte de pacientes, o diâmetro médio do canal sacral no hiato sacral foi de 5.3 ± 2 mm e a distância entre os cornos sacrais (bilateral) foi de 9.7 ± 1.9 mm. Esses pesquisadores também identificaram que a presença de características ultrassonográficas, como hiato sacral fechado e diâmetro do canal sacral em torno de 1.5 mm, estão associadas a uma maior probabilidade de falha.
Com base nos dados publicados, pode-se concluir que a orientação por US, apesar de sua limitação, pode ser útil como ferramenta adjuvante para a colocação de agulha peridural caudal e tem o potencial de melhorar os resultados técnicos, reduzir as taxas de falha e injeção intravascular acidental e minimizar a exposição à radiação no cenário de dor crônica e, portanto, merece uma investigação mais aprofundada.
UTILIDADE CLÍNICA DE ULTRASSOM PARA BLOCOS NEURAXIAIS CENTRAIS
Os dados de resultados sobre o uso de US para CNB se concentraram principalmente na região lombar. A maioria dos estudos até o momento avaliou a utilidade de uma US pré-procedimento. Uma varredura pré-procedimento permite ao operador identificar a linha média e determinar com precisão o espaço intersticial para inserção da agulha, o que é útil em pacientes nos quais os pontos de referência anatômicos são difíceis de palpar, como naqueles com obesidade, edema nas costas ou anatomia anormal (por exemplo, escoliose , cirurgia pós-laminectomia ou instrumentação da coluna vertebral). Também permite que o operador visualize a anatomia neuroaxial, identifique anormalidades espinhais assintomáticas, como na espinha bífida, preveja a profundidade do espaço epidural, particularmente em pacientes obesos, identifique defeitos do ligamento amarelo e determine o local e a trajetória ideais para a inserção da agulha .
Evidências cumulativas sugerem que um exame de US realizado antes da punção peridural melhora a taxa de sucesso do acesso peridural na primeira tentativa, reduz o número de tentativas de punção ou a necessidade de punção em vários níveis e também melhora o conforto do paciente durante o procedimento. Um exame pré-procedimento também pode ser útil em pacientes com suspeita de acesso epidural difícil, como aqueles com histórico de acesso epidural difícil, obesidade ou cifose ou escoliose da coluna lombar. Quando usada para anestesia peridural obstétrica, a orientação de US foi relatada para melhorar a qualidade da analgesia, reduzir os efeitos colaterais e melhorar a satisfação do paciente. Uma varredura pré-procedimento também pode melhorar a curva de aprendizado dos alunos para bloqueios peridurais em parturientes. Atualmente, há dados limitados sobre a utilidade da orientação de US em tempo real para acesso epidural, embora relatórios preliminares indiquem que isso pode melhorar os resultados técnicos.
APLICAÇÕES NA COLUNA LOMBAR
Identificação de níveis intervertebrais lombares específicos
A identificação dos níveis intervertebrais lombares com base nos marcos anatômicos da superfície é muitas vezes imprecisa. Em um estudo usando a ressonância magnética como padrão-ouro, o nível intervertebral correto foi identificado em apenas 29% dos pacientes. Outros estudos mostraram repetidamente discordância significativa entre a US e as determinações clínicas do nível intervertebral lombar. Em uma população ortopédica de 50 pacientes submetidos à artroplastia total da articulação, a linha intercristal palpada correspondeu ao nível L3-L4 identificado pela US em 72%, ao nível L2-L3 em 26% e ao nível L4-L5 em 2% de pacientes. Em um estudo semelhante de 90 parturientes, a identificação do espaço intervertebral L3-L4 foi concordante em apenas 53% das pacientes não obesas e 49% das pacientes obesas. Mais preocupante foi o fato de que em 93% dos casos em que houve discordância, o nível L3-L4 clinicamente identificado correspondeu a um nível mais alto (L1-L2 ou L2-L3) identificado pela US.
Essa tendência foi confirmada por dois outros estudos com mulheres que receberam anestesia peridural para analgesia de parto. Ambos compararam o nível de inserção epidural documentado com uma avaliação de US pós-parto do nível intervertebral correspondente à cicatriz de inserção da agulha. Mais uma vez, uma alta taxa de discordância (45-63%) foi observada entre os dois métodos de avaliação, e o nível de inserção de acordo com a US teve maior probabilidade de ser maior (72-76%) do que o observado no prontuário clínico. As evidências disponíveis indicam que a US é mais precisa do que a avaliação clínica do nível intervertebral. Em um estudo comparando a avaliação clínica, a US e o padrão-ouro do exame radiográfico lateral da coluna,39 a avaliação clínica identificou com precisão o interespaço L2-L3 apenas 30% das vezes, com um adicional de 7% de marcações colocadas sobre o espaço imediatamente adjacente. processos espinhosos.
A US identificou corretamente o interespaço L2-L3 em 60% dos casos, com mais 24% de marcações colocadas sobre os processos espinhosos imediatamente adjacentes. Deve-se notar que a margem de erro com US foi no máximo um espaço acima (9%) ou abaixo (7%) da meta pretendida. Em contrapartida, a avaliação clínica apresentou maior variabilidade, com margens de erro de até dois espaços maiores (9%) ou menores (18%). Além disso, a avaliação clínica do nível intervertebral foi considerada impossível em 4% dos casos em comparação a nenhum quando o US foi usado.
FACILITANDO A REALIZAÇÃO TÉCNICA DE ANESTESIA ESPINHAL E EPIDURAL
Medindo a Profundidade dos Espaços Epidural e Intratecal
Cork et ai. forneceram um dos primeiros relatos do uso de US para auxiliar na anestesia peridural. Apesar do equipamento de US relativamente primitivo, eles foram capazes de identificar e medir a profundidade do ligamento amarelo usando uma varredura neuroaxial longitudinal em 33 de 36 pacientes. Eles encontraram uma alta correlação (r = 0.98) entre a profundidade medida pelo US e a profundidade da agulha para o espaço peridural. Em um estudo subsequente, Currie et al. também encontraram uma alta correlação (r = 0.96) entre a profundidade medida pela US até a lâmina na incidência de PMSO e a profundidade de inserção da agulha no espaço epidural. A visão interespinhosa transversal também pode ser usada para medir a profundidade do espaço epidural.
Uma alta correlação entre a profundidade medida para o complexo posterior e a profundidade de inserção da agulha foi observada em parturientes obesas e não obesas submetidas à analgesia epidural de parto (r = 0.85–0.88) e foi consistentemente demonstrada em um grande número de estudos. Uma meta-análise recente identificou 13 estudos, envolvendo 875 pacientes, que abordaram especificamente a correlação entre a profundidade medida pelo US e a profundidade real de inserção da agulha. Eles confirmaram que a correlação foi alta, independentemente de qual visão dos EUA foi usada, com um coeficiente de correlação combinado de 0.91. A diferença entre a profundidade medida pelo US e a profundidade de inserção da agulha na maioria dos estudos é bastante pequena (aproximadamente 0.5 cm ou menos), com o US geralmente subestimando a profundidade da agulha. Essa diferença é comumente atribuída à compressão de tecidos moles pelo transdutor de US durante a varredura.
Reduzindo o número de passagens de agulha necessárias para o sucesso do bloqueio
Em um estudo do início de 2001 de US pré-procedimento, Grau et al.15 randomizaram 72 parturientes com anatomia difícil para colocação epidural guiada por marcos de superfície ou assistida por US. Os pacientes tinham história de epidural difícil, cifoescoliose ou índice de massa corporal (IMC) superior a 33 kg/m2. Nesta população, a entrada da agulha no espaço peridural no grupo guiado por marco de superfície exigiu uma média de 2.6 tentativas de punção em comparação com 1.5 no grupo assistido por US (p < 0.001). Mais recentemente, Chin et al. avaliaram uma população idosa de 120 pacientes ortopédicos com preditores clínicos de bloqueio neuroaxial difícil, incluindo IMC superior a 35 kg/m2, escoliose e cirurgia lombar prévia. Os pacientes foram randomizados para raquianestesia guiada por pontos de referência de superfície ou assistida por US.
A US reduziu pela metade o número médio de inserções de agulha de 2 para 1 e reduziu significativamente a necessidade de passagens de agulha adicionais (6 vs. 13). Melhor desempenho do bloqueio neuroaxial após ultrassonografia pré-procedimento é observado mesmo em pacientes sem preditores de dificuldade técnica. Em um estudo controlado randomizado de Grau et al. de analgesia epidural em 300 parturientes, o número médio de passagens da agulha foi significativamente menor com o uso de US em comparação com pontos de referência de superfície sozinhos (1.3 vs. 2.2). Esses achados foram validados em um estudo posterior de Vallejo et al., que randomizaram 15 estagiários de anestesia do primeiro ano para realizar 370 peridurais de trabalho de parto com ou sem o auxílio de imagens de US pré-procedimento. Mais uma vez, menos tentativas de inserção foram necessárias no grupo de pacientes guiados por US (mediana de 1 vs. 2). Mais recentemente, duas revisões sistemáticas separadas da literatura disponível confirmaram esses achados.
Shaikh et ai. compararam procedimentos neuraxiais guiados e não guiados por US, incluindo punções lombares diagnósticas, bem como anestésicos peridural e espinhal. Eles identificaram 14 publicações, envolvendo 1334 pacientes, que atenderam aos critérios de inclusão. Eles descobriram que o uso de US reduziu significativamente tanto as punções na pele quanto os redirecionamentos de agulha necessários para o sucesso da BNC. Perlas et ai. realizaram uma revisão sistemática semelhante de estudos envolvendo o uso de US para BNC lombar e punção lombar em adultos. Eles identificaram 14 ensaios clínicos randomizados que atendiam aos critérios de inclusão, seis dos quais eram mais recentes e não haviam sido incluídos na revisão sistemática anterior. Mais uma vez, eles descobriram que a US reduziu significativamente o número total de passagens de agulha necessárias para o sucesso do procedimento.
Maior sucesso do bloqueio e eficácia epidural
Além de reduzir a dificuldade técnica da inserção da agulha peridural, a US também pode aumentar a eficácia da analgesia peridural de parto. Em dois ensaios controlados randomizados separados por Grau et al., houve uma redução significativa na taxa de analgesia incompleta (2% vs. 8%) em um estudo e falha epidural (0% vs. 5.6%) no outro. Além disso, uma diminuição pequena, mas estatisticamente significativa, nos escores de dor pós-bloqueio foi observada nos grupos assistidos por US em comparação com os grupos guiados por pontos de referência de superfície. Esses achados podem ser parcialmente explicados pelas reduções observadas nas incidências de bloqueios assimétricos e irregulares.
É notável que o estudo mais recente de Vallejo et al., envolvendo múltiplos operadores, observou uma redução igualmente impressionante na taxa de falha peridural no grupo assistido por US (1.6% vs. 5.5%). Revisões sistemáticas forneceram mais evidências de que os EUA aumentam o sucesso do bloco. Shaikh et ai. descobriram que o uso de US reduziu o risco de falha do procedimento em 79%, com um número necessário para tratar (NNT) para evitar uma falha de 16. Uma análise de subgrupo de intratecal (risco relativo [RR] = 0.19) e epidural (RR = 0.23) os procedimentos confirmaram que esse efeito é semelhante para ambos. Os achados de Perlas et al. foram semelhantes, embora de magnitude mais modesta, com redução de risco de 49% e NNT de 34 para falha do procedimento.
Efeito no tempo do procedimento
Em suas primeiras avaliações da inserção epidural lombar assistida por US, Grau et al. relataram que a digitalização dos EUA adicionou apenas 60 a 75 segundos ao tempo de preparação. Da mesma forma, em seu grande ensaio clínico randomizado de inserção epidural de parto por estagiários, Vallejo et al. relataram que o uso do US aumentou o tempo médio total do procedimento em 60 segundos. A ressalva aqui é que esses estudos envolveram um único ultrassonografista experiente e uma coorte de pacientes obstétricas saudáveis com anatomia normal. Mais tempo pode ser necessário em mãos menos experientes ou em pacientes com anatomia da coluna vertebral difícil. Chin et ai. descobriram que em pacientes com escoliose, cirurgia lombar prévia ou IMC de mais de 35 kg/m2, a varredura pré-procedimento levou 6.7 minutos em média para ser concluída em comparação com 0.6 minutos para palpação de pontos de referência da superfície isolada. No entanto, essa diferença foi parcialmente compensada por uma diminuição no tempo necessário para realizar a anestesia espinhal (5.0 vs. 7.3 minutos).
Reduzindo o risco de complicações
A US pode potencialmente reduzir os efeitos adversos relacionados à anestesia neuroaxial. Grau et ai. observaram uma redução significativa na taxa de dor de cabeça pós-parto (4.7% vs. 18.7%) e dor nas costas (14.7% vs. 22.0%) com inserção epidural assistida por US. O risco de punção dural inadvertida também pode ser reduzido pela capacidade de medir a profundidade do espaço epidural. Com relação às complicações mais graves, embora não haja evidências diretas de apoio, a diminuição da dificuldade técnica associada à US sugere que ela pode, teoricamente, reduzir o risco de várias maneiras. Lesões do cone medular por agulhas espinhais inseridas em um nível muito mais alto do que o pretendido pelo anestesiologista foram relatadas.
A precisão aprimorada da identificação do nível intervertebral pode reduzir o risco desse resultado raro, mas potencialmente devastador. Hematoma espinhal e déficit neurológico persistente são complicações igualmente raras, mas importantes. A dificuldade técnica na realização do bloqueio foi identificada como fator de risco associado para ambas as complicações, assim, a US pré-procedimento tem potencial para reduzir sua incidência. Isso é corroborado pela recente meta-análise de Shaikh et al.20 de procedimentos guiados por US versus não guiados por US, que encontraram uma redução de 73% no risco de procedimentos traumáticos com o uso de US.
Prevendo a viabilidade e facilidade de execução do bloqueio neuroaxial
Além de auxiliar no desempenho técnico do bloqueio neuroaxial, a US também pode ser utilizada como ferramenta de avaliação pré-operatória para orientar a tomada de decisão. Isso foi ilustrado em dois relatos de caso. O primeiro envolveu um paciente que tinha histórico de descompressão espinhal L3-L5 e fusão com hardware correspondente in situ e que havia experimentado duas tentativas anteriores fracassadas de anestesia espinhal. A US pré-procedimento determinou que havia, de fato, uma janela acústica patente no nível L3-L4, que, devido ao tecido cicatricial denso sobrejacente, poderia ser penetrado apenas por uma agulha espinhal de ponta Quincke de calibre maior (22-gauge). O segundo envolveu um paciente com espondilite anquilosante grave e uma história de raquianestesia malsucedida, apesar dos esforços persistentes de vários operadores experientes.
Aqui, um exame de US na clínica pré-anestésica identificou uma janela acústica em L4-L5, o que permitiu o planejamento de uma anestesia espinhal que foi realizada com sucesso nesse nível no dia da cirurgia. O potencial do uso da US para prever a facilidade de realização da raquianestesia foi avaliado em dois estudos de coorte. Estes foram baseados na premissa de que a capacidade de visualização do canal vertebral deve corresponder ao tamanho do espaço interlaminar, refletindo assim a facilidade com que pode ser penetrado. Weed et ai. realizaram US pré-procedimentos usando a visão PMSO em 60 pacientes ortopédicos e documentaram a qualidade das imagens obtidas.
Os médicos cegos para os resultados da imagem realizaram raquianestesia usando uma abordagem guiada por pontos de referência de superfície. Houve uma diferença notável no desempenho do bloqueio entre os pacientes em que o complexo anterior era visível na US (uma boa imagem) e aqueles em que não era (uma imagem ruim). Quando as imagens eram ruins, o número médio de passagens de agulha necessárias era de 10 em comparação com 4 em pacientes com boas imagens. A raquianestesia foi classificada como difícil pelo operador em 9% dos pacientes com boas imagens em comparação com 50% dos pacientes com imagens ruins do complexo anterior. O valor preditivo positivo de uma imagem ruim na visão PMSO para raquianestesia difícil foi calculado em 82.3%, com o valor preditivo negativo de 67.4%.
No segundo estudo, Chin et al. estudaram a capacidade do PMSO e das incidências interespinhosas transversais para prever raquianestesia difícil em uma coorte de 100 pacientes ortopédicos. Assim como no estudo de Weed et al., os anestesiologistas que realizavam a raquianestesia desconheciam os resultados dos exames de imagem. Se os complexos posterior e anterior fossem visíveis (visão de boa qualidade) na incidência interespinhosa transversa, o valor preditivo positivo para ausência de dificuldade técnica nesse nível foi de 85%. Essa capacidade discriminativa não estava presente, no entanto, com a visão PMSO, o que pode ser explicado pelo fato de que uma abordagem de agulha na linha média foi usada em todos os casos. Houve um pequeno número de pacientes nos quais a raquianestesia foi um desafio, apesar de uma visão mediana transversal (MT) de boa qualidade do canal vertebral. Os autores levantaram a hipótese de que isso poderia ter sido evitado se a US pré-procedimento tivesse sido usada para guiar o procedimento da coluna vertebral, como seria o caso no cenário clínico.
APLICAÇÕES NA COLUNA TORÁCICA
Identificação dos níveis intervertebrais torácicos
Assim como na coluna lombar, os métodos clínicos de identificação dos níveis intervertebrais torácicos com base nos marcos anatômicos da superfície mostraram-se imprecisos quando referenciados ao padrão-ouro da ressonância magnética ou da radiografia. Em um estudo, o processo espinhoso de T7 foi identificado com precisão apenas 29% das vezes pela contagem regressiva das proeminências da vértebra (C7) e apenas 10% das vezes quando a ponta inferior da escápula foi usada como referência primária. A maioria dos erros tendeu a ser na direção caudal. A precisão da US na identificação dos níveis intervertebrais torácicos não foi verificada em relação a uma modalidade de imagem padrão-ouro; no entanto, Arzola et al. demonstraram uma falta de concordância semelhante entre a identificação do nível intervertebral torácico por US (usando um método de contagem crescente do sacro e da décima segunda costela) e os pontos de referência anatômicos da superfície. Assim como nos estudos anteriores, a proeminência da vértebra foi um marco mais preciso para C7 (58% de concordância) do que o ângulo inferior da escápula foi para T7 (36% de concordância). Erros na identificação de T7 foram mais frequentemente na direção caudal (83% dos erros), enquanto os erros na identificação de C7 foram distribuídos igualmente em direção cefálica e caudal.
Determinando a profundidade do espaço peridural torácico
Rasoulian et ai. compararam a medida de US da profundidade do ligamento amarelo na visão PMSO com a profundidade real de inserção da agulha em uma pequena coorte de 20 pacientes que receberam analgesia epidural torácica. Houve correlação moderadamente boa (r2 = 0.65) observada entre as duas medidas, com a US tendendo a subestimar a profundidade de inserção da agulha em média de 4.68 mm. É notável que essa correlação foi semelhante à obtida quando a medida da TC da profundidade ao espaço peridural foi comparada à profundidade de inserção da agulha (r2 = 0.69, diferença média de 4.49 mm). Resultados semelhantes foram relatados por Salman et al. em outro estudo de inserção epidural torácica média a baixa em 35 pacientes adultos usando uma abordagem paramediana. A correlação entre a profundidade medida pelo US e a profundidade de inserção da agulha foi boa (r2 = 0.75), e a diferença média foi de 7.1 mm, com o US tendendo a subestimar a profundidade. Esses achados sugerem que a US é uma ferramenta útil para estimar a profundidade do espaço peridural torácico.
Melhorando o Desempenho Técnico das Epidurais Torácicas
A capacidade de delinear a anatomia subjacente da coluna torácica pode melhorar o desempenho técnico das epidurais torácicas. No entanto, ao contrário da coluna lombar, existem atualmente evidências limitadas que apoiam o benefício da imagem de US pré-procedimento a esse respeito. No estudo supracitado de Salman et al., a visão do PMSO na US foi usada para determinar o ponto ideal de inserção da agulha para uma abordagem paramediana da inserção epidural torácica média a inferior. A inserção bem-sucedida foi alcançada com apenas uma punção cutânea em média e em dois ou menos redirecionamentos em 88% dos casos. Além disso, relatos de casos sugerem que a US é útil na avaliação da anatomia anormal e na determinação do local ideal de inserção da agulha e trajetória em pacientes escolióticos.
EDUCAÇÃO E TREINAMENTO
Aprender técnicas de USG CNB leva tempo e paciência. Independentemente da técnica utilizada, a USG CNB e, em particular, a USG CNB em tempo real são técnicas avançadas e são de longe as intervenções de USG mais difíceis. Eles exigem um alto grau de destreza manual, coordenação mão-olho e capacidade de conceituar informações bidimensionais em uma imagem 3D. Portanto, antes de tentar realizar um USG BCN, o operador deve ter um bom conhecimento dos fundamentos do US, estar familiarizado com a otimização da imagem, entender a sonoanatomia da coluna e ter as habilidades de intervenção necessárias. É aconselhável começar por frequentar um curso ou workshop adaptado a esta finalidade, onde o operador pode aprender as técnicas básicas de digitalização, sonoanatomia da coluna vertebral e habilidades de intervenção relevantes.
Mais experiência em ultra-sonografia espinhal também pode ser adquirida pela digitalização de voluntários humanos. Atualmente, há escassez de dados sobre qual é o requisito mínimo de treinamento para atingir a competência em ultrassonografia da coluna vertebral ou USG CNB. Dados preliminares sugerem que, uma vez alcançado o conhecimento básico sobre US da coluna lombar, a experiência com 40 ou mais casos pode ser necessária para obter competência no exame. Hoje, existem vários modelos (fantasmas) para aprender sonoanatomia espinhal e praticar intervenções neuroaxiais centrais de USG.
O simulador de coluna à base de água é útil para aprender a anatomia óssea da coluna, mas não é um bom modelo para aprender intervenções espinais de USG porque não possui propriedades de imitação de tecido. A ultrassonografia espinhal é frequentemente ensinada em oficinas, mas essas oficinas não são adequadas para a prática de técnicas reais. Estão disponíveis cursos de cadáveres frescos, que permitem aos participantes estudar sonoanatomia neuroaxial e praticar USG CNB com feedback háptico realista, mas podem ser limitados pela qualidade das imagens de US. Além disso, esses cursos são incomuns e realizados em departamentos de anatomia com os cadáveres em uma posição que raramente imita o que é praticado na sala de cirurgia.
Porcos anestesiados também podem ser usados, mas é necessária a aprovação de ética animal e, para os organizadores, uma licença do departamento de saúde local para realizar tais oficinas. Esse método envolve precauções infecciosas e crenças religiosas podem impedir seu uso como modelo para alguns. Além disso, esses workshops são conduzidos em laboratórios de animais designados que são tipicamente pequenos e não adequados para acomodar grandes grupos de participantes. Para contornar alguns desses problemas, o grupo da Universidade Chinesa de Hong Kong introduziu recentemente o fantasma de espinha de carcaça de porco (ver Figura 12), um excelente modelo que pode ser usado em locais de conferência e oferece excelente feedback tátil e visual.
A limitação do fantoma de espinha de carcaça suína é que é um modelo decapitado, e há perda de líquido cefalorraquidiano durante o processo de preparação. Essa apresentação resulta em artefatos de ar e perda de contraste dentro do canal espinhal durante a ultrassonografia espinhal, a menos que o saco tecal seja canulado em sua extremidade craniana e continuamente irrigado com líquido (solução salina normal), um processo que requer dissecção cirúrgica para isolar o saco tecal. Portanto, um modelo “in vitro” que possa facilitar o aprendizado das técnicas de varredura e as habilidades de coordenação mão-olho necessárias para CNB de USG em tempo real é altamente desejável. Recentemente, foi proposto um simulador de US de baixo custo à base de gelatina da coluna lombossacral.
No entanto, o fantasma de gelatina é macio em consistência, carece de propriedades ecogênicas que imitam o tecido, não fornece feedback háptico, é facilmente contaminado com mofo e bactérias e é limitado em sua utilidade por marcas de trilhas de agulhas, o que impede seu uso prolongado. Karmakar e colegas desenvolveram recentemente um simulador de espinha de gelatina-ágar (ver Figura 11) que supera algumas das desvantagens do fantasma de coluna à base de gelatina. É mecanicamente estável, tem textura e ecogenicidade semelhantes a tecido, marcas de agulhas são menos problemáticas e pode ser usado por longos períodos de tempo para estudar a anatomia óssea da coluna lombossacral e praticar a coordenação mão-olho habilidades necessárias para realizar USG CNB.
Embora uma variedade de simuladores de coluna tenha sido descrita para aprender as técnicas de escaneamento e inserção de agulhas no ambiente da oficina, nenhum deles foi submetido a escrutínio para determinar quão eficazes eles são para transferir o conhecimento e as habilidades necessárias para o USG CNB. Uma vez que o conhecimento e as habilidades básicas são alcançados, é melhor começar realizando injeções espinais de USG, sob supervisão, antes de progredir para a realização de bloqueios peridurais. Peridurais de USG em tempo real podem ser tecnicamente desafiadoras, mesmo para um operador experiente, e é nossa opinião que não é prático no ambiente clínico ou no uso diário.
Em contraste, uma varredura pré-procedimento é simples de realizar e fornece informações valiosas que podem se traduzir em melhores resultados técnicos durante um CNB e pode ser a abordagem prudente para o uso de US para CNBs. Dito isto, a orientação em tempo real dos EUA pode ser a única saída, por segurança, em pacientes com dores nas costas (por exemplo, aqueles com escoliose, espondilite anquilosante ou costas instrumentadas ou operadas). Portanto, as habilidades necessárias para realizar CNBs de USG em tempo real devem ser desenvolvidas como parte do desenvolvimento contínuo de habilidades. Caso não seja possível adquirir experiência em USG CNB localmente, é aconselhável visitar um centro onde tais intervenções sejam praticadas.
RESUMO
O USG CNB é uma alternativa em rápido desenvolvimento às técnicas tradicionais baseadas em pontos de referência. É não invasivo, seguro, de rápida execução, não envolve exposição à radiação, fornece imagens em tempo real e é isento de efeitos adversos. Ultrassonografistas experientes podem visualizar estruturas neuroaxiais com clareza satisfatória usando US. Uma varredura pré-procedimento permite que o operador visualize a anatomia da coluna vertebral, identifique a linha média, localize um determinado nível intervertebral, preveja com precisão a profundidade do espaço epidural e determine o local e a trajetória ideais para a inserção da agulha. Uma varredura pré-procedimento também pode ser usada para prever a viabilidade e facilidade de realizar CNBs.
O uso da US também melhora a taxa de sucesso do acesso peridural na primeira tentativa, reduz o número de tentativas de punção ou a necessidade de punção em vários níveis e melhora o conforto do paciente durante o procedimento. A US é uma excelente ferramenta de ensino para demonstrar a anatomia da coluna e melhorar a curva de aprendizado para a realização de bloqueios peridurais em parturientes. A orientação de US também pode permitir o uso de CNB em pacientes que no passado podem ter sido considerados inadequados para tais procedimentos devido à anatomia anormal da coluna vertebral. No entanto, a orientação dos EUA para CNB ainda está em seus estágios iniciais de desenvolvimento; a evidência para apoiar seu uso é escassa, mas a favor de seu uso como ferramenta de imagem pré-procedimento.
Além disso, a experiência inicial com USG BCN em tempo real indica que é tecnicamente exigente e, portanto, improvável que substitua os métodos tradicionais de realização de BNC em um futuro próximo, porque os métodos tradicionais estão bem estabelecidos como seguros, simples e eficazes na maioria dos pacientes. À medida que a tecnologia de US continua a melhorar e as habilidades necessárias para realizar intervenções de USG se tornam mais amplamente disponíveis, o uso de US para CNB pode se tornar o padrão de atendimento no futuro.
LEIA MAIS sobre Blocos Neuraxiais neste link no NYSORA: Controle de Infecção em Anestesia Regional
REFERÊNCIAS
- Cook TM, Counsell D, Wildsmith JA: Principais complicações do bloqueio neuroaxial central: relatório sobre o Terceiro Projeto de Auditoria Nacional do Royal College of Anesthetists. Br J Anaesth 2009;102:179–190.
- Stiffler KA, Jwayyed S, Wilber ST, Robinson A: O uso do ultrassom para identificar pontos de referência pertinentes para punção lombar. Am J Emerg Med 2007;25:331–334.
- Hogan QH: Linha de Tuffier: a distribuição normal dos parâmetros anatômicos. Anesth Analg 1994;78:194–195.
- Broadbent CR, Maxwell WB, Ferrie R, Wilson DJ, Gawne-Cain M, Russell R: Capacidade dos anestesistas para identificar um interespaço lombar marcado. Anestesia 2000;55:1122–1126.
- Furness G, Reilly MP, Kuchi S: Uma avaliação da imagem de ultra-som para identificação do nível intervertebral lombar. Anestesia 2002;57: 277–280.
- Holmaas G, Frederiksen D, Ulvik A, Vingsnes SO, Ostgaard G, Nordli H: Identificação de espaços intervertebrais torácicos por meio de anatomia de superfície: um estudo de ressonância magnética. Acta Anesthesiol Scand 2006;50:368–373.
- Reynolds F: Danos ao cone medular após raquianestesia. Anestesia 2001;56:238–247.
- Hamandi K, Mottershead J, Lewis T, Ormerod IC, Ferguson IT: Danos irreversíveis à medula espinhal após raquianestesia. Neurologia 2002; 59:624-626.
- Seeberger MD, Lang ML, Drewe J, Schneider M, Hauser E, Hruby J: Comparação de raquianestesia e peridural para pacientes com menos de 50 anos de idade. Anesth Analg 1994;78:667–673.
- Tarkkila P, Huhtala J, Salminen U: Dificuldades no uso da agulha espinhal. Características de inserção e taxas de falha associadas a agulhas espinhais tipo Quincke de calibre 25, 27 e 29. Anestesia 1994;49:723–725.
- Chin KJ, Karmakar MK, Peng P: Ultrassonografia da coluna torácica e lombar do adulto para bloqueio neuroaxial central. Anestesiologia 2011;114:1459–1485.
- Karmakar MK, Li X, Ho AM, Kwok WH, Chui PT: Acesso epidural paramediano guiado por ultrassom em tempo real: avaliação de uma nova técnica no plano. Br J Anaesth 2009;102:845–854.
- Carvalho JC: Peridurais e raquianestesia facilitada por ultrassom em obstetrícia. Anesthesiol Clin 2008;26:145–158.
- Chin KJ, Ramlogan R, Arzola C, Singh M, Chan V: A utilidade da imagem de ultra-som em prever a facilidade de execução da raquianestesia em uma população de pacientes ortopédicos. Reg Anesth Pain Med 2013;38: 34–38.
- Grau T, Leipold RW, Conradi R, Martin E: Controle de ultrassom para punção epidural presumida difícil. Acta Anesthesiol Scand 2001;45: 766–771.
- Grau T, Leipold RW, Conradi R, Martin E, Motsch J: A imagem de ultra-som facilita a localização do espaço epidural durante a anestesia combinada raquidiana e epidural. Reg Anesth Pain Med 2001;26:64–67.
- Grau T, Leipold RW, Conradi R, Martin E, Motsch J: Eficácia da imagem de ultra-som em anestesia peridural obstétrica. J Clin Anesth 2002;14:169–175.
- Grau T, Leipold RW, Fatehi S, Martin E, Motsch J: Observação ultrassônica em tempo real da raquianestesia combinada. Eur J Anesthesiol 2004;21:25–31.
- Perlas A, Chaparro LE, Chin KJ: Ultrassonografia neuraxial lombar para anestesia raquidiana e peridural: uma revisão sistemática e meta-análise. Reg Anesth Pain Med 2016;41:251–260.
- Shaikh F, Brzezinski J, Alexander S, et al: Imagem de ultra-som para punções lombares e cateterizações peridurais: revisão sistemática e metanálise. BMJ 2013;346:f1720.
- Mathieu S, Dalgleish DJ: Uma pesquisa de opinião local da orientação do NICE sobre o uso de ultrassom na inserção de cateteres peridurais. Anestesia 2008;63:1146–1147.
- Bogin IN, Stulin ID: Aplicação do método de ecospondilografia bidimensional para determinação de pontos de referência em punções lombares. Zh Nevropatol Psikhiatr Im SS Korsakova 2;1971:71–1810.
- Porter RW, Wicks M, Ottewell D: Medição do canal medular por ultrassom diagnóstico. J Bone Joint Surg Br 1978;60-B:481–484.
- Cork RC, Kryc JJ, Vaughan RW: Localização ultra-sônica do espaço epidural lombar. Anestesiologia 1980;52:513–516.
- Currie JM: Medição da profundidade do espaço extradural usando ultra-som. Br J Anaesth 1984;56:345–347.
- Wallace DH, Currie JM, Gilstrap LC, Santos R: Orientação ultrassonográfica indireta para anestesia peridural em gestantes obesas. Reg Anesth 1992;17:233–236.
- Grau T, Leipold RW, Horter J, Conradi R, Martin EO, Motsch J: Acesso paramediano ao espaço epidural: a janela ideal para imagens de ultra-som. J Clin Anesth 2001;13:213–217.
- Grau T, Leipold RW, Delorme S, Martin E, Motsch J: Imagem de ultra-som do espaço epidural torácico. Reg Anesth Pain Med 2002;27:200–206.
- Grau T, Bartusseck E, Conradi R, Martin E, Motsch J: A imagem de ultra-som melhora as curvas de aprendizado em anestesia epidural obstétrica: um estudo preliminar. Can J Anaesth 2003;50:1047–1050.
- Grau T: A avaliação da imagem ultra-sonográfica para anestesia neuroaxial. Can J Anaesth 2003;50:R1–R8.
- Karmakar MK: Ultrassom para bloqueios neuroaxiais centrais. Tech Reg Anesth Pain Manag 2009;13:161–170.
- Karmakar MK, Li X, Kwok WH, Ho AM, Ngan Kee WD: Sonoanatomia relevante para bloqueios neuroaxiais centrais guiados por ultrassom via abordagem paramediana na região lombar. Br J Radiol 2012;85:e262–e269.
- Saifuddin A, Burnett SJ, White J: A variação da posição do cone medular em uma população adulta. Um estudo de ressonância magnética. Spine (Phila Pa 1976) 1998;23:1452-1456.
- MacDonald A, Chatrath P, Spector T, Ellis H: Nível de terminação da medula espinhal e do saco dural: um estudo de ressonância magnética. Clin Anat 1999;12:149–152.
- Karmakar, MK, Li X, Kwok WH, Ho AM, Ngan Kee WD: O “fantasma da coluna à base de água” – um pequeno passo para aprender os fundamentos da ultrassonografia espinhal [carta]. Br J Anaesth 12 de março de 2009. Disponível em: http://bja.oxfordjournals.org/forum/topic/brjana_el%3B4114.
- Bellingham GA, Peng PWH: Um simulador de ultra-som de baixo custo da coluna lombossacral. Reg Anesth Pain Med 2010;35:290–293.
- Kwok WH, Chui PT, Karmakar MK: O fantasma da espinha da carcaça do porco – um modelo para aprender intervenções neuraxiais guiadas por ultrassom. Reg Anesth Pain Med 2010;35:472–473.
- Greher M, Scharbert G, Kamolz LP, et al: Bloqueio do nervo da faceta lombar guiado por ultrassom: um estudo sonoanatômico de uma nova abordagem metodológica. Anestesiologia 2004;100:1242–1248.
- Furness G, Reilly MP, Kuchi S: Uma avaliação da imagem de ultra-som para identificação do nível intervertebral lombar. Anestesia 2002;57: 277–280.
- Avramescu S, Arzola C, Tharmaratnam U, Chin KJ, Balki M: Sonoanatomy da coluna torácica em voluntários adultos. Reg Anesth Pain Med 2012;37:349–353.
- Karmakar MK, Ho AM, Li X, Kwok WH, Tsang K, Kee WD: bloqueio do plexo lombar guiado por ultrassom através da janela acústica do tridente de ultrassom lombar. Br J Anaesth 2008;100:533–537.
- Suzuki S, Yamamuro T, Shikata J, Shimizu K, Iida H: Medição por ultrassom da rotação vertebral na escoliose idiopática. J Bone Joint Surg Br 1989;71:252–255.
- Chen CP, Tang SF, Hsu TC, et al: Orientação por ultrassom na colocação da agulha peridural caudal. Anestesiologia 2004;101:181–184.
- Balki M, Lee Y, Halpern S, Carvalho JC: Imagem ultrassonográfica da coluna lombar no plano transverso: a correlação entre a profundidade estimada e real ao espaço peridural em parturientes obesas. Anesth Analg 2009;108:1876–1881.
- Chin KJ, Perlas A, Singh M, et al: Uma abordagem assistida por ultrassom facilita a raquianestesia para artroplastia total da articulação. Can J Anaesth 2009;56:643–650.
- Pintaric TS, Hadzic A, Strbenc M, Podpecan O, Podbregar M, Cvetko E: Resposta inflamatória após injeção de gel aquoso no espaço subaracnóideo em leitões. Reg Anesth Pain Med 2013;38:100–105.
- Costello JF, Balki M: Parto de cesariana sob raquianestesia guiada por ultrassom [corrigida] em uma parturiente com poliomielite e instrumentação Harrington. Can J Anaesth 2008;55:606–611.
- Prasad GA, Tumber PS, Lupu CM: Raquianestesia guiada por ultrassom. Can J Anaesth 2008;55:716–717.
- Coley BD, Shiels WE, Hogan MJ: Ultrassonografia diagnóstica e intervencionista em punção lombar neonatal e infantil. Pediatr Radiol 2001;31:399–402.
- Peterson MA, Abele J: Ultrassom à beira do leito para punção lombar difícil. J Emerg Med 2005;28:197–200.
- Chin KJ, Chan VW, Ramlogan R, Perlas A: Raquianestesia guiada por ultrassom em tempo real em pacientes com anatomia espinhal desafiadora: dois relatos de caso. Acta Anesthesiol Scand 2010;54:252–255.
- Yamauchi M, Honma E, Mimura M, Yamamoto H, Takahashi E, Namiki A: Identificação do nível intervertebral lombar usando imagem de ultra-som em um paciente pós-laminectomia. J Anesth 2006;20:231–233.
- Yeo ST, French R: raquianestesia combinada na paciente obstétrica com hastes de Harrington assistidas por ultrassonografia. Br J Anaesth 1999;83:670–672.
- Rapp HJ, Folger A, Grau T: Inserção de cateter peridural guiado por ultrassom em crianças. Anesth Analg 2005;101:333–339, tabela.
- Salman A, Arzola C, Tharmaratnam U, Balki M: Imagem de ultra-som da coluna torácica no plano oblíquo sagital paramediano: a correlação entre a profundidade estimada e real para o espaço epidural. Reg Anesth Pain Med 2011;36:542–547.
- Yoon JS, Sim KH, Kim SJ, Kim WS, Koh SB, Kim BJ: A viabilidade da ultrassonografia com Doppler colorido para injeção peridural de esteróides caudal. Dor 2005;118:210–214.
- Tsui BC, Tarkkila P, Gupta S, Kearney R: Confirmação da colocação da agulha caudal usando estimulação nervosa. Anestesiologia 1999;91:374–378.
- Chen CP, Wong AM, Hsu CC, et al: Ultra-som como ferramenta de triagem para proceder com injeções peridurais caudais. Arch Phys Med Rehabil 2010;91:358–363.
- McLeod A, Roche A, Fennelly M: Série de casos: a ultrassonografia pode auxiliar a inserção epidural em pacientes com escoliose. Can J Anaesth 2005;52:717–720.
- Arzola C, Davies S, Rofaeel A, Carvalho JC: O ultrassom usando a abordagem transversal da coluna lombar fornece pontos de referência confiáveis para peridurais de parto. Anesth Analg 2007;104:1188–1192, tabelas.
- Asakura Y, Kandatsu N, Hashimoto A, Kamiya M, Akashi M, Komatsu T: Anestesia neuroaxial guiada por ultrassom: diagnóstico preciso da espinha bífida oculta por ultrassonografia. J Anesth 2009;23:312–313.
- Lee Y, Tanaka M, Carvalho JC: Sonoanatomia da coluna lombar em pacientes com punções durais não intencionais prévias durante as peridurais do trabalho de parto. Reg Anesth Pain Med 2008;33:266–270.
- Chin KJ, Perlas A, Chan V, Brown-Shreves D, Koshkin A, Vaishnav V: A imagem por ultrassom facilita a raquianestesia em adultos com pontos de referência anatômicos de superfície difíceis. Anestesiologia 2011;115:94–101.
- Locks GF, Almeida MC, Pereira AA: Uso do ultrassom para determinar o nível de punção lombar em gestantes. Rev Bras Anestesiol 2010;60:13–19.
- Schlotterbeck H, Schaeffer R, Dow WA, Touret Y, Bailey S, Diemunsch P: Controle ultrassonográfico do nível de punção para bloqueio do neuroeixo lombar em anestesia obstétrica. Br J Anaesth 2008;100:230–234.
- Whitty R, Moore M, Macarthur A: Identificação dos espaços interespinhosos lombares: palpação versus ultra-som. Anesth Analg 2008; 106:538–540, tabela.
- Gnaho A, Nguyen V, Villevielle T, Frota M, Marret E, Gentili ME: Avaliando a profundidade do espaço subaracnóideo por ultra-som. Rev Bras Anestesiol 2012;62:520–530.
- Grau T, Leipold R, Conradi R, Martin E, Motsch J: [Ultrassonografia e anestesia peridural. Possibilidades técnicas e limitações do exame ultrassônico do espaço peridural. Anestesista 2001;50:94–101.
- Tran D, Kamani AA, Lessoway VA, Peterson C, Hor KW, Rohling RN: Orientação por ultrassom paramediano de pré-inserção para anestesia epidural. Anesth Analg 2009;109:661–667.
- Vallejo MC, Phelps AL, Singh S, Orebaugh SL, Sah N: A ultrassonografia diminui a taxa de falha peridural do trabalho de parto em residentes residentes. Int J Obstet Anesth 2010;19:373–378.
- de Seze MP, Sztark F, Janvier G, Joseph PA: Complicações graves e duradouras da raiz nervosa e da medula espinhal após bloqueio neuroaxial central. Anesth Analg 2007;104:975–979.
- Vandermeulen EP, Van AH, Vermylen J: Anticoagulantes e anestesia raqui-peridural. Anesth Analg 1994;79:1165–1177.
- Chin KJ, Chan V: Ultrassonografia como ferramenta de avaliação pré-operatória: predizendo a viabilidade do bloqueio neuroaxial central. Anesth Analg 2010;110:252–253.
- Weed JT, Taenzer AH, Finkel KJ, Sites BD: Avaliação do exame de ultrassom pré-procedimento como ferramenta de triagem para raquianestesia difícil*. Anestesia 2011;66:925–930.
- Stonelake PS, Burwell RG, Webb JK: Variação nos níveis vertebrais das proeminências da vértebra e covinhas sacrais em indivíduos com escoliose. J Anat 1988;159:165–172.
- Teoh DA, Santosham KL, Lydell CC, Smith DF, Beriault MT: Anatomia de superfície como guia para o nível vertebral para colocação epidural torácica. Anesth Analg 2009;108:1705–1707.
- Arzola C, Avramescu S, Tharmaratnam U, Chin KJ, Balki M: Identificação de espaços intervertebrais cervicotorácicos por pontos de referência de superfície e ultra-som. Can J Anaesth 2011;58:1069–1074.
- Rasoulian A, Lohser J, Najafi M, et al: Utilidade do ultrassom pré-punção para localização do espaço epidural torácico. Can J Anaesth 2011;58: 815–823.
- Pandin P, Haentjens L, Salengros JC, Quintin J, Barvais L: Colocação combinada de cateter peridural torácico guiado por ultrassom e estimulação nervosa para analgesia após fusão da coluna anterior em escoliose. Prática de Dor 2009;9:230–234.
- Margarido CB, Arzola C, Balki M, Carvalho JC: Curvas de aprendizado do anestesiologista para avaliação ultrassonográfica da coluna lombar. Can J Anaesth 2010;57:120–126.
- Halpern SH, Banerjee A, Stocche R, Glanc P: O uso do ultrassom para identificação do processo espinhoso lombar: um estudo piloto. Can J Anaesth 2010; 57:817-822.
- Chin KJ, Tse CC, Chan V: Considerações práticas na preparação do fantasma de espinha de carcaça de porco. Reg Anesth Pain Med 2011;36:91–92.
- Li JW, Karmakar MK, Li X, Kwok WH, Ngan Kee WD: Fantasma da espinha lombossacral de gelatina-ágar: um modelo simples para aprender as habilidades básicas necessárias para realizar bloqueios neuroaxiais centrais guiados por ultrassonografia em tempo real. J Ultrasound Med 2011;30:263–72.
Manoj K. Karmakar e Ki Jinn Chin