スティーブンL.オレボーとカイルR.カーカム
はじめに
末梢神経ブロック(PNB)をガイドする手段としての超音波検査(US)は、1990年代半ばにウィーン大学の麻酔科医によって最初に調査されました。 放射線科医は生検用の針をガイドするために超音波技術を利用していましたが、PNBへのこの画像診断法の適用は当時は斬新でした。 腕神経叢や大腿骨ブロックを含む広範囲の局所麻酔技術を促進するための超音波の有用性が実証されました。 XNUMX年後、カナダのトロント大学の同僚がこのテクノロジーを採用し始め、その有用性をさらに実証し、腕神経叢の音響解剖学を詳細に説明しました。 その間に、より小型でよりモバイルな超音波プラットフォーム、解像度の向上、針認識ソフトウェアなど、技術の多くの進歩が起こり、麻酔科医による超音波のベッドサイドでの有用性が累積的に向上しました。
超音波ガイダンスの利点
神経刺激、ランドマークの触診、筋膜の「クリック」、知覚異常、経動脈的アプローチなど、以前に使用された表面解剖学に基づく技術では、局所麻酔薬の注入の傾向を監視することはできませんでした。 しかし、超音波ガイダンスは、神経ブロックに多くの重要な実用上の利点を提供します。 超音波は、関心領域の解剖学的構造の視覚化を可能にします。 これにより、針によって損傷を受ける可能性のある構造を回避しながら、ターゲットへの針の経路についてより多くの情報に基づいたガイダンスが可能になります。 超音波はまた、針の先端が組織を通過するときに視覚化することを可能にし、意図された経路との位置合わせを確認し、意図しない構造への不注意な針の外傷の可能性を再び減らします。 おそらく最も重要なのは、リアルタイムの超音波イメージングにより、局所麻酔薬の送達を継続的に視覚化して適切な分布を確保し、局所麻酔薬の分布を最適化するために必要に応じて針先の位置を調整できる可能性があることです。
地域における超音波ガイドの導入 麻酔 これにより、多くの神経ブロック技術が改良され、PNB の使用が拡大し、外科の同僚や患者に受け入れられるようになりました。
超音波および超音波検査
超音波ガイド下PNBは、XNUMXつの基本的な側面に分類できます。ターゲット神経を含む断面のイメージング構造と、針のガイドです。 二次元画像上の三次元解剖学的構造の理解と認識には、技術と超音波解剖学パターン認識のトレーニングが必要です(テーブル1).
表1 ソノアナトミーの視覚化を最適化します。
| 適切なトランスデューサー/周波数を選択してください 根底にある解剖学的関係を理解する トランスデューサーでさまざまな程度の圧力を加えます トランスデューサーを下にある神経標的に合わせます トランスデューサーを回転させて画像を微調整します 画像を最適化するためにトランスデューサーを傾けます |
ブロックを配置するには解剖学的認識が不可欠であるため、リアルタイムの視覚的ガイダンスがあっても、居住者とフェローをトレーニングするための専門学会ガイドラインは、超音波ガイド下局所麻酔(UGRA)の学習に固有のコンポーネントとして、解剖学的解剖と肉眼解剖学トレーニングの重要性を強調し続けています。 1か月の局所麻酔ローテーションで実施された研究では、居住者は、超音波画像を使用して、いくつかの異なるPNBの部位で関連する構造の認識が著しく改善されたことを示しました。 超音波ガイド下の斜角筋間ブロック指導の評価では、回転の過程での経験が増えるにつれて、居住者は超音波解剖学の認識の効率が上がることを示しました。
より革新的なトレーニング方法も有望です。 解剖学的プログラムをベッドサイド超音波装置のソフトウェアに統合すると、解剖学の筆記試験のスコアが向上することが示されています。 マルチメディア解剖学のプレゼンテーションにさらされた後、居住者と地域の麻酔科医は、ライブモデルでの超音波解剖学の実際の検査でスコアを改善することはできませんでしたが、事後テストで超音波解剖学の知識の増加を示しました。 ただし、解剖学的知識と超音波のXNUMX次元解剖学的パターンの認識との間の最適なリンクはまだ十分に検討されていません。
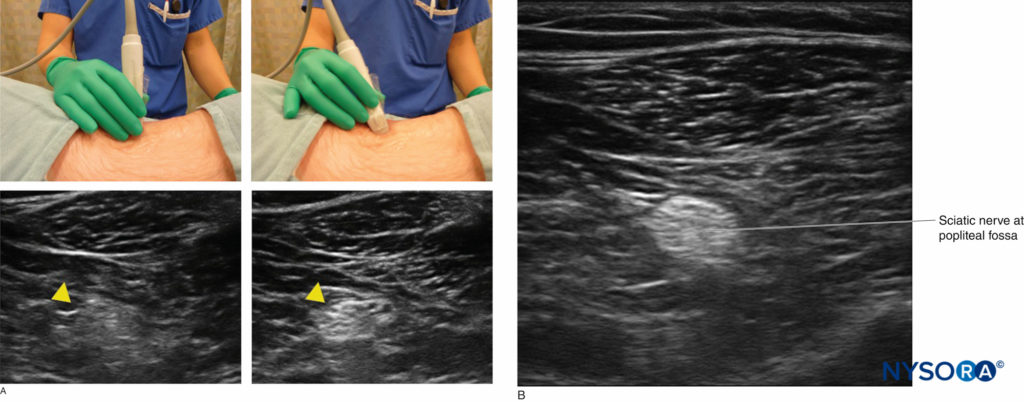
超音波画像を最適化するための特定の基本的な信条は、すべての神経ブロックに適用できます。 たとえば、超音波検査では、力学と人間工学を理解する必要があります。 初心者は、プローブの疲労、プローブの向きの反転、不適切な機器の準備などのエラーが発生する可能性があります。 超音波画像を最適化するために、ニーモニックPART(圧力、位置合わせ、回転、傾斜)が推奨されています。 ターゲットまでの距離を最小限に抑え、下にある皮下脂肪組織を圧迫するには、圧力が必要です。 アラインメントとは、下にある神経が視野内にあると予想される四肢(または体幹)上の位置にトランスデューサーを配置することを指します。 回転により、ターゲット構造のビューを微調整できます。 傾斜は、プローブの面を下にあるターゲットと垂直に配置して、戻るエコーの数を最大化し、最良の画像を提供するのに役立ちます(図1)。 超音波イメージングの最適化に関する詳細な説明は、「超音波画像の最適化"
NYSORAのヒント
- 超音波画像を最適化するために、ニーモニックPARTが推奨されています:圧力、位置合わせ、回転、傾斜。
- ソノアナトミーの認識と理解には、基礎となるXNUMX次元の解剖学の知識が必要です。
- ターゲット神経の最適な視覚化には、適切なトランスデューサーの圧力、神経との位置合わせ、および画像を微調整するためのプローブの回転と傾斜が必要です。
超音波-臨床シナリオによる神経と針のイメージングの最適化
神経イメージングは、短軸(神経軸に垂直なプローブ面)または長軸(神経軸に平行なプローブ面)のいずれかの位置で実行できます(図2).
特に初心者の場合、短軸イメージングを使用すると、丸く、しばしば高エコーの神経要素を認識するのが簡単になることがよくあります。 ほとんどの神経ブロックは四肢で行われるため、この向きは、腕または脚の長軸を横切る横方向のトランスデューサー位置になります。 一般に、肉眼解剖学の知識に基づいて神経の経路を理解することにより、トランスデューサを神経の経路に対して垂直に位置合わせおよび回転させ、続いて前述のように傾斜を調整して画像を最適化することができます。
神経と周囲の解剖学的構造が特定されたら、超音波ビームに対して平面内(プローブの長軸に平行な針)または平面外(プローブの長軸に垂直な針)のいずれかで画像化されるように針経路を選択できます。 どちらの方法もブロックの成功または患者の安全性のいずれにも優れていることは示されていませんが、好ましいアプローチは解剖学的または技術的な考慮事項によって異なる場合があります。 ただし、面内イメージングでは、針をトランスデューサーの表示面に完全に保持することは困難な場合がありますが、先端を含む針全体の画像を維持することは可能です。 この方法は、指導中に特に有益です。監督者は、針先が組織内を進むときに針先を継続的に視覚化できるからです。
面外イメージング中、観察者は、その全長に沿った任意の平面で、小さな高エコードットとして表示される針の断面のみを見ることができるため、先端とシャフトを区別することははるかに困難です。 。
ただし、針全体をイメージング平面に維持しながら針先をターゲットに誘導することは困難な場合があります(テーブル2).
表2 超音波による針イメージングの最適化。
| 可能であれば、浅いアプローチ角度を利用します トランスデューサーを「ヒール」して、顔をより平行にします 針 トランスデューサーを回転させて、針全体が見えるようにします 必要に応じてトランスデューサーを傾けます 「エコー源性」針を選択してください 可能な場合は、針認識ソフトウェアを適用します 「ハイドロロケーション」は、針先の位置を確認するのに役立つ場合があります |
ベッドの高さと超音波の人間工学的配置の適切な調整により、オペレーターの目が画像からフィールドに簡単かつ迅速に移動できるようになります(図3)、プローブの長軸との針の位置合わせが確実にできる場合、有益です。 超音波スクリーンに視力を固定している間、トランスデューサーが針の平面から離れるのは驚くほど簡単です。 これは、針とプローブを視軸に合わせるのではなく、オペレーターが自分の視軸に垂直にプローブと針を揃えている場合に発生する可能性が高くなります。
UGRAの基礎を学ぶ初心者の医学生の研究で、Speer et alは、被験者がターゲットを見つけるのに必要な時間が短く、目、針、プローブが超音波画像上で針を平面で視覚化できるようになったことを発見しました。 、と表示画面を揃えました。 針ガイドはまた、血管アクセスでより多くの作業が行われているが、標的への接近中の針の改善された画像化を可能にし得る。 ニードルガイドの欠点のXNUMXつは、ニードルの動きをXNUMXつの平面に制限することです。これは、常に望ましいとは限りません。
短軸の神経は、神経軸への近接性によってある程度決定される外観を持っています。 ほとんどの領域で神経は丸いですが、近位腕の筋皮神経などの紡錘状、または臀部下領域の坐骨神経などの楕円形に見える場合があります。 脊椎と密接に関連して、神経と神経根は主に神経組織で構成され、結合組織は最小限に抑えられています。 超音波画像では神経組織が低エコーに見えるのに対し、筋束間の結合組織は高エコーであるため、神経軸付近の神経は暗い結節として現れます。
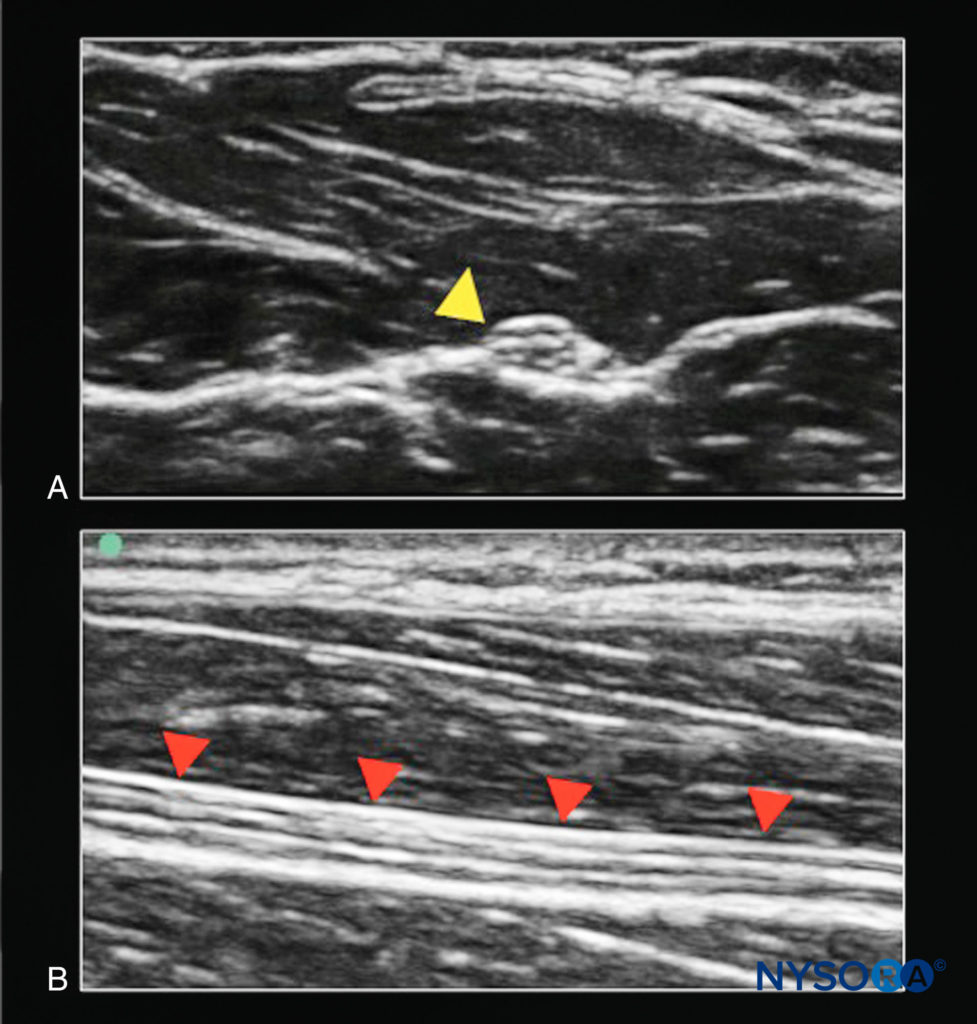
神経が末梢に進むにつれて、筋肉束の数は増加しますが、サイズは減少しますが、結合組織の量も増加します。 これらの変更により、短軸表示での超音波の「ハニカム」の外観がますます複雑になります(図4)。 残念ながら、現在の超音波装置の技術的限界のために、末梢神経内の筋束の数と配置は正確に描写されていない可能性があります。
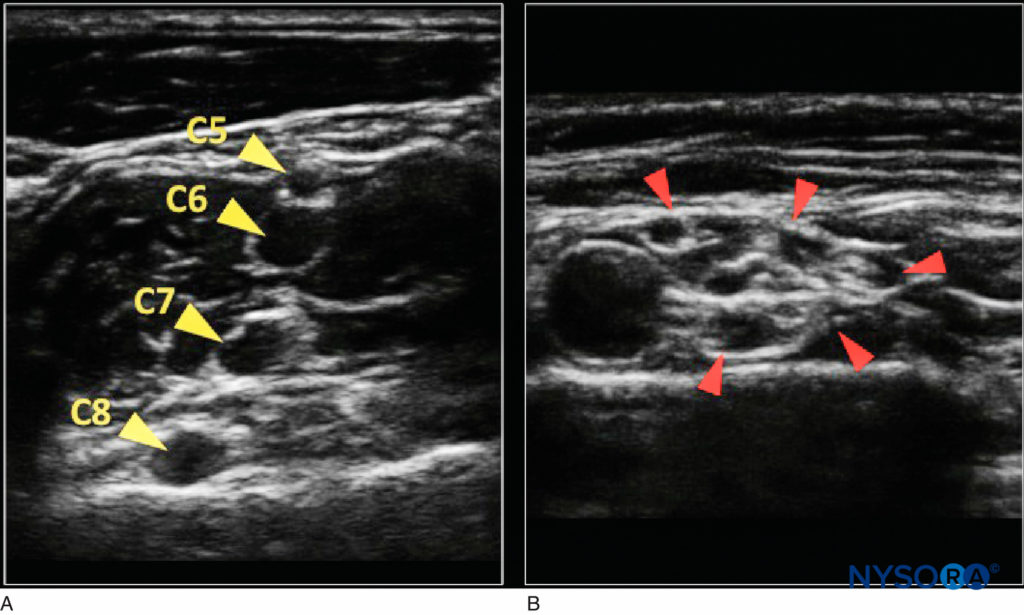
図4 A: エコー源性の結合組織がほとんどない、斜角筋間溝(黄色の矢印は神経根を示す)の近位神経の出現。 B: 鎖骨上窩(赤い矢印は腕神経叢の幹を示します)のより遠位にあり、「ハニカム」の外観をしています。
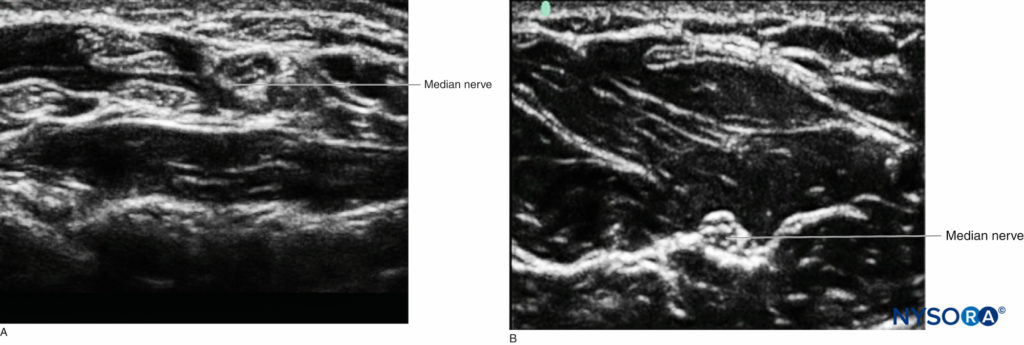
異なる組織は超音波で特徴的な外観を持っていますが、両方を短軸で見た場合、神経と腱を簡単に区別できない場合があります。 ただし、解剖学の知識を使用して、オペレーターは構造の尾側頭側のコースをたどって、画像化された構造の性質を判断できます。 腱は最終的に元の筋肉に消えるか、骨に挿入されます。 良い例は、手根管の多くの腱から神経構造を識別するのが難しい手首の正中神経です。これに対して、神経がXNUMXつの層の間にあるため、神経がはるかに視覚的に区別される前腕の中央部です。周囲の腱のない筋肉の(図5).
ブロックの準備の重要な側面は、針の経路のルートを計画しながら、好ましいイメージング平面を取得することです。 オペレーターは、血管、胸膜、または骨膜などの敏感な構造など、脆弱な構造が投影されたコースにないことを確認する必要があります。
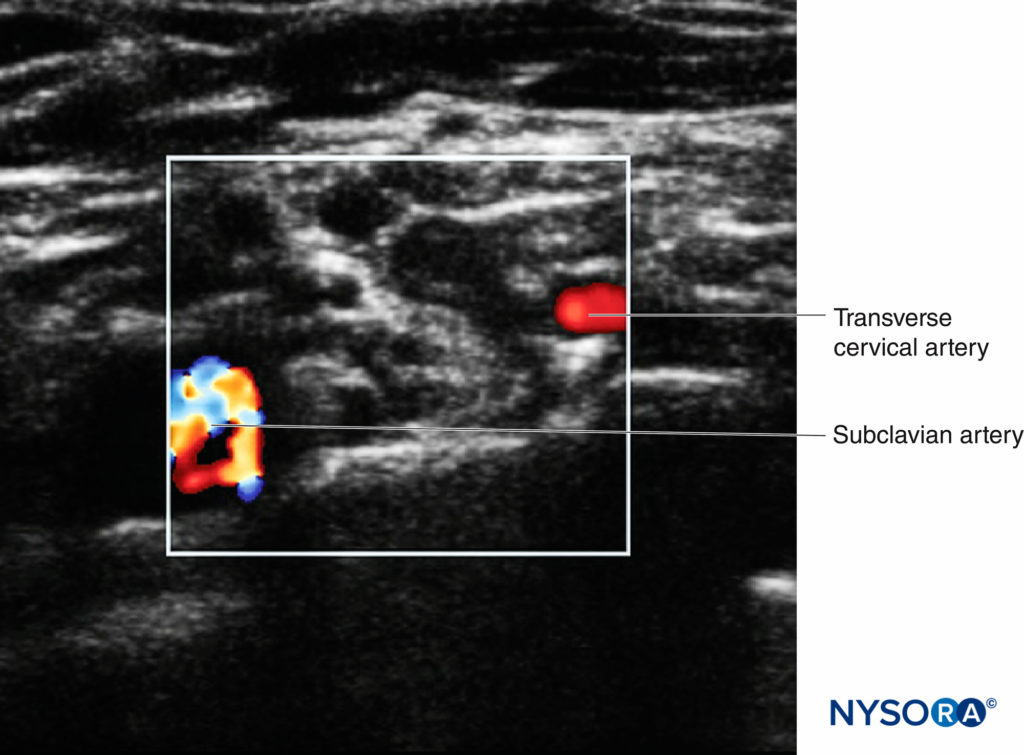
このプロセスは「プレブロックスキャン」と呼ばれ、患者の安全とブロックの成功に貢献する可能性があります。 二次元イメージングに加えて、カラードップラー設定を利用して小さな血管を識別する必要があります。これは、短軸で見たときに神経構造(特に根)と混同されやすいです(図6).
針先とシャフトの視界を維持するために、いくつかの技術を使用することができます。 針がプローブの面に平行であるほど、より多くのエコーがトランスデューサーに送り返され、優れた画像が得られます。 これは、針の挿入部位で皮膚をそっとインデントするか、挿入部位をプローブからさらに遠ざけることによって達成でき、挿入の鋭角が低くなります(図7)。 このアプローチの制限は、より長い針が必要になる可能性があり、より多くの組織がターゲットに向かう途中で横断されることです。
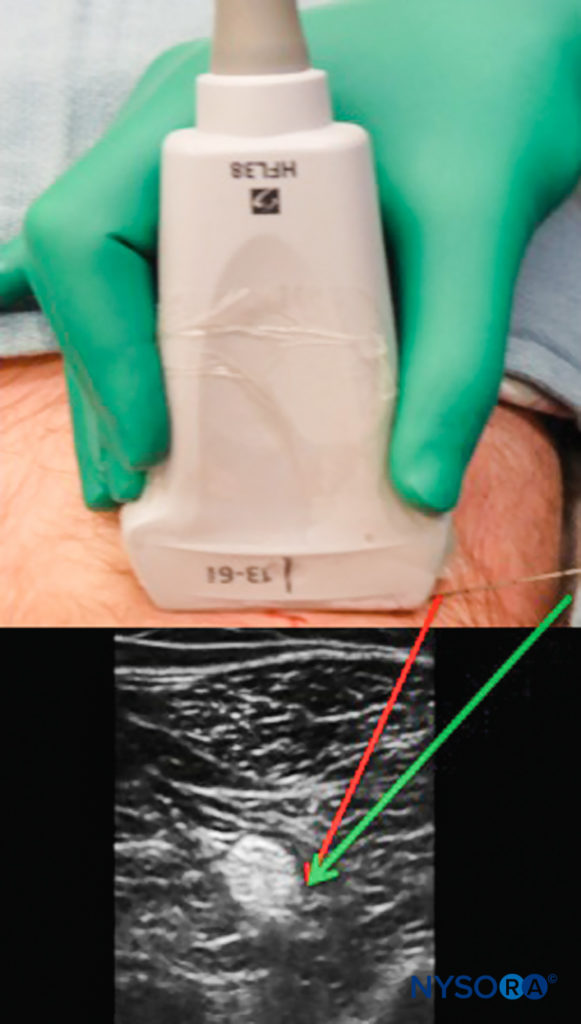
図7 超音波プローブのすぐ横に針を挿入すると、視覚化が困難になる場合があります。 プローブから離れた場所に挿入すると、より浅いアプローチが可能になり、より長い組織経路を横断しながら、より強力なエコーリターンと針のより良い視覚化(緑色の矢印)が可能になります。
ヒーリングと呼ばれる別の技術は、針の挿入側の反対側のトランスデューサーの端を押し込むことを含み、これにより、プローブ面と針とのより平行な位置合わせがもたらされる。 さらに、針自体は、そのエコー源性を高めるために構造的に変更される場合があります。 これらの「エコー源性針」の市販バージョンは、通常、超音波ビームのより大きな散乱を作成するために、クロスハッチでシャフトの表面にエッチングされています。
前述のように、針ガイドは、動きの制約を犠牲にして、針の画像化を改善するために利用することができる。 アライメントを改善するためにレーザー誘導システムも作成されており、ある程度の成功を収めています。 ターゲットを絞った針の配置と局所麻酔薬の送達のXNUMXつの新しい代替方法は、GPSガイダンスシステムを利用します。これは、急な針の角度によってイメージングが困難になる場合に特に役立ちます。 急角度での針の位置特定のための独自のソフトウェアは、さまざまな超音波角度の画像を組み合わせた空間複合画像を利用します。 これにより、標準的なブロック針とエコー源性のブロック針の両方で針のイメージングが強化されます。 最後に、針先の位置特定は、組織内の広がりを視覚化するために少量のデキストロース溶液または局所麻酔薬のいずれかを注入する「ハイドロロケーション」で達成できます。これにより、通常、針先の位置が明らかになります。
NYSORAのヒント
•浅いアプローチ角度の使用、トランスデューサーの「ヒール」、市販のエコー源性ニードル、トランスデューサーの回転や傾斜などの物理的測定など、いくつかの異なる手法が超音波イメージングで針の視覚化を維持するのに役立ちます。
•さらに、少量の液体注入によるハイドロロケーションを利用して、困難な状況での針の位置特定を容易にすることができます。
•解剖学的構造への損傷を避けるために、針は継続的に視覚化して前進させる必要があります。
•カラードップラー機能の使用を含むプレブロックスキャンは、針のコースを計画するのに役立ちます。
•神経に隣接する筋膜面を通る針先の通過は、筋膜が針を「解放」するときに神経を突き刺さないように、接線方向に行う必要があります。
超音波による安全な針のガイダンス
面内イメージングで針先を標的神経に向かって進める場合は、常に針を面内に維持するように注意して慎重に行う必要があります(テーブル3)。 面内針先は、斜角面から発生するダブルエコーリターンが特徴です。
表3 超音波ガイド下神経ブロック中の安全上のヒント。
| 「プレブロックスキャン」を実行して、解剖学的構造を確認します カラードップラー設定を利用して血管を識別します 先端がローカライズされていない場合は、針を進めないでください 「Hydrodissection」は、解剖学的構造を描写するために利用できます 筋膜を神経に向かって押すときは、アプローチします 接線的に 鼻隠しをゆっくりと通過し、「ポップ」または突然を待ちます リリース 通過後の針先の画像を再最適化 筋膜 針と神経のインターフェースに疑問がある場合は、そっと 針を動かして、神経が動かないことを確認します 一緒に移動します(チップがに埋め込まれていることを示します 神経上膜) |
超音波は針の表層壁と深層壁の両方から反射され、針のシャフトの単一の戻りと区別できる階段状の外観になります。 超音波プローブの微妙なスライド動作は、ビームが針のシャフトを上下に歩くときに先端の位置を確認するのに役立ちます。
一般的に、針の前進に抵抗する筋膜面に遭遇します。 結合組織のこれらの丈夫な層は、先端がそれらを押すと「テント」になり、突然道を譲り、元の位置にスナップバックするように見える場合があります。 この突然の変化は、XNUMXつの結果をもたらす可能性があります。XNUMXつは、針がオペレーターの意図を超えて迅速かつ不注意に前進する可能性があることです(これが予期されない場合)。 第二に、針が面外に移動する可能性があります。 この時点で、面内画像が再び最適化されるまで、針の前進運動を停止する必要があります。 このような筋膜面は、斜角筋間溝、腋窩神経血管束、または大腿神経のように、神経標的の表面または隣接するだけにあるのが一般的です。 この動きは、筋膜面の突然のギブが予想されない場合、実際に針が前方に突き出て神経に遭遇する結果となる可能性があります。 このため、神経に接線方向に接近し、針の先端が神経に隣接するように針の前進を投影することをお勧めしますが、その中心を狙うことはありません。
これらのタフな顔面が遭遇する抵抗はまた、浅い角度で接近したときに不注意に針の向きを変える可能性があります。 針の角度を一時的に急にすることで、より簡単でより制御された通過が可能になる場合があります。 残念ながら、超音波ガイダンスは、神経組織を周囲の組織から区別できる鮮明な画像を常に生成するとは限りません。 このような状況では、針が進むにつれて、「ハイドロダイセクション」(組織面への流体の意図的な注入)を利用して構造を分離し、デキストロースまたは局所麻酔薬のいずれかを使用して、イメージングの明瞭度を高めることができます。
さらに、神経組織に関連して針先の位置を特定するのに役立つように針を前進させるときに、組織の挙動を観察することができます。
かつて、神経を針先に接触させると知覚異常が生じる可能性が高いと考えられていましたが、実際、これは適切な神経局在化技術と考えられていましたが、現在、感覚異常は針神経接触では一貫して誘発されないことがわかっています。 これは、超音波イメージングで針先を正確に特定する必要があること、および神経刺激や注射圧モニタリングなどの危険な針と神経の関係を検出するためにPNB中に追加のモニタリングを使用する必要性を強調しています。
NYSORAのヒント
- 局所麻酔薬の沈着は、神経の周りに薬物を収容または導くことができる筋膜面または鞘を利用することによって最適化する必要があります
そしてそのコースに沿って縦方向に。 - このような局所的な筋膜の封じ込めのない神経の場合、ブロックの開始を早めるために、溶液を円周方向に注入する必要があります。
超音波による末梢神経刺激の使用
末梢神経刺激装置 (PNS) は、数十年にわたり、PNB 中の神経位置特定における標準ツールであり、高い成功率と低い合併症率を示しています。しかし、広く採用されると、 超音波画像 は、PNBにおけるその継続的な役割に疑問を投げかけている。 0.5年以上前、Perlasらは、針と神経の接触を超音波画像診断する際に、末梢神経刺激に対する上肢末梢神経の感度を評価した。著者らは、25 mA以下の電流を流すように設定された刺激装置で、針の先端が神経の表面に食い込んでいるのを視覚化したにもかかわらず、時間のXNUMX%を超えて運動刺激は発生しなかったと報告しました。
UGRAに関連するこのローカリゼーションツールの有用性を評価するために、さまざまな異なるブロックを使用したいくつかの研究が実施されました。 鎖骨上ブロック、腋窩ブロック、または大腿ブロックのいずれの場合でも、著者は、超音波ガイド下PNB中に神経局在化ツールとして神経刺激装置を追加しても成功に寄与しなかったことを示しています。
さらに、Robards et alは、膝窩ブロック中に0.2〜0.5 mAのPNSに対する運動反応がないことは、神経内への針の配置を常に排除するわけではなく、刺激が実際に神経への針の不必要な操作につながる可能性があることを発見しました。
ただし、刺激装置は、ブロックの有効性を確保する以外の理由で、UGRAの補助として役立つ場合があります。 0.2 mA未満の神経刺激のしきい値は、神経内に針先が配置される可能性が高いことを示すことが十分に確立されているため、UGRA中に安全モニターとして刺激装置を使用できます。 神経刺激装置は、米国が誘導する深部神経の遮断中、または超音波画像の精度が望ましい場合に特に必要です。 この設定では、誘発された運動反応は、局所麻酔薬の束内注射に対して警告する可能性があります。
さらに、状況によっては、腋窩ブロック中のように、電気刺激に対する特定の運動反応によって神経を描写するのに役立つ腋窩ブロックのように、さまざまな神経をより正確に識別することが望ましい場合があります。 一部の解剖学的位置では、ブロックのターゲットであるか、単に針でそれらを避けたいかどうかにかかわらず、視覚化だけで識別するのが難しい神経構造が存在する可能性があります。 このような場合、PNSはこの識別を提供するために非常に貴重な場合があります。
最後に、主に深さまたは超音波送信への骨の干渉のために、超音波の視覚化に容易に役立たない神経があります。 この最も一般的な例は、腰神経叢への後方アプローチです。このアプローチでは、超音波を使用して局所的な骨構造を特定し、ブロックをガイドできますが、PNSは、針先を神経叢の神経。
全体として、多数のデータは、超音波ガイド下神経ブロック中に神経刺激装置を日常的に使用すると、臨床的意思決定に影響を与え、患者の安全にプラスの影響を与える可能性のある臨床的に関連する安全情報が得られることを示しています。
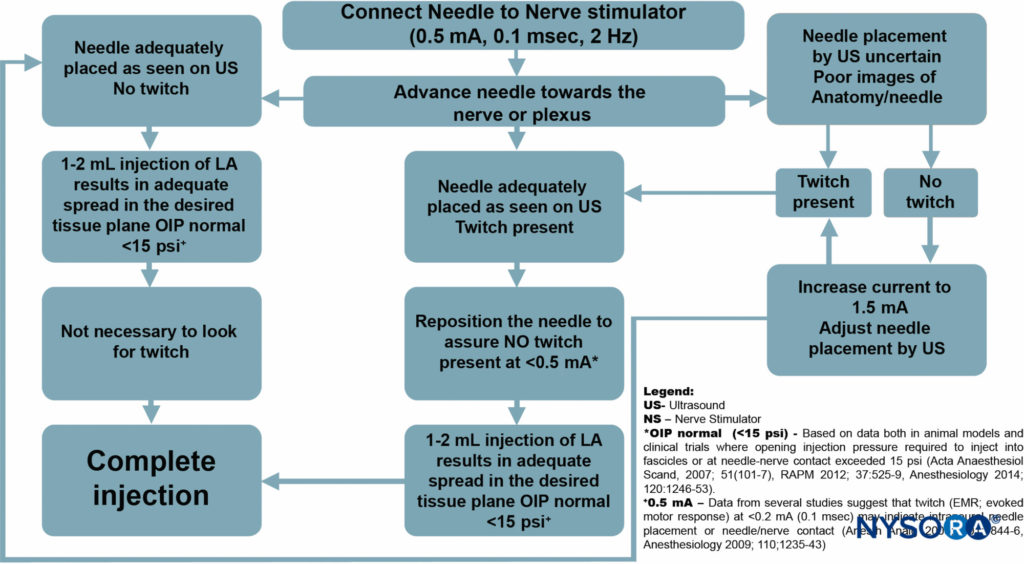
ただし、UGRAによる神経刺激の推奨される日常的な使用の主な目的は、神経の局在化ではなく、安全性の監視です(図8)。 この容量では、神経刺激装置は、手順全体で電流強度を変更することなく、0.5 mA(0.1 ms)、2Hzに簡単に設定できます。
運動反応は求められていないが、運動反応の発生は、針の前進の停止および針のわずかな引き抜きを必要とするはずである。この電流送達設定での運動反応は、ほとんどの場合、針神経接触または神経内針配置を示す。
標的神経の近くの局所麻酔薬の送達を最適化する
標的神経の近くに正確に針を配置した後、血管内針の配置に対して吸引が陰性であることを確認した後、麻酔する神経を含む組織面に局所麻酔薬を注入します(テーブル4).
表4 局所麻酔薬の沈着を最適化します。
| 局所麻酔薬を少量ずつ注入します 注射中の痛みや高圧に注意してください 針先に液体の広がりが見られることを確認してください 注射中 注射の合間に吸引する 隔離する可能性のある介在するフェイシャルプレーンに注意してください またはソリューションをチャネルします 局所麻酔薬の筋肉への沈着を避ける 四肢の孤立した神経の場合は、「ドーナツ」を作成してください または神経の周りの「ハロー」 筋膜内の神経については、 筋膜はソリューションに限定 |
Brull et alは、局所麻酔薬の溶液を、神経の一面に沿って単に溶液を蓄積させるのと比較して、必要に応じて針の位置を変えて、目に見える神経の周りに円周方向に向けるべきであるという長年の考えを評価しました。 XNUMX本の針の位置。
彼らは、結果として得られたブロックが、後者よりも前者の方が33%速くセットアップされることを発見しました。 神経の周りに「ドーナツ」または「ハロー」を作成することが一般的な推奨事項として提案される場合がありますが、一部の神経は、解剖学的状況により、そのような意図的な円周方向の配置を必要としない場合があります。 これは通常、斜角筋間溝や大腿三角など、上にあるまたは周囲の筋膜面の位置と構成によって決まります。 各神経の周りの局所麻酔薬の最適な送達は、後続の特定のUGRAセクションで説明されています。
局所麻酔薬注射のリアルタイムイメージングにより、体液の正しい配置を評価できます。 注射段階は、局所麻酔薬の少量のアリコート(3〜5 mL)を使用して実行し、それぞれの間に短時間経過させて、局所麻酔薬の全身毒性(LAST)の症状の証拠を明らかにしてから続行する必要があります。 American Society of Regional Anesthesia and Pain Medicine(ASRA)ガイドラインで推奨されているように、薬を投与します。
さらに、各アリコートの送達の前に吸引を行い、開放注射圧または標的神経の分布における痛みまたは知覚異常の愁訴に注意を払って進行させる必要があります。
超音波は血管内針留置の可能性が低いことが示されていますが、LASTによる血管内注射が依然として発生する可能性があります。 したがって、膨張圧力が非常に低いため、トランスデューサを使用した体表面の通常の圧力によって血管の内腔が完全に消失する血管の位置を認識することが不可欠です。 したがって、プレブロックスキャン中にカラードップラーを使用して血管の存在をスクリーニングすることは有用です。 ただし、小型船舶は見落とされる可能性があり、ドップラー機能はより深いところで低下します。
したがって、針の先端の局所麻酔薬によって組織が広がっている証拠がないか、注射中ずっと超音波画像を観察することが不可欠です。 そのような広がりを視覚化できないことは、針の先端が平面から外れているか、血管の内腔にあることを示唆しています。
誤った針の配置は、血管と神経の両方で説明されています。 死体ベースの研究でMoayeriらは、超音波画像が末梢神経への注入に敏感であり、わずか0.5mLで神経拡張の目に見える証拠を引き起こすことを示しました。 このような視覚化により、針をすぐに引き抜くことができ、大量の局所麻酔薬を注射する場合と比較して、神経損傷の可能性を減らすことができます。
結論
超音波検査は、局所麻酔の分野に革命をもたらしました。 このテクノロジーを効果的に適用するには、XNUMX次元の解剖学的構造の理解、神経と解剖学的構造の最適なイメージング、正確なリアルタイムの針の誘導、および正確な局所麻酔薬の投与が必要です。 これらの要素の組み合わせにより、この強力な画像診断法から最大の利益を引き出すことができ、特にLASTに関して、高い神経ブロックの成功と患者の安全性の向上が保証されます。
参考文献
- Kapral S、Krafft P、Eibenberger K、et al:腕神経叢の局所麻酔のための超音波ガイド下鎖骨上アプローチ。 Anesth Analg 1994; 78:507–513。
- Marhofer P、Schrogendofer K、Koinig H、et al:Ultasonographicガイダンスは、感覚ブロックとスリーインワンブロックの開始時間を改善します。 Anesth Analg 1997; 85:854–857。
- Marhofer P、Schrogendofer K、Wallner T、et al:Ultasonographicガイダンスは、3-in-1ブロックの局所麻酔薬の量を減らします。 Reg Anesth Pain Med 1998; 23:584–588。
- Perlas A、Chan VW、Simons M:超音波および電気刺激を使用した腕神経叢の検査と位置特定。 Anesthesiology 2003; 99:429–435。
- 灰色AT:超音波ガイド下局所麻酔。 麻酔学2006; 104:368–373。
- Manickam BP、Perlas A、Chan VW、他:超音波ガイド下局所麻酔における前処置の体系的な調査の役割。 Reg Anesth Pain Med 2008; 33:566–570。
- サイトBD、Brull R:末梢局所麻酔における超音波ガイダンス:哲学、根拠に基づく医療、および技術。 Curr Opin Anesth 2006; 19:630–639。
- サイトBD、Chan VW、Neal JM他:米国地域麻酔疼痛医学会および欧州地域麻酔疼痛治療学会合同委員会は、超音波ガイド下局所麻酔の教育と訓練に関する勧告を行っています。 Reg Anesth Pain Med 2010; 35(Suppl 1):S74–80。
- Orebaugh SL、Bigeleisen PE、Kentor ML:麻酔科研修医による解剖学的構造の超音波検査による局所麻酔ローテーションの影響。 Acta Anaesth Scand 2009; 53:364–368。
- Orebaugh SL、Williams BA、Kentor ML、他:超音波ガイダンスを使用したインタースカレンブロック:居住者のパフォーマンスに対する経験の影響。 Acta Anaesth Scand 2009; 53:1268–1274。
- Adhikary SD、Hadzic A、McQuillan PM:超音波ガイド下局所麻酔中に手と目の協調を教えるためのシミュレーター。 Br J Anaesth 2013; 111(5):844–845。
- Wegener JT、van Doorn T、Eshuis JH、et al:超音波ガイド下局所麻酔における画像解釈のための電子チュートリアルの価値。 Reg Anesth Pain Med 2013; 38:44–49。
- Woodworth GE、Chen EM、Horn JL他:超音波ガイド下局所麻酔トレーニングにおけるコンピューターベースのビデオとシミュレーションの有効性。 J Clin Anesth 2014; 26:212–221。
- サイトBD、スペンスBC、ギャラガーJD他:超音波ガイド下末梢局所麻酔の学習に関連する初心者の行動の特徴づけ。 Reg Anesth Pain Med 2007; 32:107–115。
- サイトBD、スペンスBC、ギャラガーJら:局所麻酔と超音波の出会い:移行の専門分野。 ACTA Anaesthes Scand 2008; 52:456–466。
- Speer M、McLennan N、Nixon C:初心者の学習者の面内超音波イメージング。 Reg Anesth Pain Med 2013; 38:350–352。
- Ball RD、Scouras NE、Orebaugh S、et al:中心静脈カテーテルアクセスのための居住者の針誘導超音波技術とフリーハンド超音波技術を比較する無作為化前向き観察シミュレーション研究。 Br J Anaesth 2012; 108:72–79。
- Schafhalter-Zoppoth I、灰色AT:筋皮神経:末梢神経ブロックの超音波外観。 Reg Anesth Pain Med 2005; 30:385–390。
- Moayeri N、van Geffen GJ、Bruhn J、et al:坐骨神経の超音波、断面解剖学および組織学の間の相関。 Reg Anesth Pain Med 2010; 35:442–449。
- Bonnel F:成人の腕神経叢の顕微鏡解剖学:顕微手術の解剖学的および組織学的基礎。 Microsurgery 1984; 5:107–118。
- van Geffen GJ、Moayeri N、Bruhn J、et al:超音波画像、断面解剖学、および腕神経叢の組織学の間の相関。 Reg Anesth Pain Med 2009; 34:490–497。
- Moayeri N、Bigeleisen PE、Groen GJ:腕神経叢と周囲の区画の定量的アーキテクチャ、および神経叢ブロックに対するそれらの考えられる重要性。 Anesthesiology 2008; 108:299–304。
- Sylvestri E、Martinoli C、Derchi LE、et al:末梢神経のエコーテクスチャー:米国と組織学的所見および腱を区別するための基準との相関。 Radiology 1995; 197:291–296。
- McCartney CJ、Xu D、Constantinescu C、et al:前腕の末梢神経の超音波検査。 Reg Anesth Pain Med 2007; 32:434–439。
- サイトBD、Brull R、Chan VW他:超音波ガイド下局所麻酔に関連するアーティファクトと落とし穴エラー。 Reg Anesth Pain Med 2007; 32:419–433。
- Chin KJ、Perlas A、Chan VW他:超音波ガイド下局所麻酔における針の視覚化:課題と解決策。 Reg Anesth Pain Med 2008; 33:532–544。
- Hebard S、Hocking G:エコー源技術は、超音波ガイド下局所麻酔中の針の視認性を向上させることができます。 Reg Anesth Pain Med 2011; 36:185–189。
- Rettig HC、Gielen MJ:フリーハンド技術または機械式針ガイド装置? [手紙]RegAnesth Pain Med 2009; 34:608–609。
- ブリティッシュコロンビア州ツイ:ポータブルレーザーユニットを使用して、超音波ビームへの面内での針の位置合わせを容易にします。 Reg Anesth Pain Med 2007; 32:84–88。
- Wong SW、Niazi AU、Chin KJ他:SonixGPS針追跡システムを使用したリアルタイムの超音波ガイド下脊椎麻酔。 Can J Anaesth 2013; 60:50–53。
- Wiesmann T、Borntrager A、Zoremba M、et al:複合イメージング技術とエコー源性針の設計。 Reg Anesth Pain Med 2013; 38:452–455。
- Soong J、Schafhalter-Zoppoth I、Gray AT:大腿神経の超音波可視性に対するトランスデューサー角度の重要性。 Reg Anesth Pain Med 2005; 30:505。
- Alakkad H、Chin KJ:超音波ガイド下腋窩ブロックにおける優れたニードリング技術の重要性。 Reg Anesth 2013; 38(2):166。
- Bigeleisen PE1、Moayeri N、GroenGJ。 超音波ガイド下鎖骨上ブロック中の神経外刺激と神経内刺激のしきい値。 麻酔学。 2009; 110:1235–43。
- Hadzic A、Dilberovic F、Shah S、Kulenovic A、Kapur E、Zaciragic A、Cosovic E、Vuckovic I、Divanovic KA、Mornjakovic Z、Thys DM、Santos AC 神経内注射と高い注射圧の組み合わせは、犬の束状損傷と神経学的欠損につながります。 Reg Anesth Pain Med 2004; 29:417–23。
- Auroy Y、Benhamou D、Bargues L:フランスにおける局所麻酔の主な合併症。 Anesthesiology 2002; 97:1274–1280。
- Perlas A、Niazi A、McCartney C、et al:超音波によって評価された神経刺激および神経局在化のための知覚異常に対する運動反応の感度。 Reg Anesth Pain Med 2006; 31:445–450。
- Beach ML、Sites BD、Gallagher JD:神経刺激装置を使用しても、超音波ガイド下鎖骨上ブロックの効果は向上しません。 J Clin Anesth 2006; 18:580–584。
- Chan VW、Perlas A、McCartney CJ、他:超音波ガイダンスは腋窩腕神経叢ブロックの成功率を改善します。 Can J Anaesth 2007; 54:176–182。
- サイトBD、Beach ML、Chinn CD、他:超音波対超音波および神経刺激で実施された大腿神経ブロック後の感覚および運動喪失の比較。 Reg Anesth Pain Med 2009; 34:508–513。
- Robards C、Hadzic A、Somasundraram L、et al:膝窩坐骨神経ブロック中の低電流刺激による神経内注射。 Anesth Analg
2009; 109:673-677。 - Sigenthaler A、Moriggl B、Mlekusch S、et al:超音波ガイド下肩甲骨上神経ブロック:新しい鎖骨上アプローチの説明。 Reg Anesth Pain Med 2012; 37:325–328。
- Hanson NA、Auyong DB:肩甲骨間ブロック中の肩甲背神経と長胸神経の体系的な超音波識別。 Reg Anesth Pain Med 2013; 38:54–57。
- Karmakar MK、Ho AM、Li X、et al:腰部超音波トライデントの音響ウィンドウを通る超音波ガイド下腰神経叢ブロック。 Br J Anaesth 2008; 100:533–537。
- Gadsden J、Latmore M、Levine DM、Robinson A:高い開口部注射圧は、大腿神経ブロック中の針神経および針筋膜の接触に関連しています。 Reg Anesth Pain Med 2016; 41(1):50–55。
- Gadsden JC、Choi JJ、Lin E、Robinson A:開口部の注射圧は、超音波ガイド下腕神経叢ブロック中に針と神経の接触を一貫して検出します。 麻酔学2014;120(5):1246–1253。
- Brull R、MacFarlane AJ、Parrington SJら:超音波ガイド下膝窩坐骨神経ブロックに円周注射は有利ですか? Reg Anesth Pain Med 2011; 36:266–270。
- Spence BC、Beach ML、Gallagher JD他:超音波ガイド下の斜角筋間ブロック:局所麻酔薬を注入する場所を理解する。 麻酔2011;66(6):509–514。
- Neal JM、Bernards CM、Butterworth JF他:ASRA実践アドバイザリー
局所麻酔薬の全身毒性。 Reg Anesth Pain Med 2010; 35:350–352。 - Abrahams MS、Aziz MF、Fu RF他:末梢神経ブロックの電気的神経刺激と比較した超音波ガイダンス:ランダム化比較試験の系統的レビューとメタアナリシス。 Anaesth 2009; 102:408–417。
- Zetlaoui PJ、Labbe JP、Benhamou D:腋窩神経叢ブロックの超音波ガイダンスは、血管内注射を妨げません[手紙]。 麻酔学2008;109:761。
- VadeBancouer TR、Weinberg GL、Oswald S、et al:超音波ガイド下鎖骨上腕神経叢中の血管内注射の早期発見
神経叢ブロック。 Reg Anesth Pain Med 2008; 33:278–279。 - Liu SS、YaDeau JT、Shaw PM、et al:超音波ガイド下斜角筋および鎖骨上神経ブロックによる意図しない神経内注射および術後神経学的合併症の発生率。 麻酔2011;66:1365–2044。
- 原K、さくらS、横川Nら:超音波ガイド下坐骨神経ブロック中の意図しない神経内注射の発生率と影響。 Reg Anesth Pain Med 2012; 37:289–293。
- Krediet AC、Moayer N、Bleys RL、et al:神経内または神経外:少量注射の局所化の診断精度または超音波評価。 Reg Anesth Pain Med 2014; 39:409–413。