Marina Gitman, Michael Fettiplace e Guy Weinberg
INTRODUÇÃO
A introdução da cocaína como o primeiro anestesia local (LA) no final do século XIX foi logo acompanhado de relatos de sua toxicidade sistêmica. Os sintomas de toxicidade foram frequentemente descritos como convulsões ou insuficiência respiratória, mas alguns casos também incluíram relatos de efeitos cardíacos adversos. Frequentemente letal, a toxicidade sistêmica do anestésico local (LAST) foi tratada com cafeína, amônia ou mesmo éter hipodérmico. O desenvolvimento da procaína em 1904 não resolveu o problema da toxicidade sistêmica, e o Comitê para o Estudo dos Efeitos Tóxicos dos Anestésicos Locais publicou um relatório de 43 casos fatais relacionados ao uso de ALs. A identificação dos fatores contribuintes, a ênfase na prevenção e a eliminação quase completa da cocaína da prática clínica ajudaram a diminuir a incidência de LAST por quase 50 anos.
No entanto, a síntese de LAs lipossolúveis de ação prolongada, como a bupivacaína, no final da década de 1950, com relatos subsequentes associados de LAST, resultou no retorno de LAST letal. Estes incluíram vários casos de morte fetal associada a bloqueios de nervos paracervicais, fibrilação ventricular após um bloqueio do nervo interescalênico, e o que é considerado o caso “sentinela” de um jovem que sofreu uma parada cardíaca após um bloqueio do nervo caudal. As décadas seguintes foram atormentadas por relatos isolados descrevendo um problema comum: morte cardiovascular (CV) associada à LAST que era particularmente resistente às medidas de ressuscitação disponíveis, como vasopressores (por exemplo, epinefrina) e desfibrilação.
MECANISMO DE TOXICIDADE ANESTÉSICA LOCAL
Os anestésicos locais são geralmente seguros e eficazes quando limitados ao local da terapia, como infiltração tecidual, próximo a um nervo ou a um plexo de nervos. No entanto, se grande quantidade de AL atingir a circulação sistêmica, níveis supraterapêuticos no sangue e nos tecidos podem causar toxicidade. Este trânsito para o sangue pode ser devido a injeção intravascular inadvertida ou captação vascular por disseminação local. No local alvo, os ALs reduzem o fluxo de íons sódio através dos canais de sódio dependentes de voltagem por uma combinação de uma barreira de energia aumentada e impedimento estérico. Esse bloqueio nervoso ocorre do lado intracelular e requer que os ALs se movam primeiro pela bicamada lipídica. Os ALs também bloqueiam os canais de cálcio e outros canais em concentrações semelhantes. Em concentrações mais baixas, os ALs bloqueiam a sinalização da proteína quinase induzida pelo fator de necrose tumoral α. Em concentrações mais altas, os ALs podem inibir outros canais, enzimas e receptores, incluindo a translocase carnitina-acilcarnitina nas mitocôndrias.
Saiba mais sobre o mecanismo de ação dos anestésicos locais
Embora não haja um consenso claro, a toxicidade cardíaca é provavelmente causada pela combinação de disfunção eletrofisiológica e contrátil. Em comparação com outros AL de uso clínico comum, a bupivacaína é mais lipofílica e tem maior afinidade pelos canais de sódio dependentes de voltagem. Estas qualidades podem contribuir para o seu perfil cardiotóxico. É importante notar que a toxicidade pode ocorrer em concentrações séricas menores do que o esperado porque os ALs se acumulam nas mitocôndrias e no tecido cardíaco em uma proporção de cerca de 6:1 (ou superior) em relação ao plasma.
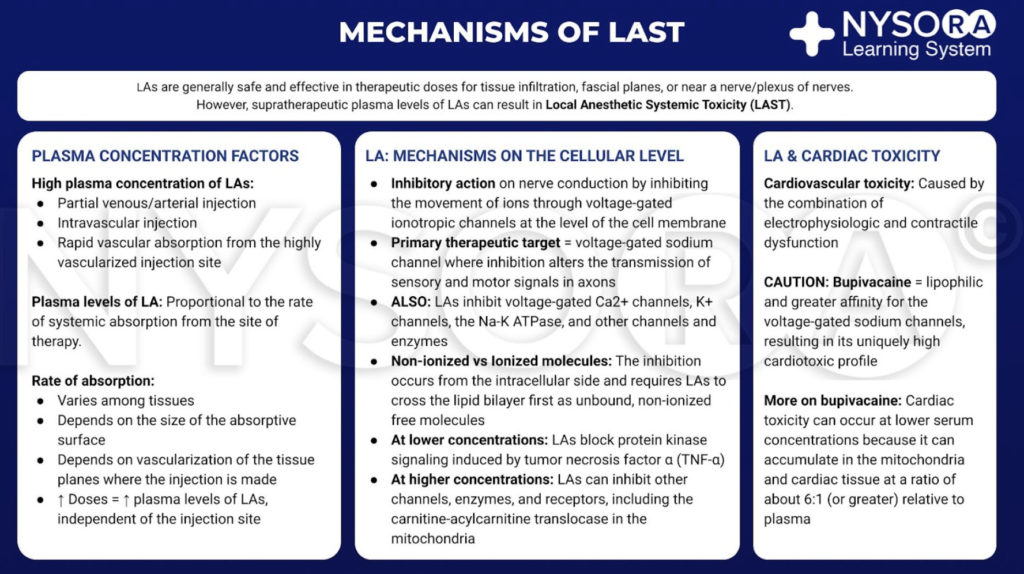
Do Compêndio de Anestesia Regional: Mecanismos de infográfico de toxicidade sistêmica de anestésico local.
DIAGNÓSTICO E FATORES CONTRIBUINTES
A apresentação típica da LAST geralmente começa com sintomas e sinais prodrômicos, como dormência perioral, zumbido, agitação, disartria e confusão. Estes podem ser seguidos por distúrbios mais graves do sistema nervoso central (SNC), como convulsões e coma. Distúrbios CV também podem ocorrer, apresentando-se inicialmente com hipertensão e taquicardia, depois bradicardia e hipotensão, com progressão para complicações mais graves, incluindo arritmias ventriculares e assistolia. A maioria dos eventos adversos ocorre dentro de 1 minuto após a injeção de AL, mas nem todos os casos seguem esse padrão. A toxicidade pode ter um início tardio de mais de 1 hora após a injeção e pode se manifestar como disfunção CV isolada ou como uma combinação de sinais do SNC e CV sem a progressão clássica.
As variáveis que aumentam o risco de toxicidade incluem o tipo de AL e a dose, local da injeção, comorbidades do paciente, extremos de idade e tamanho pequeno ou massa muscular limitada. A lipofilicidade de um AL está associada à toxicidade. Os ALs mais lipofílicos, como a bupivacaína, têm um risco aumentado de toxicidade em relação aos ALs menos lipofílicos, como a mepivacaína e a lidocaína.
A dose total mais alta e a relação dose-peso do medicamento podem aumentar potencialmente a possibilidade de LAST. Em particular, o músculo esquelético atua como um depósito para AL absorvido sistemicamente, o que pode ser responsável pelo risco clínico de LAST em pacientes diminutos cuja massa muscular é substancialmente menor que o normal. Assim, bloqueios nervosos e anestésicos peridurais que requerem doses maiores trazem um risco inerente para esses pacientes. Por exemplo, bloqueios bilaterais dos nervos do plano transverso abdominal realizados com até 40 mL de ropivacaína a 0.5% podem resultar em aumento da incidência de toxicidade local.
Por último, mas não menos importante, o local da injeção também contribui para o risco de disseminação vascular do medicamento. O ensino clássico de que a absorção vascular de ALs é maior com bloqueios de nervos intercostais seguido epidural e injeções no plexo braquial corresponde aos dados clínicos que demonstram que a maior incidência de LAST ocorre com bloqueios de nervos paravertebrais, seguido por bloqueios nervosos de membros superiores e tronco/membros inferiores.
Os fatores de risco dependentes do paciente incluem disfunção orgânica, nível sérico das proteínas de ligação e idade. Preexistente doença cardíaca pode tornar os pacientes mais propensos aos efeitos arritmogênicos e depressores do miocárdio dos ALs. Recomenda-se extrema cautela para aqueles com insuficiência cardíaca descompensada, patologia valvular grave ou função ventricular deprimida. A disfunção hepática ou renal pode resultar em metabolismo e depuração diminuídos e um nível mais alto de droga circulante. Além disso, insuficiência hepática/renal, desnutrição ou qualquer outro processo de doença que resulte em uma diminuição do nível sérico de albumina pode aumentar indiretamente o nível do fármaco livre para uma determinada dose.
Pacientes nos extremos de idade são mais suscetíveis à toxicidade, achado que pode estar relacionado a uma série de fatores. o idoso são mais propensos a ter disfunção orgânica, o que contribuirá para a toxicidade. Além disso, pacientes idosos e pediátricos podem ter massa muscular diminuída e, como tal, são mais propensos a receber uma dose maior de medicamento para seu peso. A maioria das crianças é anestesiada quando um bloqueio nervoso é colocado, de modo que os primeiros sintomas serão perdidos, e distúrbios mais graves do SNC/cardíaco podem ser o primeiro sinal de toxicidade.

Do Compêndio de Anestesia Regional: Sintomas, diagnóstico e tratamento do infográfico de toxicidade sistêmica de anestésico local.
OCORRÊNCIA DE TOXICIDADE
Anestesia neuroaxial e bloqueios de nervos periféricos (BNPs) são os procedimentos mais comumente realizados que requerem o uso de ALs. O baixo volume de fármaco necessário para a dosagem intratecal raramente representa um problema. No entanto, o alto volume necessário para anestesia peridural e PNBs aumenta o risco de LAST. Os dados atualmente disponíveis indicam que a incidência de LAST associada a BNPs diminuiu de 1.6–2/1000 na década de 1990 para 0.08–0.98/1000 entre 2003 e 2013. De fato, um estudo recente não observou casos de LAST com mais de 9000 BNPs durante um período de 6 anos. Da mesma forma, a incidência de LAST com anestesia peridural diminuiu de 9.75/1000 no início da década de 1980 para 0.1-1.2/1000 na década de 1990 e permaneceu em 0.1/1000 em 2003.
Embora grandes estudos populacionais sejam limitados principalmente a epidurais e BNPs, existem vários relatos descrevendo LAST com outros tipos de anestesia local. Por exemplo, com a recente popularidade de um bloqueio do nervo do plano transverso abdominal para procedimentos abdominais, houve vários casos de LAST após esses bloqueios de nervo terem sido realizados para cesarianas.
A toxicidade neurológica também foi descrita após o uso tópico de ALs, que os anestesistas costumam usar antes da instrumentação das vias aéreas para intubação acordado. Isso provavelmente é subnotificado porque os sintomas neurológicos podem ser leves (dormência perioral, zumbido, agitação) e mascarados por sedação pré-operatória que precede a indução da anestesia geral que segue imediatamente a intubação com o paciente acordado.
Causas ocasionais de LAST fora do escopo usual de um anestesiologista incluem bloqueios do nervo retrobulbar para cirurgia oftalmológica e bloqueios do nervo alveolar inferior para procedimentos odontológicos. A toxicidade de um bloqueio do nervo retrobulbar é causada pela disseminação subaracnóidea do anestésico causando anestesia do tronco cerebral; que pode se manifestar como estado mental alterado, apnéia e convulsões. Relatos específicos de LAST após bloqueios do nervo alveolar inferior são raros, mas é claramente um risco potencial. A área ricamente vascular do espaço pterigomandibular aumenta o risco de colocação de agulhas intravasculares, que pode chegar a 15.3%, mesmo entre cirurgiões bucais experientes. Finalmente, há um aumento recente na utilização de bloqueios nervosos regionais em salas de emergência e relatórios correspondentes de LAST na sala de emergência, mas o escopo desse problema é atualmente desconhecido.
TRATAMENTO
Atualmente, os três pilares do tratamento LAST consistem no controle de convulsões, suporte avançado de vida cardíaca (ACLS) e administração imediata de uma emulsão lipídica a 20%. Para pacientes hemodinamicamente estáveis com atividade convulsiva isolada, benzodiazepínicos intravenosos podem ser usados. Pequenas doses de propofol são consideradas por alguns uma alternativa aceitável para controle de convulsões, mas podem piorar a disfunção cardíaca que pode se desenvolver com LAST. O oxigênio suplementar é apropriado para qualquer paciente que apresente sinais de LAST, mas para pacientes com apnéia, arritmias hemodinamicamente instáveis ou parada cardíaca, é necessário um manejo imediato e mais agressivo das vias aéreas ou suporte circulatório. Os objetivos são manter a ventilação pulmonar e a perfusão adequada dos órgãos com sangue bem oxigenado e evitar mais acidose até o início da terapia com emulsão lipídica.
Antes da introdução da ressuscitação com emulsão lipídica, o tratamento da toxicidade cardíaca grave limitava-se ao ACLS e à circulação extracorpórea. O uso de vasopressores durante a ressuscitação potencialmente piorou a acidose e as arritmias. A circulação extracorpórea foi utilizada em alguns casos; infelizmente, nem todos os hospitais têm essa capacidade. A ideia de que uma substância rica em lipídios tem o potencial de reverter os efeitos de certas drogas começou na década de 1960, quando vários experimentos com animais demonstraram que a administração intravenosa de uma emulsão de óleo diminuía a duração da ação do tiopental ou diminuía a fração livre da clorpromazina em sangue. Por acaso, em 1997, o caso de LAST em uma jovem com acidemia isovalérica e deficiência de carnitina inspirou uma série de experimentos com animais. A carnitina é necessária para o transporte de ácidos graxos na mitocôndria para a β-oxidação, e o acúmulo de acilcarnitinas citoplasmáticas (por exemplo, durante a isquemia miocárdica) está associado a arritmias. Assim, Weinberg et al levantaram a hipótese de que sobrecarregar as células com ácidos graxos exógenos pela infusão de uma emulsão lipídica exacerbaria a toxicidade do AL. Surpreendentemente, o oposto foi visto. A infusão de uma emulsão de gordura diminuiu e até reverteu a toxicidade do LA.
Em 2006, foi relatada a primeira ressuscitação bem-sucedida de um paciente humano com uma emulsão lipídica. Desde então, tem havido muitos relatos clínicos descrevendo a reversão efetiva da LAST em adultos e crianças. O tratamento da toxicidade com uma emulsão lipídica intravenosa tem sido denominado terapia de ressuscitação lipídica (LRT). O mecanismo da LRT é multimodelo em ação, com o lipídio exercendo tanto um efeito de eliminação (anteriormente conhecido como “dreno lipídico”) quanto um efeito cardiotônico direto.
O efeito de eliminação é moderado pela capacidade da emulsão lipídica de absorver porções lipofílicas e transferi-las ao redor do sangue para locais de armazenamento e desintoxicação. Isso fornece um efeito de “transporte de lipídios”. No entanto, o efeito de eliminação não é suficiente para explicar a rápida recuperação. Um segundo efeito ocorre quando em modelos de laboratório a infusão da emulsão lipídica aumenta o débito cardíaco através de uma combinação de volume e efeitos cardiotônicos diretos para melhorar o débito cardíaco quando a concentração cardíaca do fármaco cai abaixo dos limiares de bloqueio do canal iônico. Uma emulsão lipídica a 20% é eficaz no tratamento da LAST causada por bupivacaína, bem como outros ALs menos solúveis, como ropivacaína, mepivacaína e lidocaína.
Verificou-se que a emulsão lipídica LD50 (dose letal mediana) testada em um modelo de rato era muito maior do que as doses usadas para resgate de lipídios em humanos. Os efeitos colaterais potenciais incluem interferência com medições laboratoriais clínicas (hemoglobina, metemoglobina, eletrólitos, excesso de base); Reações alérgicas; náusea/êmese; dispneia; e dor no peito. No entanto, os efeitos colaterais reais relatados são limitados a broncoespasmo, hiperamilasemia e interferência de medição laboratorial.
Transaminite, hepatoesplenomegalia e contaminação bacteriana são tipicamente associadas ao uso prolongado de uma emulsão lipídica e não desempenham um papel na administração a curto prazo de LAST. Embora o uso de altos volumes de emulsão lipídica (especialmente 30%) em recém-nascidos prematuros e de baixo peso tenha sido associado à morte por acúmulo de gordura nos pulmões, há relatos de casos em recém-nascidos, crianças pequenas e crianças mais velhas de reversão bem-sucedida da droga overdose (bupivacaína e não-ALs) usando regimes padrão recomendados de 20% de lipídios. Por último, como mencionado, deve-se ter cautela com o uso de propofol neste cenário: Não é um substituto para uma emulsão lipídica. Há conteúdo lipídico insuficiente em doses padrão sedativas ou anticonvulsivantes de propofol para exercer um benefício no cenário de superdosagem; entretanto, o propofol pode comprometer a estabilidade CV.
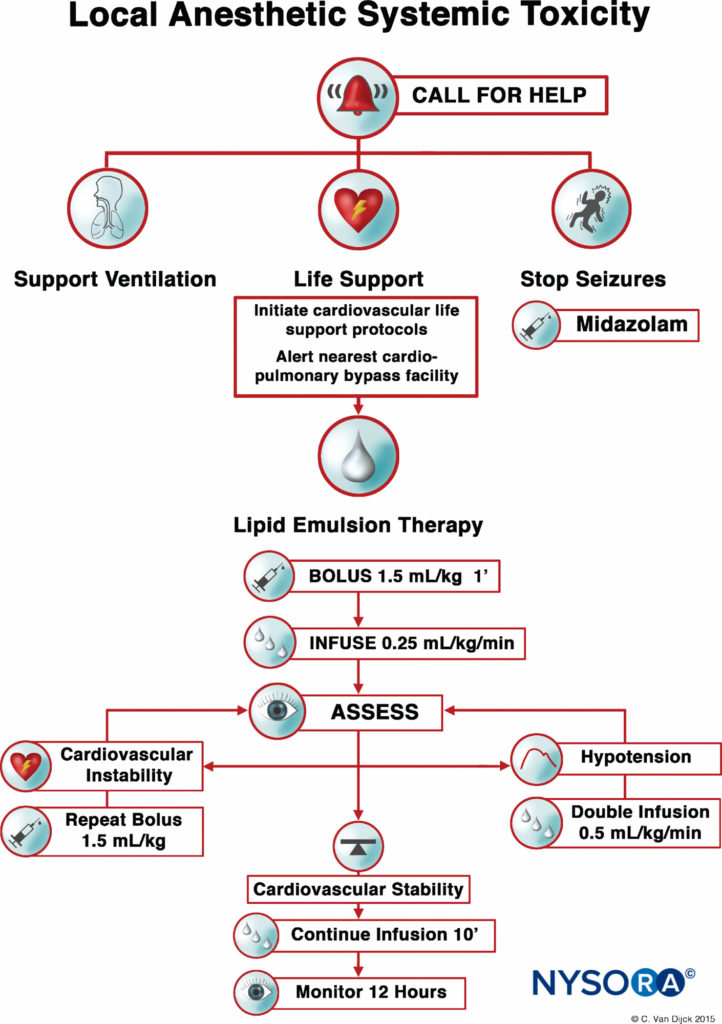
FIGURA 1. Lista de verificação para o manejo da toxicidade sistêmica do anestésico local.
Depois que vários relatos de casos validaram o papel da LRT como um tratamento eficaz da LAST, a Sociedade Americana de Anestesia Regional e Medicina da Dor (ASRA) emitiu um conselho prático em 2010, seguido em 2012 por uma lista de verificação para gerenciar a LAST (Figura 1). As diretrizes enfatizam a importância da ressuscitação cardiopulmonar imediata e fornecem um algoritmo detalhado para a dosagem e administração da emulsão lipídica.
O uso oportuno do LRT, nos primeiros sinais de toxicidade, pode melhorar os esforços de ressuscitação e diminuir a quantidade de vasopressores utilizados. Como em qualquer emergência com risco de vida, é essencial garantir o acesso intravenoso; no entanto, a administração intraóssea de emulsão lipídica é uma alternativa possível se o acesso intravenoso for problemático.
PREVENÇÃO
Como sempre, o melhor tratamento é a prevenção. Isto é especialmente verdadeiro para LAST. A eficácia e disponibilidade do LRT não diminui a morbidade potencial mesmo em casos de tratamento bem sucedido. A presença de uma “bala de prata” não elimina a necessidade de cautela. Por isso, recomenda-se o uso de ultrassonografia, marcadores intravasculares, injeção incremental com aspiração, drogas menos tóxicas e a menor dose efetiva.
Dicas NYSORA
- Existe uma maior probabilidade de toxicidade sistêmica do AL em pacientes pequenos (pequena massa muscular), aqueles nos extremos de idade e pacientes com doença cardíaca preexistente ou deficiência de carnitina.
- Aproximadamente metade dos casos de LAST são atípicos, sem convulsões (outros sintomas do SNC), apenas toxicidade CV ou início tardio.
- A incidência de toxicidade aumenta com injeções próximas a áreas ricamente vasculares. É maior com injeções paravertebrais, seguidas por BNPs de extremidades superiores e inferiores.
- A prevenção da morbidade relacionada à LAST requer a otimização de um sistema completo de anestesia regional: seleção do paciente, escolha do bloqueio nervoso, droga e dose, monitoramento completo e uso de USGRA quando possível e preparação para LAST com um kit disponível e prática com simulação.
- A prevenção também inclui aumentar a conscientização e educar nossos colegas não anestesistas sobre o uso adequado de LAs e riscos, incluindo o gerenciamento de LAST.
O ultrassom oferece várias vantagens potenciais. Permite a visualização direta da dispersão injetável da droga, a detecção de injeção intravascular não intencional e o uso de volumes menores de ALs. Além disso, há evidências de que o uso do ultrassom para RNPT pode reduzir a incidência de LAST.
Um marcador intravascular como 10-15 μg de epinefrina tem sensibilidade razoável (embora imperfeita) e valor preditivo positivo e pode ser administrado com uma dose de teste. Um aumento da frequência cardíaca de 10 batimentos/minuto ou mais ou um aumento da pressão arterial sistólica de 15 mmHg ou mais sugere uma injeção intravascular. A injeção incremental de ALs (geralmente 3 a 5 mL) e a aspiração frequente têm sido recomendadas regularmente e, juntamente com o uso da dose teste, podem ter contribuído para a diminuição da incidência de LAST observada com epidurais.
Finalmente, o uso da menor dose efetiva fornece uma margem adicional de segurança. Também é razoável ajustar uma dose para baixo para pacientes reconhecidos como tendo uma condição que possa aumentar sua suscetibilidade à LAST. Isso parece um tanto redundante se sempre se usa a menor dose necessária para qualquer bloqueio nervoso. A prudência é o ponto. Nenhuma dessas medidas é em si precisa ou perfeita; portanto, é vital não confiar em uma única etapa de prevenção, mas incorporar várias e o bom senso para colocar a segurança do paciente em primeiro lugar.
CONSCIENTIZAÇÃO E EDUCAÇÃO
Os anestesiologistas usam LAs todos os dias em vários locais de prática e para uma ampla variedade de procedimentos. Assim, todos os locais onde os ALs são usados em doses potencialmente tóxicas devem estar equipados com equipamentos básicos de ressuscitação e uma emulsão lipídica a 20%. Além disso, a lista de verificação ASRA para o tratamento da LAST pode ajudar a orientar o processo de tratamento. Uma ferramenta eletrônica de apoio à decisão mostrou melhorar a adesão às diretrizes durante a simulação de gerenciamento de LAST e pode ser benéfica durante casos reais. Finalmente, a educação dos profissionais que não são anestesistas é crucial para conscientizá-los sobre o risco de LAST e seu tratamento. Os pacientes podem ser salvos se esses eventos muito raros forem devidamente diagnosticados e gerenciados por não anestesiologistas ou outros não iniciados que, de outra forma, permanecerão ignorantes do risco. A educação difere entre instituições e departamentos, mas não há conhecimento ideal da dosagem de LA, precauções de segurança e tratamento de LAST entre outras especialidades. Por esse motivo, a lista de verificação ASRA e a ferramenta eletrônica de apoio à decisão podem ser inestimáveis para os médicos no caso de toxicidade do AL.
REFERÊNCIAS
- Drasner K: Toxicidade sistêmica do anestésico local. Uma perspectiva histórica. Reg Anesth Pain Med 2010;35:162–166.
- Mayer E: Os efeitos tóxicos após o uso de anestésicos locais: uma análise dos relatórios de quarenta e três mortes submetidos ao Comitê para o Estudo dos Efeitos Tóxicos dos Anestésicos Locais da Associação Médica Americana e as recomendações do comitê. JAMA 1924;82:875-876.
- Edde RR, Deutsch S: Parada cardíaca após bloqueio interescalênico do plexo braquial. Anesth Analg 1977;56:446–447.
- Prentiss JE: Parada cardíaca após anestesia caudal. Anestesiologia 1979;50:51–53.
- Clarkson CW, Hondeghem LM: Mecanismo para a depressão da bupivacaína de condução cardíaca: bloqueio rápido dos canais de sódio durante o potencial de ação com recuperação lenta do bloqueio durante a diástole. Anestesiologia 1985;62:396–405.
- Coyle DE, Sperelakis N: Bupivacaína e lidocaína bloqueiam os potenciais de ação lenta mediados por cálcio no músculo ventricular de cobaias. J Pharmacol Exp Ther 1987;242:1001–1005.
- Piegeler T, Votta-Velis, Bakhshi FR, et al: Proteção da barreira endotelial por anestésicos locais: ropivacaína e lidocaína bloqueiam a ativação de células endoteliais induzidas pelo fator a de necrose tumoral. Anestesiologia 2014; 120: 1414-1428.
- Weinberg GL, Palmer JW, Vade Boncouer, et al: Bupivacaína inibe a troca de acilcarnitina nas mitocôndrias cardíacas. Anestesiologia 2000;92: 523-528.
- Wolfe JW, Butterworth JF: Toxicidade sistêmica do anestésico local: atualização sobre mecanismos e tratamento. Curr Opin Anesthesiol 2011;24:561–566.
- Albright EA: Parada cardíaca após anestesia regional com etidocaína ou bupivacaína. Anestesiologia 1979;51:285–287.
- Heavner JE: Toxicidade cardíaca de anestésicos locais no modelo de coração isolado intacto: uma revisão. Reg Anesth Pain Med 2002;27:545–555.
- Hiller N, Mirtschink P, Merkel C, et al: O acúmulo miocárdico de bupivacaína e ropivacaína está associado a efeitos reversíveis nas mitocôndrias e função miocárdica reduzida. Anesth Analg 2013; 116: 83-92.
- Fettiplace MR, Pichurko A, Ripper R, et al: A depressão cardíaca induzida por cocaína ou cocaetileno é aliviada pela emulsão lipídica de forma mais eficaz do que por sulfobutiléter-B-ciclodextrina. Acad Emerg Med 2015;22:508–517.
- Di Gregorio, Neal JM, Rosenquist RW, et al: Apresentação clínica da toxicidade sistêmica do anestésico local. Uma revisão de casos publicados, 1979-2009. Reg Anesth Pain Med 2010;35:181–187.
- Pertrar S: O anestésico local total administrado é parte integrante da síndrome de toxicidade sistêmica do anestésico local. Anestesiologia 2014;121: 1130–1131.
- Barrington MJ, Kluger R: A orientação por ultrassom reduz o risco de toxicidade sistêmica do anestésico local após o bloqueio do nervo periférico. Reg Anesth Pain Med 2013;38:289–299.
- Eng HC, Ghosh SM, Chin KJ: Uso prático de anestésicos locais em anestesia regional. Curr Opin Anesthesiol 2015;27:382–387.
- Calenda E, Baste JM, Hajjej R, et al: Concentração plasmática tóxica de ropivacaína após um bloqueio paravertebral em um paciente que sofre de hipoalbuminemia grave. J Clin Anesth 2014;26:149–151.
- Fagenholz PJ, Bowler GM, Carnochan FM, et al: Sistêmico local toxicidade anestésica do bloqueio paravertebral torácico contínuo. Br J Anaesth 2012;109:260–262.
- Lonnqvist PA: Toxicidade de drogas anestésicas locais: uma perspectiva pediátrica. Pediatra Anaesth 2012;22:39–43.
- Auroy Y, Narchi P, Messias A, et al: Complicações graves relacionadas à anestesia regional: resultados de uma pesquisa prospectiva na França. Anestesiologia 1997;87:447–486.
- Auroy Y, Benhamou D, Barques L, et al: Principais complicações da anestesia regional na França: SOS Regional Anesthesia Hotline Service. Anestesiologia 2002;97:1274–1280.
- Brown, Ransom DM, Hall JA, et al: Anestesia regional e toxicidade sistêmica induzida por anestésico: frequência de convulsões e alterações cardiovasculares associadas. Anesth Analg 1995;81:321–328.
- Barrington MJ, Watts SA, Gledhill SR, et al: Resultados preliminares da Australian Regional Anesthesia Collaboration. Uma auditoria prospectiva de mais de 7000 bloqueios de nervos e plexos periféricos para complicações neurológicas e outras. Reg Anesth Pain Med 2009;34:534–541.
- Locais BD, Taenzer AH, Herrick MD, et al: Incidência de toxicidade sistêmica do anestésico local e sintomas neurológicos pós-operatórios associados a 12,668 bloqueios nervosos guiados por ultrassom. Uma análise de um registro clínico prospectivo. Reg Anesth Pain Med 2012;37:478–482.
- Orebaugh SL, Kentor ML, Williams BA: Resultados adversos associados com nervo periférico guiado por estimulador de nervo e guiado por ultrassom blocos por estagiários supervisionados: atualização de uma base de dados de um único local. Reg Anesth Pain Med 2012;37:577–582.
- Tanaka K, Watanabe R, Harada T, et al: Aplicação extensiva de anestesia peridural e analgesia em um hospital universitário: incidência de complicações relacionadas à técnica. Reg Anesth 1993;18:34–38.
- Kenepp NB, Gutsche BB: Injeções intravasculares inadvertidas durante anestesia peridural lombar. Anestesiologia 1981;54:172–173.
- Griffiths JD, Le NV, Grant S, et al: Toxicidade sintomática do anestésico local e concentrações plasmáticas de ropivacaína após bloqueio do plano transverso abdominal para cesariana. Br J Anaesth 2013;110:996–1000.
- Weiss E, Jolly C, Dumoulin JL, et al: Convulsões em 2 pacientes após bloqueio bilateral do plano transverso abdominal guiado por ultrassom para cesariana. Reg Anesth Pain Med 2014;39:248–251.
- Giordano D, Panini A, Pernice C, et al: Toxicidade neurológica da lidocaína durante a intubação acordada em um paciente com abscesso da base da língua. Relato de caso. Am J Otoralyngol 2014;35:62–65.
- Gunja N, Varshney K: Anestesia do tronco cerebral após bloqueio retrobulbar: uma causa rara de coma apresentado ao departamento de emergência. Emerg Med Australas 2006;18:83–85.
- Dahle JM, Iserson KV: tratamento ED da anestesia do tronco cerebral após
bloco retrobulbar. Am J Emerg Med 2007;25:105–106. - Tatum PL, Defalque RJ: Injeção subaracnóidea durante bloqueio retrobulbar: relato de caso. Sou Enfermeira Assoc Anesth J 1994;62:49–52.
- Zenous AT, Ebrahimi H, Mahdipour M, et al: A incidência de entrada da agulha intravascular durante a injeção do bloqueio do nervo alveolar inferior.J Dent Res Dent Clin Prospects 2008;2:38–41.
- Hahn C, Nagdev A: Bloqueio do plexo braquial supraclavicular guiado por ultrassom com Doppler colorido para evitar injeção vascular. West J Emerg Med 2014;15:703–705.
- Monti M, Monti A, Borgognoni F, et al: Tratamento com terapia lipídica para ressuscitar um paciente que sofre de toxicidade devido a anestésicos locais. Emerg Care J 2014;10:41–44.
- Harvey M, Cave G, Chanwai G, et al: Ressuscitação bem-sucedida do colapso cardiovascular induzido por bupivacaína com emulsão lipídica intravenosa após bloqueio do nervo femoral em um departamento de emergência. Emerg Med Australas 2014;23:209–214.
- Weinberg GL: Tratamento da toxicidade sistêmica do anestésico local. Reg Anesth Pain Med 2010;35:188–193.
- Soltesz EG, van Pelt F, Byrne JG, et al: Circulação extracorpórea emergente para cardiotoxicidade da bupivacaína. J Cardiothorc Vasc Anesth 2003;17: 357–358.
- Russell RL, Westfall BA: Alívio da depressão barbitúrica. Anesth Analg 1962;41:582–585.
- Krieglstein J, Meffert A, Niemeyer DH: Influência da gordura emulsionada na disponibilidade de clorpromazina em sangue de coelho. Experiência 1974;30: 924-926.
- Corr PB, Yamada KA: Alterações metabólicas selecionadas no coração isquêmico e suas contribuições para a arritmogênese. Herz 1995;20:156-168.
- Weinberg GL, Laurito CE, Geldner P, et al: Arritmias ventriculares malignas em paciente com academia isovalérica recebendo anestesia geral e local para lipectomia por sucção. J Clin Anesth 1997; 9:668-670.
- Weinberg GL, Ripper R, Murphy P, et al: A infusão de lipídios acelera a remoção da bupivacaína e a recuperação da toxicidade da bupivacaína no coração de rato isolado. Reg Anesth Pain Med 2006;31:296–303.
- Rosenblatt MA, Abel M, Fischer GW, et al: Uso bem-sucedido de uma emulsão lipídica a 20% para ressuscitar um paciente após uma suposta parada cardíaca relacionada à bupivacaína. Anestesiologia 2006;105:217–218.
- Cave G, Harvey M, Willers J, et al: Relatório LIPAEMIC: resultados do uso clínico de emulsão lipídica intravenosa na toxicidade de medicamentos relatados a um registro lipídico on-line. J Med Toxicol 2014;10:133–142.
- Presley JD, Chyka PA: Emulsão lipídica intravenosa para reverter a toxicidade aguda de drogas em pacientes pediátricos. Ann Pharmacother 2013;47:735–743.
- Fettiplace MR, Weinberg G: Passado, presente e futuro da terapia de ressuscitação lipídica. JPEN J Parent Enteral Nutr 2015;39(1 Supl):72S–83S, 2015.
- Wagner M, Zausiq YA, Ruf S, et al: Resgate lipídico reverte o bloqueio induzido por bupivacaína da corrente rápida de Na+ (INa) em cardiomiócitos do ventrículo esquerdo de rato. Anestesiologia 2014;120:724–736.
- Mazoit JX, Le Guen R, Beloeil H, et al: Ligação de anestésicos locais de longa duração a emulsões lipídicas. Anestesiologia 2009;110:380–386.
- Kuo IK, Akpa BS: Validade do depósito lipídico como mecanismo de reversão da toxicidade sistêmica do anestésico local. Anestesiologia 2013;118:1350–1361.
- Fettiplace MR, Ripper R, Lis K, et al: Efeitos cardiotônicos rápidos da infusão de emulsão lipídica. Crit Care Med 2013;41:e156–e162.
- Fettiplace MR, Akpa BS, Ripper R, et al: Ressuscitação com emulsão lipídica: a recuperação dependente da dose da farmacotoxicidade cardíaca requer um efeito cardiotônico. Anestesiologia 2014;120:915–925.
- Ozcan MS, Weinberg G: Atualização sobre o uso de emulsões lipídicas na toxicidade sistêmica de anestésicos locais: um foco na eficácia diferencial e emulsão lipídica como parte do suporte avançado de vida cardíaca. Int Anesthesiol Clin 2011;49:91–103.
- Hiller DB, DiGrigorio G, Kelly K, et al: Segurança da infusão de emulsão lipídica de alto volume. Uma primeira aproximação de LD50 em ratos. Reg Anesth Pain Med 2010;35:140–144.
- Ozcan MS, Weinberg G: Emulsão lipídica intravenosa para o tratamento de toxicidade de drogas. J Terapia Intensiva Med 2014;29:59–70.
- Brull SJ: Emulsão lipídica para o tratamento da toxicidade dos anestésicos locais: implicações na segurança do paciente. Anesth Analg 2008;106:1337–1339.
- Neal JM, Bernards CM, Butterworth JF 4th, et al: ASRA prática consultiva sobre toxicidade sistêmica de anestésico local. Reg Anesth Pain Med 2010; 35: 152-161.
- Neal JM, Mulroy MF, Weinberg GL: Sociedade Americana de
Lista de verificação de Anestesia e Medicina da Dor para o manejo da anestesia local
toxicidade sistêmica: versão 2012. Reg Anesth Pain Med 2012;37:16–18. - Fettiplace MR, Ripper R, Lis K, et al: Emulsão lipídica intraóssea: uma alternativa eficaz ao parto IV em situação de emergência. Crit Care Med 2014;42:157–160.
- Neal JM: Anestesia regional guiada por ultrassom e segurança do paciente. Reg Anesth Pain Med 2010;35:S59–S67.
- Orebaugh SL, Williams BA, Vallejo M, et al: Resultados adversos associados a bloqueios de nervos periféricos baseados em estimulador com versus sem visualização de ultrassom. Reg Anesth Pain Med 2009;34:251–255.
- Salinas FV, Hanson NA: Medicina baseada em evidências para anestesia regional guiada por ultrassom. Anesthesiol Clin 2014;32:771–787.
- Mulroy MF, Hejtmanek MR: Prevenção da anestesia local sistêmica
toxicidade. Reg Anesth Pain Med 2010;35:177–180. - Neal JM: Toxicidade sistêmica do anestésico local. Melhorando a segurança do paciente um passo de cada vez. Reg Anesth Pain Med 2013;38:259–261.
- Neal JM, Hsiung Rl, Mulroy MF, et al: A lista de verificação ASRA melhora o desempenho do estagiário durante um episódio simulado de toxicidade sistêmica do anestésico local. Reg Anesth Pain Med 212;37:8–15.
- McEvoy MD, Hand WR, Stoll WD, et al: A adesão às diretrizes para o manejo da toxicidade sistêmica do anestésico local é aprimorada por uma ferramenta eletrônica de suporte à decisão e designada “leitor”. Reg Anesth Pain Med 2014;392:299–305.
- Sagir A, Goyal R: Uma avaliação do conhecimento da toxicidade sistêmica do anestésico local entre residentes de pós-graduação de várias especialidades. J Anesth 2015; 29:299-302.
Marina Gitman, Michael Fettiplace e Guy Weinberg

