Manoj K. Karmakar、Roy A. Greengrass、Malikah Latmore 和 Matthew Levin
胸椎旁阻滞
胸椎旁阻滞 (TPVB) 是一种在靠近脊神经从椎间孔出现的位置的胸椎旁注射局部麻醉剂的技术。 这会产生单侧、节段性、躯体和交感神经阻滞,对麻醉和治疗源自胸部和腹部的单侧急性和慢性疼痛有效。 莱比锡的 Hugo Sellheim (1871-1936) 被认为是 1905 年 TPVB 的先驱。1919 年,Kappis 开发了椎旁注射技术,该技术与当今使用的技术相当。
尽管椎旁阻滞(PVB)在 1900 年代初期相当流行,但在本世纪后期似乎已不受欢迎。 其原因尚不清楚。 1979 年,Eason 和 Wyatt 在描述了椎旁导管放置后,重新普及了该技术。 在过去的 25 年里,我们对 TPVB 的安全性和有效性的理解有了显着提高,人们对该技术的兴趣重新燃起。 目前,它不仅用于镇痛,还用于手术麻醉,并已扩展到儿童。 介绍 超声波 区域麻醉的实践导致人们重新努力提高 PVB 的安全性和一致性。
解剖学
胸椎旁间隙(TPVS)是位于脊柱两侧的楔形空间(图1)。 壁层胸膜形成前外侧边界。 基部由椎体、椎间盘、椎间孔及其内容物构成。
横突和上肋横韧带形成后边界。 位于前壁层胸膜和后上肋横韧带之间的是一个纤维弹性结构,即胸内筋膜,它是胸部的深筋膜。数字1 通过 3)。 在内侧,胸内筋膜附着在椎体的骨膜上。 一层疏松的乳晕结缔组织,即浆膜下筋膜,位于壁层胸膜和胸内筋膜之间。
因此,TPVS 中有两个潜在的筋膜室:前胸膜外椎旁室和后胸腔内椎旁室(见 数字1 和 2)。 TPVS 包含脂肪组织,其中有肋间(脊髓)神经、背侧支、肋间血管和交通支以及交感神经链的前部。 脊神经被分割成小束并自由地位于 TPVS 的脂肪组织中,这使得它们可以接触到注射到 TPVS 中的局部麻醉剂溶液。 TPVS 内侧与硬膜外腔相通,外侧与肋间腔相通。
胸椎两侧的 TPVS 也通过硬膜外和椎前间隙相互连通。 TPVS 的颅骨延伸很难定义,并且可能会有很大差异; 然而,不透射线的造影剂从胸椎到颈椎椎旁间隙直接向椎旁扩散,表明解剖连续性。 TPVS 还通过内侧和外侧弓状韧带与腰椎神经所在的横筋膜后面的腹膜后空间进行尾部连通。
进一步了解 椎管内解剖.
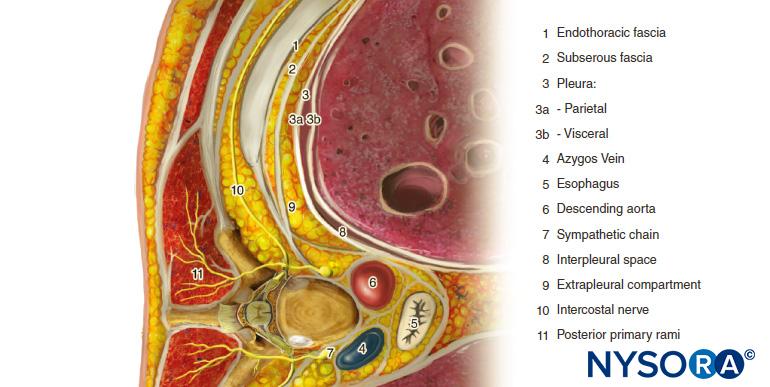
图1。 胸椎旁间隙、胸腔和肋间神经的解剖。
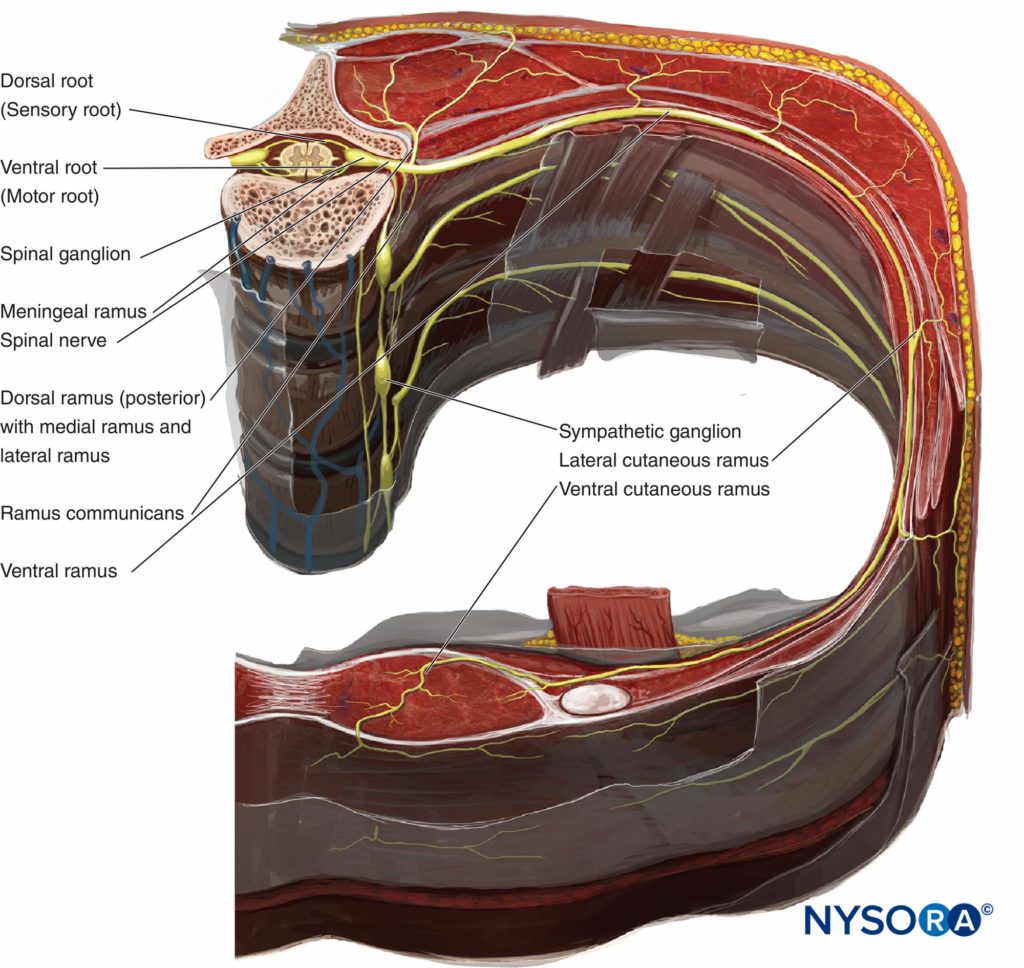
图2。 椎体和胸壁的横断面解剖显示椎旁间隙、交感神经节、脊神经和肋间神经的关系。
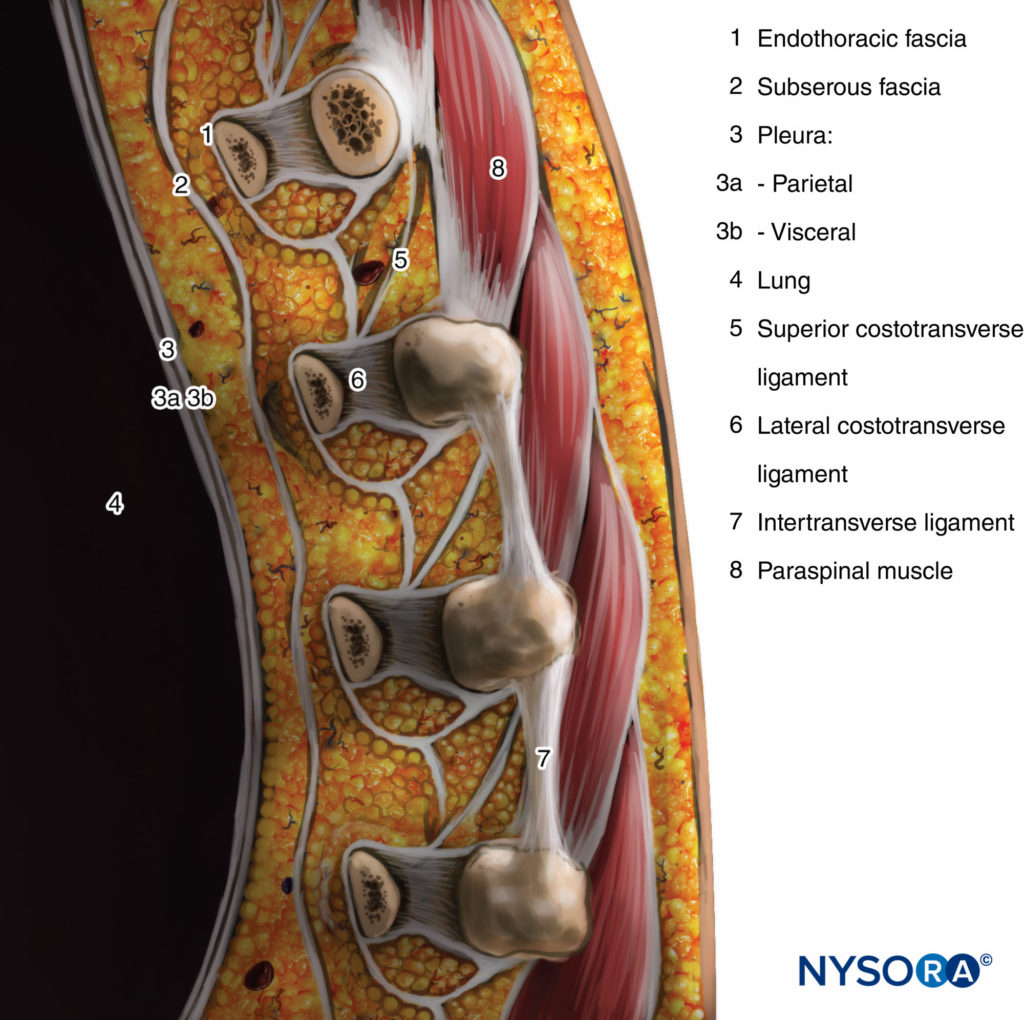
图3。 通过胸椎旁间隙的矢状切面。
麻醉的阻滞和分布机制
TPVB产生同侧躯体和交感神经阻滞(图4) 由于局部麻醉剂对 TPVS 中躯体和交感神经的直接影响,横向延伸到肋间空间,内侧延伸到硬膜外腔。 TPVB 后硬膜外扩散对麻醉皮区分布的总体贡献尚不明确。 然而,大多数患者可能会发生一定程度的局部麻醉剂向硬膜外腔的同侧扩散,导致麻醉剂的分布比单独椎旁扩散时更大。 单次大剂量注射后麻醉的皮区分布会发生变化,并且通常无法预测,但注射的溶液通常会在一定程度上从头侧和尾侧扩散到注射部位。图5)。 然而,多次注射技术,即在几个相邻的胸部水平注射少量(3-4 mL)局部麻醉剂,比单次、大体积注射更可取。 当需要对多个同侧胸部皮节进行可靠麻醉时,这一点尤其重要,例如在乳房手术期间使用 TPVB 进行麻醉时。 约 10% 的患者在单次注射 TPVB 后发生邻近注射部位的节段性对侧麻醉,这可能是由于硬膜外或椎前扩散所致。

图4。 使用椎旁阻滞实现胸段麻醉。
图5。 椎旁阻滞(腰椎)后 3 mL 局部麻醉剂溶液的扩散。
由于广泛的硬膜外扩散或无意的鞘内注射到硬脑膜套管中,可能会发生双侧对称麻醉,特别是当针头指向内侧或使用较大体积的局部麻醉剂(> 25 mL)时。 出于这个原因,应该使用与使用大容量、单次注射的注射相同的警惕和方法来监测患者。 硬膜外技术. 下胸椎旁注射后偶尔也会累及同侧髂腹股沟神经和髂腹下神经。 这是由于硬膜外扩散或胸内筋膜下筋膜扩散到腰椎神经所在的腹膜后空间。 TPVB 后重力对麻醉皮区扩散的影响尚不清楚,但可能存在优先向依赖水平汇集注射溶液的趋势。
- 技术
最好在患者坐姿时进行 TPVB,因为表面解剖结构更清晰,患者通常更舒适。 然而,当这不可能或不可行时,TPVB 也可以在患者处于侧卧位或俯卧位时进行。 根据所需的局部麻醉扩散选择注射的次数和水平。 在这个例子中,描述了用于乳房手术的 TPVB。 在放置块之前,识别表面地标并用皮肤标记进行标记(图6)。 皮肤标记也在要被阻塞的胸部水平的中线外侧 2.5 厘米处制作。
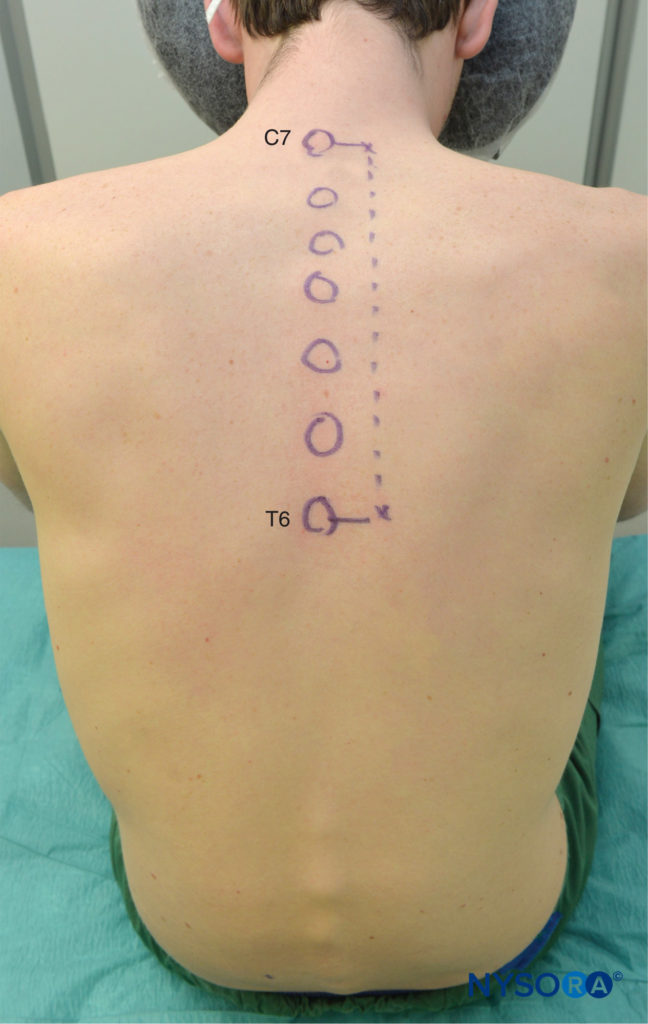
图6。 胸椎旁阻滞的表面标志。
这些标记表示进针部位,应位于椎骨横突上(图7)。 一 标准区域麻醉托盘 已准备好,放置块时应保持严格的无菌操作。 TPVB 推荐使用 22 号 Tuohy 针(图8)。 理想情况下,针的轴上应该有深度标记。 或者,深度防护(见 图8) 被推荐。 如果计划将导管插入 TPVS,则使用硬膜外装置。 TPVB 需要适当的术前用药以确保患者在放置块时的接受度和舒适度。
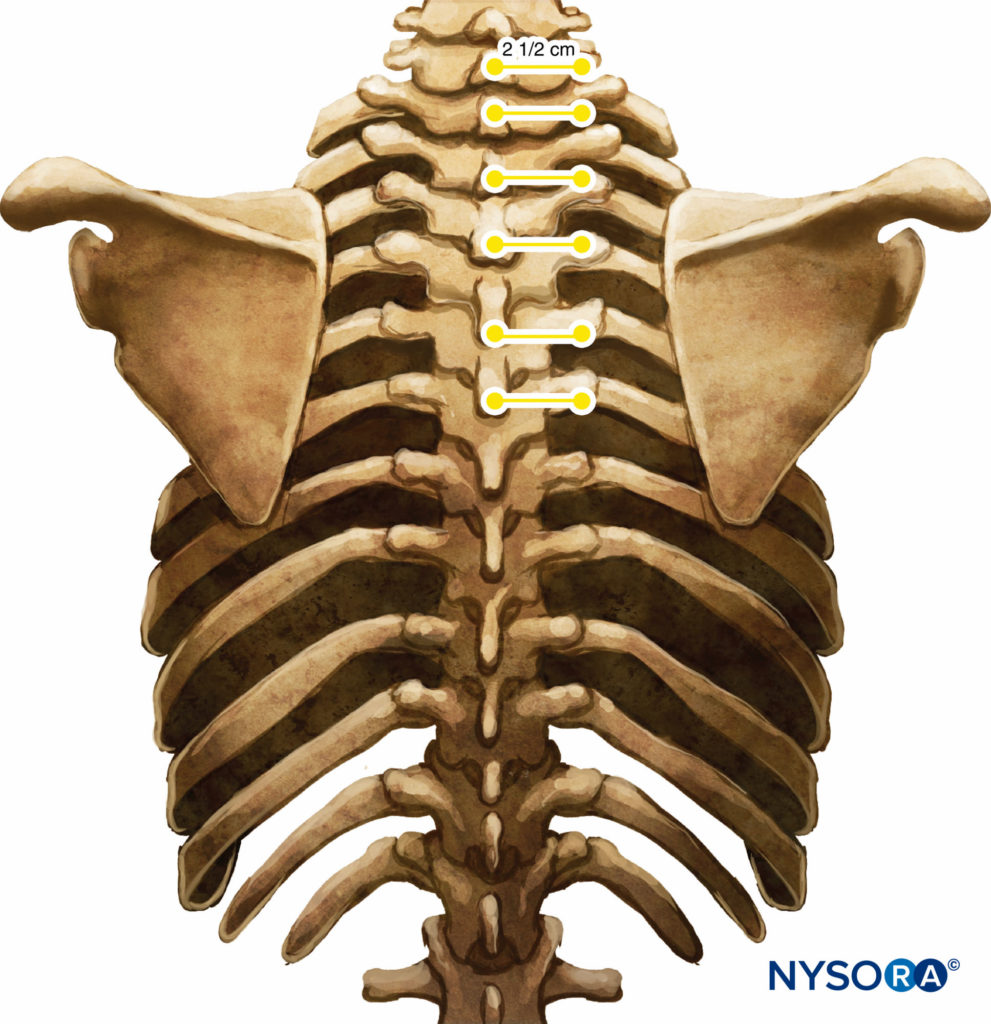
图7。 棘突和横突之间的关系。
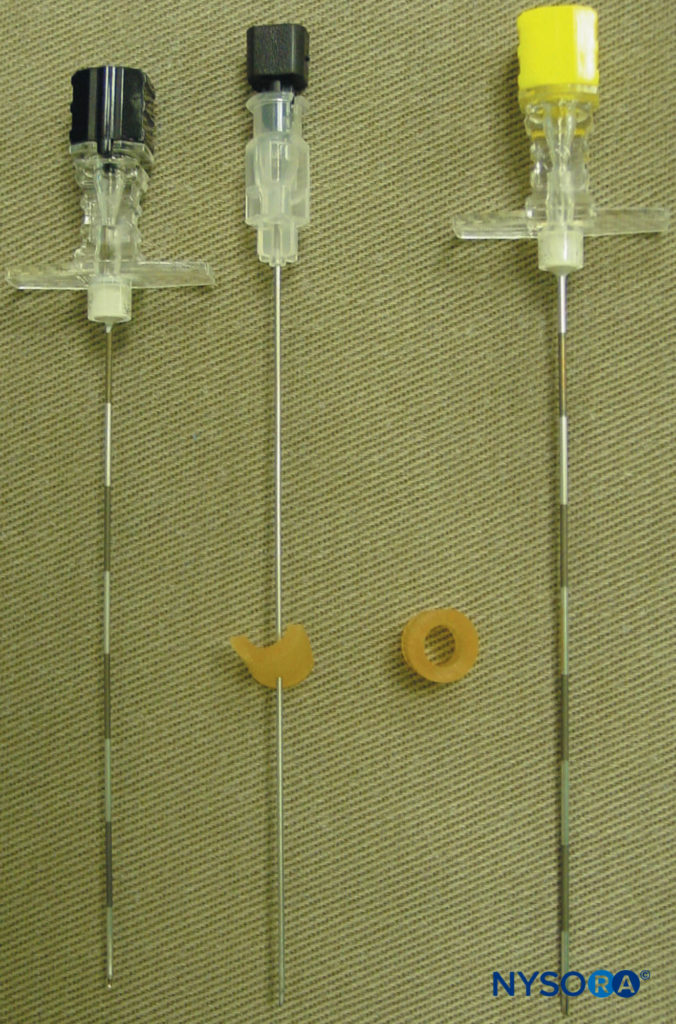
图8。 针头常用于单次或多次注射胸椎旁阻滞。 注意连接在针上的深度防护装置,用于评估深度。
电阻损失技术
TPVB有几种不同的技术。 经典技术涉及引起阻力损失。 用 1% 的利多卡因浸润皮肤和下层组织,将阻滞针在所有平面上垂直于皮肤插入,以接触椎骨横突。 请注意,由于中胸椎区域的胸椎成锐角,所接触的横突是来自下椎骨的横突(数字9 和 10).
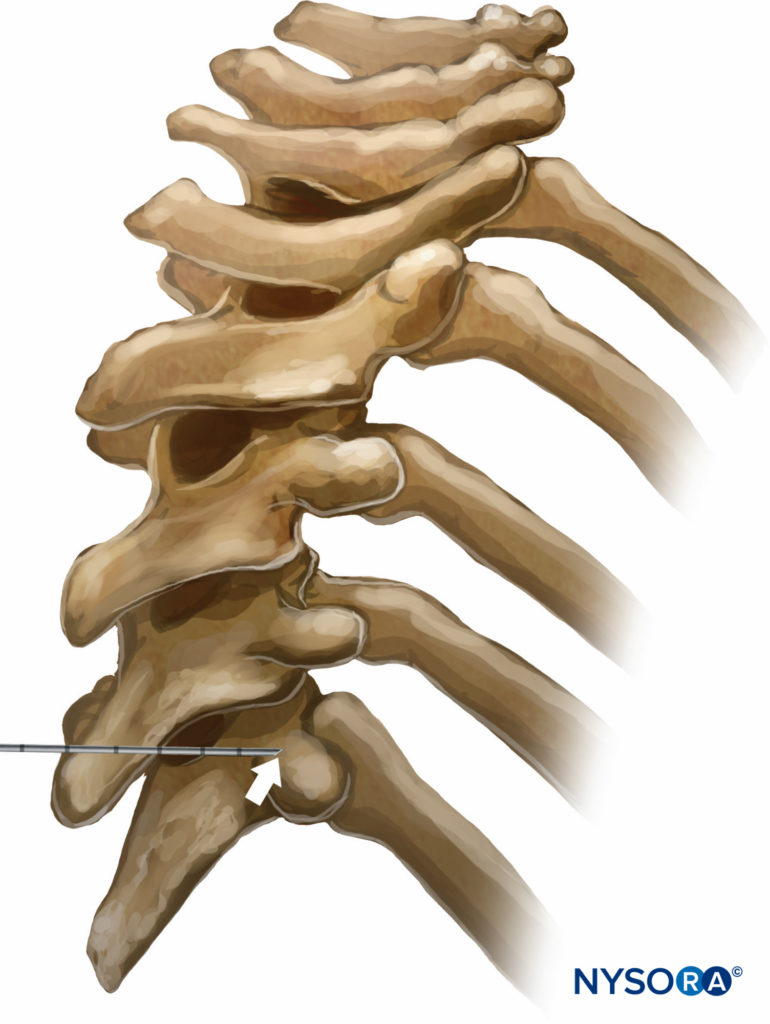
图9。 胸椎水平棘突和横突之间的关系。 由于胸椎棘突向下倾斜的陡峭角度,在棘突水平插入的针接触属于其下方椎骨的横突。
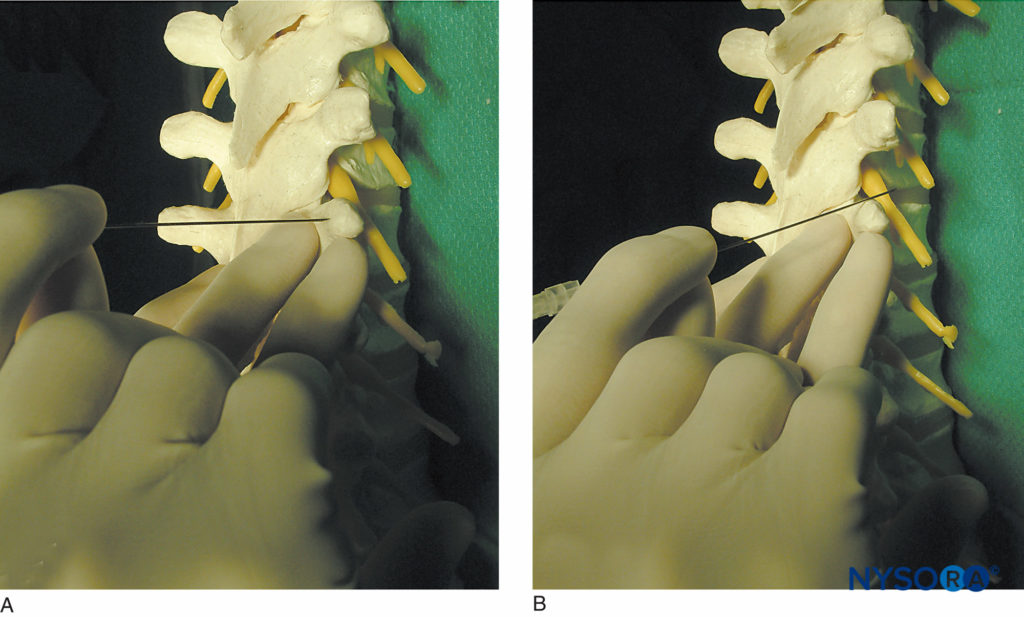
图10。 “走开”横突的技术。 A:针头接触横突。 B:显示针从横突的上方走开。 在胸部水平下走下可能更安全。
横突接触的深度各不相同(3-4 厘米),取决于个体的体型和穿刺针的水平。 深度在颈椎和腰椎水平较深,在胸椎水平较浅。
在进针过程中,可能会错过横突并无意中刺破胸膜。 因此,在进针过深并有刺破胸膜的风险之前,必须先搜索并接触横突。 为尽量减少这种并发症,阻滞针最初应仅插入胸椎 4 cm 和颈椎和腰椎 5 cm 的最大深度。 如果没有接触到骨头,则应假定针在两个相邻的横突之间。 针头应撤回到皮下组织,然后以头侧或尾侧方向重新插入相同深度(4 厘米),直到接触骨头。
如果仍然没有遇到骨头,则将针再推进一厘米,并重复上述过程,直到识别出横突。 然后将针穿过横突上方或下方(更安全)并逐渐前进,直到当针穿过上肋横韧带进入 TPVS 时引起阻力丧失(图11; 看到 图3).
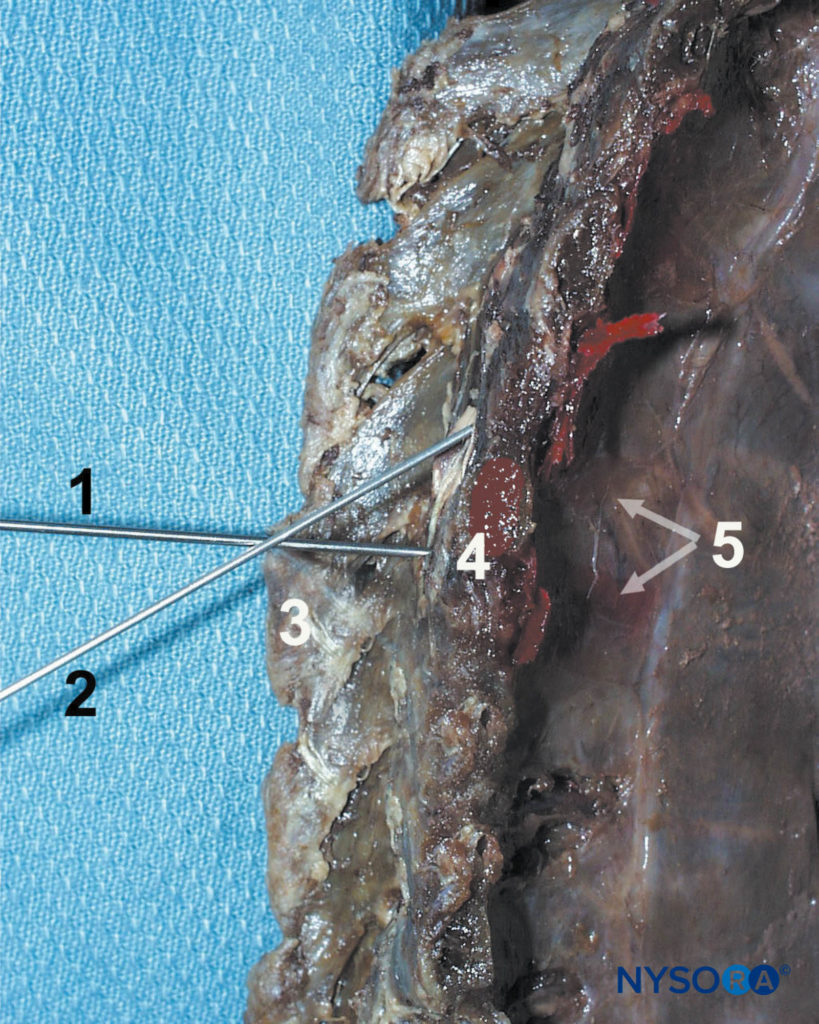
图11。 椎旁阻滞技术。 针头 (1) 首先前进以接触横突 (4),然后转向头侧 (2) 或尾部以离开横突并进入椎旁间隙。 显示的其他结构是棘突 (3) 和染料在椎旁间隙和肋间沟中的分散。
NYSORA 小贴士
- 如果针已接触肋骨而不是横突,则建议从横突的下部“走”。 发生这种情况时,从头侧肋骨走开可能会导致气胸。
- 这通常发生在距横突上缘 1.0-1.5 cm 的范围内(见 图3)。 虽然当针穿过上肋横突时可能会出现细微的“砰砰”或“让步”,但这不应完全依赖。 取而代之的是,针放置的深度应由最初的骨接触(皮肤横突 + 1.0–1.5 cm)引导。
预定距离技术
TPVB 也可以通过在针离开横突后将针推进固定的预定距离(1 厘米)来执行,而不会引起阻力损失(图12A 和 B)。 这种技术的支持者已经非常成功地使用了它,并且气胸的风险很低。 建议使用深度标记以避免意外的胸膜或肺穿刺。
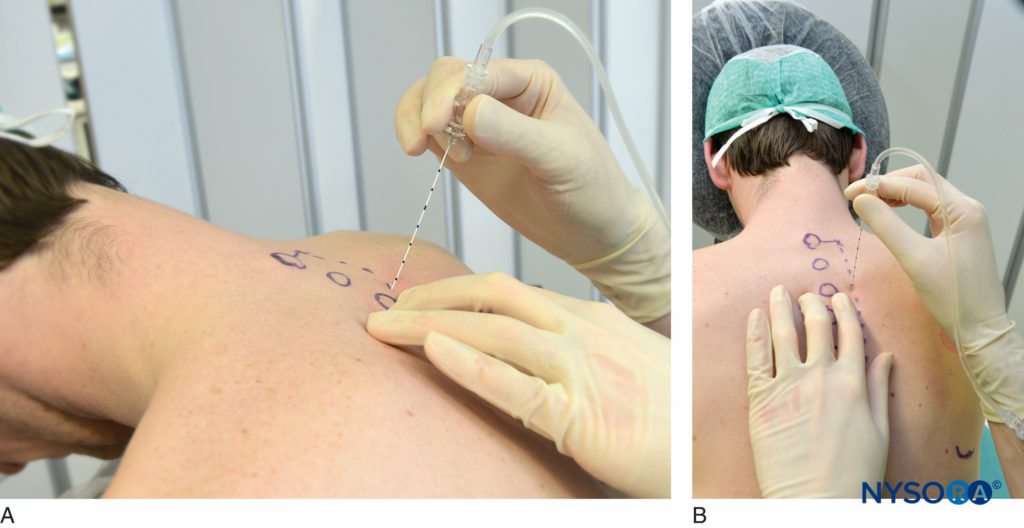
图12。 针角接触横突 (A) 并向下离开横突 (B)。 一旦接触到横向过程,针就会离开并插入 1.5 厘米深,同时注意深度标记或使用橡胶塞(图 8)。
NYSORA 小贴士
- 患者坐位进行 TPVB。
- 应始终识别表面标志并用皮肤标记进行标记。
- 使用带有深度标记的针头,以便于估计插入深度。
- 在进一步推进针头之前,必须搜索并接触横突。
- 同一患者在不同胸椎水平的横突接触深度不同。 它在颈椎、上、下胸椎最深,在胸中段最浅。
- 进针不应超过与横突接触的 1.5 厘米。
- 避免将针头指向内侧,以防止意外的硬膜外或鞘内针头意外事故。
- 胸椎旁导管置入
如果计划进行连续 TPVB (CTPVB),则 导管 通过 Tuohy 针插入 TPVS。 与硬膜外导管插入术不同,在插入椎旁导管期间通常会遇到某些阻力。 这可以通过在导管插入前注入 5–10 mL 盐水以创建空间来促进。 导管异常无缝通道应引起胸膜间放置的怀疑。 将导管置入 TPVS 的最安全和最简单的方法可能是将导管置于开放胸腔内的直视下。 显然,这需要开胸,因此,仅在接受开胸手术的患者中进行。
该技术包括将壁层胸膜从后伤口边缘反射到多个胸段的椎体上,从而形成胸膜外椎旁袋。图13) 将经皮插入的导管置于暴露的肋骨的角度。 胸膜重新贴合胸壁,胸腔闭合。 这种方法可以非常有效地与切口前、单次、经皮胸椎旁椎旁注射相结合,在胸外科手术期间提供围手术期镇痛。
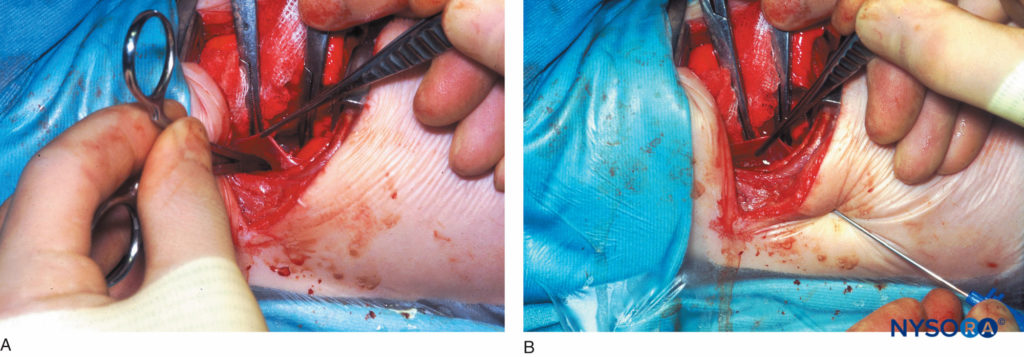
图13。 A:在婴儿的直视下放置胸膜外椎旁导管。 该图显示了一个弯曲的动脉钳,它已插入胸膜外椎旁袋,该袋是通过将壁层胸膜从后伤口边缘反射到多个胸部皮节上的椎体上而形成的。 B:婴儿在直视下放置胸膜外椎旁导管。 图中显示了一根 Tuohy 针,它从下肋间隙插入胸椎旁间隙; .ie,先前创建的胸膜外椎旁口袋。 然后将导管通过 Tuohy 针插入并固定在暴露的肋骨的角度上,然后重新放置胸膜并关闭胸部。
NYSORA 小贴士
- 在插入导管之前注射盐水或局部麻醉剂的推注剂量可以更容易地插入导管。
- 导管非常容易通过(> 6 cm)应引起胸膜内放置的怀疑。-导管不应插入> 3 cm,以防止它们向硬膜外腔迁移。
适应症
TPVB 适用于胸部和腹部单侧外科手术的麻醉和镇痛。 常见报告的适应症列于 表 1. 也有使用双侧 TPVB 的报道。
表1。 胸椎旁阻滞的适应症。
| 麻醉 |
|---|
| 乳房手术 |
| 疝修补术(胸腰椎麻醉) |
| 胸部伤口探查 |
| 术后镇痛(作为平衡镇痛方案的一部分) |
|---|
| 开胸手术 |
| 胸腹食管手术 |
| 电视胸腔镜手术 |
| 胆囊切除术 |
| 肾脏手术 |
| 乳房手术 |
| 疝修补术 |
| 肝切除 |
| 阑尾切除术 |
| 微创心脏手术 |
| 常规心脏手术(双侧 TPVB) |
| 慢性疼痛管理 |
|---|
| 良性和恶性神经痛 |
| 其他 |
|---|
| 带状疱疹后神经痛 |
| 缓解胸膜炎性胸痛 |
| 肋骨多处骨折 |
| 多汗症的治疗 |
| 腹部钝挫伤后肝包膜疼痛 |
禁忌
TPVB的禁忌症包括感染部位 注射、对局麻药过敏、脓胸和占据椎旁间隙的肿瘤性肿块。 凝血障碍、出血性疾病或接受治疗的患者 抗凝 药物是TPVB的相对禁忌症。 脊柱后凸或脊柱畸形患者以及曾接受过胸外科手术的患者必须小心谨慎。 前者的胸部畸形可能导致不慎的鞘膜或胸膜穿刺,而后者由于椎旁间隙的纤维化闭塞或肺与胸壁的粘连而改变的椎旁解剖结构可能导致肺穿刺。
局部麻醉剂的选择
由于 TPVB 不会导致四肢运动无力,因此 TPVB 几乎总是需要长效镇痛。 因此,通常使用长效局部麻醉药。 这些包括布比卡因或 0.5% 的左旋布比卡因和 0.5% 的罗哌卡因。 对于单次注射 TPVB,20-25 mL 局部麻醉剂以等分方式注射,而对于多次注射 TPVB,在每个计划的水平注射 4-5 mL 局部麻醉剂。 老年、营养不良和体弱的患者必须调整局麻药的最大剂量。
TPVS 具有良好的血管化,导致局部麻醉剂相对快速地吸收到体循环中。 因此,局部麻醉剂的血浆峰值浓度迅速达到。 初次注射时可使用含有局部麻醉剂的肾上腺素(2.5–5.0 mcg/mL),因为它会减少全身吸收,从而降低潜在的毒性。
肾上腺素还有助于增加局部麻醉剂的最大允许剂量。 TPVB 后的麻醉持续时间为 3-4 小时,但镇痛通常持续更长时间(8-18 小时)。 如果计划进行连续 TPVB (CTPVB),例如用于开胸术后镇痛或多处肋骨骨折的连续疼痛缓解,那么 注入 在初始推注后开始以 0.25-0.2 mL/kg/h 的速度使用 0.1% 的布比卡因或 0.2% 的左旋布比卡因或 3% 的罗哌卡因,并持续 4-0.5 天或按照指示进行。 根据我们的经验,对 CTPVB 使用更高浓度的局部麻醉剂(例如,布比卡因 0.25% 而不是 XNUMX%)并不能提高镇痛质量,并且可能会增加 局麻药 毒性。
NYSORA 小贴士
- 考虑使用利多卡因或氯普鲁卡因进行皮肤和皮下浸润,以减少毒性更大的长效局部麻醉剂的总剂量。
- 使用含肾上腺素(如 1:200 000 或 1:400 000)的长效局部麻醉剂,因为它会降低全身吸收,从而降低全身毒性的可能性。
- 老年人和肝肾功能不全者应调整局麻药剂量。
胸椎旁阻滞的实用管理
乳房手术
胸椎旁多节段(C7 到 T6)局部麻醉剂联合静脉镇静剂对乳腺大手术期间的手术麻醉是有效的。图14)。 C7棘突是最突出的颈椎棘突; 肩胛骨下缘对应于T7。 与仅接受全身麻醉 (GA) 的患者相比,接受多次注射 TPVB 进行大乳房手术的患者术后疼痛更少,需要的镇痛药更少,术后恶心和呕吐更少。
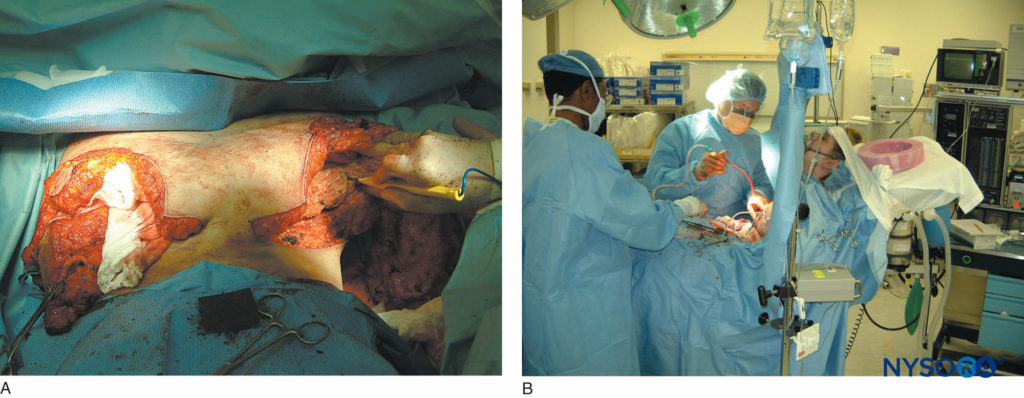
图14。 A:在椎旁阻滞下进行广泛的乳房再造手术。 B:使用丙泊酚输注对患者进行镇静。 这些图像展示了有效的椎旁阻滞如何作为麻醉和镇痛技术。
然而,要在乳房手术中有效地使用多次注射 TPVB 技术进行麻醉,必须了解乳房的复杂神经支配。 前胸壁和外侧胸壁接受来自肋间神经(T2 至 T6)、腋窝(T1-T2)、锁骨上神经(C4-C5)的锁骨下区和胸肌的前皮支和外侧皮支的感觉神经支配。来自外侧(C5-C6)和内侧(C7-C8)胸神经的肌肉。
胸部对侧也可能有重叠的感觉神经支配。 这种来自 C4-T6 脊柱节段对乳房的复杂神经支配解释了为什么 TPVB 可能无法为胸肌或锁骨下区域的解剖提供完全麻醉。 然而,这可以通过在手术过程中进行适当的镇静以及通过外科医生在手术中将局部麻醉剂注射到敏感区域来克服。 沿锁骨下缘皮下注射局部麻醉剂或进行同侧浅表 颈丛阻滞 为了麻醉锁骨上神经 (C4–C5) 将最大限度地减少手术期间的不适以及镇静和镇痛剂的需求。
咪达唑仑或丙泊酚输注或静脉阿片类药物的组合可用于为患者提供术中舒适度。 右美托咪定是一种高度选择性的 α2-肾上腺素受体激动剂,具有镇静、镇痛和最小或没有呼吸抑制的特性,是 TPVB 下乳房手术期间镇静的有用替代品。
当与全身麻醉相结合时,可以使用单次注射 TPVB 与罗哌卡因(2 mg/kg 用 20% 盐水稀释至 0.9 mL)和 1:200 000 肾上腺素,在 GA 诱导前进行。 这提供了出色的术后镇痛,减少了术后镇痛剂的需求,减少了术后呕吐,促进了早期恢复口服液体的摄入,减少了术后呼吸功能的下降,并增强了术后呼吸力学的恢复。
开胸术后疼痛缓解
CTPVB 是开胸术后镇痛的有效方法。图15)。 理想情况下,TPVB 应在开胸切口之前通过经皮插入的导管建立,并在手术后持续 4-5 天。 但是,如果在手术过程中将胸膜外椎旁导管置于胸腔内直视下,则可以在手术切口前在开胸切口水平进行单次注射 TPVB,并开始连续输注局部麻醉剂导管放置后。 CTPVB实现的镇痛效果可媲美 硬膜外镇痛 但较少出现低血压、尿潴留和硬膜外阿片类药物常见的副作用。 CTPVB 显着降低了这种方法的阿片类药物需求,并且镇痛效果优于单独的 IVPCA。
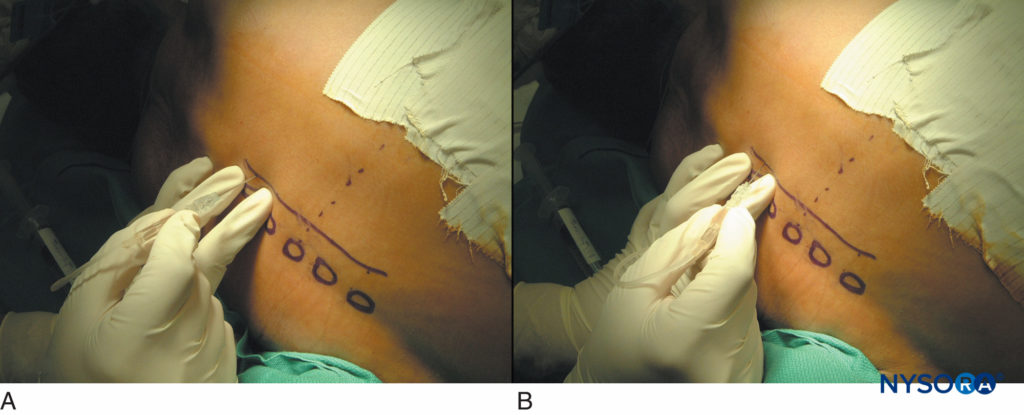
图15。 开胸术后患者的胸椎旁阻滞。 触摸横突 (A) 并向上或向下走深 1 厘米至横突 (B) 的典型顺序。
肋骨多处骨折
TPVB 是缓解单侧多发肋骨骨折患者疼痛的有效方法。 单次胸椎椎旁注射 25 mL 0.5% 的布比卡因可在平均 10 小时内缓解疼痛,并改善呼吸功能和动脉血气。 为避免疼痛复发和呼吸功能恶化,可在最高和最低骨折肋骨之间插入胸椎旁导管,并在初始推注后开始 CTPVB。
CTPVB 与 NSAID 联合使用可持续缓解疼痛,并持续改善呼吸参数和动脉氧合。 由于 TPVB 不会导致尿潴留或影响下肢运动功能,因此它对伴有腰椎外伤的多根肋骨骨折患者很有用,因为它还允许持续 神经系统评估 脊髓受压的迹象。
药代动力学注意事项
CTPVB 期间通常使用相对大剂量的局麻药。 因此,有潜力 局麻药毒性,并且在 CTPVB 期间应密切监测患者,如果出现症状则停止输注。 在长时间的胸椎椎旁输注过程中,局部麻醉剂在血浆中逐渐积累,药物的血浆浓度可能超过中枢神经系统毒性阈值(例如,布比卡因为 2.0-4.5 mcg/mL)。 尽管有全身性蓄积,但局麻药毒性很少见。 这可能是因为,虽然局部麻醉剂的总血浆浓度在术后增加,但药物的游离部分保持不变,这可能是由于术后 α1-酸性糖蛋白浓度增加,该蛋白与局部麻醉药物结合. S-布比卡因对映异构体也比 R-对映异构体增加更多,这与较低的毒性有关。 由于长期椎旁输注会引起全身性蓄积和局麻药毒性,因此最好使用毒性可能性较低的局麻药,例如罗哌卡因。 还必须谨慎行事 长者 体弱的患者以及肝肾功能受损的患者。
并发症以及如何避免它们
根据已发表的数据,TPVB 后并发症的发生率相对较低,介于 2.6%–5% 之间。 这些包括血管穿刺(3.8%)、低血压(4.6%)、胸膜穿刺(1.1%)和气胸(0.5%)。 与胸椎不同 硬膜外麻醉TPVB 后血容量正常的患者很少出现低血压,因为交感神经阻滞是单侧的。 然而,TPVB 可能会暴露低血容量并导致低血压。 因此,低血容量或血流动力学不稳定的患者应谨慎使用 TPVB。 然而,即使在双侧 TPVB 之后,低血压也很少见,这可能是由于双侧交感神经阻滞的节段性。
胸膜穿刺和气胸是两种并发症,通常会阻止麻醉师进行 TPVB。 TPVB 后意外胸膜穿刺并不常见,可能不会导致气胸,这通常是轻微的,可以保守治疗。 提示 TPVB 期间胸膜穿刺的线索表明当针头进入胸腔、咳嗽、胸部或肩部剧烈疼痛或突然换气过度时阻力明显丧失。 与普遍的看法相反,空气不能通过针头吸入,除非肺也被无意中刺破或在去除管心针期间可能进入胸膜腔的空气被吸入。 应密切监测此类患者是否可能发生气胸。 应该记住,气胸可能会延迟发作,并且为排除气胸而过早拍摄的胸片可能无法确定。 即使使用胸片的放射造影研究也可能难以解释,因为胸膜内造影剂分散迅速,没有定义任何特定的解剖平面,并且倾向于扩散到膈角或水平裂隙。 全身局麻药毒性 可能由于无意的血管内注射或使用过量的局部麻醉剂而发生。 局麻药液须分次注射,年老体弱者需调整剂量。 建议使用含肾上腺素的局麻药溶液,以识别血管内注射并减少局麻药在体循环中的吸收。 不经意间 硬膜外、硬膜下或鞘内注射和 脊麻 也可以发生。 已发表的数据表明,当针头指向内侧时,这些并发症更常见,但由于针头靠近硬脑膜袖口和椎间孔,正常定位的针头也可能发生这些并发症。 因此,针头绝不能指向内侧,并且必须注意通过在注射前常规进行抽吸测试来排除鞘内注射。 TPVB 后偶尔会出现短暂的同侧 Horner 综合征。 这是由于局部麻醉剂向头部扩散到星状神经节或胸段脊髓前几节的节前纤维。 双侧Horner综合征也有报道,可能是由于硬膜外扩散或椎前扩散到对侧星状神经节。 TPVB 后也可能发生手臂和下肢的感觉变化。 前者是由于局麻药扩散到同侧臂丛神经下部(C8和T1),后者是由于胸腔内筋膜延伸到腰椎神经所在的同侧腹膜后间隙(前面讨论过) ,但不能排除硬膜外扩散的原因。 涉及下肢的运动阻滞或双侧对称麻醉很少见。 它通常表明有明显的硬膜外扩散,如果单层注射大量局部麻醉剂(>25-30 mL),则可能更常见。 因此,如果需要广泛的局部麻醉扩散,则最好执行多次注射技术或在相隔几个皮节的几个层面注射较小量的局部麻醉剂。
腰椎旁阻滞
腰椎旁阻滞 (LPVB) 在技术上与 TPVB 相似,但由于胸椎和腰椎旁间隙之间的解剖结构不同,这两种椎旁技术将分别进行描述。 LPVB 最常与 TPVB 联合使用,作为胸腰椎椎旁阻滞,用于腹股沟疝修补术期间的手术麻醉。
解剖学
腰椎旁间隙 (LPVS) 前外侧受腰大肌限制; 内侧由椎体、椎间盘和椎间孔及其内容物; 后面是横突和插入相邻横突之间的韧带。 与包含脂肪组织的 TPVS 不同,LPVS 主要由腰大肌占据。 腰大肌由构成肌肉主要块的肉质前部和较薄的辅助后部组成。 主要部分起源于椎体的前外侧表面,附属部分起源于横突的前表面。 两部分融合形成腰大肌,除了椎体附近,两部分由薄筋膜隔开,腰椎神经根和升腰静脉位于筋膜内。 腰椎神经根的腹侧支在由腰大肌的两部分形成的这个肌内平面中横向延伸,并在腰大肌的物质内形成腰丛。 腰大肌被纤维鞘“腰大肌鞘”包裹着,它横向延伸为覆盖腰方肌的筋膜。 在 LPVB 期间,局部麻醉剂在横突前注射到包含腰椎神经根的腰大肌两部分之间的三角形空间中。 LPVS 在内侧与硬膜外腔相通。
一系列肌腱弓延伸穿过腰椎体的收缩部分,腰部动脉和静脉以及交感神经纤维穿过这些部分。 这些腱弓可能为局部麻醉剂从 LPVS 扩散到椎体前外侧表面、椎前间隙和对侧提供了一个途径,并且可能是偶尔涉及同侧腰椎交感神经链的途径。
进一步了解 椎管内解剖.
- 区块和分配机制
麻醉
腰椎旁注射产生同侧皮区麻醉(图16) 通过局部麻醉剂对腰椎神经的直接作用和通过椎间孔向内延伸到硬膜外腔。 的贡献 硬膜外扩散 LPVB 后麻醉的总体分布是未知的,但可能发生在大多数患者中,并且取决于在给定水平下注射的局部麻醉剂的体积。
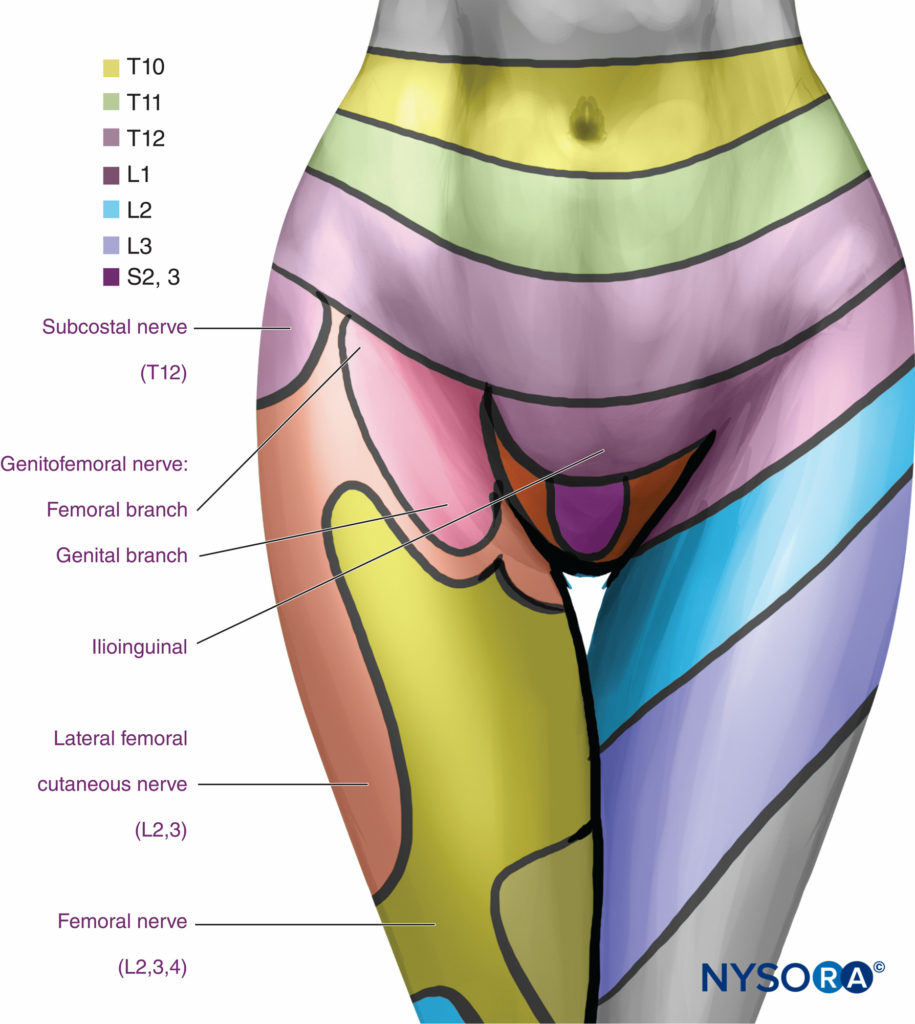
图16。 腰椎椎旁水平麻醉的节段分布。
同侧交感神经阻滞也可能是由于硬膜外扩散或局麻药通过腱弓向前扩散至交通支或腰交感神经链所致。
- 技术
腰椎旁阻滞可在患者坐姿、侧卧位或俯卧位时进行。 在放置块之前,必须识别表面标志并用皮肤标记进行标记。 待阻断节段椎体棘突代表中线,髂嵴对应L3-L4间隙,肩胛骨尖对应T7棘突。 皮肤标记也在中线外侧 2.5 厘米处被阻塞的水平(图17A) 或者可以在中线外侧画一条 2.5 厘米的线并沿着这条线进行注射 (图17B 和 C).
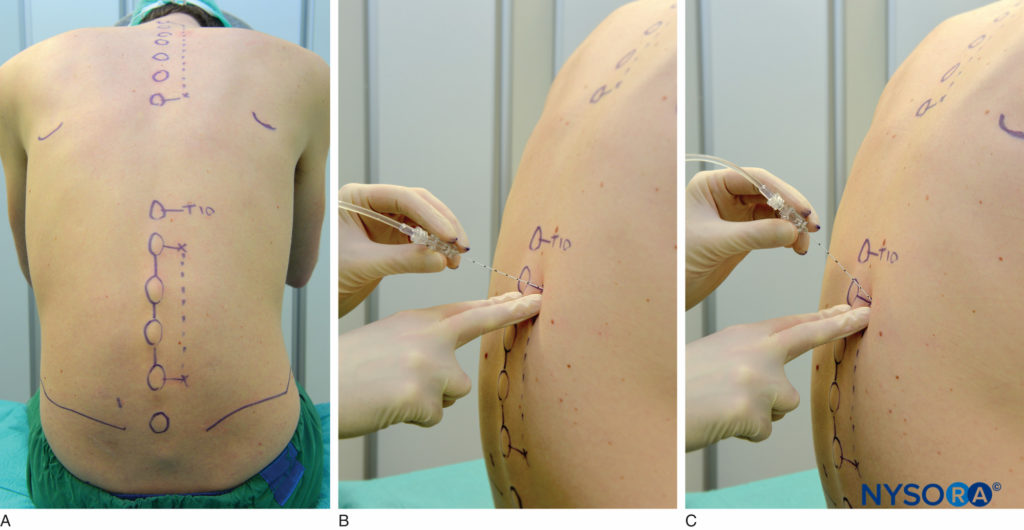
图17。 A:腰椎旁阻滞的表面标志和针插入部位。 B 和 C:针插入。
A 标准区域麻醉 托盘准备好; 在放置块期间应保持严格的无菌操作。 一根 8 厘米、22 号的 Tuohy 尖端针(见 图 1–8) 用于 LPVB。 与 TPVB 的建议类似,使用针杆上带有深度标记的针头或指示深度的防护装置(参见 图 1–8) 被推荐。 在不引起感觉异常的情况下,将针头在横向过程之外推进一个固定的预定距离(1.5-2.0 cm)是执行 LPVB 最常用的方法。 将阻滞针垂直于皮肤插入,直到接触横突。 横突接触的深度是可变的(4-6 厘米),取决于患者的体型。 一旦识别出横突,记下针上的标记或调整深度标记,使其超出皮肤横突深度 1.5-2.0 cm。 然后将针撤回到皮下组织并以 10 至 15 度的上角或下角重新插入,使其滑出横突的上边缘或下边缘,类似于胸椎旁阻滞技术(见 图11)。 针头在与横突的接触之外再前进 1.5–2.0 cm 或直到到达深度标记。 在对血液或脑脊液 (CSF) 进行负抽吸后,注射局部麻醉剂。 由于单次大容量腰椎椎旁注射后局麻药的扩散是不可预测的,因此更常用的是每节段注射 4-5 mL 局麻药的多次注射技术。
局部麻醉剂的选择
对于 TPVB,LPVB 常用长效局麻药,如 0.5% 布比卡因、0.5% 罗哌卡因或 0.5% 左布比卡因。 在多次注射 LPVB 期间,每个水平注射 4-5 mL 局部麻醉剂。 麻醉在大约 15-30 分钟内开始,持续 3-6 小时。 镇痛也很持久(12-18 小时),通常比麻醉持续时间长。 没有关于 LPVB 后局麻药的药代动力学数据。 然而,在局部麻醉剂中加入肾上腺素(2.5-5.0 mcg/mL)可能会降低全身吸收并降低潜在的毒性。
适应症和禁忌症
LPVB 通常与 TPVB(T10 至 L2)联合用于腹股沟疝修补术中的手术麻醉。 对全髋关节置换术后剧烈疼痛患者的抢救也有效。 它还可用于评估腹股沟或生殖器疼痛期间的诊断目的,例如腹股沟疝修补术后神经卡压综合征。
LPVB 的禁忌症与 TPVB 相似,但对以下患者应谨慎行事 抗凝的 或正在接受预防性抗凝剂,因为已报告腰大肌血肿伴腰丛病变。
并发症以及如何避免它们
已发表的数据表明,LPVB 后并发症很少见。 然而,在 LPVB 期间,可能会无意中将局麻药注入血管内、硬膜外或鞘内空间,如果针头指向内侧,这种情况可能更常见。 因此,插入时阻滞针的方向应保持与皮肤垂直,并应避免向内侧倾斜。 也可能发生腹腔注射或内脏损伤(肾),尽管这可能仅由于严重的技术错误而发生。 如果 L2 脊神经(股神经 L2-L4)受阻,可能会导致累及同侧股四头肌的运动无力。
概要
适当的培训对于获得确保高成功率所需的立体定向技术是必要的。 胸椎旁神经阻滞产生单侧躯体和交感神经阻滞,足以在乳房手术期间进行手术麻醉,并在疼痛来自胸部或腹部的单侧疼痛时用于镇痛。 它也被描述为肋骨骨折和呼吸损害患者的抢救镇痛疗法。 腰椎旁阻滞在临床实践中较少使用。 作为胸腰椎椎旁阻滞剂,对腹股沟疝修补术的手术麻醉有效。
由于交感神经阻滞的单侧性质,椎旁阻滞后通常维持血流动力学稳定性。 膀胱及下肢运动功能也得以保留,术后无需额外护理警惕。 双侧椎旁阻滞的成功临床应用也有报道。
参考文献:
- Karmakar MK:胸椎椎旁阻滞。 麻醉学 2001;95:771–780。
- Richardson J, Lonnqvist PA:胸椎旁阻滞。 Br J Anaesth 1998;81:230–238。
- Cheema SP、Ilsley D、Richardson J 等:椎旁镇痛的热成像研究。 麻醉 1995;50:118-121。
- Eason MJ,Wyatt R:椎旁胸椎阻滞——重新评估。 麻醉 1979;34:638–642。
- Coveney E、Weltz CR、Greengrass R 等:椎旁阻滞麻醉在乳腺癌手术治疗中的应用:156 例病例的经验。 安外科杂志 1998;227:496–501。
- Greengrass R、O'Brien F、Lyerly K 等人:用于乳腺癌手术的椎旁阻滞。 Can J Anaesth 1996;43:858–861。
- Klein SM、Bergh A、Steele SM 等人:用于乳房手术的胸椎旁阻滞。 Anesth Analg 2000;90:1402–1405。
- Karmakar MK、Booker PD、Franks R 等人:连续胸膜外椎旁输注布比卡因用于小婴儿开胸术后镇痛。 Br J Anaesth 1996;76:811–815。
- Lonnquist PA,Hesser U:婴儿和儿童胸椎旁阻滞的放射学和临床分布。 儿科麻醉 1993;3:83-87。
- Lonnqvist PA:儿童连续椎旁阻滞。 初步体验[见评论]。 麻醉 1992;47:607–609。
- Dugan DJ,Samson PC:胸内筋膜的手术意义。 脓胸切除术和其他胸膜外技术的解剖学基础。 Am J Surg 1975;130:151-158。
- Karmakar MK、Kwok WH、Kew J:胸椎旁阻滞:椎体前方对侧扩散的放射学证据。 Br J Anaesth 2000;84:263–265。
- Karmakar MK,Chung DC:胸椎旁阻滞的变异性。 我们是否忽略了胸内筋膜? [信]。 Reg Anesth Pain Med 2000;25:325–327。
- Moore DC、Bush WH、Scurlock JE:肋间神经阻滞:对人体技术和吸收的 X 线透视解剖学研究。 Anesth Analg 1980;59:815–825。
- Tenicela R,Pollan SB:椎旁-硬膜外阻滞技术:单侧胸椎阻滞。 临床 J 疼痛 1990;6:227–234。
- Nunn JF,Slavin G:后肋间神经阻滞用于胆囊切除术后疼痛缓解。 解剖基础和疗效。 Br J Anaesth 1980;52:253–260。
- Conacher ID:胸椎旁间隙的树脂注射。 Br J Anaesth 1988;61:657–661。
- Purcell-Jones G、Pither CE、Justins DM:椎旁躯体神经阻滞:慢性疼痛患者的临床、放射学和计算机断层扫描研究。 Anesth Analg 1989;68:32-39。
- Karmakar MK,Gin T,Ho AM:低位胸椎旁注射后同侧胸腰椎麻醉和椎旁扩散。 Br J Anaesth 2001;87:312–316。
- Saito T、Gallagher ET、Cutler S 等人:延长单侧麻醉。 新技术还是椎旁麻醉? Reg Anesth 1996;21:304–307。
- Saito T、Den S、Tanuma K 等人:椎旁麻醉阻滞的解剖学基础:胸椎和腰椎椎旁区域之间的流体连通。 Surg Radiol Anat 1999;21:359–363。
- Karmakar MK、Critchley LA、Ho AM 等:连续胸椎旁输注布比卡因用于多处肋骨骨折患者的疼痛管理。 胸 2003;123:424–431。
- Gilbert J,Hultman J:胸椎旁阻滞:一种控制疼痛的方法。 Acta Anaesthesiol Scand 1989;33:142–145。
- 理查森 J,琼斯 J,阿特金森 R:胸椎旁阻滞对肋间体感诱发电位的影响。 Anesth Analg 1998;87:373–376。
- Sabanathan S、Smith PJ、Pradhan GN 等人:用于缓解开胸术后疼痛的连续肋间神经阻滞。 安胸外科杂志 1988;46:425–426。
- Richardson J、Sabanathan S、Jones J 等:术前和连续平衡硬膜外或椎旁布比卡因对开胸术后疼痛、肺功能和压力反应的前瞻性随机比较。 Br J Anaesth 1999;83:387–392。
- Weltz CR、Greengrass RA、Lyerly HK:使用椎旁阻滞治疗乳腺癌的门诊手术。 安外科杂志 1995;222:19-26。
- Sabanathan S、Mearns AJ、Bickford SP 等:连续胸膜外肋间神经阻滞对开胸术后疼痛和肺力学的疗效。 Br J 外科杂志 1990;77:221–225。
- Matthews PJ, Govenden V:连续椎旁和硬膜外输注布比卡因对开胸术后疼痛缓解的比较。 Br J Anaesth 1989;62:204-205。
- Carabine UA、Gilliland H、Johnston JR 等:开胸手术的疼痛缓解。 使用布比卡因胸膜外输注对吗啡需求的比较。 Reg Anesth 1995;20:412–417。
- Karmakar MK、Chui PT、Joynt GM 等:胸椎旁阻滞用于治疗伴有腰椎外伤的多处肋骨骨折患者的疼痛。 Reg Anesth Pain Med 2001;26:169–173。
- Dauphin A、Gupta RN、Young JE 等:连续胸膜外输注期间的血清布比卡因浓度。 Can J Anaesth 1997;44:367–370。
- Berrisford RG、Sabanathan S、Mearns AJ 等人:连续胸膜外肋间神经阻滞期间布比卡因及其对映体的血浆浓度。 Br J Anaesth 1993;70:201-204。
- Clark BJ、Hamdi A、Berrisford RG 等:反相和手性高效液相色谱法测定布比卡因及其
连续多次输注后临床样品中的对映异构体。 J Chromatogr 1991;553:383–390。 - Lonnqvist PA、MacKenzie J、Soni AK 等:椎旁阻滞。 失败率和并发症。 麻醉 1995;50:813–815。
- Richardson J, Sabanathan S:胸椎旁镇痛。 Acta Anaesthesiol Scand 1995;39:1005–1015。
- Farny J,Drolet P,Girard M:腰丛阻滞后路的解剖。 Can J Anaesth 1994;41:480–485。
- Klein SM、Greengrass RA、Weltz C 等:用于门诊腹股沟疝修补术的椎旁体神经阻滞:22 例患者的扩展病例报告。 Reg Anesth Pain Med 1998;23:306–310。
- Wassef MR、Randazzo T、Ward W:用于腹股沟疝修补术的椎旁神经根阻滞——与现场阻滞方法的比较。 Reg Anesth Pain Med 1998;23:451–456。
- Murata H, Salviz EA, Chen S, Vandepitte C, Hadzic A. 病例报告:超声引导下连续胸椎旁阻滞治疗多节段单侧肋骨骨折的门诊急性疼痛 Anesth Analg。 2013 年 116 月;1(255):257–XNUMX。

