Kenneth D. Candido、Anthony R. Tharian 和 Alon P. Winnie
引言
上世纪之交,两位法国医生 Fernand Cathelin 和 Jean-Anthanase Sicard 描述了尾部麻醉。 该技术早于腰椎入路 硬膜外神经阻滞 几年。 然而,尾部麻醉并没有在其一开始就立即流行起来。 尾部麻醉未被采用的主要原因之一是骶骨的广泛解剖变化以及与尝试定位骶裂孔相关的随之而来的失败率。 5% 到 10% 的失败率使得尾部硬膜外麻醉不受欢迎,直到 1940 年代由 Hingson 及其同事领导的兴趣重新抬头,他们在 产科麻醉. 尾部硬膜外麻醉有许多应用,包括儿童和成人的手术麻醉,以及治疗急性和慢性疼痛。 在青春期之前的婴幼儿以及瘦成人中,成功率可以达到 98%–100%。 通过使用透视引导和硬膜外造影,硬膜外神经阻滞在疼痛管理中的技术得到了极大的提高,成功率很高。
不幸的是,临床适应症,尤其是用于缓解背部手术失败综合征患者慢性疼痛的治疗干预措施,通常在尾侧标志困难的患者中最为普遍。 有人建议不应尝试使用需要通过脊柱手术疤痕放置针头的方法来尝试传统的腰椎硬膜外神经阻滞,因为这种方法可能会撕裂硬脑膜,并且当手术中的血液变成血肿时,可能会在马尾神经上形成血肿。被困在疤痕层和结缔组织之间。 在这种情况下,建议采用透视引导的硬膜外尾神经阻滞来代替传统的触诊方法。 或者,使用超声可能适合识别骶骨裂孔,最近已经描述了这种技术。 尾部麻醉的第二次流行与在特定患者群体(例如背部手术失败综合征的个体)中寻找传统腰椎硬膜外神经阻滞的安全替代方案的需求日益增加平行。
解剖学考虑
骶骨是一块巨大的三角形骨头,由五块骶椎融合而成。 它有一个钝的尾尖,与尾骨相连。 其优越、宽阔的基部在腰骶角与第五腰椎关节(见 图1A)。 它的背表面是凸面的,有一个凸起的中断的正中嵴,有四个(有时三个)棘结代表融合的骶棘。 在正中嵴两侧,后表面由融合的椎板形成。 在正中嵴外侧,四对背侧孔通过椎间孔通入骶管,每对都传递骶脊神经的背支(见 图1A)。 在第四(或第三)棘结节下方,由于第五对椎板未能相遇,在骶管后壁发现弓形骶裂孔,暴露第五骶椎体的背侧表面。 管的尾部开口是骶裂孔(见 数字1B 和 1C) 由坚固的弹性膜、骶尾韧带覆盖,它是黄韧带的延伸。 第五下关节突向尾侧突出并位于骶裂孔的两侧作为骶角,通过角间韧带与尾骨角相连。
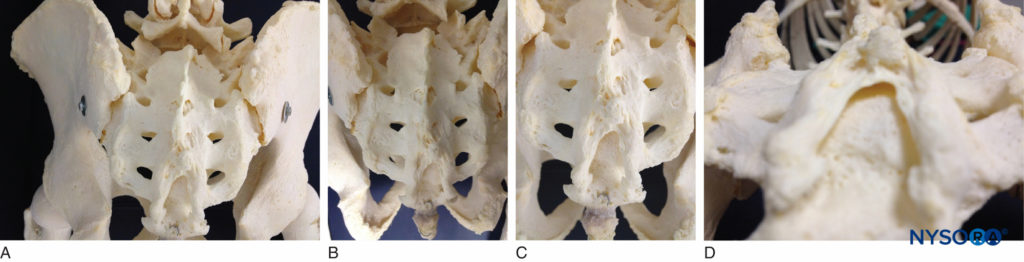
图1。 A:骶骨骨骼标本,从头骨到尾骨,显示四对背孔,位于双侧。 B:展示骶骨裂孔及其与尾骨和骶骨关系的骨骼模型。 第五下关节突向尾侧突出并位于骶裂孔的两侧作为骶角。 C:骨骼模型显示骶骨裂孔,第五骶椎体背侧暴露。 D:从骶裂孔下方观察的骨骼标本
骶管呈三角形。 它是腰椎管的延续。 每个侧壁有四个椎间孔,通过这些孔与骨盆和背骶孔相连。 骶后孔比它们的前孔小。 骶管包含马尾(包括终丝)和脊膜。 在其中层附近(通常为 S2 的中间三分之一,但从 S1 的中点到 S3 的中点不等),蛛网膜下腔和硬膜下腔不复存在,下骶脊髓根和终丝刺穿蛛网膜和硬脑膜母校。 然而,硬膜囊终止的变化以及骶部脑膜膨出或骶部神经周围囊肿等病理状况可能会增加此类解剖异常患者在进行尾神经阻滞时意外穿刺硬膜的机会。
终丝的最低边缘出现在骶骨裂孔处,穿过第五骶椎和骶尾关节的背侧表面到达尾骨。 第五骶神经根也通过每个骶角内侧的裂孔出现。 骶管包含硬膜外静脉丛,通常终止于 S4,但可能会继续向尾侧延伸。 这些血管大部分集中在根管的前外侧部分。 骶管的其余部分充满脂肪组织,其密度会随着年龄的增长而降低。 这种变化可能是导致从用于儿童尾部麻醉的局部麻醉剂的可预测扩散转变为在成人中看到的有限且不可预测的节段性扩散的原因。
在看似相似的背景、种族和身高的个体中,骶裂孔解剖学存在相当大的差异。 随着个体年龄的增长,覆盖的韧带和角显着增厚。 即使是熟练的指尖,裂孔边缘也常常无法识别。 与尾部麻醉相关的实际问题主要归因于骶骨的大小、形状和方向的广泛解剖变化。 Trotter 总结了骶骨的主要解剖变异。 骶裂孔可能几乎闭合、不对称开放或广泛开放,继发于骶弓椎板融合模式异常。 大约 2% 的男性和 0.3% 的女性出现骶骨脊柱裂。 骶管的前后深度可以从小于 2 毫米到大于 1 厘米不等。 具有前后 (AP) 直径小于约 3 毫米的骶管的个体可能无法容纳大于 21 号针头的任何东西(占人口的 5%)。
此外,骶管的横向宽度变化很大。 因为深度和宽度可能会有所不同,所以运河本身的体积也可能会有所不同。 Trotter 发现骶骨体积在 12 到 65 mL 之间变化,平均体积为 33 mL。 对 37 名成年患者进行的磁共振成像 (MRI) 研究发现,体积(不包括孔和硬膜囊)为 14.4 mL,范围为 9.5 至 26.6 mL。 容量较小的患者可能无法适应通过尾侧途径进行硬膜外麻醉的典型局麻药量。 在对 53 个标本进行的尸体研究中,硬膜囊尖端与骶尾部膜表示的骶裂孔上缘之间的平均距离为 45 毫米,范围为 16-75 毫米。 在提到的 MRI 研究中,发现平均距离为 60.5 毫米,范围为 34-80 毫米。
10.8% 的受试者使用 MRI 无法识别骶尾膜。 对 92 个孤立的骶骨的解剖评估发现,42% 的病例同时有裂孔和角; 4% 的病例显示没有中断。 在该研究中,64% 的病例注意到骶骨裂孔的顶点在 S4 水平退出。 在 3% 的案例中,中断已关闭。
骶孔提供了允许注射溶液扩散的解剖通道,例如局部麻醉剂和佐剂(见 图1A)。 骶后孔基本上由多裂肌和骶棘肌封闭,但前孔不受肌肉和韧带的阻碍,溶液可以通过它们随时排出。 骶骨曲率变化很大。 在一项尸体研究中,观察尾侧硬膜外腔的解剖结构,14.3% 的样本双侧无法触及骶骨角,24.5% 的样本单侧可触及。 在 3% 的病例中,骶骨的最大曲率水平在 S69.4。 这种变异性在男性中往往比女性更严重。
这一发现的临床意义在于,非弯曲硬膜外针头比男性更容易进入女性的根管。 在有明显脊柱前凸的受试者中,腰椎管轴线与骶管之间的角度在 7° 和 70° 之间变化。 这一发现的临床意义是,腰骶角过大的脊柱前凸患者的尾部注射溶液的头侧流动可能比腰骶角平坦的患者更有限,在这些患者中,腰椎管和骶管的轴线更紧密对齐。
NYSORA 小贴士
- 骶裂孔解剖学存在相当大的变异性。
- 随着年龄的增长,上面的韧带和角膜变厚; 因此,骶裂孔边缘的识别变得更具挑战性。
- 尾部麻醉的成功率很大程度上取决于骶骨的大小、形状和方向的解剖变化。
进一步了解 椎管内解剖.
尾侧硬膜外神经阻滞的适应症
硬膜外神经阻滞的适应症与 腰椎硬膜外神经阻滞,但是当麻醉剂和辅助剂的骶神经扩散优于腰神经扩散时,它的使用可能是首选。 注入尾管的麻醉剂的不可预测性向头部扩散限制了该技术在必须提供下胸椎和上腹部神经轴阻滞的情况下的使用。 虽然这种方式被描述为围手术期使用(减少作用)和管理成人慢性疼痛情况(增加作用),但尾神经阻滞具有广泛的适应症。表1)。 成功治疗 硬膜穿刺后头痛 据报道,通过尾部放置的针头进行硬膜外血液贴片。
表1。 硬膜外神经阻滞的适应症。
| 外科、产科、诊断和预后 | |
|---|---|
| 1. | 手术麻醉 |
| 2. | 产科麻醉 |
| 3. | 用于评估盆腔、膀胱、会阴、生殖器、直肠、肛门和下肢疼痛的差分神经阻滞 |
| 4. | 骶神经破坏前的预后指标 |
| 急性疼痛 | |
|---|---|
| 1. | 急性腰痛 |
| 2. | 急性腰神经根病 |
| 3. | 急性疼痛紧急情况下的姑息治疗 |
| 4. | 术后疼痛 |
| 5. | 继发于外伤的骨盆和下肢疼痛 |
| 6. | 急性带状疱疹疼痛 |
| 7. | 下肢急性血管功能不全 |
| 8. | 化脓性水肿 |
| 慢性良性疼痛 | |
|---|---|
| 1. | 腰椎神经根病 |
| 2. | 椎管狭窄 |
| 3. | 腰背综合症 |
| 4. | 椎体压缩性骨折 |
| 5. | 糖尿病多发性神经病 |
| 6. | 带状疱疹后神经痛 |
| 7. | 反射性交感神经营养不良 |
| 8. | 睾丸痛 |
| 9. | 直肠痛 |
| 10. | 盆腔疼痛综合征 |
| 癌症疼痛 | |
|---|---|
| 1. | 继发于盆腔、会阴、生殖器或直肠恶性肿瘤的疼痛 |
| 2. | 骨转移至骨盆 |
| 3. | 化疗相关的周围神经病变 |
| 特殊情况 | |
|---|---|
| 1. | 既往做过腰椎手术的患者 |
| 2. | “抗凝”或有凝血障碍的患者 |
NYSORA 小贴士
- 尾部硬膜外神经阻滞的适应症与腰部硬膜外神经阻滞的适应症基本相同。
- 当麻醉剂和辅助剂的骶神经扩散优于腰神经扩散时,尾神经阻滞可能优于腰椎硬膜外神经阻滞。
- 当必须提供下胸和上腹部神经阻滞时,确定通过尾管施用的麻醉剂向头侧持续扩散的不可预测性限制了该技术的实用性。
其他较新的成人适应症值得一提,本章将进一步描述,包括经皮硬膜外神经成形术的表现; 腰椎手术后使用尾部镇痛剂; 骨科下肢手术后的尾部镇痛; 用于术后镇痛的局部麻醉辅助剂; 以及用于进行神经松解术以治疗顽固性癌痛的尾神经阻滞。
尾侧硬膜外神经阻滞技术
硬膜外神经阻滞的经典技术包括触诊、识别和穿刺。 对患者进行任何硬膜外神经阻滞的评估,其表现的适应症以及相对和绝对禁忌症是相同的。 应用全套无创监测仪,并评估基线生命体征。 一个人必须决定是否 连续 or 单发技术 将被雇用。 对于连续技术,首选带有侧向孔口的 Tuohy 型针头。
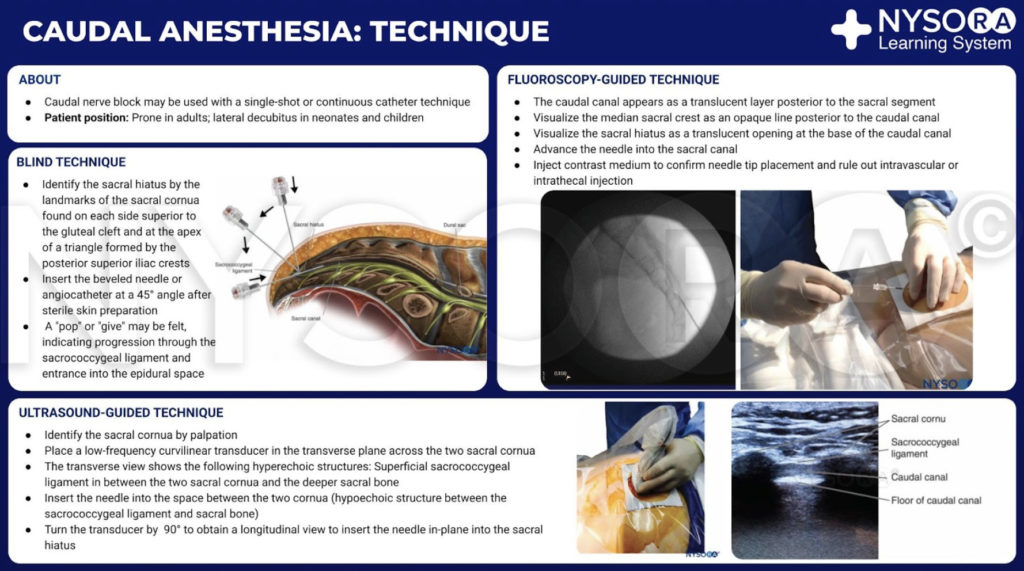
摘自《局部麻醉纲要:尾部麻醉技术》信息图。
患者定位
与新生儿和儿童侧卧位相比,成人可以使用多种体位。 侧卧位在儿科中通常是首选,因为在进行神经阻滞之前已进行全身麻醉或重度镇静时,它可以方便地进入气道。 在儿科患者中,可以在患者完全麻醉的情况下进行神经阻滞; 不建议年龄较大的儿童和成人这样做。 在成人中,俯卧位是最常用的,但也可以采用侧卧位或膝胸(也称为“膝肘”)位。 在俯卧位时,应弯曲手术台或手术台,或在耻骨联合和髂嵴下方放置一个枕头,使髋关节轻微弯曲。 这种操作使尾管的触诊更容易。 双腿分开,脚后跟向外旋转以抚平肛裂的上部,同时放松臀肌。 对于在产妇中放置尾部硬膜外神经阻滞,最常用的是侧位(Sim 的位置)和膝肘位置。
解剖地标
将干纱布拭子放置在臀裂处,以保护肛门区域和生殖器免受用于消毒皮肤的聚维酮碘或其他消毒剂(尤其是酒精)的影响。 接下来评估解剖标志。 臀部皮褶是定位下方骶裂孔的有用指南。 或者,可以在骶骨上的皮肤上标记一个三角形,使用髂后上棘 (PSIS) 作为基底,顶点指向下方(尾部)。 通常,这个顶点位于骶裂孔上方或紧邻骶裂孔。 然而,最近的一项研究表明,使用这种方法识别骶骨裂孔可能不准确,因为由骶骨裂孔和 PSIS 形成的实际三角形不是等角的。 标记裂孔后,将食指的尖端放在臀间裂处的尾骨尖端,同时用同一只手的拇指触诊位于臀间上端 3-4 厘米以上的两个骶骨角。裂。 可以通过轻轻地从一侧到另一侧移动触诊食指来识别骶角(图2)。 触诊的拇指应该沉入两个角之间的凹陷处,好像在一个拳头的两个指关节之间。 整个区域的无菌皮肤准备和覆盖以通常的方式进行。
图2。 触诊骶裂孔中线的技术。 触诊食指和中指遍布第五骶椎体。 骶尾韧带位于触诊手指的正下方。
透视技术
然后使用 1.5-3 mL 5%-1% 盐酸利多卡因的 1.5-XNUMX mL 小规格 XNUMX 英寸针头渗入骶骨裂孔处的皮肤(图3)。 如果使用透视,则获得侧视图以显示骶管的解剖边界。 我们通常将局部麻醉浸润针留在原位,因为它表明该方法是否处于适当的水平,以便随后推进硬膜外针。 透视时,尾管在骶段后方呈现为半透明层。 正中骶骨嵴被可视化为尾管后方的不透明线。 骶裂孔通常可视为尾管底部的半透明开口。 可以看到尾骨与骶骨的下表面连接(图4).
图3。 局部麻醉皮肤浸润技术。 针头首先插入骶尾韧带的上方,然后插入骶尾韧带的物质中。
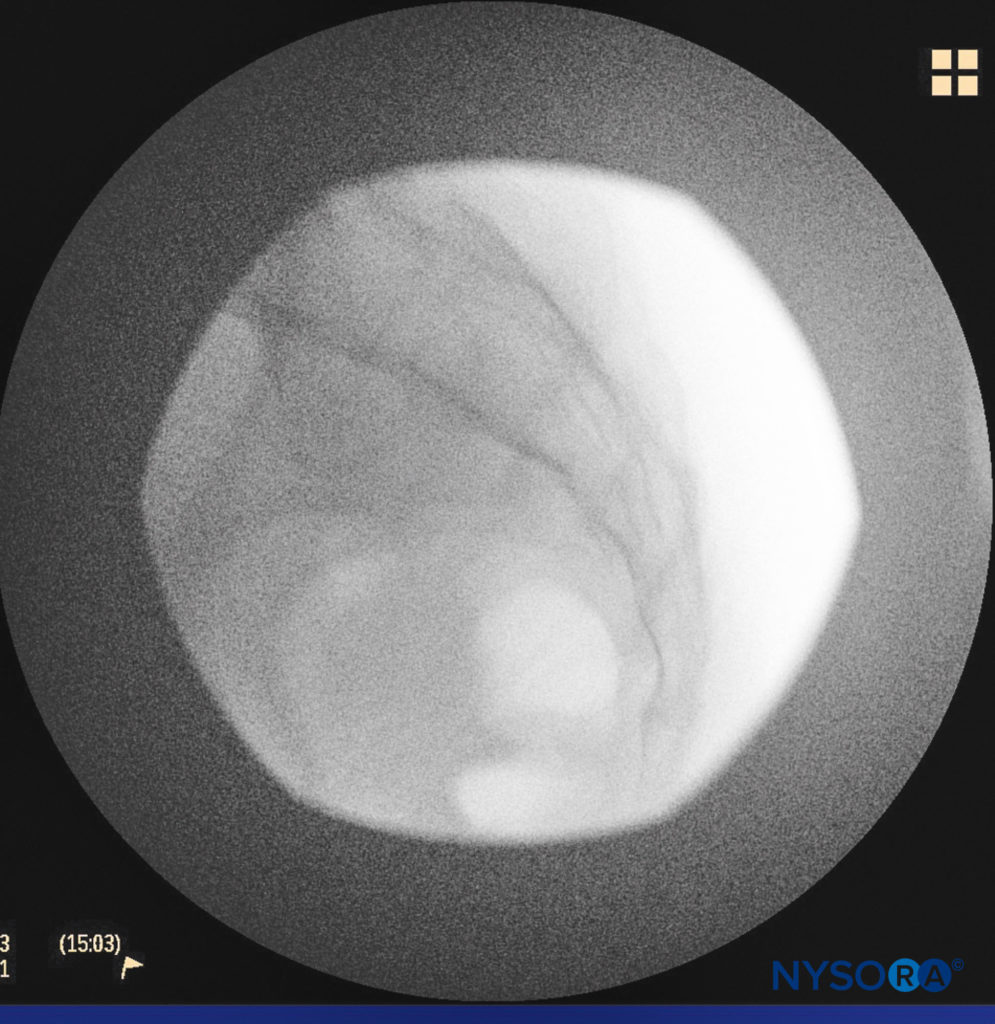
图4。 显示尾管边界的横向透视图像。
一旦覆盖裂孔的组织被麻醉,一根 17 或 18 号的 Tuohy 型针被插入中线或使用侧向方法插入尾管。图5, 图6)。 当前进的针刺穿骶尾韧带时,可能会有轻微的“啪”的感觉。 一旦针头到达骶管的腹壁,它就会慢慢地缩回并重新定向,使其更向颅侧(通过压下毂和推进)以进一步插入骶管。
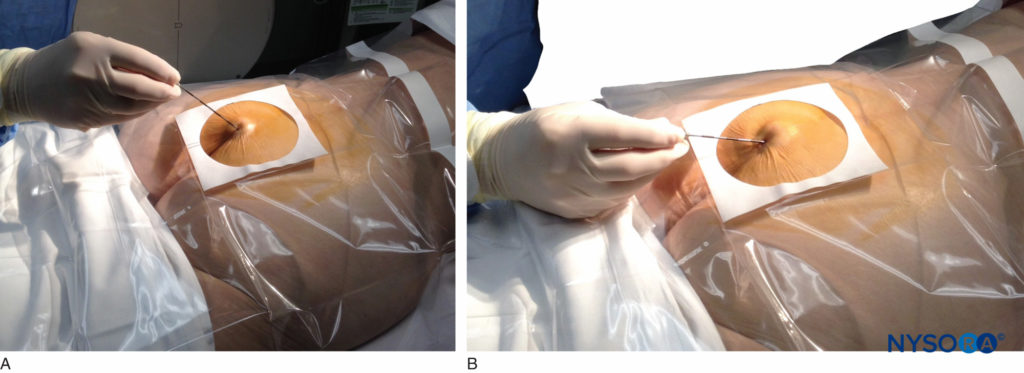
图5。 一根 18 号的 Tuohy 型针头通过骶尾韧带从皮肤进入骶裂孔。 通常,当透视无法验证针头位置是否正确时,将装有空气或盐水的注射器连接到针头上,并采用阻力丧失技术来识别硬膜外腔。
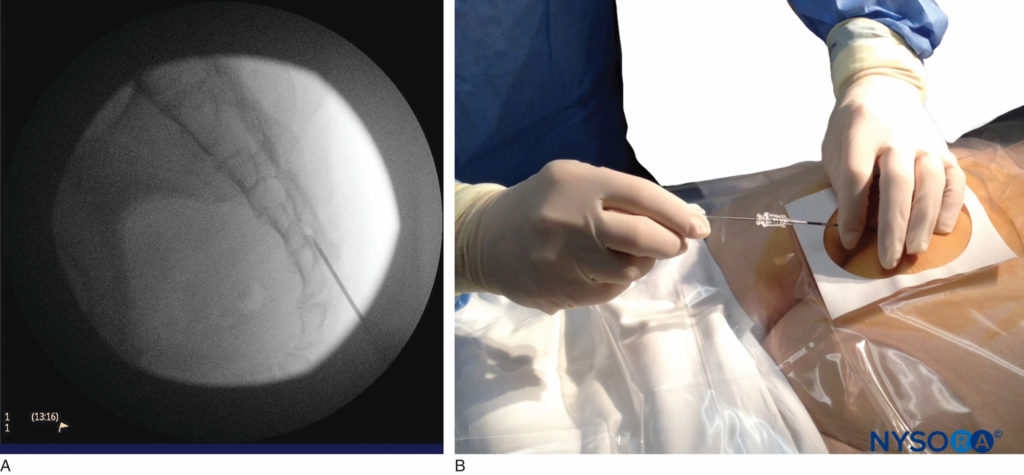
图6。 侧位透视图像描绘了 18 号 Tuohy 针正确就位在硬膜外腔的尾部。
一旦硬膜外针头安全地位于管内,我们就使用前后视图,并且硬膜外导管位于头侧(图7, 图8)。 在此投影中,中间骶骨嵴在中线两侧显示为不透明的垂直线。 骶骨孔被可视化为半透明且接近圆形的区域,位于中间骶骨嵴的外侧。 肠道气体的存在可能会掩盖对这些结构的识别。 然后将装有空气或含有小气泡的盐水的注射器连接到针头上,然后使用阻力丧失技术进入硬膜外腔。

图7。 通过放置在根管中的 18 号 Tuohy 针头推进一根带有管心针的连续导管。
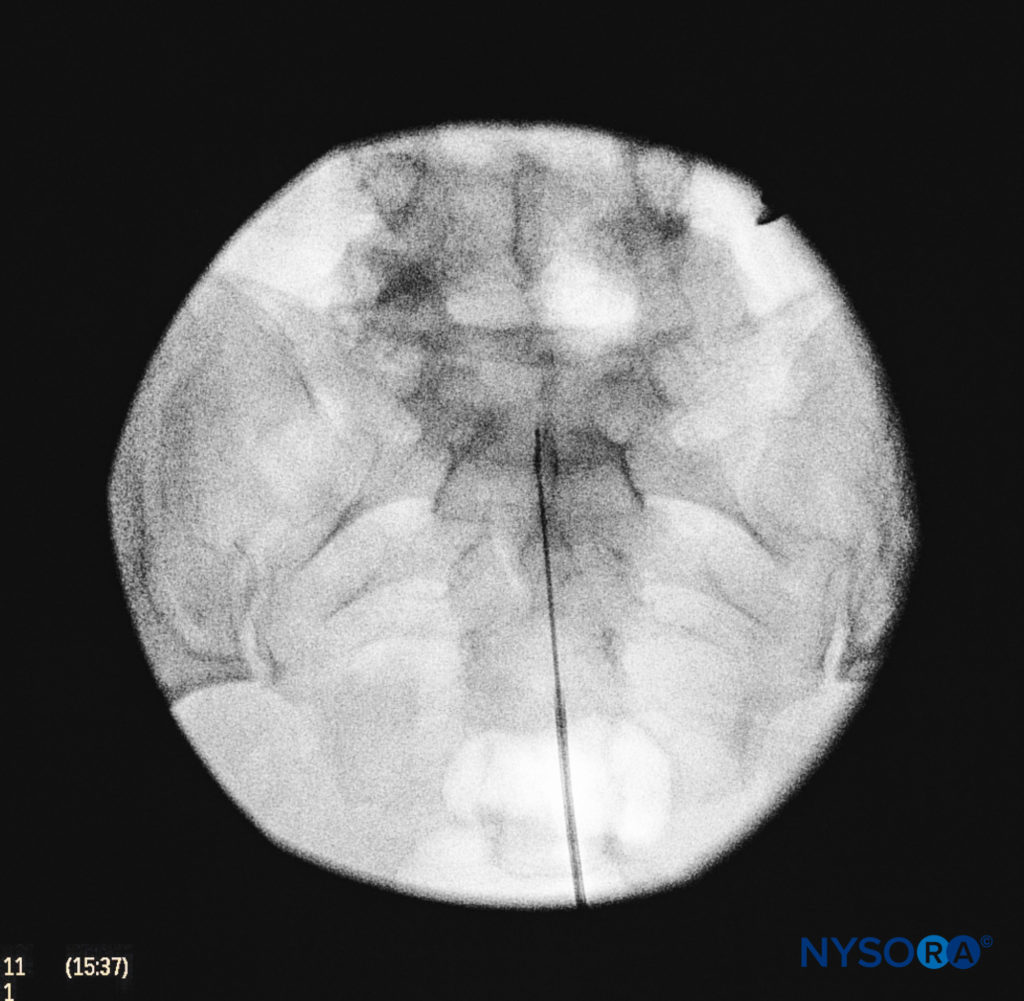
图8。 前后透视成像描绘了针的正确放置。
NYSORA 小贴士
- 针尖应保持在 S2 水平以下,以避免撕裂硬脑膜。
- 针头不应该在空间中推进太深。
- 对应于 PSIS 下方约 1 cm 的皮肤表示 S2 水平(硬脑膜的最尾部延伸)。
- 儿童的硬膜囊比成人低,硬膜外穿刺针应小心推进,不要超过 S3 或 S4 水平。
已经描述了一种声学测试,也称为“嗖嗖”测试,用于识别尾管中正确的针头位置。 在向硬膜外腔注入 2-3 mL 空气时,在听诊胸腰椎区域时已经注意到这种特征性声音。 Orme 和 Berg 描述的“旋风试验”用盐水或局部麻醉剂代替空气作为注射剂。
在一项研究中成功进行神经阻滞的 108 名患者中,有 98 名检测呈阳性,没有假阳性结果。 一旦确认针的正确放置,将导管插入所需位置(深度),并在需要时通过透视确认其位置(图9). 彩色多普勒超声 还描述了用于引导针头插入硬膜外腔并确认任何血管内注射。
图9。 描绘导管进入 L5–S1 间隙的前后位透视图像。
超声引导的尾神经阻滞
超声在区域麻醉和疼痛管理中发挥着越来越大的作用,超声引导可用于识别骶骨裂孔,从而促进针头进入裂孔,以及观察尾管中前进的针头。 由于尾神经阻滞在儿科人群中相对容易执行,因此超声可能没有明显优于基于标志的技术。 然而,对于骶裂孔、尾管和硬膜囊的解剖结构不同的成年患者,超声引导可能有助于降低并发症的风险,例如组织创伤、硬脑膜穿刺、 局麻药毒性和血管损害。
技术
当患者处于俯卧位时,使用解剖标志部分中描述的技术通过触诊识别骶角。 对整个区域进行无菌皮肤准备和覆盖。 将低频曲线探头放置在横跨两个骶角的横向平面中(图10)。 骶骨角可以看作是两个对称的高回声拱门,两条线下方都有一个低回声阴影,将这两个结构连接起来。 穿过这个低回声区域的是两条高回声线,浅层是骶尾韧带,而较深的一条是骶骨背侧骨面。图11)。 将一根 22 号针插入两个角膜之间的空间。 当针尖穿透骶尾韧带时,会感觉到明显的“砰砰”声。
图10。 一个低频曲线超声探头包裹在一个无菌探头盖中,该探头盖包含凝胶,放置在两个骶角的横向平面中。
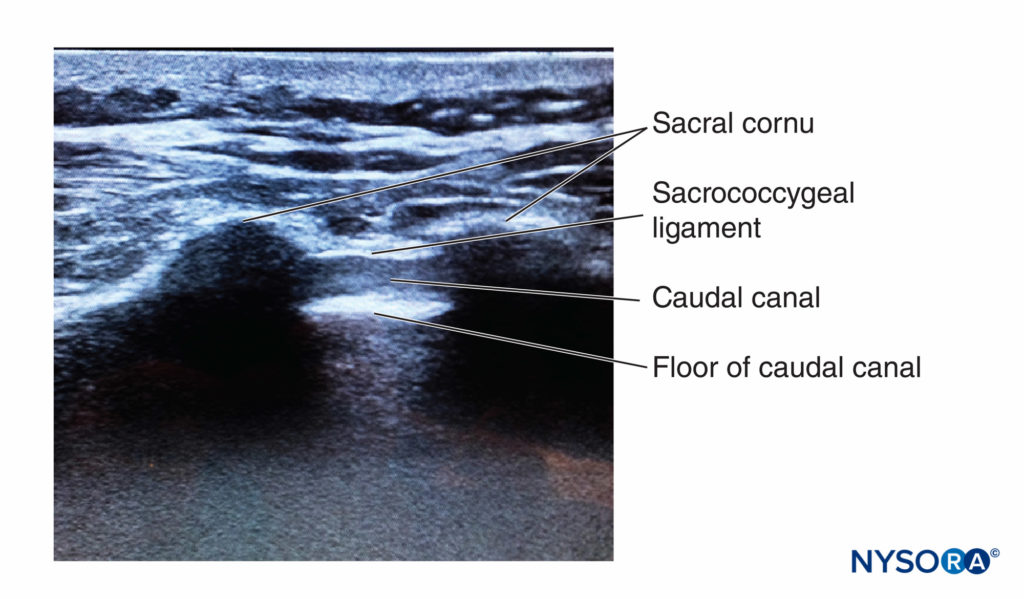
图11。 沿着尾管短轴的超声图像,描绘了骶角、骶尾韧带和尾管。
此时,探头的方向变为矢状面(图12),并且尾管被识别为尾端逐渐变细的低回声管,并以背侧和腹侧高回声带为界。 背带由颅侧尾管的背侧骨面和尾部的骶尾韧带形成。 腹侧带由尾管的腹侧骨表面形成(图13).
图12。 低频曲线探头沿尾管长轴放置在矢状面上。
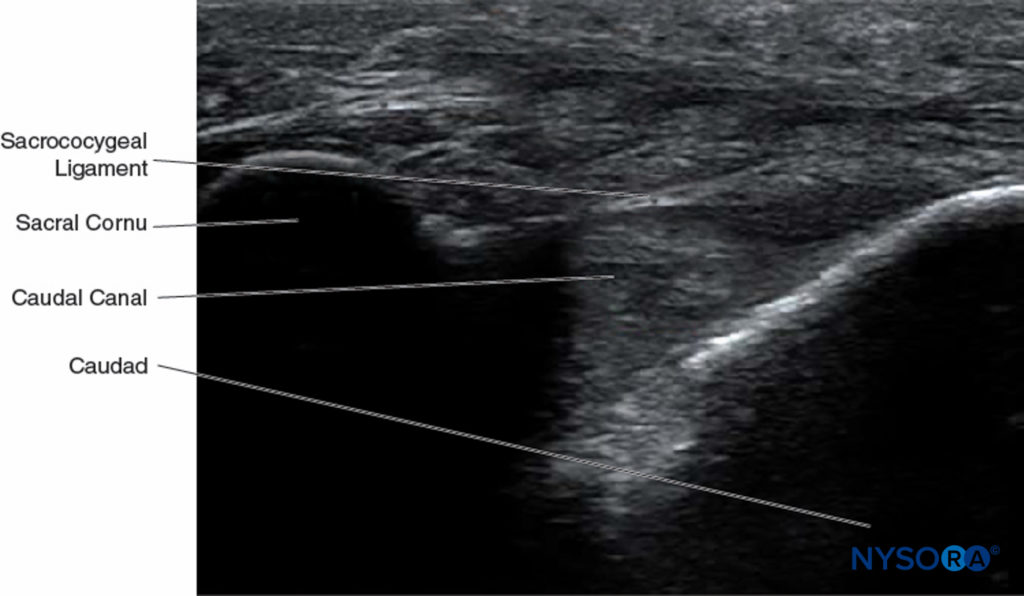
图13。 沿着尾管长轴的超声图像描绘了尾管的长轴视图。
NYSORA 小贴士
- 在儿科患者中,已使用电刺激来确定在尾管中正确放置针头。 使用 2 到 4 mA 的电流寻求肛门括约肌收缩(对应于 S1-S10 的刺激)。
- 如果针已正确插入,将针头从一侧移动到另一侧,同时将轴固定在骶尾膜上,将使针尖像支点一样在骶管中自由摆动。
- 如果在抽吸后获得脑脊液 (CSF),则应拔出针头并且不应进行注射。
- 如果吸出血液,则应将针头拔出并重新插入,直到针头处没有明显血液。
- 当为阻力丧失技术注入空气(或盐水)导致骶骨隆起时,针尖很可能位于皮下组织中骶骨的背侧。
- 如果针尖在骨膜下,注射会遇到很大的阻力,导致患者明显不适。 骶骨的皮质层通常很薄,特别是在婴儿和老年受试者中,并且很容易发生穿透,特别是如果在推进针头时施加力。 进入松质骨的感觉无异于穿透骶尾膜; 有一种突然被克服的阻力感,进针更自由,随后的注射也畅通无阻。
已经描述了与技术程序相关的几种并发症。 注射的溶液可能会迅速从骨髓中吸收,并产生毒性药物反应。 在这种情况下,注射过程中通常会注意到骶骨尾部的疼痛。 如果发生这种情况,应将针头稍微撤回并绕其轴旋转,直到它可以以稍微不同的方向重新插入。
如果在骶骨前面进行注射,可能会刺穿直肠,或者在产妇中,婴儿的头部可能会受伤。 一旦先露部分下降到会阴,这就限制了在分娩妇女中使用尾神经阻滞。 也可能发生意外的静脉穿刺,据报道其发生率约为 0.6%。
尾神经阻滞可与单次或连续导管技术一起使用。 对于连续神经阻滞,导管可以是顺行(常规)或逆行。 连续尾神经阻滞可以逆行方式进行,将针头插入腰部硬膜外腔,但指向下方而不是上方。 在一项对 10 名患者的研究中,硬膜外导管通过 18 号 Tuohy 型硬膜外针从 L4-L5 间隙逆行推进。 这种技术与 20% 的失败率相关,导管进入椎旁或直肠后间隙,尽管很容易进入硬膜外腔。 使用传统方法,使用 Huber 尖端的 Tuohy 针作为导管将硬膜外导管插入管中。 该针具有弯曲的斜面尖端,可限制它被捕获或卡在骶骨骨膜上。 将针插入时,其肩部朝前,其孔口朝背。 或者,标准的 16 或 17 号导管-针头组件(血管导管)可用作后续导管放置的引入针。 导管在透视引导下推进,特别是当它用于治疗失败的背部手术综合征的慢性疼痛时。
导管应该轻轻推进,因为有报道称硬脑膜穿刺会快速或积极推进。 应获得侧位和正位透视图以证明导管在硬膜外腔中的放置(数字14 和 9) 并沿头侧或头侧方向跟随其路径。 当达到所需水平时,可以注射碘化非离子对比剂,然后注射局部麻醉剂、皮质类固醇或辅助剂(图15)。 通常,导管不会推进到高于 L4 椎体的水平,尽管它可以推进到 L1 或 L2 水平以适应特定的适应症。 一些作者建议不要将导管向前推进超过 8-12 cm。
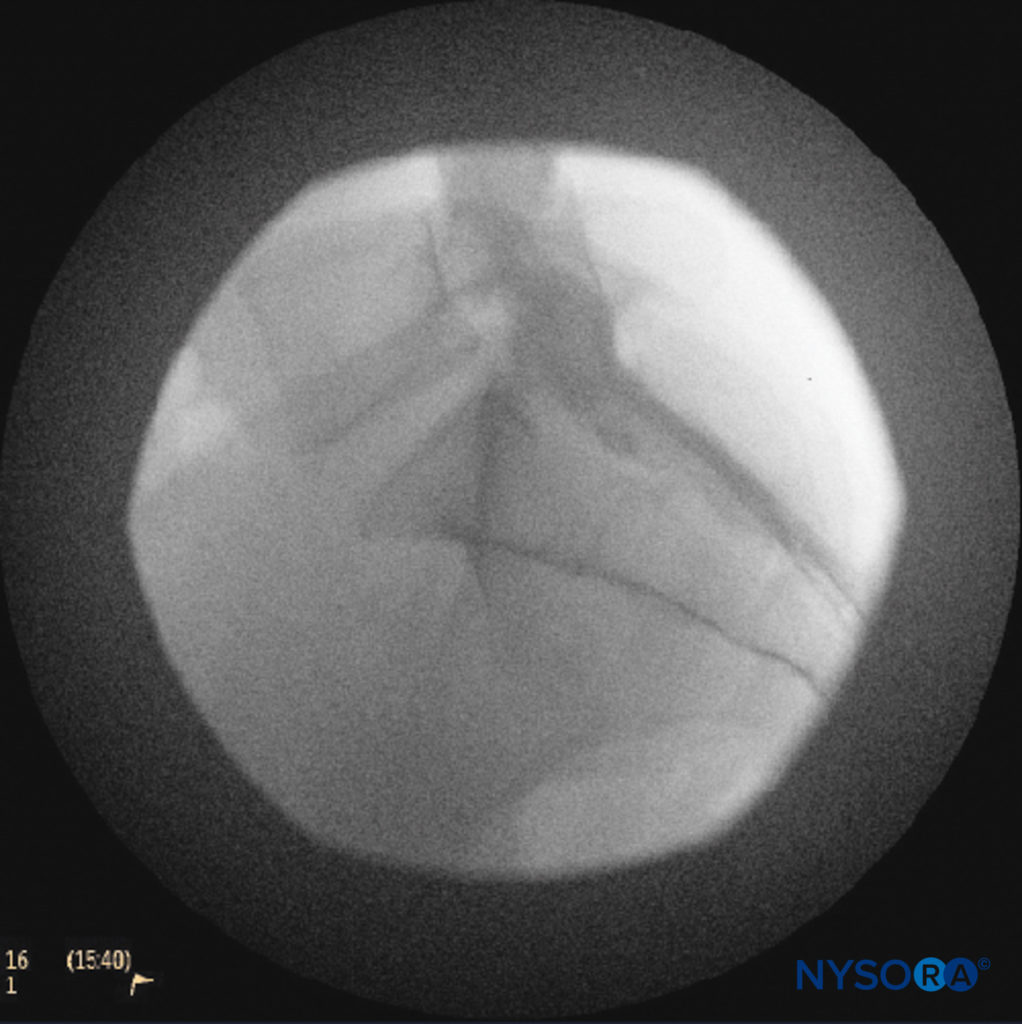
图14。 侧位透视图像描绘了尾部和下腰部硬膜外腔中的不透射线造影剂。 图像显示在注射 2 mL 染料后,前后均有相当大的扩散。
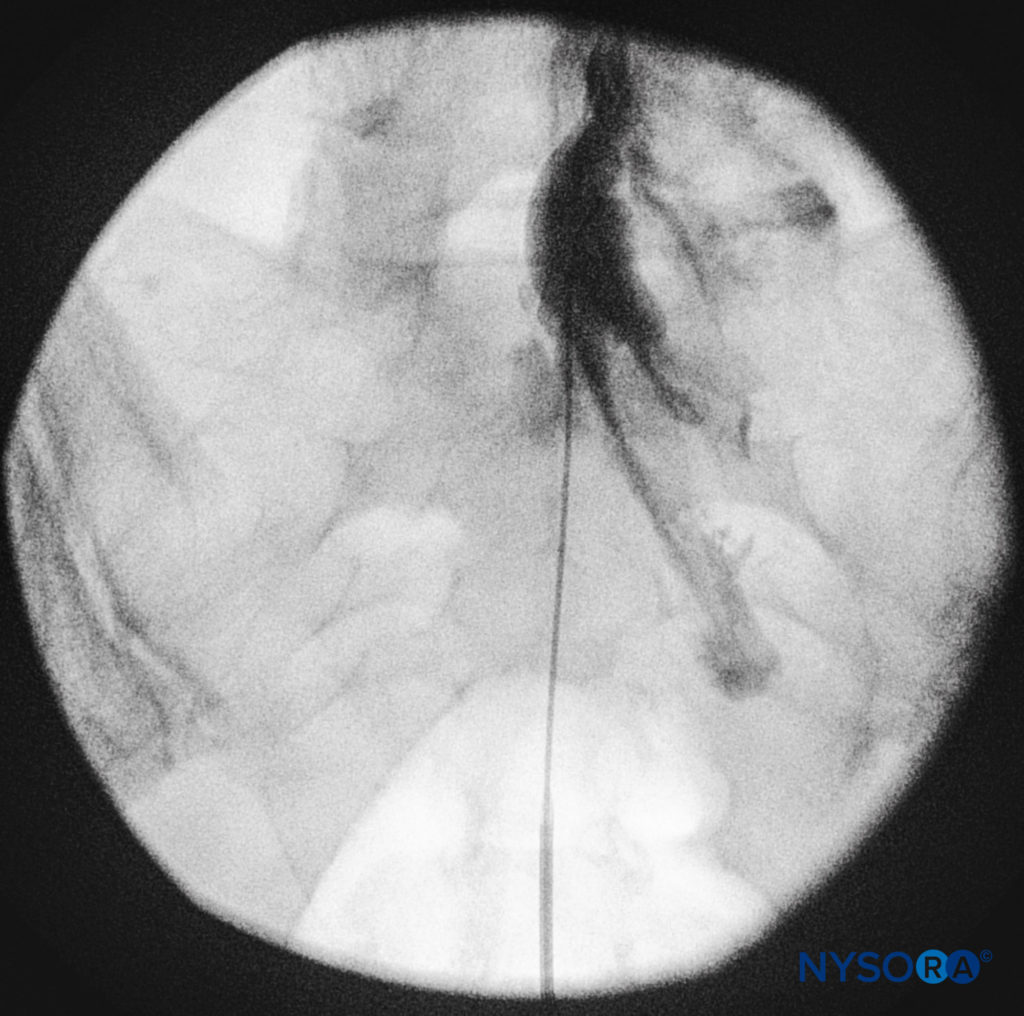
图15。 描绘硬膜外腔内不透射线造影剂的正位透视图像
NYSORA 小贴士
- 注射到成人硬膜外后腔的局麻药溶液的扩散受注射量、注射速度和患者体位的影响。
- 在接受尾部麻醉的儿童中,注射速度与局部麻醉剂的扩散之间没有相关性。
成人尾侧硬膜外神经阻滞的特点
尾部硬膜外神经阻滞导致骶根感觉和运动神经阻滞和有限的自主神经阻滞。 副交感神经系统的骶骨贡献被阻塞,导致结肠脾曲远端膀胱和肠道的内脏运动功能丧失。 交感神经阻滞虽然与腰椎或胸椎硬膜外神经阻滞相比有限,但确实会发生。 然而,脊髓节前交感神经纤维的交感流出终止于 L2 水平; 因此,尾神经阻滞不应常规导致下肢外周血管舒张达到腰椎硬膜外阻滞所见的程度。 下腹部、会阴部或下肢手术可选择成人硬膜外局部麻醉神经阻滞。 局麻药混合物和剂量与腰椎硬膜外神经阻滞相似(表2)。 最近一项研究性别对接受肛门直肠手术的患者进行尾部麻醉的罗哌卡因最小局麻药浓度 (MLAC) 的影响的一项研究发现,女性患者尾部麻醉的 MLAC 比男性患者高 31%。
表2。 常用于成人尾部麻醉的局部麻醉剂
| 经纪人 | 浓度 | 剂量(毫克) | 感觉发作 (4段传播) | 时间长度 (2 段回归) |
|---|---|---|---|---|
| 利多卡因 | 1.5%-2% | 300-600 | 10–20分钟 | 90–150分钟 |
| 氯普鲁卡因 | 2%-3% | 400-900 | 8–15分钟 | 45–80分钟 |
| 甲哌卡因 | 2% | 400-600 | 10–20分钟 | 90–240分钟 |
| 罗哌卡因 | 0.75%-1% | 150-300 | 15–25分钟 | 120–210分钟 |
| 布比卡因/左布比卡因 | 0.5%-0.75% | 100-225 | 10–25分钟 | 180–270分钟 |
局部麻醉药的普及
骶管容量大,可容纳相应大量溶液; 通过宽阔的骶前孔可能会丢失大量体积。 因此,为了达到相同的节段扩散,局麻药的尾部剂量要求明显大于相应的腰部剂量。 尾部阻滞需要大约两倍的腰椎硬膜外局麻药剂量才能达到相似的镇痛和麻醉水平,并且注射到尾部空间的溶液需要更长的时间才能扩散。表2)。 Bromage 指出,年龄与成人尾节段扩散无关,20 mL 剂量局麻药的镇痛水平在 S2 和 T8 之间差异很大。 这种不可预测性限制了在需要骨盆水平或脐以上的头部镇痛水平的外科手术中应用尾部麻醉的有用性。 最近的一项研究证实了 Bromage 的发现。 在 172 名接受小型妇科手术的女性中,使用 20 mL 1.5% 利多卡因进行尾部麻醉,达到的最高感觉皮节水平低于 T10。
NYSORA 小贴士
- 骶管包含马尾(包括终丝)、脊膜、脂肪组织和骶静脉丛。
- 骶管的体积平均为 14.4 毫升。
- 尾部硬膜外神经阻滞的适应症与腰部硬膜外神经阻滞相同。
- 经皮硬膜外神经成形术是一种通过尾部导管给予局部麻醉剂、皮质类固醇、透明质酸酶和高渗盐水以溶解硬膜外粘连的技术。
- 成人患者通常采用俯卧位进行神经阻滞,而侧卧位则更适合儿科患者。
- 儿科的尾部阻滞主要用于围手术期疼痛控制,而在成人中则主要用于慢性疼痛管理。
- 在成人中,与腰部硬膜外神经阻滞所用剂量相比,使用尾神经阻滞达到相同的节段扩散需要大约两倍的局部麻醉剂量。
成人尾部硬膜外镇痛的适应症
每当手术区域涉及骶神经根和下腰神经根时,都需要进行尾部硬膜外神经阻滞。 该技术适用于肛门手术(痔疮切除术和肛门扩张术)、妇科手术、阴茎或阴囊手术以及下肢手术。 使用导管技术,可以将硬膜外神经阻滞用于剖宫产、阴道子宫切除术和腹股沟疝修补术。
与腰椎或胸椎硬膜外神经阻滞相比,硬膜外神经阻滞用于成人围手术期镇痛的频率较低。 骨盆在青春期显着增大,而腰骶部的硬膜外脂肪受到压实,纤维含量增加。 这阻碍了溶液的头侧传播,特别是与儿童中的传播相比。
作为成人硬膜外神经阻滞的替代方案,可以考虑采用正中入路进行经骶硬膜外神经阻滞。 在对该技术的最初描述中,87% 的神经阻滞成功用于经尿道切除膀胱肿瘤,而 100% 成功用于骶骨手术。 在初始报告中研究的两组之间的麻醉水平、副作用和血流动力学相似。
用于分娩镇痛的尾神经阻滞
骶管与妊娠晚期或下腔静脉 (IVC) 部分阻塞的任何临床情况下发生的硬膜外静脉的一般充血有关。 由于妊娠后期尾管的有效容积明显减少,足月妇女尾端剂量应按比例减少。 局部麻醉剂在足月孕妇中的局部扩散可能会显着增加,因此需要将该患者群体的剂量需求减少 28% 至 33%。 由于骶骨裂孔处相对缺乏无菌性,可能被粪便和胎粪污染,因此在积极分娩期间选择连续导管或单次注射技术受到限制。
在分娩镇痛期间,当大剂量局部麻醉剂从尾部注射时,曾报告过罕见的霍纳综合征病例。 如果注射是在患者仰卧时最有可能发生(硬膜外静脉丛充血和 IVC 受压最大)。
硬膜外神经阻滞的所谓双重技术(腰椎和尾椎)分娩已不再广泛使用。 因为子宫收缩的疼痛是由源自 T10 到 L2 脊柱节段的交感神经系统纤维介导的,所以在分娩的 I 期和 II 期都可以使用腰椎硬膜外导管,并根据具体情况和要求调整剂量(见 产科局部麻醉).
儿童尾部硬膜外镇痛的适应症
块的特性
骶骨裂孔通常很容易在婴儿和儿童中触诊,这使得这种技术更容易和可预测。 因此,在许多有大量儿科患者的机构中,硬膜外硬膜外神经阻滞是术中和术后不可分割的一部分。 儿童疼痛管理 在横膈膜下方和上方接受各种外科手术。 该技术很容易学会; 一项研究表明,在没有透视指导的情况下完成 80 次手术后,住院实习生的成功率为 32%。 对于婴儿和幼儿,单次注射技术可使用 21 号、短斜角、1 英寸针头。 对于连续神经阻滞,标准硬膜外导管可通过 18 号血管导管或薄壁 18 号硬膜外针头推进。 已经注意到,到 4 岁或 5 岁时,骶管通常足够大,可以接受这样的针头以供导管通过。 心电图已用于验证适当的胸导管尖端位置(硬膜外心电图)。
局部麻醉药的普及
在 12 岁以下的儿童中,尾部给药后镇痛药的分段扩散更容易预测。 一些研究表明,从青春期开始出现的相同解剖学限制不会阻碍儿童尾部溶液的头侧扩散。 在青春期之前,腰骶结合部的解剖屏障还没有发展到明显的程度,尾部的溶液可以自由地向上流入椎管的较高凹处。 因此,与成人相比,儿童尾部麻醉的延展范围更广,更容易预测。
儿童适应症
在儿童中,尾神经阻滞通常与轻度全身麻醉和自主通气相结合。 在儿童的下腹部和泌尿生殖器手术中,用 0.25% 布比卡因(2 mg/kg)进行尾神经阻滞可降低对压力的代谢和内分泌反应,通过葡萄糖浓度测量; 平均催乳素水平; 胰岛素; 和皮质醇浓度,与单独的全身麻醉相比。 新生儿和小孩可以在胸腔放置导管。 然而,一项对 115 名婴儿的放射学研究发现,当他们的预期位置在下胸段时,10 根尾部放置的导管位于高胸段或低颈段。
儿童硬膜外神经阻滞的三组适应症如下:
- 需要骶神经阻滞(包皮环切术、肛门手术)的患者
- 需要下胸神经阻滞的患者(腹股沟疝修补术)
- 需要对上胸皮区进行镇痛的患者(胸外科)
儿童硬膜外麻醉的药理学注意事项
在 4 名随机接受全身麻醉或全身麻醉组合的儿科患者中,发现布比卡因 (150 mg/kg) 和吗啡 (30 μg/kg) 尾神经阻滞可降低心脏手术期间芬太尼的需求并缩短拔管时间或尾神经阻滞。
0.1% 利多卡因或 1% 布比卡因的麻醉剂量要求约为每年 0.25 mL/段。1 剂量也可根据体重计算。 年龄和剂量要求之间的关系是严格的线性关系,直到 12 岁具有高度相关性。 最近的一项研究使用含 0.2% 罗哌卡因的不透射线染料(比例为 1:4)进行透视的研究表明,0.2% 布比卡因尾侧给药的基于体重的剂量也适用于 0.2% 罗哌卡因。 接受 0.2% 局部麻醉剂 (2 mg/kg) 尾神经阻滞的儿童的血浆布比卡因浓度低于通过髂腹股沟-髂腹下神经阻滞给药以控制疝切开术或睾丸固定术后疼痛的等效剂量。 此外,周围神经阻滞组达到血浆浓度峰值的时间更快,表明尾神经阻滞是腹股沟手术中局部浸润技术的安全替代方案。
在一项针对接受睾丸固定术的 1 至 6 岁儿童的研究中,使用较大体积的稀布比卡因 (0.2%) 进行尾神经阻滞显示比使用较小体积的标准浓度 (0.25%) 的尾神经阻滞更有效。腹膜对精索牵引的反应,术后镇痛质量无变化。 在该研究中,两组的布比卡因总剂量相同(20 mg)。 与 0.5% 罗哌卡因或 1.5% 布比卡因相比,7% 罗哌卡因可显着延长 0.25-0.25 岁儿童腹股沟疝修补术后的镇痛持续时间。 所有儿童均接受 0.75 mL/kg 的局部麻醉剂。 但0.5%罗哌卡因组首次排尿和站立时间明显延迟,下肢运动神经阻滞XNUMX例。
另一项研究比较了高容量/低浓度(1.5 mL/kg 0.15% 溶液)和低容量/高浓度罗哌卡因(1.0 mL/kg 0.225% 溶液)对 1-5 岁儿童的尾部镇痛作用接受睾丸固定术。 这项研究表明,与小体积的浓缩罗哌卡因相比,较大体积的稀释罗哌卡因可提供更好的质量和更长的出院后镇痛持续时间。
在一项对 26 名儿童进行的双盲、随机研究中,罗哌卡因也被用于尾神经阻滞以修复尿道下裂。 发现罗哌卡因的最小有效局麻药浓度为 0.11%,以在最小肺泡浓度 0.5 的安氟醚全麻下为儿童提供有效的尾部镇痛。
20 名 1 至 8 岁儿童在使用 2 mg/mL、1 mL/kg 进行尾神经阻滞后罗哌卡因的血浆浓度显示出 5% 的游离分数、7.4 mL/kg/min 的清除率和终末半衰期3.2 小时,远低于与成人中毒症状相关的那些。 另一项针对接受尿道下裂修复术的学龄前和学龄儿童进行术中尾部镇痛的罗哌卡因局部镇痛最低浓度的研究发现,与学龄前儿童相比,学龄儿童需要更高浓度的罗哌卡因来提供术中尾部镇痛。全身麻醉。 在单次尾侧麻醉常用的三种局部麻醉剂(布比卡因、罗哌卡因和左布比卡因)中,在对 17 项涉及单次注射的随机对照试验的荟萃分析中,未发现任何这些药物在临床疗效方面具有优势。用所讨论的三种药物中的至少两种进行了小儿尾部麻醉。 布比卡因和罗哌卡因的运动神经阻滞发生率分别最高和最低。
一项关于可乐定作为尾侧区域麻醉添加剂的安全性和有效性的随机对照试验的定量系统评价表明,与尾侧局部麻醉剂相比,可乐定可延长镇痛持续时间,降低镇痛救援要求的发生率,并且副作用较少独自的。 这项荟萃分析使用了来自 20 项随机对照试验的数据,以评估在接受泌尿外科、下腹部或下肢手术的儿童中,尾侧可乐定添加到局部麻醉剂与单独局部麻醉剂的安全性和有效性。 在接受单侧腹股沟手术的 1-2.5 岁儿童中,与单独使用相同剂量的布比卡因相比,右美托咪定 (1 μg/kg) 添加到 1 mg/mL、6 mL/kg 的布比卡因中可延长疼痛缓解时间疝气修复/睾丸固定术。 另一项研究比较了右美托咪定和可乐定添加到布比卡因中对接受下腹部手术的儿科患者的镇痛作用和副作用。 6 名 6 个月至 0.25 岁的患者以双盲方式均匀随机分为三组。 每位患者接受单次尾部剂量的布比卡因 1%(2 mL/kg)联合右美托咪定 1 μg/kg 生理盐水 2 mL、可乐定 1 μg/kg 生理盐水 XNUMX mL 或相应体积的生理盐水。 结果表明,虽然两种添加剂都增加了镇痛时间,但选择右美托咪定优于可乐定并没有显着优势。
通常用于儿科患者单次尾神经阻滞的局麻药列于 表3.
表3。 儿科尾神经阻滞的典型局部麻醉剂(单次注射)。
| 经纪人 | 专注 (%) | 剂量(毫克) | 发作(分钟) | 行动持续时间(分钟) |
|---|---|---|---|---|
| 罗哌卡因74 | 0.2 | 2毫克/公斤 | 9 | 520 |
| 布比卡因74 | 0.25 | 2毫克/公斤 | 12 | 253 |
| 罗哌卡因75 | 0.2 | 0.7毫克/公斤 | 11.7 | 491 |
| 布比卡因75 | 0.25 | 0.7毫克/公斤 | 13.1 | 457 |
| 罗哌卡因76 | 0.2 | 1 毫升/公斤 | 8.4 | 不可用 |
| 左布比卡因76 | 0.25 | 1 毫升/公斤 | 8.8 | 不可用 |
| 布比卡因76 | 0.25 | 1 毫升/公斤 | 8.8 | 不可用 |
NYSORA 小贴士
- 局部麻醉剂注射后肛门括约肌松弛可能预示尾神经阻滞的成功。
- 这对儿童特别有用,因为大多数尾神经阻滞是在儿童麻醉时进行的,并且无法通过测试感觉镇痛水平来评估神经阻滞的有效性。
- 一项研究表明,手术结束时肛门括约肌松弛与围手术期使用阿片类药物的需求减少相关。
在儿童中使用硬膜外麻醉的其他注意事项
尽管尾神经阻滞是围手术期的主要手段 小儿外科疼痛管理 并且可能占该患者人群中所有区域麻醉技术的 60%,与其他方式相比,并非所有研究都表明尾神经阻滞对术后镇痛有显着益处。 在单侧腹股沟疝修补术后,与 54 名儿童的局部伤口浸润相比,尾神经阻滞被证明可以提供有效但不优越的疼痛管理。 两组之间的副作用和救援镇痛要求没有差异。 儿童尾部硬膜外神经阻滞可引起降主动脉血流的显着变化,同时保持心率和平均动脉血压。 在一项针对 10 名 2 个月至 5 岁儿童的研究中,使用经食管多普勒探头计算注射 1 mL/kg 0.25% 布比卡因和 5 μg/mL 肾上腺素后的血流动力学变量。 主动脉射血量增加,主动脉血管阻力下降约40%。 另一项研究使用多普勒超声检查尾神经阻滞前后七氟醚麻醉儿童的外周血流动力学,结果显示神经阻滞后血流模式显着改变。 峰值速度增加了 24%; 体积流量增加76%,足背动脉直径增加20%。 然而,尾神经阻滞对血压和心率没有显着影响。 这些数据表明,尾神经阻滞导致继发于交感神经系统阻滞的血管舒张。
尾侧硬膜外神经阻滞在急性和慢性疼痛管理中的应用
常规治疗难以治愈的神经根病
在常规镇痛疗法难以治愈的神经根病的情况下,尾部硬膜外镇痛技术可以显着且可靠地减轻疼痛。 一种这样的技术是经皮硬膜外神经成形术:将尾部导管留在原位长达 3 天,以便将高渗溶液注入硬膜外腔,以治疗伴有腰痛和相关硬膜外瘢痕的神经根病,通常来自以前的腰椎手术。 除了局部麻醉剂和皮质类固醇外,注射液中还添加了高渗盐水和透明质酸酶。 该技术需要使用透视引导和尾部硬膜外造影,因为它可以有效地将注射的碘化非离子对比剂的填充缺陷与患者报告的疼痛程度相关联。
将溶液注入脑膜粘连患者的硬膜外腔通常会因受累神经根的拉伸而疼痛。 建议使用地塞米松或倍他米松代替甲基强的松龙或曲安西龙,因为微粒类固醇可能会阻塞硬膜外导管或在无意的血管内注射后可能导致脊髓缺血。
高渗盐水因其局部麻醉作用和减少先前疤痕或发炎的神经根水肿的能力而用于延长疼痛缓解。 建议采用侧针入路进入尾管,将针头和导管指向患侧。 横向放置倾向于最大限度地减少穿透硬膜囊或注射硬膜下的可能性。 当通过硬膜外导管将 5-10 mL 造影剂注入尾管时,随着染料扩散到骨管内的神经周围结构中,并在它们离开脊柱时沿着神经扩散,就会出现“圣诞树”外观。 硬膜外粘连可防止染料扩散,因此造影剂不会勾勒出所涉及的神经。 一旦确保在硬膜外腔正确放置导管,将迅速注入 1500 mL 无防腐剂盐水中的 10 单位透明质酸酶。 随后注射 10 mL 0.2% 罗哌卡因和 40 mg 曲安西龙。 在这两次注射之后,在 9-10 分钟内再注入 20 mL 的 30% 高渗盐水。 在第二天和第三天,局部麻醉剂(罗哌卡因)注射之后是高渗盐水溶液。
一项研究比较了经皮硬膜外粘连松解术的有效性,该方法使用 5 mL 不含防腐剂的 2% 利多卡因,然后通过透视引导的有针对性的尾导管放置 6 mL 10% 氯化钠溶液和 6 mg 非微粒倍他米松(第 1 组)与使用 6 mL 0.9% 氯化钠溶液代替高渗盐水的相同溶液通过置于尾管中且其尖端位于 S3 水平的导管注射(第 2 组)。 该研究发现,在 76 年的随访中,高渗盐水组的疼痛明显缓解(1%),而生理盐水组的患者为 4%。
一项前瞻性、双盲、随机研究观察了在背部手术失败综合征患者中添加透明质酸酶到透视引导的尾部硬膜外类固醇和高渗盐水注射中的作用,结果表明接受透明质酸酶的患者长期疼痛缓解有显着改善。 共有 38 名患者参加了该研究。 10 名患者在透视引导下尾侧注射 0.25 mL 80% 布比卡因溶液,其中含有 30 mg 甲基强的松龙和 3 mL 1% 高渗盐水(第 1500 组)。 1 名患者接受了等量的局部麻醉剂和类固醇,随后是 30 IU 的透明质酸酶(第 3 组患者用等量的生理盐水代替)和 2 mL 的 XNUMX% 高渗盐水(第 XNUMX 组)。
另一项透视引导下硬膜外硬膜外注射的随机、对照、双盲试验比较了 10 mL 0.5% 利多卡因和 9 mL 0.5% 利多卡因与 6 mg 倍他米松或 40 mg 甲基强的松龙(总体积 10 mL)混合。 在 1 年的随访中,这项研究显示,与单独使用局部麻醉剂相比,类固醇具有潜在的优势。
腰椎手术患者术后镇痛
尾神经阻滞的另一个独特应用是为接受腰椎手术的患者提供术后镇痛。 在一个病例系列中,患者在手术切口前通过尾部硬膜外途径接受 20 mL 0.25% 布比卡因和 0.1 mg 丁丙诺啡。 患者接受了后路椎体间融合和椎板切开术治疗椎管狭窄,并比较了尾侧组与常规肠外阿片类药物治疗组的术后疼痛控制。 尾部组在手术后的前 12 小时内需要较少的救援镇痛药物剂量。 在术后镇痛持续时间延长(24 小时)的患者中,观察到接受椎板切开术而非融合术的尾侧组患者的血压降低。
其他应用案例
硬膜外硬膜外神经阻滞与肌肉注射阿片类药物在紧急下肢骨科手术后疼痛的治疗中也进行了比较。 接受 20 mL 0.5% 布比卡因的尾部组有 8 小时的超强镇痛,并且对救援阿片类药物的需求也显着减少。
可乐定尾部注射(75 μg 与 7 mL 0.5% 布比卡因和 7 mL 利多卡因 2% 与 5 μg/mL 肾上腺素)已用于择期痔切除术后的术后镇痛。 XNUMX 名成年人接受了可乐定局部联合治疗,而对照组仅接受了局部麻醉。
可乐定组的镇痛时间平均为 12 小时,而仅接受局部麻醉的组则不到 5 小时。 可乐定组约 22% 的患者出现心动过缓。 这与前面提到的用作小儿尾部麻醉辅助剂的可乐定的评估结果形成对比。
尾部注射酒精或苯酚已被用于治疗癌症引起的顽固性疼痛。 在一项对 67 个神经阻滞的研究中,发现尾侧注射很容易到达下骶根,而 S1 和 S2 根(来自腰骶丛的贡献)则没有受到影响。
与尾侧硬膜外神经阻滞相关的并发症
尾神经阻滞的并发症与腰椎术后的并发症相同 硬膜外神经阻滞 并且可能包括与技术本身相关的那些以及与注射液(局部麻醉剂或其他注射物质)相关的那些。 幸运的是,严重的并发症很少发生。 潜在并发症列表包括硬膜外脓肿、脑膜炎、 硬膜外血肿, 硬脑膜穿刺和 硬膜穿刺后头痛, 硬膜下注射、脑积气、空气栓塞、背痛、硬膜外导管断裂或打结。 其他罕见的尾侧麻醉并发症包括单侧腮腺肿胀、连续尾侧输注 0.1% 罗哌卡因后的持续性呃逆,以及无并发症的尾侧硬膜外注射后的颅内低血压性头痛。

来自区域麻醉纲要:尾部麻醉并发症信息图。
局麻药的全身毒性
的发病率 局麻药性癫痫发作 尾神经阻滞后似乎比腰椎或胸椎入路更高。 在对 25,697 年至 1985 年间接受臂丛神经阻滞、硬膜外尾部神经阻滞或腰部硬膜外神经阻滞的 1992 名患者的回顾性研究中,Brown 记录了 26 次癫痫发作。 成人癫痫发作频率按降序排列为尾侧、臂丛神经阻滞、腰椎或胸椎硬膜外神经阻滞。 70 例归因于尾神经阻滞,0.69 例与氯普鲁卡因一起发生,XNUMX 例与利多卡因一起发生。 与腰部或胸部硬膜外麻醉相比,硬膜外硬膜外麻醉的局麻药毒性反应发生率增加了 XNUMX 倍(XNUMX%)。
NYSORA 小贴士
- 硬膜外神经阻滞后局麻药诱发癫痫发作的发生率高于腰椎或胸腔入路。
- 局麻药毒性的相对风险顺序为:尾部 > 臂丛神经阻滞 > 腰椎或胸椎硬膜外神经阻滞。
- 注射含肾上腺素的局麻药后心率每分钟升高 10 次以上或收缩压升高 15 mmHg 以上提示血管内注射。
然而,在儿童中,一项回顾性研究在 15,000 个尾神经阻滞中仅发现了两种毒性反应(即局麻药诱发的癫痫发作)。 Dalens 的研究小组发现,多达 0.4% 的儿科尾神经阻滞发生意外血管内注射,70 证明了在这个年龄组中进行含肾上腺素试验给药的重要性。 有人建议,心率每分钟增加 10 次以上或收缩压增加超过 15 mm Hg 应视为全身注射的指示。 心电图上的 T 波变化最早发生在血管内注射后,其次是心率变化,最后是血压变化。 这些更改可能会在注射后最多延迟 90 秒。 有关详细信息,请参阅 局部麻醉剂全身毒性。
全脊髓麻醉的发生
合计 脊麻 当用于硬膜外腔的局部麻醉剂注射剂进入蛛网膜下腔时,可能会发生这种情况。 18例10月龄体重4公斤的儿童,因膈疝紧急修复术后接受了尾神经阻滞,共注射0.5%布比卡因2.5 mL和10 μg/kg丁丙诺啡。体积为 3 毫升。 出现这种并发症后,睁眼和手部运动延迟了 XNUMX 小时。 在另一名接受 Nissen 胃底折叠术修正的婴儿中,一根尾部放置的导管无意中被推进到颈椎区域。 导管的电刺激(Tsui 试验)导致膈神经刺激。 导管成功重新定位,进一步护理并不复杂。 该病例报告说明了将导管通过婴儿相对于成人的高椎体水平相对容易。
感染
一份病例报告记录了一名老年妇女因退行性脊椎滑脱而接受硬膜外类固醇和局麻药后,罕见发生远端椎间盘炎和椎体骨髓炎,涉及跳跃水平且未形成硬膜外脓肿。 一个月后,她出现了 L2-L3 和 L4-L5 感染性椎间盘炎,以及邻近的椎体骨髓炎。 培养物显示铜绿假单胞菌生长,用抗生素治疗。
概要
尾部硬膜外神经阻滞是一种提供腰骶神经根镇痛和麻醉的技术,早于传统的腰椎入路。 神经阻滞已经经历了几个可接受的时期,虽然它很少应用于成人的常规手术病例,但它是婴儿和儿童最常用的局部麻醉技术。 成人患者的尾神经阻滞最近重新流行,主要是因为当直接通路受限于以前的手术和进行硬膜外镜检查时,它提供了通往腰部硬膜外腔的替代途径。 常规使用透视和超声成像的临床医生会发现它有许多应用,包括常规病例和复杂病例。
参考文献:
- Bromage PR:硬膜外镇痛。 桑德斯,1978 年,第 258-282 页。
- Racz G:个人交流,12 年 2003 月 XNUMX 日,美国麻醉医师协会年会,旧金山。
- Trotter M:骶管的变化:它们在尾部镇痛管理中的意义。 Anesth Analg 1947;26:192-202。
- MacDonald A、Chatrath P、Spector T 等人:脊髓和硬膜囊的终止水平:磁共振研究。 临床分析; 1999;12:149–152。
- Joo J、Kim J、Lee J:在韩国人进行尾神经阻滞时可能导致意外硬脑膜穿刺的解剖变异的普遍性:一项使用磁共振成像的研究。 麻醉 2010;65 (1):23–26。
- Igarashi T、Hirabayashi Y、Shimizu R 等:腰椎硬膜外结构随着年龄的增长而变化。 Br J Anaest 1997;78:149–152。
- Crighton I、Barry B、Hobbs G:使用磁共振成像研究尾侧空间的解剖结构。 Br J Anaesth 1997;78:391–395。
- Sekiguchi M、Yabuki S、Satoh K 等:骶骨裂孔的解剖学研究。 硬膜外神经阻滞成功的基础。 临床 J 疼痛 2004;20:51-54。
- Bryce-Smith R:解决方案在硬膜外空间的传播。 麻醉 1954;9:201–205。
- Brenner E:骶骨麻醉。 安外科杂志 1924;79:118-123。
- Aggarwal A、Kaur H、Batra YK 等:硬膜外腔的解剖学考虑:尸体研究。 临床分析 2009;22(6):730–737。
- Waldman S:硬膜外神经阻滞。 在 Waldman S(编辑)中:介入性疼痛管理,第 2 版。 桑德斯,2001 年,第 520 页。
- Winnie A,Candido KD:用于诊断疼痛的差分神经阻滞。 在 Waldman S(编辑)中:介入性疼痛管理,第 2 版。 桑德斯,2001 年,第 162-173 页。
- Candido KD,Stevens RA:用于缓解癌症疼痛的鞘内溶神经阻滞剂。 Best Pact Res Clin Anaesthesiol 2003;17:407–428。
- Lou L、Racz G、Heavner J:经皮硬膜外神经成形术。 在 Waldman S(编辑)中:介入性疼痛管理,第 2 版。 桑德斯,2001 年,第 434-445 页。
- Cook RA,Driver RP Jr:硬膜外血贴。 WV Med J 2009;105(5):28-29。
- Heavner J、Racz G、Raj P:经皮硬膜外神经成形术:对 0.9% NaCl 与 10% NaCl 加或不加透明质酸酶的前瞻性评估。 Reg Anesth Pain Med 1999;24:202-207。
- Manchikanti L、Bakhit C、Pampati V:硬膜外造影在尾部神经成形术中的作用。 疼痛文摘 1998;8:277–281。
- Kakiuchi M,Abe K:切口前硬膜外硬膜外阻滞和腰椎手术后疼痛的缓解。 Int Orthop 1997;21:62-66。
- McCrirrick A,Ramage D:用于术后镇痛的尾部阻滞:紧急小腿骨科手术后肌内阿片剂的有用辅助剂。 麻醉重症监护 1991;19:551–554。
- Van Elstraete A、Pastureau F、Lebrun T 等人:尾可乐定用于成人术后镇痛。 Br J Anaesth 2000;84:401–402。
- Porges P,Zdrahal F:[不能手术的直肠癌下骶根的鞘内酒精神经松解症]。 麻醉师 1985;34:627–629。
- Ivani G、DeNegri P、Conio A 等:消旋布比卡因、罗哌卡因和左旋布比卡因在儿科尾部麻醉中的比较。 对术后镇痛和运动阻滞的影响。 Reg Anesth Pain Med 2002;27:157–161。
- Chan S、Tay H、Thomas E:“嗖嗖”测试作为尾侧阻滞的教具。 麻醉重症监护 1993;21:414–415。
- Orme R、Berg S:“嗖嗖”测试——对改进后的儿童“嗖嗖”测试的评估。 Br J Aneaesth 2003;90:62–65。
- Kim MS、Han KH、Kim EM 等人:用于识别儿童骶骨裂孔的等边三角形的神话被超声检查推翻。 Reg Anesth Pain Med 2013;38(3):243–247。
- Yoon JS,Sim KH,Kim SJ,Kim WS,Koh SB,Kim BJ:彩色多普勒超声对硬膜外类固醇注射的可行性。 疼痛 2005;118:210–214。
- Tsui B、Tarkkila P、Gupta S、Kearney R:使用神经刺激确认尾针位置。 麻醉学 1999;91:374–378。
- Digiovanni A:不经意的骨间注射——尾部麻醉的危险。 麻醉学 1971;34:92-94。
- Lofstrom B:尾部麻醉。 在 Ejnar Eriksson (ed):局部麻醉图解手册。 阿斯特拉,1969 年,第 129-134 页。
- 尾块。 在 Covino BG,Scott DB(编辑):硬膜外麻醉和镇痛手册。 Grune & Stratton,1985 年,第 104-108 页。
- Dawkins C:硬膜外和尾部阻滞并发症的分析。 麻醉 1969;24:554–563。
- Chung Y、Lin C、Pang W 等:成人患者通过下腰椎间隙插入尾端导管的替代连续尾端阻滞。 Acta Anaesthesiol Scand 1998;36:221–227。
- Triffterer L、Machata AM、Latzke D 等:儿童尾部阻滞期间颅骨扩散的超声评估:局部麻醉剂注射速度的影响。 Br J Anaesth 2012;108(4):670–674。
- Li Y, Zhou Y, Chen H, Feng Z. 性别对肛肠手术尾麻醉罗哌卡因局部镇痛最低浓度的影响。 Anesth Analg 2010;110:1490–1493。
- Wong S, Li J, Chen C, et al: 用于门诊手术中小型妇科手术的尾部硬膜外阻滞。 长庚医学杂志 2004;27:116-121。
- Nishiyama T,Hanaoka K,Ochiai Y:经骶硬膜外阻滞的中位方法。 Anesth Analg 2002;95:1067–1070。
- Schuepfer G、Konrad C、Schmeck J 等人:为小儿硬膜外阻滞生成学习曲线:对新手和经验丰富的麻醉师技术技能的实证评估。 Reg Anesth Pain Med 2000;25:385–388。
- Tsui B、Seal R、Koller J:使用心电图引导通过婴儿尾侧入路放置胸硬膜外导管。 Anesth Analg 2002;95:326–330。
- Lundblad M、Lonnqvist PA、Eksborg S、Marhofer P:通过超声检查评估的新生儿、婴儿和幼儿大容量尾部麻醉的分段分布。 儿科麻醉 2011;21(2): 121–127。
- Tuncer S、Yosunkaya A、Reisli R 等:尾部阻滞对儿童应激反应的影响。 儿科国际 2004;46:53-57。
- Valairucha S、Seefelder C、Houck C:在婴儿尾侧路径放置的胸硬膜外导管:影像学构象的重要性。 儿科 Anaest 2002;12:424–428。
- Rojas-Perez E、Castillo-Zamora C、Nava-Ocampo A:布比卡因 4 mg x kg-l(1.8ml x kg-l) 与芬太尼全身麻醉用于心脏手术的尾部阻滞的随机试验。 儿科麻醉 2003; 13:311-317。
- Koo BN、Hong JY、Kil HK:基于体重的配方在儿科尾部阻滞中传播罗哌卡因:透视检查。 Acta Anaesthesiol Scand 2010;54(5):562–565。
- Stow P、Scott A、Phillips A 等:儿童尾部镇痛和髂腹股沟-髂腹下神经阻滞期间的血浆布比卡因浓度。 麻醉 1998;43:650–653。
- Verghese S、Hannallah R、Rice LJ 等人:儿童尾部麻醉:体积与布比卡因浓度对睾丸固定术中阻断精索牵引反应的影响。 Anesth Analg 2002;95:1219–1223。
- Koinig H、Krenn C、Glaser C 等:儿童尾侧罗哌卡因的剂量反应。 麻醉学 1999;90:1339–1344。
- Jeong-Yeon Hong MD、Sang W、Han MD 等:高容量/低浓度和低容量/高浓度罗哌卡因在小儿睾丸固定术尾部镇痛中的比较。 麻醉分析 2009;109; 1073–1078。
- Deng S, Xiao, W, Tang G, et al: 罗哌卡因用于儿童尾部镇痛的最低局麻药浓度。 Anesth Analg 2002;94:1465–1468。
- Lonnqvist P、Westrin P、Larsson B 等:1-8 岁儿童尾部阻滞后罗哌卡因的药代动力学。 Br J Anaesth 2000;85:506-511。
- 邓小明,肖文杰,唐国志,罗MP,许KL:学龄前和学龄儿童术中尾侧镇痛罗哌卡因局部镇痛最低浓度。 麻醉 2010;65(10):991–995。
- Dobereiner EF、Cox RG、Ewen A、Lardner DR:循证临床更新:哪种局部麻醉药用于儿科尾部阻滞可提供最佳疗效和最少的副作用? Can J Anaesth 2010;57(12):1102–1110。
- Schnabel A、Poepping DM、Pogatzki-Zahn EM、Zahn PK:可乐定作为尾部区域麻醉添加剂的疗效和安全性:随机对照试验的定量系统评价。 儿科麻醉 2011;21:1219–1230。
- Saadawy I、Bolker A、Elshahawy MA 等:右美托咪定对儿科尾部阻滞中布比卡因特征的影响。 Acta Anesthesiol Scand 2009;53:251–256。
- El-Hennawy M、Abd-Elwahab AM、Abd-Elmaksoud AM 等:在布比卡因中添加可乐定或右美托咪定可延长儿童的尾部镇痛。 Br J Anaesth 2009;103(2):268–274。
- Verghese S、Mostello L、Patel R:测试肛门括约肌张力可预测儿童尾部镇痛的有效性。 Anesth Analg 2002;94:1161–1164。
- Schindler M、Swann M、Crawford M:伤口浸润或尾部镇痛提供的术后镇痛比较。 麻醉重症监护 1991;19:46-49。
- Larousse E、Asehnoune K、Dartayet B 等人:食管多普勒评估小儿尾部麻醉的血流动力学影响。 Anesth Analg 2002;94:1165–1168。
- Hong JY,Ahn S,Kil HK:儿童尾部阻滞后足背动脉血流模式的变化:使用双功能超声的观察性研究。 儿科麻醉 2011;21:116–120。
- Manchikanti L、Cash KA、McManus CD 等。 粘连松解术和硬膜外注射治疗继发于椎管狭窄症的慢性腰痛的比较有效性评估的初步结果:一项随机、等效对照试验。 疼痛医师 2009; 12:E341-E354。
- Yousef AA、El-Deen AS、Al-Deeb AE:在腰部手术失败综合征患者的荧光镜引导下尾侧类固醇和高渗盐水注射中添加透明质酸酶的作用:一项前瞻性、双盲、随机研究。 疼痛实践 2010;10(6):548–553。
- Manchikanti L、Singh V、Cash KA、Pampati V:透视硬膜外硬膜外注射治疗腰椎间盘突出症和神经根炎的随机、对照、双盲试验。 脊柱 2011;36(23): 1897–1905。
- Joshi W、Connelly R、Freeman K 等人:可乐定添加到 0.125% 布比卡因中对儿科尾部阻滞的镇痛作用。 儿科麻醉 2004;14:483–486。
- Valois T、Otis A、Ranger M、Muir JG:尾部阻滞后儿童自限性背痛的发生率:一项探索性研究。 儿科麻醉 2010;20:844–850。
- Lin J,Zuo YX:单侧腮腺肿胀,尾侧阻滞后未放置气道装置。 儿科麻醉 2011;21:169–178。
- Bagdure DN、Reiter PD、Bhoite GR 等:与新生儿硬膜外罗哌卡因相关的持续性呃逆。 安药师 2011; 45(6):e35。
- Thomas R, Thanthulage S:简单的硬膜外硬膜外注射后的颅内低血压性头痛。 麻醉 2012;67:416–419。
- Brown D、Ransom D、Hall J 等人:区域麻醉和局麻药引起的全身毒性:癫痫发作频率和伴随的心血管变化。 Anesth Analg 1995;81:321–328。
- Giaufre E、Dalens B、Gombert A:儿童局部麻醉的流行病学和发病率:对儿科麻醉医师法语协会的为期一年的前瞻性调查。 Anesth Analg 1996:83:904-912。
- Dalens B,Hansanoui A:小儿手术中的尾侧麻醉:750 名连续患者的成功率和不良反应。 Anesth Analg 1989;8:83-89。
- Afshan G,Khan F:布比卡因和丁丙诺啡尾部阻滞后的全脊髓麻醉。 儿科麻醉 1996;6:239–242。
- Tsui B,Malherbe S:使用电刺激通过尾部路径无意中放置颈椎硬膜外导管。 Anesth Analg 2004;99:259–261。
- 岳伟,谭S:尾部硬膜外注射后远处跳跃水平椎间盘炎和椎体骨髓炎:硬膜外注射罕见并发症的病例报告。 脊柱 2003;1:209–211。
- Ivani G、Mereto N、Lampugnani E 等人:罗哌卡因在儿科手术中的应用:初步结果 [摘要]。 儿科麻醉 1998;8:127-129。
- Ivani G、Lampugnani E、De Negri P 等人:罗哌卡因与布比卡因在婴儿大手术中的对比 [摘要]。 Can J Anaesth 1999;46:467–469。
- Ivani G、De Negri P、Conio A 等人:消旋布比卡因、罗哌卡因和左旋布比卡因在儿科脑部麻醉中的比较。 对术后镇痛和运动阻滞的影响。 Reg Anesth Pain Med 2002;27:157–161。

