JohnD.RaeとPaulDWFettes
はじめに
忙しい臨床診療では、達成しようとして局所麻酔薬の髄腔内注射を行うことは珍しくありません 脊椎麻酔、完全に実行され、失敗します。 確かに、技術の信頼性にもかかわらず、失敗の可能性を完全に排除することはできません。 脊髄くも膜下麻酔が効果的でない、または不十分な患者を管理することは困難な場合があり、予防は治療よりも優れています。 このセクションでは、脊髄くも膜下麻酔が失敗する可能性のある潜在的なメカニズムについて体系的に説明します。失敗率を下げるための詳細な戦略と、不完全な脊髄くも膜下麻酔を管理するためのプロトコルです。
NYSORAのヒント
- くも膜下腔に到達できない、薬剤の準備または注射のエラー、脳脊髄液(CSF)内での注入物の不十分な広がり、神経組織に対する効果のない薬剤作用、および真のブロック障害ではなく患者の期待と心理学に関連する困難。
局所麻酔薬の脊髄(髄腔内)注射の投与によって得られる高密度の脊髄幹麻酔は、最も信頼できる局所技術の100つであると広く考えられています。 解剖学的構造は通常、触診と識別が簡単で、針挿入の技術は簡単で教えるのが簡単です。CSFの存在は、くも膜下腔内の局所麻酔薬のニードリングの明確なエンドポイントと運搬の媒体の両方として機能します。 手順の単純さは、ほぼXNUMX年前に局所麻酔の先駆者のXNUMX人であるLabatによって簡潔に説明されました。
「したがって、脊髄くも膜下麻酔を行うには、硬膜の穿刺とくも膜下麻酔薬の注射というXNUMXつの条件が絶対に必要です。」 –ガストン・ラバト、1922年
しかし、この単純さにもかかわらず、失敗は珍しいことではありません。 何が失敗を構成しますか? 最も基本的なレベルでは、脊髄くも膜下麻酔が試みられましたが、手術を進めるための十分な条件が得られていません。 失敗には、脊髄幹麻酔がまったくないことや、高さ、持続時間、品質が不十分な部分的なブロックが発生することを含むスペクトルが含まれます。
経験豊富な手では、ほとんどの麻酔科医は、脊髄くも膜下麻酔の失敗率が低く、おそらく1%未満であると予想します。 Horlockerらによる約5000の脊髄くも膜下麻酔薬の遡及的分析では、2%未満の症例で不十分な麻酔が報告され、1%未満の失敗率が報告されています。 それでも、「脊髄の障害」は、顕著な施設間変動を示しており、いくつかの公表された報告では、それははるかに高い可能性があります。 あるアメリカの教育病院は、17%の驚くべき失敗率を引用し、失敗の大部分は「回避可能」と見なされました。 4番目の機関はXNUMX%の失敗率を報告しました。これは期待に沿ったものですが、それでも重要です。 彼らの失敗を分析すると、「判断の誤り」が主な原因であると感じられました。 これらの報告からの示唆は、細部への細心の注意と適切な管理により、脊髄くも膜下麻酔のほとんどの失敗を防ぐことができるということです。
脊椎ブロック下で手術を受ける患者は、信頼できる外科的麻酔を期待しており、ブロックが不十分な場合、患者と臨床医の両方に不安が生じます。 さらに、脊髄くも膜下麻酔などのこの侵襲的な手技を実施することにより、患者は小さいながらも十分に確立されたリスクにさらされます。 これらの理由から、そして私たち自身の臨床診療を改善するために、私たちは失敗の発生率を最小限に抑えるよう努めなければならず、これを行うために私たちは失敗が起こる理由を理解しなければなりません。 大まかに言って、不足が発生する可能性のあるXNUMXつの領域があります。それは、技術の欠陥、「外出先」でのトラブルシューティングに十分な経験の欠如、細部への注意の欠如です。 手順をXNUMXつの異なるフェーズに分け、各ステージで成功するための鍵を分析すると便利です。 順番に、これらのフェーズは、腰椎穿刺、局所麻酔薬溶液の注入、CSFを介した溶液の拡散、神経組織への薬物作用、および患者管理です。
失敗のメカニズム

局所麻酔大要から:失敗した脊髄くも膜下麻酔のインフォグラフィックのメカニズム。
失敗した腰椎穿刺
失敗の最も明白な原因は、くも膜下腔にうまくアクセスできないことです。 これは、不適切なニードリング技術、不十分な患者のポジショニング、解剖学的異常、または機器関連の要因が原因で発生する可能性があります。 最初のXNUMXつの要素はオペレーターと経験に依存するため、変更可能と見なすことができます。 脊柱側弯症、後弯症、椎骨崩壊、石灰化靭帯、または肥満などの解剖学的困難は、特に老人集団において腰椎穿刺の困難を増大させる可能性がありますが、良好な位置決めと臨床経験によって少なくともある程度克服することができます。 機器の問題により、くも膜下腔内に針が正しく配置されているにもかかわらず、CSFの流れが不足する可能性があります。 内腔が詰まった針をもたらす製造上の問題は理論的な可能性ですが、血餅または組織による内腔の閉塞の可能性が高くなります。 これらの理由から、手順を開始する前に針とスタイレットを目視で確認する必要があります。また、詰まりを防ぐために、針を進めるときは常にスタイレットを所定の位置に配置する必要があります。
NYSORAのヒント
- 手順を開始する前に、針とスタイレットを目視で確認する必要があります。
- 明らかに成功した針の配置にもかかわらずCSFの流れが得られない場合は、針の詰まりの疑いが高まり、開通性を確保するために針の抜去と「フラッシュテスト」が必要になります。
ポジショニング
針の配置を容易にするために、特により困難な場合には、最適な位置決めが不可欠です。 座位または横位置の選択は個人的な好みです。 座っていると、特に肥満の場合、正中線を簡単に識別できる可能性があり、「難しい」脊椎の選択の位置と見なされることがよくあります。 ただし、その逆も当てはまる場合があります。 いずれにせよ、患者は人間工学的に容易にするために高さを調整できるしっかりした水平なガーニーまたはベッドにいる必要があります。 患者は、脊椎突起間の針挿入のためのスペースを最大化するために、脊椎全体を曲げて、丸くするように求められるべきです。 腰、膝、首を曲げると、この手順の効果が高まります。 患者を「指導」し、横方向または回転方向の動きを阻止する熟練したアシスタントの存在は非常に貴重です。
NYSORAのヒント
- 有用な位置のヒントは、患者に「膝をあごで触ってみてください」と頼むことです。
- これは通常、脊椎の十分な屈曲につながり、硬膜外またはくも膜下腔への針の通過を容易にします。
針挿入
古典的に説明されている腰椎穿刺の部位は、3番目と4番目の腰椎の棘突起の間の正中線にあります。 このレベルは、上前腸骨棘の間に線を引くことによって推定できます:タフィエの線。 証拠は、このランドマークが針挿入のレベルを推定し、より詳細な触診を行い、推定されるL3 / XNUMXレベルが理にかなっていることを確認する際に非常に正確である可能性があることを示しています(「現実チェック」)。 針を脊髄円錐の下に挿入するために細心の注意を払う必要があることを強調する必要があります。髄円錐は、一部の個人ではXNUMX番目の腰椎間腔と同じくらい低い場合があります。 針は両方の面で皮膚に垂直であり、注意して前進させる必要があります。 障害物に遭遇した場合は、針の角度を微調整する必要がありますが、最も一般的にはわずかな頭側の角度が必要です。 特に脊柱側弯症が顕著で、針の骨との接触がより深いところで(脊椎突起を超えて)発生する場合は、針の角度を横方向に変更する必要があります。これは、椎弓板との針の接触と、針の経路を横方向に再調整する必要があることを示唆しています。内側。 椎骨のXNUMXD空間の解剖学的構造に関する明確な知識と、針の先端がどこにあると考えられるかについての精神的なイメージは、オペレーターが針からの触覚フィードバックを解釈し、針の角度の変化をガイドするのに役立ちます。
正中線技術に加えて、側方または傍正中アプローチを使用することができます。 これらは、骨化した正中靭帯、特に高齢者の問題を回避するという利点がありますが、より技術的に困難な手順です。 困難に直面した場合でも、同じ基本原則が適用されます。患者が最適な位置にいることを確認し、針の経路と起こりうる障害物を完全に理解することで結果が得られる場合があります。
付属物
最適な脊椎の位置を達成するための理想的な手段は、快適で落ち着いていて、何が求められているかを理解し、麻酔提供者を完全に信頼している患者を使用することです。 処置前のカウンセリング、信頼関係の確立、および安心できる専門的な方法により、脊椎処置中にこれを容易にすることができます。 少量の抗不安薬が進行を助ける可能性がありますが、過剰摂取の影響を軽減するよりも多くの薬を投与する方が簡単であることに基づいて、鎮静剤を注意深く滴定する必要があります。 脊椎の解剖学的構造を歪めることなく効果的な鎮痛を提供するために、局所麻酔薬に浸透するように注意を払う必要があります。 最初の皮内注射はこれを容易にするのに役立ちます。 これらの補助器具の目的は、理想的な位置に到達し、患者の懸念を和らげ、動きを最小限に抑えて、腰椎穿刺に可能な限り最良の条件を提供することです。
超音波
局所麻酔における超音波の遍在的な使用は、日常的な脊髄幹麻酔法として採用されていませんが、画期的な技術に比べて提供するいくつかの利点があります。 処置前のスキャンは、解剖学的構造が異常または微妙な患者に、注射の正中線とレベルを特定し、皮膚からの硬膜の深さを評価するのに役立ちます。 硬膜外技術での使用は、成功率を高め、複数の穿刺の必要性を減らし、患者の快適さを改善することが示されています。 これが脊髄くも膜下麻酔の成功の増加につながることは論理的であるように思われます。 硬膜外挿入のための針配置のリアルタイムスキャンが説明されていますが、広く使用されている技術ではありません。 脊髄幹麻酔での超音波の取り込みに対する主な障害は、脊椎の超音波解剖学の知識と高度な器用さを必要とする技術を伴う、この分野での技術の認識の欠如と限られた訓練です。
疑似成功した腰椎穿刺
まれに、脊髄針を通る非脳脊髄起源の透明な液体の流れは、これが起こらなくても成功した腰椎穿刺を模倣することがあります。 これが発生する可能性のあるXNUMXつのシナリオがあります。 帝王切開の産科診療で腰部硬膜外麻酔を「補充」すると、硬膜外腔に局所麻酔薬が溜まる可能性があります。 腰神経叢ブロック後の硬膜外注射液の広がりも報告されています。 これは、その後の脊髄注射でCSFと間違われる可能性があります。
伝統的に、ブドウ糖のベッドサイドテストは、この液体をCSFと区別するために提唱されてきました。 ただし、硬膜外腔内の液体は細胞外液と急速に平衡化するため、グルコーステストが陽性であってもCSFの存在を明確に確認することはできません。 CSFを模倣する別の潜在的な体液源は、先天性くも膜嚢胞の存在です。 ターロブ嚢胞は、後部脊髄神経根の髄膜拡張であり、人口の4.5%〜9%に存在すると報告されています。 そのような嚢胞は針を通るCSFの流れをもたらす可能性がありますが、注射された麻酔薬は麻酔をもたらさない可能性があります。 クモ膜嚢胞からの「偽のCSF」の流れによる脊髄くも膜下麻酔の実際の臨床的関連性と発生は不明です。
ソリューションインジェクションエラー
腰椎穿刺の成功は脊髄くも膜下麻酔の絶対的な要件ですが、他の多くのメカニズムによる失敗を排除するものではありません。 手術に適したブロックを確保するには、局所麻酔薬の適切な投与量を計算し、準備して、作用部位に送達する必要があります。
用量選択
髄腔内薬物拡散の研究は、治療範囲内の用量を提供することが選択され、薬物用量の変更は、達成された脊髄ブロックの高さで果たす役割は比較的小さいが、結果の期間と質を支配する上で重要であることを示した。 選択される用量は、局所麻酔薬の選択、溶液のバリシティ、患者の位置、望ましいブロックの性質、計画された手術の範囲と長さなど、いくつかの要因によって決定されます。 適切な用量を選択するには、臨床医は髄腔内に注射された局所麻酔薬の臨床的特徴と薬物動態についての知識を持っている必要があります。
継続的な髄腔内麻酔中の薬物投与の試験は、比較的低い麻酔薬投与量で満足のいくブロックを達成できることを示しています。 「シングルショット」脊椎の障害は患者にとって苦痛であり、罹患率の増加と関連している可能性があることを考えると(たとえば、帝王切開中の全身麻酔と気道管理の必要性)、実際に使用される用量はしばしば意図的に超過します。最低限必要です。 臨床医は、低血圧または長期麻酔の管理の難しさとブロック障害のリスクを比較検討する必要があります。
研究によると、多くの状況で、効果的な遮断を達成するために、一般的に使用される用量よりも少ない用量(すなわち、5 mgの高圧ブピバカインではなく10〜15 mg)を十分に使用できることが示されています。 これには、潜在的に低血圧を軽減し、ブロック回帰の速度を上げることにより、術後の可動性を支援したり、膀胱カテーテル法の必要性を減らしたりするという利点があります。 これらの手法は、経験豊富な手や適切に選択されたケースでうまく使用できますが、エラーの許容誤差は大幅に減少します。 注射器の全量がくも膜下腔にうまく送達されることが不可欠になります。 こぼれ(次のセクションを参照)を介して、または単に針とハブの死腔で少量の注入物が失われただけでも、効果のない麻酔薬になる可能性があります。
注入物の喪失
漏れは、ニードルとシリンジの間のルアー接続で、またはニードルハブとシャフトの間のジョイントの欠陥から発生する可能性があります。 関与する量が少ないことを考慮すると、溶液のわずかな漏れでさえ、送達される薬物の用量の大幅な減少をもたらす可能性があります。 この落とし穴は、シリンジとニードルハブの間の良好な接続を確保し、漏れが発生していないことを視覚的に確認することで回避できます。
誤った注射
針と注射器の間の漏れのない接続を確保するプロセスの間、針の偶発的な動きを避けるために細心の注意を払うことが重要です。 注射器がしっかりと接続されたら、CSFの吸引を使用して、先端がくも膜下腔内にあることを確認できます。 この操作自体は、麻酔薬の注入と同様に、針の変位の可能性をもたらします。 このため、操作を行う前に、オペレーターが針の位置を固定する必要があります。 これは、片方の手の背側を患者の背中に対して安定させ、もう一方の手が注射器を制御している間に、親指と人差し指の間に針のハブを固定することによって達成できます。 多くの麻酔科医は、注射後の髄液の吸引を提唱して、プロセス中に針の位置が動かないようにします。 これが失敗率を低下させることを示唆する証拠はありませんが、少なくとも、すべての薬剤が意図した目的地に到達していない可能性について麻酔科医に警告する可能性があります。
NYSORAのヒント
- くも膜下腔からのCSFの回収を確実にするために、注射前に0.5〜1mlの穏やかな吸引。
- 脊髄注射の最後に0.5〜1mlの穏やかな吸引を行うことで、注射プロセス全体を通して針先がくも膜下腔に留まるようにすることができます。
- 次に、吸引された0.5ml〜1mlが再注入され、針が引き抜かれます。
注射中の針の安定化は、すべてのタイプの脊椎針で重要ですが、特に一般的に使用されているペンシルポイント針では重要です。 これらの針では、注入物が現れる開口部は、先端からある程度近位にあります。 したがって、針の後方変位を最小限に抑えると、この開口部がくも膜下腔の外側になり、その後ブロックが破損する可能性があります。 ペンシルポイント針の開口部の長さはクインケ針の斜角よりもかなり長いため、硬膜がこの開口部を埋めることも可能です(図1).
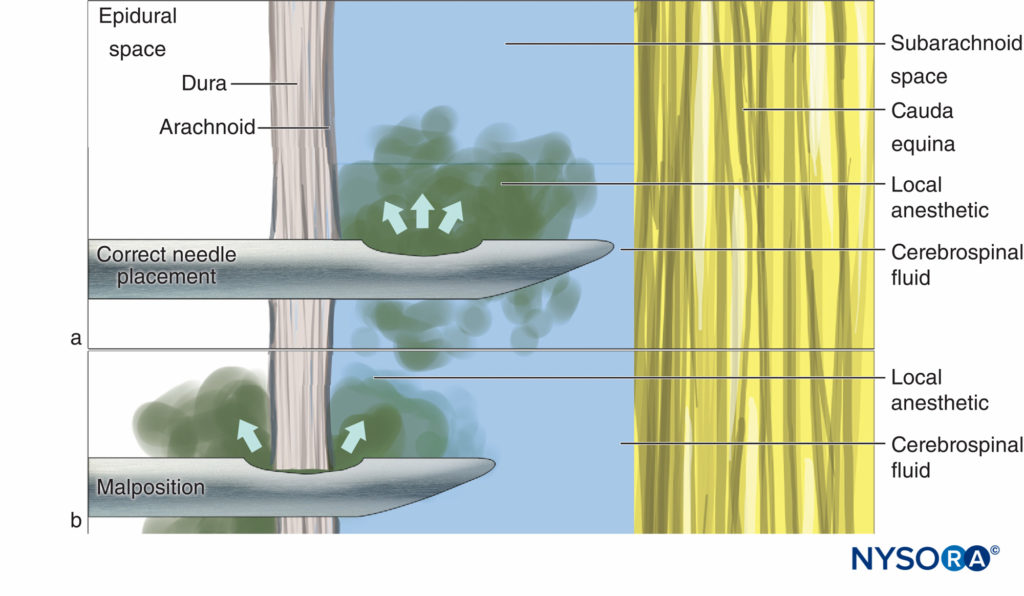
図1。 (A)すべての薬剤がCSFに送達され、(B)薬剤の一部が硬膜外腔に失われる位置異常で、針の配置を修正します。
この問題は、フラップバルブとして機能する硬膜によって悪化する可能性があります。 開腹CSF圧は、針を通るCSFの最初の成功した流れをもたらします(図2a)、しかし注射すると、硬膜が前方に移動し、溶液の一部が硬膜外腔に流れ込みます(図2b)。 針と注射器の間の漏れと同様に、関係する量が少ないことを考えると、少量の注入物の損失でさえ、ブロックの品質に実質的に影響を与える可能性があります。
クモ膜がフラップバルブとして機能するように針先が誤って配置されている場合、局所麻酔薬が硬膜下腔に広がります(図2c)。 硬膜外ブロックは、硬膜外麻酔の潜在的な副作用としてよく認識されています(硬膜外麻酔に使用される局所麻酔薬の量が多いため、より広範囲、長期、または予測できない影響が生じる可能性があります)が、脊髄くも膜下麻酔の試みの結果。 硬膜下注射は脊髄造影中に比較的頻繁に見られ、麻酔科の日常の臨床診療でのその発生は過小評価されている可能性があります。 CSFの初期の流れと硬膜の層間のわずかな距離のために、これらの微妙な位置ずれを特定または排除することは困難です。 CSFの位置が特定されたら、吸引する前に針を360°完全に回転させることをお勧めします。 理論的には、これにより、硬膜層が針の開口部に引っかかる可能性が低くなる可能性があります。
CSFの初期の流れと硬膜の層間のわずかな距離のために、これらの微妙な位置ずれを特定または排除することは困難です。 CSFの位置が特定されたら、吸引する前に針を360°完全に回転させることをお勧めします。 理論的には、これにより硬膜層が針の開口部に引っかかる可能性が低くなる可能性があります。
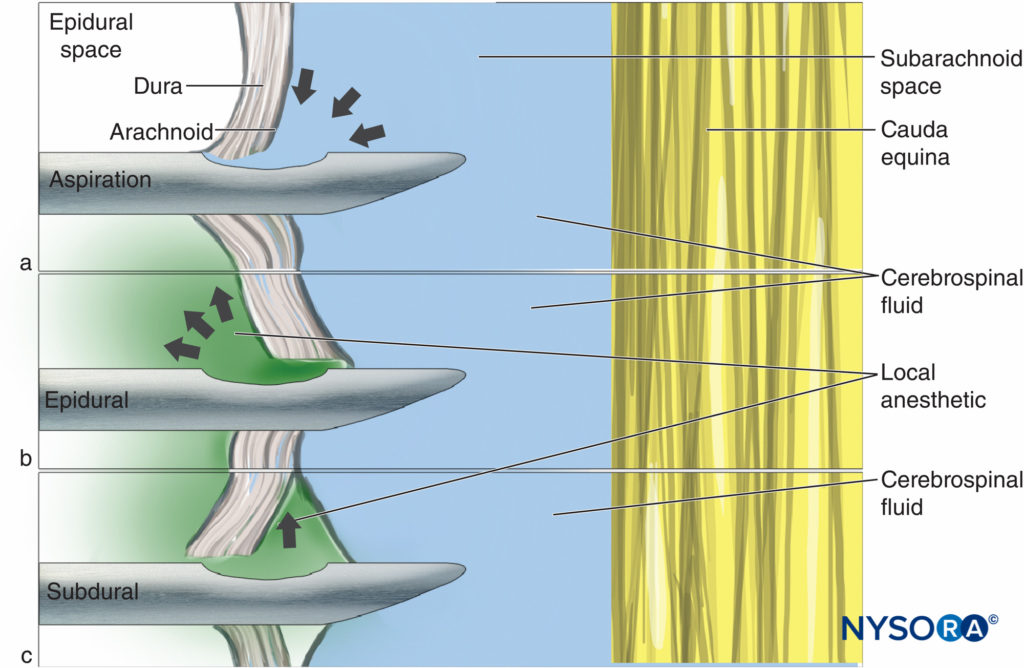
図2。 フラップバルブ効果:(A)CSFは吸引されますが、注射すると髄膜層が移動し、(B)硬膜外または(C)硬膜下の薬物注射が行われます。
不十分な髄腔内スプレッド
注入物の全量が髄腔内に正常に送達された場合でも、CSF内の溶液の広がりはいくぶん予測できない可能性があります。 施術者は、髄腔内の広がりに影響を与える一般的な要因と、それらが操作される可能性のある程度を理解している必要があります。
解剖学的異常
CSF内の注入物の分散は、脊柱管の解剖学的構造、溶液の物理的特性、および重力の間の複雑な相互作用によって決定されます。
脊柱の正常な後弯症および前弯症の湾曲は、溶液の広がりに影響を与える重要な解剖学的要因であり、脊柱側弯症を含む解剖学的異常の存在がこれを変化させます。 患者の術前検査は、そのような解剖学的異常の識別を可能にするかもしれません。 ブロックの品質に対する解剖学的偏差の実際の影響は予測できません。 ブロックの高さの変動は、おそらくブロックの障害よりも一般的です。
均一な対称ブロックを実現するには、局所麻酔薬が解剖学的障壁なしにCSF内で自由に拡散する必要があります。 たとえば、脊髄を支える靭帯がくも膜下腔内の麻酔薬の拡散に対する障壁を形成することも可能です。 中隔として機能することにより、これらの異常はまれですが、片側のブロックまたは制限された頭側の広がりを引き起こす可能性があります。 注入物の広がりまたは効果を妨げる可能性のある脊椎病変の他の例には、脊柱管狭窄症および脊椎手術または髄腔内化学療法の以前の投与からの癒着が含まれる。
ある症例報告では、同じ患者の脊髄くも膜下麻酔の失敗のXNUMXつの発生が磁気共鳴画像法(MRI)で調査され、脊髄の末端の下の硬膜嚢で通常よりも大きいCSF量が明らかになりました。 それ以来、くも膜下腔内のCSFの量は、麻酔薬の頭側への広がりの程度の個人間変動の重要な原因であることが示されています。 MRI研究では、腰仙CSF量とピーク感覚ブロック高さの間に負の相関関係があることがわかりました。 同様の状況は、硬膜拡張症、硬膜の病理学的拡大を発症する可能性のあるマルファン症候群を含む結合組織病の患者に見られる可能性があります。
局所麻酔薬の密度
CSFに対する注入された溶液の密度は、髄腔内拡散のもう37つの重要な決定要因です。 「プレーンな」ブピバカインは一般に等圧と見なされますが、実際にはXNUMX°CのCSFと比較してわずかに低圧です。 CSFを介したその広がりは、局所的な乱流と拡散によるものであり、その結果、ブロックの高さが最大になるまでの開始が比較的遅く、ある程度予測不可能な広がりのブロック(場合によってはXNUMX番目の腰椎ダーマトーム以下)が生じます。 ただし、胸部レベルへの広がりが制限された状態で、下肢に信頼性の高い麻酔を与える傾向があります。 発症が遅く、ブロックの高さが低いことの組み合わせにより、心血管系の不安定性のリスクが低くなります。
CSF内の広がりに影響を与える高圧溶液の使用は、100年以上前に、英国の脊髄幹麻酔の初期の支持者であるBarkerによって説明されました。 これは通常、CSFの密度よりも高い密度を達成するためにデキストロースを添加することによって達成されます。 高圧局所麻酔薬の市販の製剤には最大8%のブドウ糖が含まれていますが、1%のブドウ糖を含む製剤でも予測可能なブロックが発生します。
仰臥位の被験者にL3/L4のレベルで高圧溶液を注入した後、この溶液は主に、脊椎の湾曲に沿って「下向き」の重力の影響下でバルクフローによって移動します。 それは自然に胸部曲線の凹面に移動します(図3)、脊髄幹麻酔を局所麻酔薬にさらします。 ただし、注射のレベルがより尾側にある場合、高圧溶液は腰椎前弯症の下に下降し、より多くの頭側を広げることができない可能性があります(図4)、特に座位中に注射が行われ、患者がすぐに仰向けにならない場合。
これは、尾側に配置された脊椎カテーテルで報告されているように、仙骨神経根のみのブロックとして臨床的に現れます。 状況によっては、「サドル」ブロックが意図的に求められます。
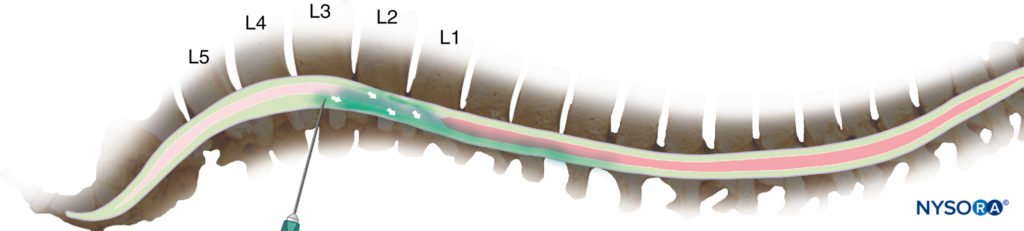
図3。 XNUMX番目またはXNUMX番目の腰椎間腔への注射は、通常、注射点から頭蓋に広がる薬物のかなりの部分をもたらします(ただし、注射が高すぎると、脊髄に不注意による損傷を与える危険があります)。
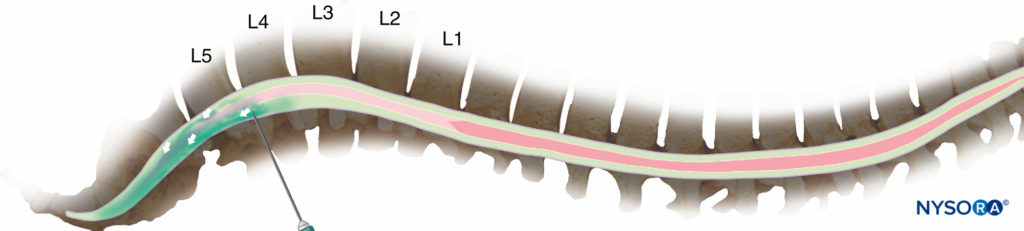
図4。 XNUMX番目以下の間隔での注射は、臍帯損傷のリスクを低減しますが、それは主に薬剤の尾側への広がりと手術のための不十分なブロックをもたらす可能性があります。
薬物の失敗
腰椎穿刺の成功、適切な薬物送達、および正常な解剖学的構造を想定すると、無効な脊髄くも膜下麻酔の最終的な考えられる原因は、薬物が神経組織のブロックを示さないことです。
間違った薬の注射
くも膜下腔内使用のための麻酔薬は、通常、すぐに使用できる水溶液のアンプルで供給されます。 脊髄くも膜下麻酔で使用するために特別に作られた局所麻酔薬の調製は、薬物調製中のエラーの機会を最小限に抑えます。 それにもかかわらず、脊椎トレイ上に他の透明な溶液が存在すると、混乱や間違った薬剤の不注意な注射の可能性があり、その結果、ブロックの失敗や神経毒性が生じます。 皮膚の準備に使用される局所麻酔薬が一般的な原因です。 クロルヘキシジン溶液も存在する可能性がありますが、最近のガイドラインでは、汚染のリスクと接着性くも膜炎の可能性があるため、これを処置領域から分離することを推奨しています。 全身麻酔の実践におけるいわゆる注射器交換の比較的高い発生率は、注射器ラベルのほぼ普遍的な使用をもたらしました。 注射器の交換の可能性は、細心の注意を払って準備し、トレイ上の不要な薬剤アンプルの数を減らし、溶液を作成するための一貫したシステムを採用することによってさらに減らすことができます。たとえば、特定の薬剤ごとに常に特定のサイズの注射器を使用します。
物理化学的非互換性
脊椎注射で局所麻酔薬にアジュバントを利用する一般的な方法では、溶液を混合する必要があり、化学反応の可能性が生じ、効果が低下する可能性があります。 臨床経験では、一般的に使用されるオピオイドは局所麻酔薬と互換性があるように見えますが、これを裏付ける確かなデータはほとんどなく、ミダゾラム、クロニジン、ケタミンなどの他の補助薬と混合する場合はさらに少なくなります。
髄腔内注射のためのXNUMXつの物質の混合は、今日の慣行では珍しいことではありませんが、化学的相互作用の機会をさらに高める必要があります。 この反応により沈殿物が形成される可能性があります。これはシリンジ内では明らかですが、溶液のpHの低下はそれほど明白ではありません。 これにより、注射液内の非イオン化薬物の割合が減少し、それによって神経組織に拡散でき、神経ブロックに利用できる局所麻酔薬の量が減少する可能性があります。 この効果の一例は、局所麻酔薬溶液に血管収縮剤を追加した後のより高い失敗率の症例報告によって説明することができます。
非アクティブな局所麻酔薬ソリューション
ブピバカイン、ロピバカイン、リドカインなどのアミド局所麻酔薬は安定した化合物であり、溶液中で熱滅菌され、その有効性に大きな影響を与えることなく何年も保存できます。 とにかく、局所麻酔薬の不活動に関連すると考えられている脊髄くも膜下麻酔の失敗のいくつかの症例が発表されています。 局所麻酔薬の不活性は、化学的に安定性が低く、時間の経過とともに加水分解を受けてその有効性を低下させる可能性があるエステル型麻酔薬でより一般的である可能性があります。
局所麻酔薬耐性
脊髄くも膜下麻酔が失敗したいくつかの症例は、局所麻酔薬の耐性に起因しています。 これらの著者は、原因はナトリウムチャネルの突然変異の結果としてのナトリウムチャネルでの局所麻酔薬の活性の変化であると仮定しました。 しかし、この変化した活動は、細胞レベルでは実証されておらず、記載されている患者に変異も見られませんでした。 ナトリウムチャネルの変異(チャネロパチー)は発生しますが、まれであり、重大な神経疾患に関連しています。
具体的には、Nav1.1変異は、難治性てんかんとNaに関連していますv1.7の突然変異は慢性的な痛みに関連しています。 しかし、私たちの知る限り、ナトリウムチャネルの突然変異は無症候性の個人には存在しません。
その後の管理の失敗
よく実行された脊髄くも膜下麻酔は、通常、信頼できる麻酔をもたらします。 ただし、脊髄くも膜下麻酔下の患者の周術期管理は、成功のために同様に重要です。 例えば、患者は、術中に経験される動き、圧力、または牽引のブロックされていない感覚を、痛みを伴うまたは不快な経験であると感じる可能性がある。 この可能性は、外科的処置を受けるストレスによって強化された、臨床環境および患者の根底にある見解、恐れ、および病院環境への期待の認識によって高められます。 脊髄くも膜下麻酔のこれらの心理的側面に対処できないと、不安、悩み、および適切な脊髄くも膜下麻酔を全身麻酔に変換する必要が生じる可能性があります。
最も落ち着いた患者でさえ、手術室で仰向けに寝転がって手術手術を受けている間は完全に目を覚ましていると、不自然で不安を引き起こす経験になる可能性があります。 手術が行われると、患者はかなりの時間(例えば、股関節形成術の間)厄介な姿勢で横になる必要があるかもしれません。 手術台は、主に良好な外科的状態を提供するように設計されており、多くの場合、狭くて不快です。 腹腔内内臓の操作は、ブロックされていない副交感神経の活性化と不快な感覚の経験をもたらす可能性があります。 患者の選択と期待の管理も成功のために重要です。 適切な術前の患者カウンセリング、前向きな提案、および術中の支援的で安心できる方法はすべて、成功に不可欠な要素です。 ベンゾジアゼピンなどの鎮静補助薬の賢明な使用、およびプロポフォールとレミフェンタニルの術中注入は、患者の脊髄くも膜下麻酔の受け入れ、満足度、および周術期全体の経験の改善にさらに貢献することができます。 適切なモニタリングと慎重な投薬により、鎮静が禁忌となる産科麻酔以外の状況はほとんどありません。 一部の患者は、音楽を聴くなどの代替の注意散漫技術の恩恵を受けたり、好んだりすることもあります。
ブロックのテスト
脊髄くも膜下麻酔の妥当性の評価に関しては、実際にはさまざまなバリエーションがありますが、特に産科麻酔では、何らかの形の検査が一般的に実施されます。 一般的な手法には、患者に脚を動かすように依頼して運動効果をテストし、次に軽いタッチ、寒さ、ピン刺し感覚などのさまざまな感覚モダリティをテストすることが含まれます。 うまく実行されれば、これは自信をつける手順になる可能性があります。 しかし、それはまた、ブロックまたは麻酔医の質について患者に疑いを植え付けるかもしれません。 脊髄くも膜下麻酔が「開始」するのに十分な時間を与えずに、検査が時期尚早に開始された場合、患者は麻酔薬が失敗したと思い込み、不安になる可能性があります。 同様の理由で、ブロックの開始が最も速い下部皮膚炎でテストを開始することをお勧めします。 この時点から頭を動かすことにより、麻酔の発達を示し、不安を防ぐことができます。
ブロックの達成に注意する必要があります 高さ 手術に適しているからといって、 品質 特にピン刺しや寒さへの知覚がテストモダリティとして使用される場合、ブロックのは手術に十分です。 患者が深く鎮静されていない場合、ブロックの質は、患者に警告することなく、切開前に痛みを伴う刺激をひそかに適用するようにオペレーターに依頼することによって評価できます。 これは、患者の視線から外れた外科用鉗子で皮膚をつまむことによって達成できます。
脊髄くも膜下硬膜外およびカテーテル技術の組み合わせ
最も一般的には、髄腔内麻酔技術は、説明したように、必ずしも満足のいく外科的麻酔を提供するとは限らない一回限りの注射を利用します。 髄腔内カテーテルまたは脊髄くも膜下硬膜外(CSE)技術の配置は、ブロックの高さを延長したり、ブロックの持続時間を延長したりするのに役立ちます。これにより、汎用性が高まります。 正確に配置されたカテーテルの存在により、不十分なブロックを補充したり、局所麻酔薬の注入を使用して継続的な鎮痛を提供したりすることができます。 ただし、これらのカテーテルの配置とメンテナンスには、オペレーターの側でより高いレベルの知識と技術的専門知識が必要です。 CSE中のくも膜下注射には少量の局所麻酔薬が必要であるため、漏出または死腔によって注射液の一部が失われるという議論された問題は依然として適切です。 髄液へのカテーテルの導入による感染の可能性の増加、および神経根への局所麻酔薬の集中効果に起因するくも膜炎の症例報告のために、髄腔内カテーテルの使用は最近減少しています。
挿入は技術的に困難な場合があり、カテーテルをその場に残しすぎると、硬膜嚢の尾側部分に局所麻酔薬が溜まる可能性があります。 最後に、脊髄カテーテルの比較的まれな使用は、髄腔内カテーテルが臨床診療ではるかに一般的に使用される硬膜外カテーテルと混同される可能性があるエラーの潜在的なリスクに関連している可能性があります。 これは、「補充」のエラーと過剰摂取につながり、その結果、高脊髄くも膜下麻酔が発生する可能性があります。
脊髄くも膜下麻酔の失敗
細心の注意を払った技術と局所麻酔薬および用量の選択にもかかわらず、くも膜下注射は脊髄くも膜下麻酔に失敗するリスクがわずかにあります。 さらに、試験中に脊椎ブロックのレベルが適切であると思われる場合でも、脊椎麻酔は術中に適切な手術条件を提供できない可能性があります。 患者にとって、これは痛み、不安、および心理的外傷の原因である可能性があり、麻酔提供者にとっては、ストレス、苦情、および潜在的な法医学的後遺症のXNUMXつである可能性があります。 そのため、同意プロセスの一環として、ブロック障害の可能性についてすべての患者と話し合い、両方の当事者がこれが発生する可能性と発生した場合の手順を確実に認識できるようにする必要があります。 計画された手順の期間または範囲が不明な場合は、別の手法を検討する必要があります。 重度の併存症、呼吸障害、または気道確保が困難な患者では、従来の全身麻酔への転換は危険な場合があります。 これらの理由から、予防は治療よりも優れており、細部に細心の注意を払うことが重要です。
失敗した脊髄くも膜下麻酔の管理
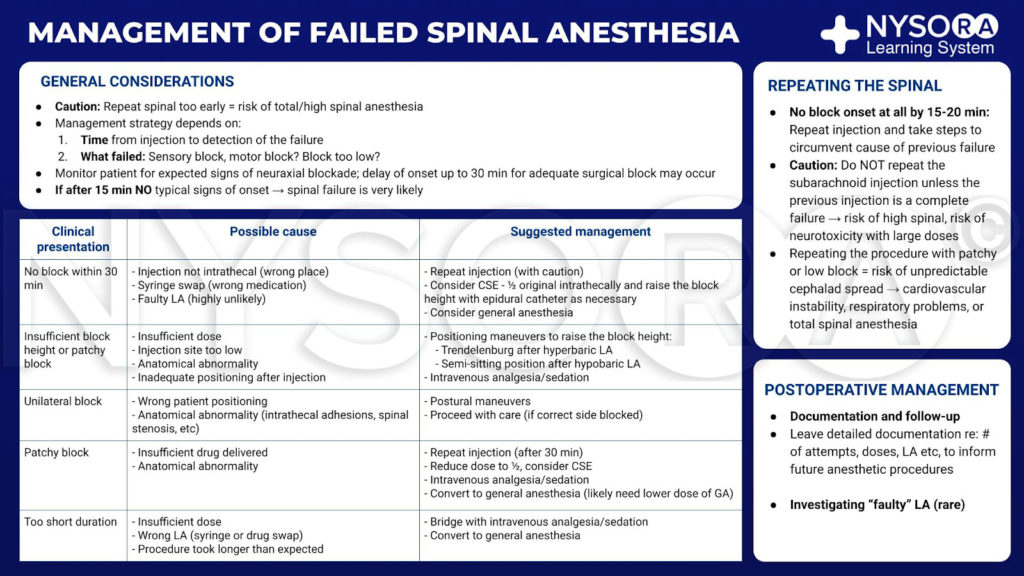
局所麻酔大要から:失敗した脊髄くも膜下麻酔のインフォグラフィックの管理。
不十分な脊髄くも膜下麻酔を管理するための戦略は、障害が検出された時間と障害の性質という15つの要因によって決定されます。 くも膜下注射後、麻酔提供者は、脊髄幹麻酔の予想される兆候がないか患者を注意深く監視する必要があります。 代償性頻脈の有無にかかわらず血圧の低下などの自律神経系ブロックの結果は、正式な検査がなくても脊髄くも膜下麻酔の開始の早期の手がかりを提供します。 自律神経反応の欠如、または運動または感覚ブロックの予想よりも遅い発達は、不十分または失敗した脊髄くも膜下麻酔の可能性を臨床医に警告するはずです。 通常は迅速ですが、一部の患者では麻酔の発達がより緩やかになる可能性があり、手術を開始する前、または失敗を想定する前に、追加の観察時間を検討する必要があります。 髄腔内注射からXNUMX分が経過し、脊椎ブロックが通常の発症パターンに従わない場合、予想されるように、脊髄くも膜下麻酔は手術に不十分であり、追加の麻酔介入が必要になる可能性が高くなります。 ブロック内の考えられる欠陥、それらの可能性のある起源、および提案された解決策が概説されています(テーブル1):
1. ブロックなし: 誤った溶液が注入されたか、溶液が誤った解剖学的位置に注入されたか、または局所麻酔薬に欠陥があります。 オプションは、プロセスを繰り返すか、全身麻酔薬を投与することです。 脊椎注射を繰り返す場合は、ブロックが実際に発生しないように、十分な時間(20分)を経過させる必要があります。 最初の手順が成功したがゆっくりと進行した後にXNUMX回目の注射を行うと、「全脊椎」が生じる可能性があります。
2. 高さが不十分な脊髄ブロック: 考えられる原因は、注射中に局所麻酔薬が失われたこと(たとえば、針と注射器の接続部での漏出)、腰椎穿刺が腰椎穿刺の低すぎること、または解剖学的障壁が麻酔薬の拡散を妨げていることです。 姿勢を操作し、重力を利用することで、これらの困難を克服できるかもしれません。 高圧製剤を使用した場合、患者は腰と膝を曲げた状態でトレンデレンブルグ体位に配置する必要があります。 これにより腰椎過前弯症が平坦になり、注射液が頭側に移動できるようになります。 等圧ブピバカインの注射後の位置の変化は成功する可能性が低いです。
3. 片側ブロック: 最も一般的な問題は患者の体位ですが、縦靭帯によって形成される広がりに対する解剖学的障壁が片側脊髄くも膜下麻酔につながる可能性があります。 ブロックされていない側が下になるように患者を動かすことによって、ブロックの両側への広がりを促進することができます(ただし、単純な解決策を使用した場合は、位置の変更が役立つ可能性は低くなります)。 同側の下肢の手術には片側のブロックで十分ですが、外科医はもう一方の肢が麻酔されていないことを警告する必要があります。
4. パッチブロック: これは、適切に広がっているように見えるが、可変の感覚および運動ブロックと一貫性のない品質のブロックを説明しています。 考えられる説明は複数ありますが、最も一般的なのは、過少投与または溶液が目標に到達しないために、不十分な用量の麻酔薬を投与することです。 特に不安が顕著な要因である場合、追加の鎮静および麻薬性鎮痛が成功する可能性があります。 あるいは、全身麻酔への変換が必要になる場合があります。
5. 不十分な期間: 最も可能性の高い原因は、不十分な用量の局所麻酔薬の投与です。 別の可能性は、意図されたブピバカインの代わりにリドカインなどの短時間作用型薬剤が注射される「注射器交換」です。 最後に、手順が予想よりも長く続いた可能性があります。 前に述べたように、唯一の現実的な解決策は、追加の静脈内鎮痛、鎮静、または全身麻酔です。
表1 失敗のメカニズムと提案された管理。
| 臨床所見 | 考えられる原因 | 提案された管理 |
|---|---|---|
| ブロックなし | CSFへの注射ではない シリンジスワップ 欠陥のある局所麻酔薬 | 繰り返し注入(注意して) 全身麻酔 |
| ブロックの高さまたは密度が不十分です | 不十分な薬物が送達された 注射部位が低すぎる 解剖学的異常 | 姿勢操作 静脈内鎮痛/鎮静 |
| 片側ブロック | 患者のポジショニング 解剖学的異常 | 姿勢操作 注意して続行します(正しい側がブロックされている場合) |
| パッチブロック | 不十分な薬物が送達された 解剖学的異常 | 繰り返し注入(注意して) 静脈内鎮痛/鎮静 全身麻酔 |
| 不十分な期間 | 不十分な薬物が送達された シリンジスワップ 長い手順 | 静脈内鎮痛/鎮静 一般的な麻酔は許可されます |
これらすべてのシナリオで、鎮痛と鎮静の賢明な使用は、不十分なブロックの管理において非常に貴重であることがわかります。 プロポフォールとレミフェンタニルの静脈内注入は、効果を上げるために低濃度で使用できます。 イベントの術後文書化と患者のフォローアップは重要です
ブロックを繰り返す
15〜20分で感知できるブロックが見られない場合、最も論理的な手順は、以前の障害の提案された原因を排除するための手順を実行して、注入を繰り返すことです。 前の注射が完全な失敗でない限り、くも膜下注射を繰り返すことは日常的に行われるべきではありません。 これは、髄腔内に高濃度の局所麻酔薬が神経毒性を示す可能性があるためです。特に、広がりを妨げる解剖学的障壁がある場合は、手順を繰り返すとそのような濃度になる可能性があります。 馬尾症候群の病変は、髄腔内カテーテルを留置することによる複数回の注射後に報告されています。
特に斑状または低ブロックの状況で手順を繰り返すと、心血管系の不安定性、呼吸困難、または完全な脊髄くも膜下麻酔の可能性がある、予測できない広範囲の頭側の広がりにつながる可能性があります。
さらに、ブロックの失敗が解剖学的要因の二次的なものである場合、繰り返し注入してもより好ましい結果が得られる可能性は低くなります。 縦方向の解剖学的障壁に続発すると考えられる片側のブロックは、麻酔科医が反対側にXNUMX回目の注射を行うように誘惑する可能性がありますが、これが最初の試みの経路に従わないという保証はありません。 髄腔内拡散を妨げると硬膜外腔が歪む可能性があるため、硬膜外麻酔はこれ以上成功しない可能性があります。
術後管理
ドキュメントとフォローアップ
術後の訪問時に、患者はイベントの完全な説明を与えられるべきです。 手続きの詳細な説明は、将来の麻酔手順を通知するために医療記録に文書化する必要があります。 まれに、異常な障害パターンが深刻な神経学的病理の存在を示す場合があります。他の兆候や症状がある場合は、神経学的な診察を受けることをお勧めします。 患者がXNUMX回以上脊椎麻酔の失敗を経験した場合、脊椎のMRIを使用して、異常な解剖学的構造を除外または描写することができます。
「欠陥のある」局所麻酔薬の調査
脊髄くも膜下麻酔の失敗はまれな出来事ですが、特定の状況では、麻酔医が局所麻酔薬を綿密に精査する可能性があります。 技術的に要求の厳しい手順に続く効果の欠如、または同じ劇場または部門内での複数の失敗は、局所麻酔薬の欠陥のあるバッチの可能性を高めます。 高圧ブピバカインは最も一般的に報告されている原因であり、おそらく現在の診療におけるその有病率が原因です。 アミド局所麻酔薬は、通常の調製の一部として熱滅菌を受ける化学的に安定した化合物です。 これに加えて、最新の品質管理手順は、薬物の失敗がまれに発生することを意味しますが、他のすべての要因を排除する場合は、それを考慮する必要があります。 手順で使用された麻酔薬が保持されている場合、一部の当局は、その有効性をテストするために皮膚に浸透することを提唱しています。 同僚、薬局、および他の病院からの報告との確証は、他の人が同様の問題を抱えているかどうかを確認するのに役立ちますが、麻酔障害の懸念が症例報告によって裏付けられることはめったにありません。
概要
適切な技術、トレーニング、および細部への細心の注意があれば、脊髄くも膜下麻酔の失敗率は1%未満である必要があります。 良好なコミュニケーションと適切な管理により、一般的な問題の多くを軽減できます。 ベストプラクティスでさえ、失敗の可能性を完全に排除することはできません。 したがって、脊髄ブロックの妥当性の注意深い評価と、手術中に障害が発生した場合の管理戦略を常に検討する必要があります。
NYSORAのこのリンクで脊髄くも膜下麻酔についてもっと読む: 脊椎麻酔
NEW: AからZまでのすべての局所麻酔に関する詳細なレッスン、最新のイラスト、アニメーション、インフォグラフィック、および臨床ビデオについては、次のWebサイトをご覧ください。 NYSORAの学習システム(LMS)に関する局所麻酔大要。 大要を使用して、組み込みのメモ取りツールを使用して追加の重要な情報をメモし、独自のスクリプトを作成して、それらを失うことはありません。 また、世界中の同僚と情報を交換できるコミュニティであるNYSORAのアクティビティフィードにもアクセスできます。 これは、特別な臨床症例のために常に更新される時間の節約であり、試験に最適な大要の情報のサンプルです。
脊髄くも膜下麻酔のNYSORA大要への無料の1週間のトライアルに登録して、以下を入手してください。
–脊椎、硬膜外、神経ブロックの手順と60の神経ブロックのステップバイステップのテクニックへのアクセス
NYSORAの新しいイラスト、アニメーション、および臨床ビデオ
デスクトッププラットフォームとモバイルアプリを介した任意のデバイスへのアクセス
リアルタイムの更新
–最新の管理プロトコル
–リアルタイムの練習のヒントと知識の共有によるコミュニティへのアクセス
–試験準備用のインフォグラフィック(EDRAなど)
参考文献
- Fettes PDW、Jansson JR、Wildsmith JAW:脊髄くも膜下麻酔の失敗:メカニズム、管理、および予防。 Br J Anaesth 2009; 102:739–48。
- Labat G:局所麻酔:その技術的および臨床的応用。 サンダース、1922年。
- Horlocker TT、McGregor DG、Matsushige DK、Schroeder DR、Besse JA:4767回の連続脊髄くも膜下麻酔の回顧的レビュー:中枢神経系の合併症。 Anesth Analg 1997; 84:578–584。
- Harten JM、Boyne I、Hannah P、Varveris D、Brown A:選択的帝王切開の脊髄くも膜下麻酔に対する局所麻酔薬の身長と体重を調整した用量の影響。 麻酔2005;60:348–353。
- Levy JH、Islas JA、Ghia JN、Turnbull C:大学病院での脊髄くも膜下麻酔の失敗の発生率と原因に関する後ろ向き研究。 Anesth Analg 1985; 64:705–710。
- Munhall RJ、Sukhani R、Winnie AP:大学病院で失敗した脊髄くも膜下麻酔薬の発生率と病因。 Anesth Analg 1988; 67:843–848。
- チャールトンJE。 ブロックの管理。 Wildsmith JAW、Armitage EN、McClure JH(eds):Principles and Practice of Regional Anaesthesia、3rded。 チャーチルリビングストーン、2003; 91〜109。
- ルービンAP。 脊髄くも膜下麻酔。 Wildsmith JAW、Armitage EN、McClure JH、eds:Principles and Practice of Regional Anaesthesia、3rd ed:Churchill Livingstone、2003:125–138。
- Broadbent CR、Maxwell WB、Ferrie R、Wilson DJ、Gawne-Cain M、Russell R:マークされた腰椎腔を識別する麻酔医の能力。 麻酔2000;55:1106–1126。
- Kwok WH、Karmakar M:脊髄および硬膜外ブロック。 ニューヨーク地域麻酔学校。 20年2013月3276日。https://www.nysora.com/techniques/neuraxial-and-perineuraxial-techniques/ultrasound-guided/XNUMX-spinal-andepidural-block.html。
- Lang SA、Prusinkiewicz C、Tsui BCH:大腰筋コンパートメントブロック後の脊髄くも膜下麻酔の失敗。 Can J Anesth 2005; 52:74–78。
- Stace JD、Gaylard DG:脊髄くも膜下麻酔に失敗しました。 麻酔1996;51:892–893。
- Acosta L、Quinones-Hinojosa A、Schmidt MH、Weinstein PR:仙骨ターロブ嚢胞の診断と管理。 症例報告と文献のレビュー。 Neurosurg Focus 2003; 15:E15。
- Lee JA、Atkinson RS:SirRobertMacintoshの腰椎穿刺および脊髄くも膜下麻酔。 チャーチルリビングストーン、1978年。
- Hocking G、Wildsmith JAW:髄腔内薬物の拡散。 Br J Anaesth 2004; 93:568–578。
- Hurley RJ、Lambert DH:マイクロカテーテル技術による連続脊髄くも膜下麻酔:予備的経験。 Anesth Analg 1990; 70:97–102。
- Atallah MM、Shorrab AA、Abdel Mageed YM、Demian AD:経皮的腎切石術のための低用量ブピバカイン脊髄麻酔:髄腔内フェンタニルの追加の適合性と影響。 Acta Anaesthesiol Scand 2006; 50:798–803。
- Ben-David B、Levin H、Tarhi D:脊髄の障害についての珍しい説明。 Can J Anaesth 1995; 45:448–449。
- Tarkkila PJ:大学病院における脊髄くも膜下麻酔の失敗の発生率と原因:前向き研究。 Reg Anesth 1991; 16:48–51。
- Crone W:Sprotte針による脊髄くも膜下麻酔の失敗。 Anesthesiology 1991; 75:717–718。
- Thomson GE、McMahon D:脊髄針の製造、設計、および使用。 Bailliere's Clin Anaesthesiol 1993; 7:817–830。
- Collier CB:腰部硬膜外ブロックの試み中に偶発的な硬膜下注射が失敗または不十分なブロックとして現れる可能性があります:放射線学的証拠。 Reg Anesth Pain Med 2004; 29:45–51。
- Singh B、Sharma P:脊髄くも膜下麻酔を複雑にする硬膜下ブロック。 Anesth Analg 2002; 94:1007–1009。
- Gershon RY:硬膜下カテーテルによる帝王切開の局所麻酔。 Can J Anaesth 1996; 43:1068–1071。
- ジョーンズMD、ニュートンTH:脊髄造影における不注意なくも膜外注射。 放射線医学1963;80:818–822。
- Bier A:Versuche ueber CocainiserungdesRueckenmarkes。 Dtsche Z Chir 1899; 51:361–369。
- アームストロングPJ:片側くも膜下麻酔。 麻酔1989;44:918–919。
- Adler R、Lenz G:初期脊髄空洞症の症状としての脊髄くも膜下麻酔の失敗後の神経学的愁訴。 Eur J Anaesthesiol 1998; 15:105–105。
- Westphal M、Gotz T、Booke M:髄腔内化学療法後の脊髄くも膜下麻酔の失敗。 Eur J Anaesthesiol 2005; 22:235–236。
- 平林悠、福田晃、斉藤晃、井上晋、光畑晃、清水晃:脊髄くも膜下麻酔の失敗:MRIで原因を特定。 Can J Anaesth 1996; 43:1072-1075。
- Carpenter RL、Hogan QH、Liu SS、Crane B、Moore J:腰仙脳脊髄液量は、脊髄くも膜下麻酔中の感覚ブロックの範囲と持続時間の主要な決定要因です。 麻酔学1998;89:24–29。
- Lacassie HJ、Millar S、Leithe LG、et al:硬膜拡張症:マルファン症候群の2005人の出産者における不十分な脊髄くも膜下麻酔の原因と考えられます。 Br J Anaesth 94; 500:504–XNUMX。
- Logan ML、McClure JH、Wildsmith JAW:プレーンブピバカイン-予測できない脊髄くも膜下麻酔薬。 Br J Anaesth 1986; 58:292–296。
- Wildsmith JAW、McClure JH、Brown DT、Scott DB:等圧および高圧アメトカインの拡散に対する姿勢の影響。 Br J Anaesth 1981; 53:273–278。
- Barker AE:100例の脊髄くも膜下麻酔の臨床経験に関する報告。 BMJ 1907; i:665–674。
- Morrison LMM、McClure JH、Wildsmith JAW:大腿膝窩動脈グラフト手術における脊椎カテーテル技術の臨床評価。 麻酔1991;46:576–578。
- Manchikanti L、Hadley C、Markwell SJ、Colliver JA:地域病院で失敗した脊髄くも膜下麻酔の試みの遡及的分析。 Anesth Analg 1987; 66:363–366。
- Bouchard P、Caillet JB、Monnet F、Banssillon V:[脊髄くも膜下麻酔と多発性硬化症]。 Ann Fr Anesth Reanim 1984; 3(3):194–198。
- Levesque P、Marsepoil T、Ho P、Venutolo F、Lesouef JM:[脊髄くも膜下麻酔によって明らかにされた多発性硬化症]。 Ann Fr Anesth Reanim 1988; 7(1):68–70。
- Vadalouca A、Moka E、Sykiotis C:進行性の進行性多発性硬化症の患者における子宮全摘出術のための脊髄くも膜下硬膜外法の併用。 Reg Anesth Pain Med 2002; 27(5):540–541。
- Horlocker TT、Wedel DJ:免疫不全患者の局所麻酔。 Reg Anesth Pain Med 2006; 31(4):334–345。
- Chin KJ、Macfarlane AJ、Chan V、Brull R:以前に腰椎椎弓切除術と癒合を行った患者の脊髄くも膜下麻酔を容易にするための超音波の使用:症例報告。 J Clin Ultrasound 2009; 37(8):482–485。
- Prasad GA、Tumber PS、Lupu CM:超音波ガイド下脊椎麻酔。 Can J Anaesth 2008; 55(10):716–717。
- Costello JF、Balki M:ポリオとハリントン器具を使用した分娩における超音波ガイド下脊椎麻酔下での帝王切開分娩[修正]。 Can J Anaesth 2008; 55(9):606–611。
- Douglas MJ、Swenerton JE:腰部の入れ墨をした2002つの分娩者における硬膜外麻酔:考えられる影響のレビュー。 J Anaesth 49; 10(1057):1060-XNUMX。
- Mavropoulos A、Camann W:帝王切開分娩のための脊髄くも膜下麻酔を支援するための腰部タトゥーの使用。 Int J Obstet Anesth 2009; 18(1):98–99。
- Balki M、Carvalho JC:局所麻酔下の帝王切開中の術中の悪心および嘔吐。 Int J Obstet Anesth 2005; 14(3):230–241。
- Bier A:局所麻酔の新しい方法について。 Muench Med Wschir 1909; 56:589.Mishriky BM、Habib AS:帝王切開分娩中および分娩後の悪心および嘔吐予防のためのメトクロプラミド:系統的レビューおよびメタ分析。 Br J Anaesth 2012; 108(3):374–383。
- Carpenter RL、Caplan RA、Brown DL、Stephenson C、Wu R:脊髄くも膜下麻酔の副作用の発生率と危険因子。 Anesthesiology 1992; 76(6):906–916。

