Elizabeth Gartner、ElisabethFouché、Olivier Choquet、 アドミルハジック、ジェリーD.ヴロカ
はじめに
フランスの外科医であるVictorPauchetは、1920年にL'AnesthesieRegionaleの坐骨神経ブロックについて次のように説明しました。大転子と上後腸骨棘。」 この技術は、3年にポーシェの学生であるガストン・ラバトが著書「地域麻酔:その技術と臨床応用」で英文学に最初に記述したためか、「ラバトの古典的アプローチ」と呼ばれています。 ラバトの本は、地域麻酔の最初の英語の教科書の1923つの初版のいくつかの再版を経ました。 不思議なことに、この本はL'AnesthesieRegionaleと非常によく似ていました。 同じ年に、ラバトはアメリカ地域麻酔学会(ASRA)を設立しました。 逸話的に、ラバットは彼自身の名誉で新しいグループを「ラバットソサエティ」と名付けるつもりでしたが、私たちが知っているように、ASRAという名前は今日も残っています。 アロン・ウィニーは最終的に1975年にラバットアプローチを修正しました。1963年にジョージベックによって記述された前方アプローチや1975年にプリトビラジによって記述された結石摘出アプローチなどの代替案は、仰臥位の患者の坐骨神経を遮断できるように考案されました。 他の多くのアプローチが提案されており、そのほとんどには小さな変更が含まれています。 これらの新しい技術の中で最も有用なのは、PiadiBenedettoとPhilippeCuvillonによってそれぞれ導入された臀部下と仙骨下のアプローチである可能性があります。 この章では、坐骨神経ブロック、仙骨傍および臀部下の修正、および前方アプローチへの古典的なアプローチに焦点を当てます。
適応症と禁忌
坐骨神経ブロックの適応症には、下肢の手術と 大腿 または腰筋コンパートメントブロック。 ただし、下肢の遠位手術の場合、次のようなより遠位のアプローチ 足首ブロック or 膝窩坐骨神経ブロック 可能な限り望ましいです。 坐骨神経ブロックは、多くの場合、次のような追加のブロックと組み合わせる必要があることに注意してください。 腰神経叢 (大腿神経または伏在神経)下肢全体の麻酔が必要な場合。
坐骨神経ブロックの禁忌には、局所が含まれる場合があります 感染 挿入部位の床ずれ、 凝固障害、既存の中枢または末梢神経系障害、および局所麻酔に対するアレルギー。
機能的解剖学
最初のXNUMXつの仙骨神経と腰仙骨幹の結合は 仙骨神経叢 (図1)。 腰仙骨幹は、最後のXNUMXつの仙骨神経と最初の仙骨神経の前枝との吻合に由来します。 この構造は、第XNUMXおよび第XNUMX仙骨神経の前枝を受け取り、仙骨神経叢を形成します。 仙骨神経叢は、坐骨ノッチに向かう三角形のような形をしており、その基部は仙骨前孔にまたがっています。 それは梨状筋の前面にあり、骨盤筋膜で覆われています。骨盤筋膜は、梨状筋を下腹部血管および骨盤器官から分離します。 XNUMXつの神経は仙骨神経叢に由来します:XNUMXつの側副枝とXNUMXつの末端枝—坐骨神経、神経叢の最大の神経(図2).
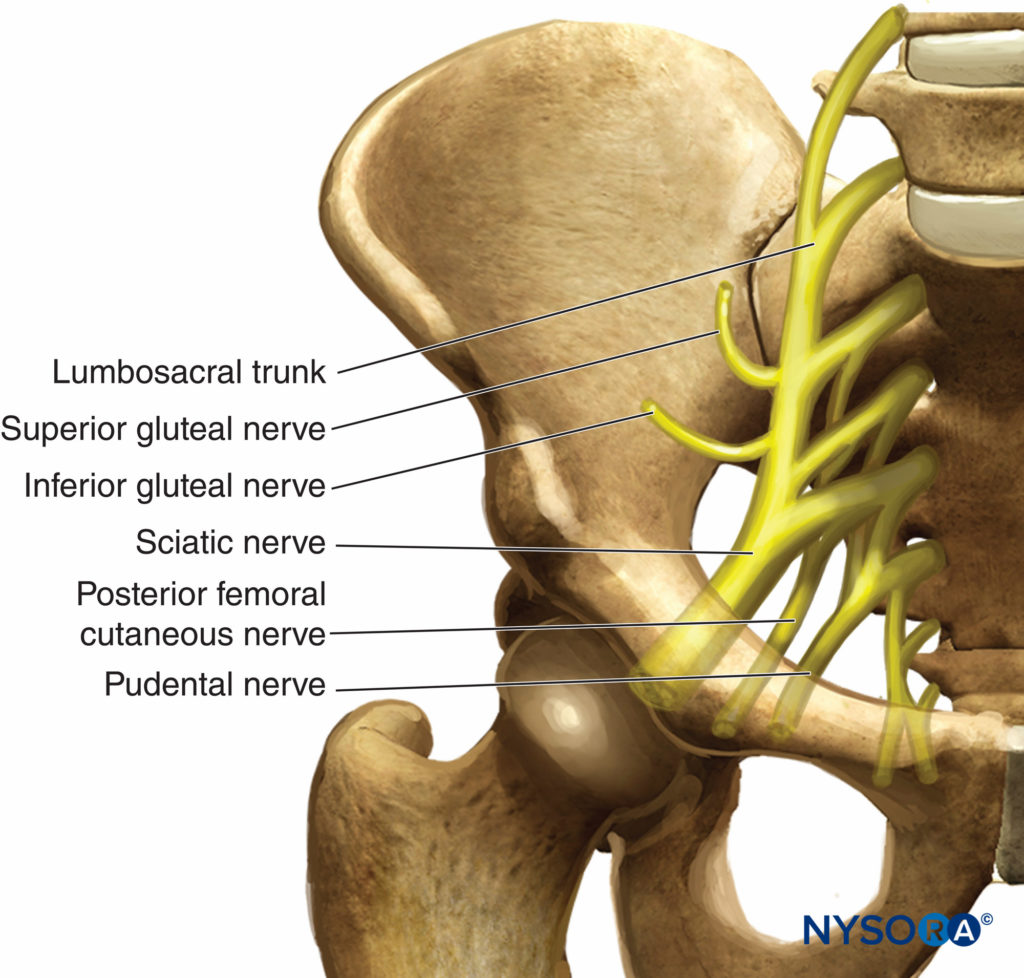
図1 仙骨神経叢の形成。
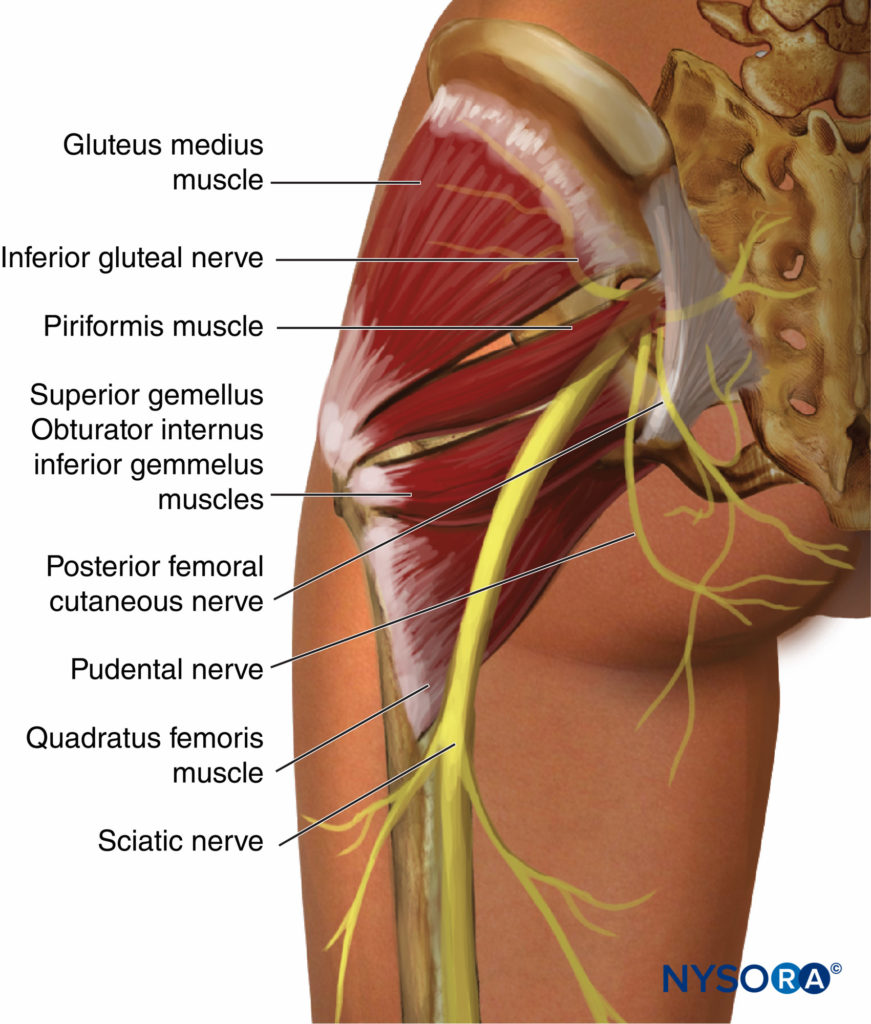
図2 骨盤からの出口での坐骨神経のコース。
坐骨神経は、体の中で最大の末梢神経であり、その起点で幅が1cmを超えています。 それは梨状筋の下のより大きな坐骨ノッチを通って骨盤を出て、次に大腿骨の大転子と坐骨結節の間を下降します。 次に、神経は大腿骨後部に沿って大腿骨の下15分のXNUMXまで走り、そこで脛骨神経と総腓骨神経のXNUMXつの大きな枝に分岐します。 この分裂は、大腿骨の下XNUMX分のXNUMXに近い任意のレベルで発生する可能性があります。 総腓骨神経と脛骨神経は、仙骨神経叢での発症から分離されています(XNUMX%)。 この場合、総腓骨神経は通常梨状筋を貫通します。 坐骨神経の経路は、膝窩の頂点から坐骨結節と大転子の頂点を結ぶ線の中点まで、大腿部の後ろに線を引くことによって推定できます。 坐骨神経は、その発症から、多数の関節(股関節、膝)および筋肉の枝も放出します。
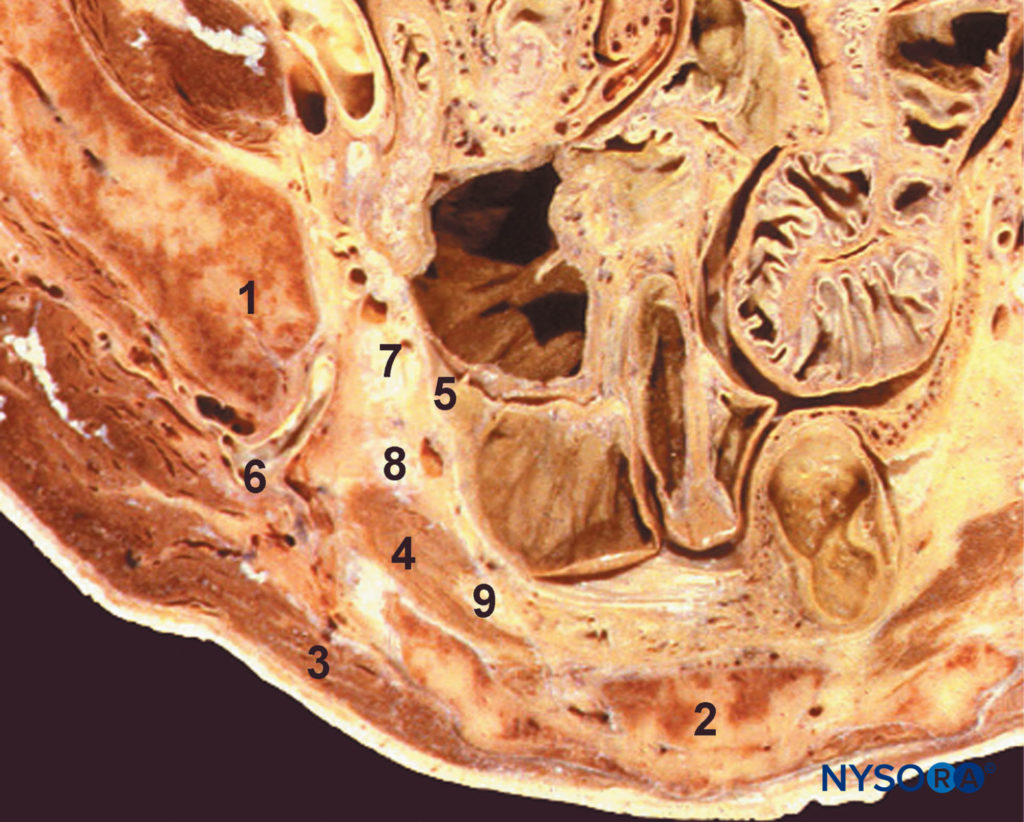
図3 傍仙骨領域。 S3レベルの横断面。 1、腸骨; 2、仙骨; 3、臀筋; 4、梨状筋; 5、骨盤腱膜; 6、下殿動脈; 7、腰仙骨幹; 8、最初の仙骨根; 9、XNUMX番目の仙骨根
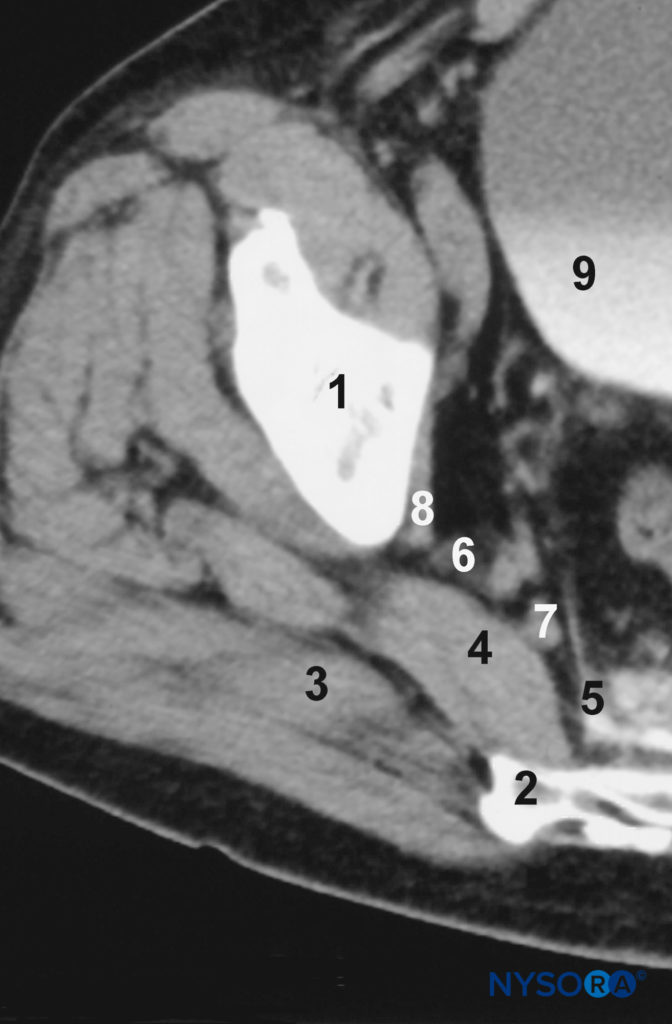
図4 S3レベルでの仙骨傍領域のコンピューター断層撮影(CT)スキャン。 1、腸骨; 2、仙骨; 3、臀筋; 4、梨状筋; 5、骨盤腱膜; 6、下殿動脈; 7、腰仙骨幹; 8、最初の仙骨根; 9、膀胱。
そのコースの上部では、坐骨神経は大殿筋の奥深くにあり、坐骨の後面にあります(図3 & 4)。 坐骨神経は、外部回転子、閉鎖神経、および内閉鎖筋を横切り、次に大腿方形筋に渡ります。 大腿方形筋は、坐骨神経を外閉鎖筋および股関節から分離します。 医学的には、大腿後部皮膚神経と下殿神経叢は坐骨神経を伴いますが、より遠位では坐骨神経は大内転筋にあります。 大腿二頭筋の長い頭は、坐骨神経を斜めに横切っています。 坐骨神経の関節枝は、神経の上部から生じ、そのカプセルの後部に穴を開けることによって股関節に供給します。 ただし、関節枝は仙骨神経叢から直接派生する場合があります。 坐骨神経の筋肉枝は、大内転筋、大腿二頭筋、大内転筋の坐骨頭、半腱様筋、および半膜様筋を神経支配します(図5; テーブル1)。 大内転筋の坐骨頭と半膜様筋の枝は、共通の幹から生じます。 大腿二頭筋の短い頭への神経は総腓骨神経の分裂から生じますが、他の筋肉の枝は坐骨神経の脛骨神経の分裂から生じます。
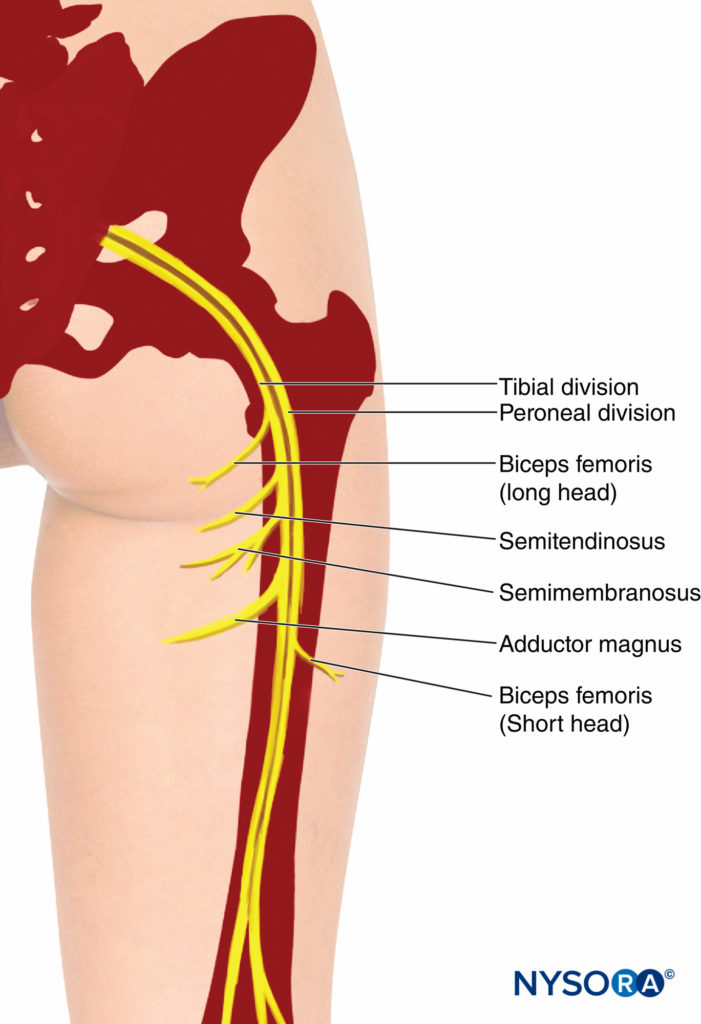
図5 坐骨神経。 下向きのコースと運動はハムストリングスの筋肉に分岐します。
表1 仙骨神経叢の分岐、発生源、および運動神経支配。
| 神経 | ソース | 筋肉の神経支配 |
|---|---|---|
| 内閉鎖筋への神経 | 腰仙骨幹とS1 | 閉鎖筋内閉鎖筋 |
| 上殿神経 | 腰仙骨幹とS1 | 中殿筋 小殿筋 大腿筋膜張筋 |
| 梨状筋への神経 | S2 | ピリホルミス |
| 上腕二頭筋への神経 | 神経叢の前部 | 上腕二頭筋 |
| 下腕二頭筋と大腿方形筋への神経 | 神経叢の前部 | 下腕二頭筋 大腿方形筋 股関節大腿関節への分岐 |
| 後大腿皮神経(坐骨神経が少ない) | 腰仙骨幹、S1、S2 | 下殿神経n。 大殿筋に 臀部、大腿部、膝窩、および膝の側面への感覚枝 |
仙骨傍領域は、梨状筋の背側の腹側腱膜、内側の骨盤腱膜、および外側の閉鎖神経内筋の腱膜によって描写されます。 総腓骨成分は梨状筋またはその上を通過し、脛骨成分のみが筋肉の下を通過します。
坐骨神経の脛骨および総腓骨神経の要素はそれぞれ、神経上膜の独自の外層を持っています。 両方のコンポーネントは、坐骨神経の起点からその分岐点まで走る結合組織の密な層によってさらに囲まれています。 この層には何年にもわたっていくつかの名前が付けられてきましたが、最近では一般に坐骨神経の「傍神経鞘」と呼ばれています。 この鞘の深部(ただし、脛骨神経または総腓骨神経の神経上膜の外側)に局所麻酔薬を注射すると、近位および遠位にかなりの距離が広がり、急速に発症し、密なブロックが生じることが示されています。 注射は神経上膜の外側で行われるため、これは「神経内」注射とは見なされません。
局所麻酔薬の選択
サイズが大きいにもかかわらず、坐骨神経ブロックは、神経幹全体の麻酔を達成するために、比較的少量の局所麻酔薬を必要とします。 一般に、20〜25mLの局所麻酔薬で十分です。 局所麻酔薬の種類と濃度の選択は、ブロックが外科的麻酔または疼痛管理のどちらで計画されているかに基づいて行う必要があります(テーブル2)。 長時間の痛みの緩和を求める場合は、長時間作用型の局所麻酔薬の方が適切な場合があります。 エピネフリンの追加は、長期の鎮痛が望まれる膝上切断を受けている患者で正当化される可能性があります。
表2 神経ブロックの局所麻酔薬の選択:麻酔と鎮痛の期間。
| 発症(分) | 麻酔(h) | 鎮痛(h) | |
|---|---|---|---|
| 3%2-クロロプロカイン | 10-15 | 2 | 2.5 |
| 1.5%メピバカイン | 10-15 | 4-5 | 5-8 |
| 2%リドカイン | 10-20 | 5-6 | 5-8 |
| 0.5%ロピバカイン | 15-20 | 6-12 | 6-24 |
| 0.75%ロピバカイン | 10-15 | 8-12 | 8-24 |
| 0.5%ブピバカイン | 15-30 | 8-16 | 10-48 |
詳細
すべての局所麻酔技術と同様に、心拍数、血圧、およびパルスオキシメトリは、ブロックを実行する前に定期的に監視されます。 蘇生装置と救急薬はすぐに利用でき、すぐに使用できる状態でなければなりません。 鎮静を与える前に、フェイスマスクを介した酸素補給が日常的に使用されます。 標準的な局所麻酔トレイは、次の機器で準備されます。
- 滅菌タオルと4インチ。 ×4インチガーゼパック
- 局所麻酔薬を含む20mLシリンジ
- 滅菌手袋、マーキングペン、表面電極
- 皮膚浸潤用の1.5インチ、25ゲージの針XNUMX本
- 長さ10cm、短い斜角、絶縁された刺激針(前方アプローチの場合は15cm)
- 末梢神経刺激装置
- 射出圧力モニター
詳細については、こちらから 局所麻酔用機器.
神経刺激に対する反応の解釈
0.3〜0.5 mAの電流でのハムストリングス、ふくらはぎ、足、またはつま先のけいれんはすべて、坐骨神経叢(神経)の局在化が成功した兆候として使用できます。 テーブル3 に一般的な応答を提示します 神経刺激 適切な対応を得るために取るべき行動の過程。
表3 神経刺激に対する一般的な反応と取るべき行動。
| 得られた応答 | 解釈 | 問題 | Action |
|---|---|---|---|
| 臀筋の局所けいれん | 臀筋の直接刺激 | 針の配置が浅すぎる(表面的) | 針を進め続けます |
| 針は骨に接触しますが、臀筋の局所的な単収縮は誘発されません | 腸骨の尾側または仙骨の外側の近くに挿入された針 | 針の挿入が高すぎる、または内側すぎる | 針をわずかに横方向および尾側に向け直します |
| 針が誘発された骨と坐骨神経痛に遭遇する | 針は坐骨神経の平面を逃し、股関節または坐骨によって止められます | 針が外側(股関節)または内側(坐骨)に挿入されすぎている | 針を引き抜いて、わずかに内側または外側に向け直します(5〜10度) |
| ハムストリングのけいれん | 坐骨神経の主幹の刺激 | なし。 これらの枝は、このレベルで坐骨神経鞘内にあります | 局所麻酔薬を受け入れて注射する |
| 針は深く(10cm)配置されましたが、けいれんは誘発されず、骨との接触もありませんでした | 針が坐骨ノッチを通過しました | 針の配置が低すぎる | 針を少し横方向、または頭側に引っ込めて方向を変えます |
| 生殖器の知覚異常 | 針は仙骨神経叢(陰部神経)の下根を刺激しています | 針の配置が低すぎて内側すぎる | 針を少し頭側および横方向に引っ込めて方向を変えます |
ブロックダイナミクスと周術期管理
坐骨神経ブロックは、針が臀筋を通過するため、患者に不快感を与える可能性があります。 患者の快適さを確保するには、適切な鎮静と鎮痛が重要です。 ミダゾラム2〜4 mgは患者のポジショニングに投与でき、アルフェンタニル500〜750mcgは針挿入の直前に投与されます。 このブロックの一般的な発症時間は、使用する局所麻酔薬の種類、濃度、量に応じて10〜25分です。 ブロック発症の最初の兆候は、通常、足が「異なる」、またはつま先を小刻みに動かすことができないという感覚として患者から報告されます。
NYSORAのヒント
- ブロックの明らかなタイムリーな開始にもかかわらず、不十分な皮膚麻酔が発生する可能性があります。 多くの場合、外科医による切開部位への局所浸潤だけで、手術を進めることができます。
坐骨神経ブロックへの後方アプローチ
一般的な考慮事項
坐骨ブロックへの後方アプローチは、下肢の手術および疼痛管理に幅広い臨床的適用性があります。 ブロックを成功させ、安全に実践するには、より基本的な神経ブロックに関する専門知識が必要です。 膝、ふくらはぎ、アキレス腱、足首、足の手術に特に適しています。 それは、伏在神経によって神経支配されている皮膚の内側ストリップを除いて、膝の下の脚の完全な麻酔を提供します(図6)。 と組み合わせると 大腿神経 or 腰神経叢ブロック、ほぼ足全体の麻酔を達成することができます。
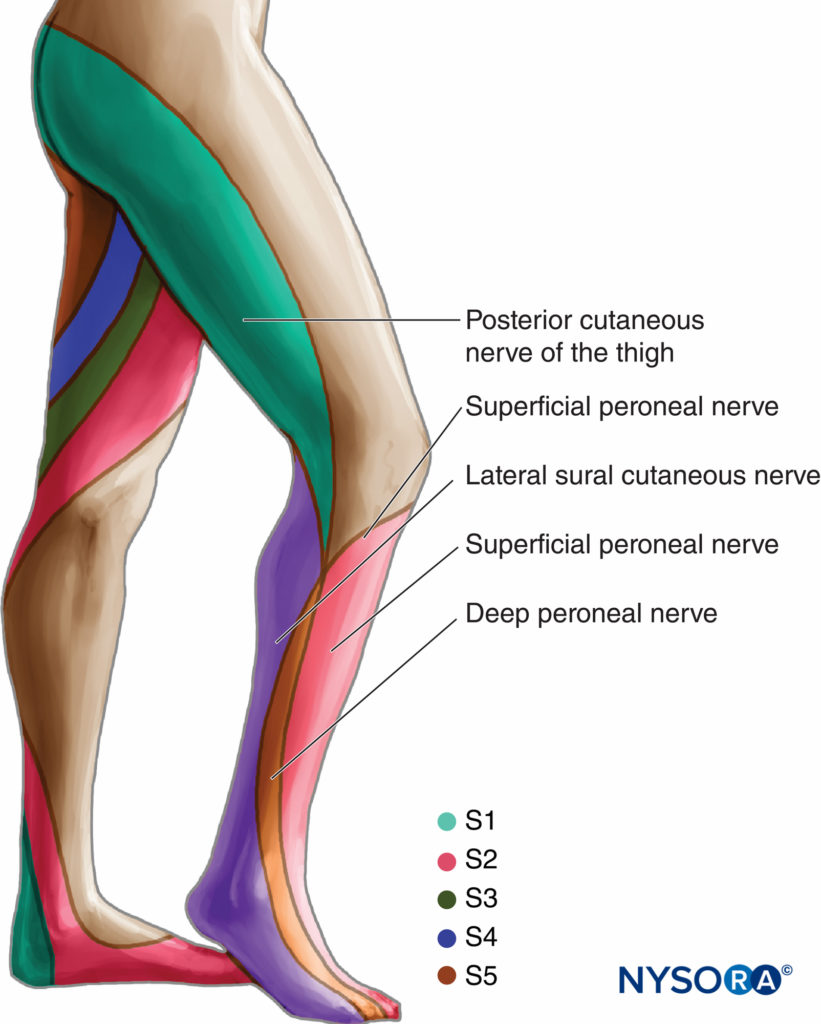
図6 坐骨神経。 皮膚の神経支配。
麻酔の分布
坐骨神経ブロックは、大腿部の後面、ハムストリングス、上腕骨筋、股関節と膝関節の一部、および内側の皮膚を除く膝の下の脚全体の皮膚の麻酔をもたらします。下腿の側面(を参照) 図6)。 手術のレベルに応じて、 伏在 or 大腿神経ブロック 必要とされ得ます。
古典的な後方アプローチ
解剖学的ランドマーク
坐骨ブロックへの後方アプローチの目印は、ほとんどの患者で簡単に識別されます(図7)。 臀部の脂肪組織がこれらの骨の隆起を覆い隠す可能性があるため、適切な触診技術が最も重要です。 ランドマークは、マーキングペンで輪郭が描かれています。
- 大転子
- 上後腸骨棘
- 4つのランドマークの中間点からXNUMXcm遠位の針挿入部位
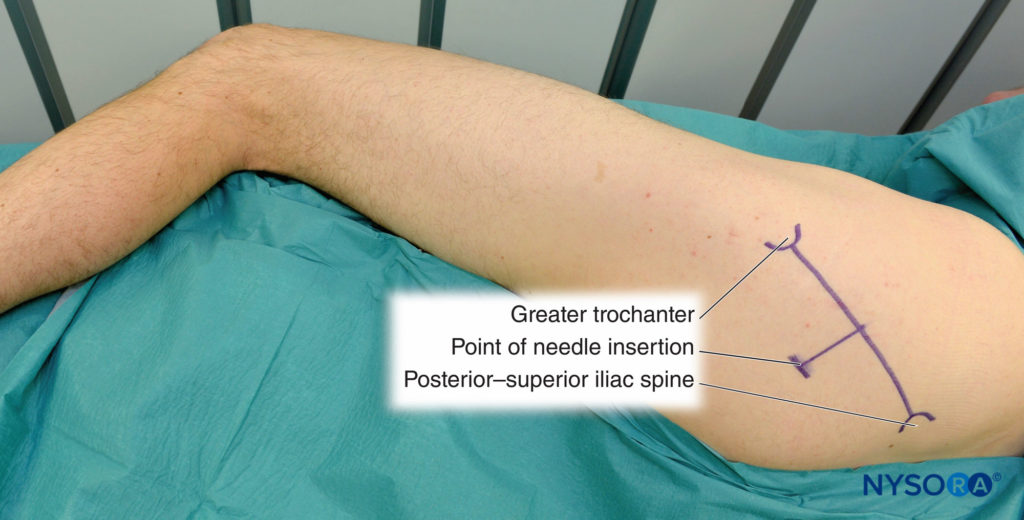
図7 坐骨神経ブロック、後方アプローチ。
テクニック
患者はわずかに前方に横臥位にあります 傾ける–これにより、臀部の軟組織の「たるみ」が防止され、ブロックの配置が大幅に容易になります。 ブロックする側の足は、足またはつま先のけいれんに簡単に気付くことができるように、従属する脚の上に配置する必要があります。 消毒液で洗浄した後、決定された針挿入部位に局所麻酔薬を皮下浸透させます。
NYSORAのヒント
- ベッドの高さを十分に上げ、人間工学に基づいた位置をとって、ブロックの配置中および神経刺激に対する運動反応の観察中に患者が快適で安定した位置をとれるようにします。
触診する手の指を臀筋にしっかりと押し付けて、皮膚と神経の距離を短くする必要があります(図8)。 ブロックの配置中は、触診する手を動かさないでください。 臀部の皮膚と軟組織は非常に動きやすいため、触診する手の小さな動きでも、針挿入部位の位置を大幅に変えることができます。 針は球形の皮膚面に垂直な角度で導入されます(図8A & B)。 ザ 神経刺激装置 臀筋のけいれんの検出と坐骨神経の刺激を可能にするために、最初に1.0〜1.5 mAの電流(2 Hz、100μ秒)を供給するように設定する必要があります。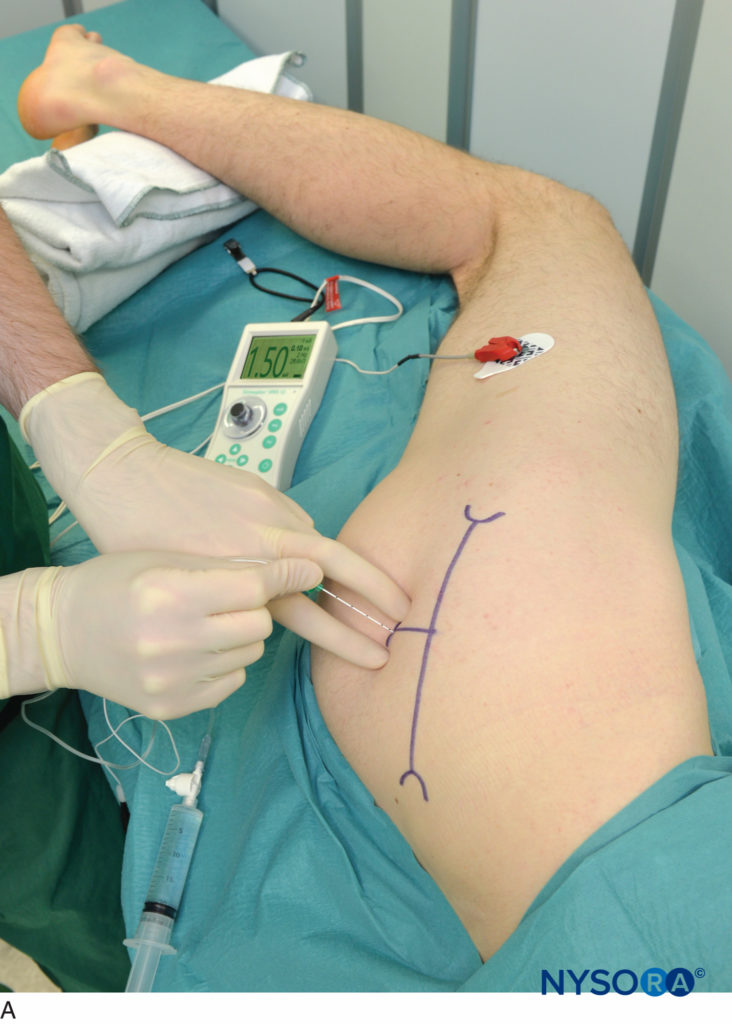
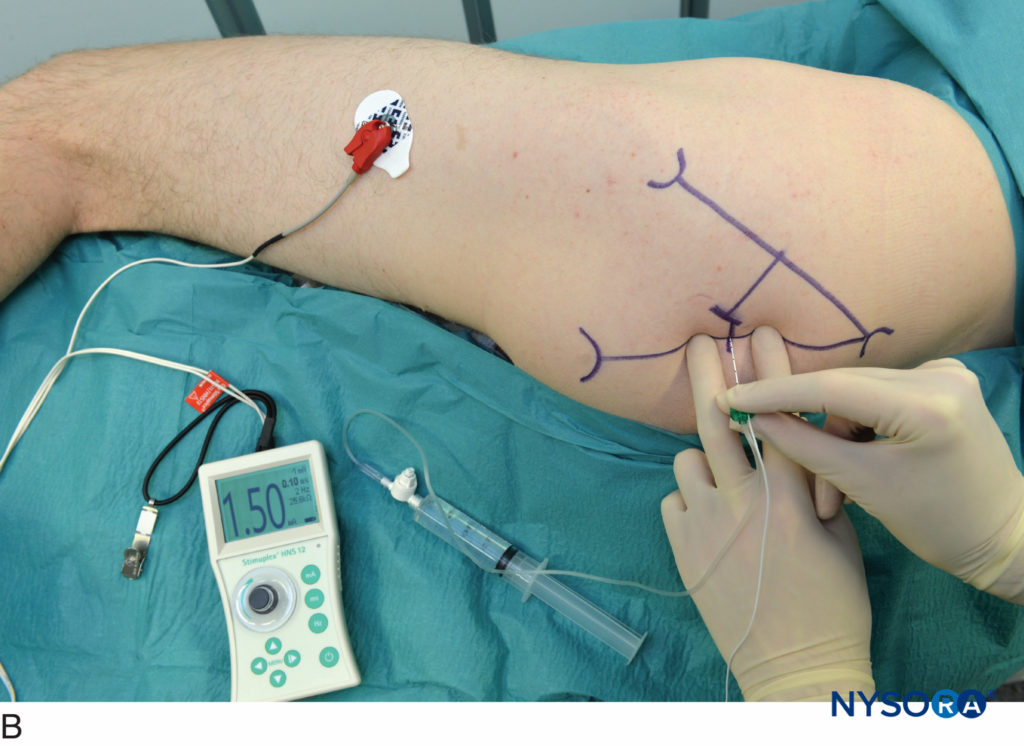
図8 AおよびB.坐骨神経ブロック、後方アプローチ。 針の挿入は垂直面にあります。 触診する手をしっかりと押して、皮膚と神経の距離を縮め、解剖学的構造を安定させます。
針が進むと、最初に観察されるけいれんは臀筋からのものです。 これらのけいれんは、針の位置がまだ浅すぎることを示しているにすぎません。 目標は、0.3〜0.5 mAの電流で、ハムストリングス、ふくらはぎの筋肉、足、またはつま先の目に見えるまたは触知可能なけいれんを達成することです。 このアプローチは、ハムストリングスの筋肉への神経枝の分離の近位の神経を遮断するため、ハムストリングスのけいれんも同様に許容されます。 臀部のけいれんが消えると、刺激に対する坐骨神経の活発な反応が観察されます(ハムストリング、ふくらはぎ、足、またはつま先のけいれん)。 坐骨神経の最初の刺激が得られた後、刺激電流は、0.3〜0.5 mAの電流でけいれんがまだ見られるか感じられるまで、徐々に減少します。 これは通常、5〜8 cmの深さで発生します。血液を負に吸引した後、15〜25 mLの局所麻酔薬を注射します(図9)。 局所麻酔薬の注射に抵抗がある場合は、針を1mm引き抜く必要があります。 その後、注入が再試行されます。 注射に対する持続的な抵抗は、完全な針の引き抜きを促し、再導入の前に針の開通性を確保する必要があります。
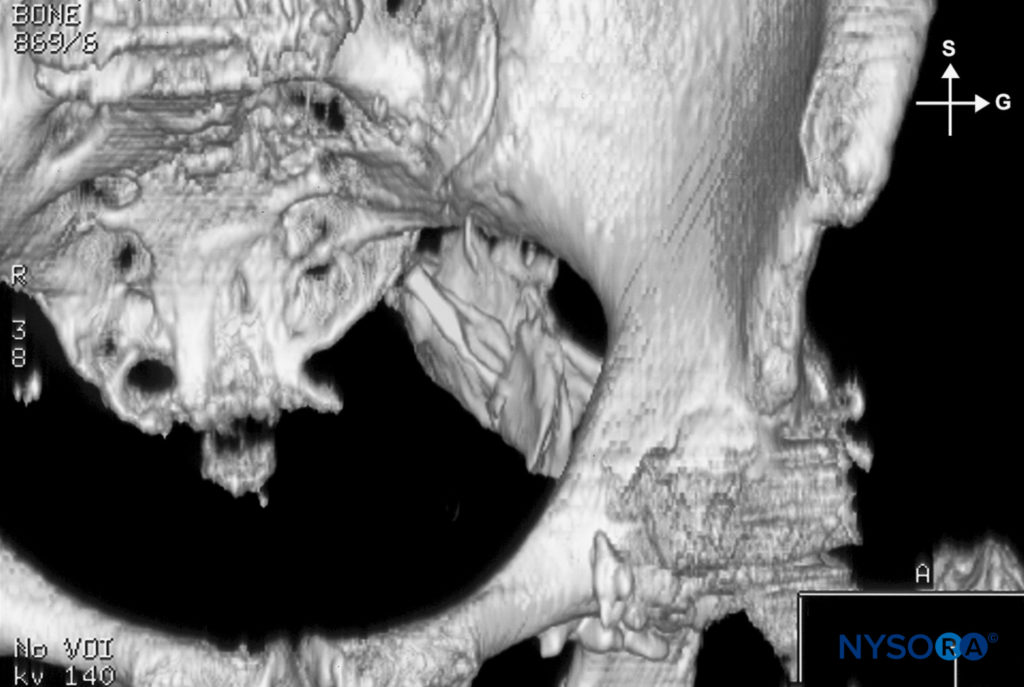
図9 坐骨神経ブロック、後方アプローチ。 注射後の局所麻酔薬の分散。
NYSORAのヒント
- このアプローチによるブロックのレベルは、ハムストリング筋の枝の出発点より上であるため、ハムストリング筋のいずれかの単収縮は、意図的に足の反応を求めることなく、坐骨神経の局在の信頼できる兆候として受け入れることができます。
- 最初の針の通過が神経の局在化をもたらさない場合、それを失敗と見なさないでください。 代わりに、体系的なアプローチを使用してトラブルシューティングを行ってください。
- 神経刺激装置が機能し、適切に接続され、目的の電流を供給するように設定されていることを確認します。
- 最初の針挿入面を精神的に視覚化し、針をわずかに尾側方向(5〜10度)に最初の挿入面に向け直します。
- 上記の操作が失敗した場合は、針を皮膚に引き抜いて、最初の挿入面に少し頭側(5〜10度)に向け直します。
- 神経刺激に対するハムストリングスまたは足の反応が得られない場合は、目印と患者の位置の再評価を促す必要があります。
連続ブロック
連続坐骨神経ブロックは高度な局所麻酔技術であり、その有効性と安全性を確保するために、シングルショット技術の経験が推奨されます。 連続坐骨神経ブロックは、1956年にGrossによって記述されました。現在使用されている技術は、単回注射に似ています。 ただし、針の糸脱毛を容易にするために、尾側方向に針をわずかに角度を付ける必要があります。 カテーテル。 カテーテルの固定とメンテナンスは簡単で便利です。 この技術は、さまざまな下腿、足、足首の手術を受けている患者の手術や術後の痛みの管理に使用できます。 おそらく、このブロックを使用するための唯一の最も重要な適応症は、下肢の切断です。
テクニック
患者のポジショニング、ランドマークのマーキング、皮膚の準備、および局所麻酔薬の浸潤は、上記のように実行されます。 単回注射法の場合と同じ方法で、長さ8〜10 cmの絶縁刺激針(できればTuohyスタイルの先端)を挿入します。 カテーテルの挿入を容易にするために、針の開口部は遠位に向ける必要があります(患者の足に向けて)。
NYSORAのヒント
- カテーテルの挿入が難しい場合は、針の角度を下げると便利です。
- このブロックに通常使用される、より大きなゲージと先の尖っていない針の前進時の痛みを防ぐために、筋肉内に局所麻酔薬を注射することは有用です。
取得後 運動反応 0.3〜0.5 mAの電流で、局所麻酔薬の20mLボーラスが注入されます。 これに続いて、針先から5cm先にカテーテルを挿入します(図10)。 次に、カテーテルを吸引して、不注意による血管内留置をチェックします。
カテーテルを皮膚に固定するための多くの技術が提案されてきた。 安息香の皮膚の準備とそれに続く透明な包帯と布テープの適用は、そのような単純で効果的な方法のXNUMXつです。 注入ポートは、「連続坐骨ブロック」として明確にマークする必要があります。
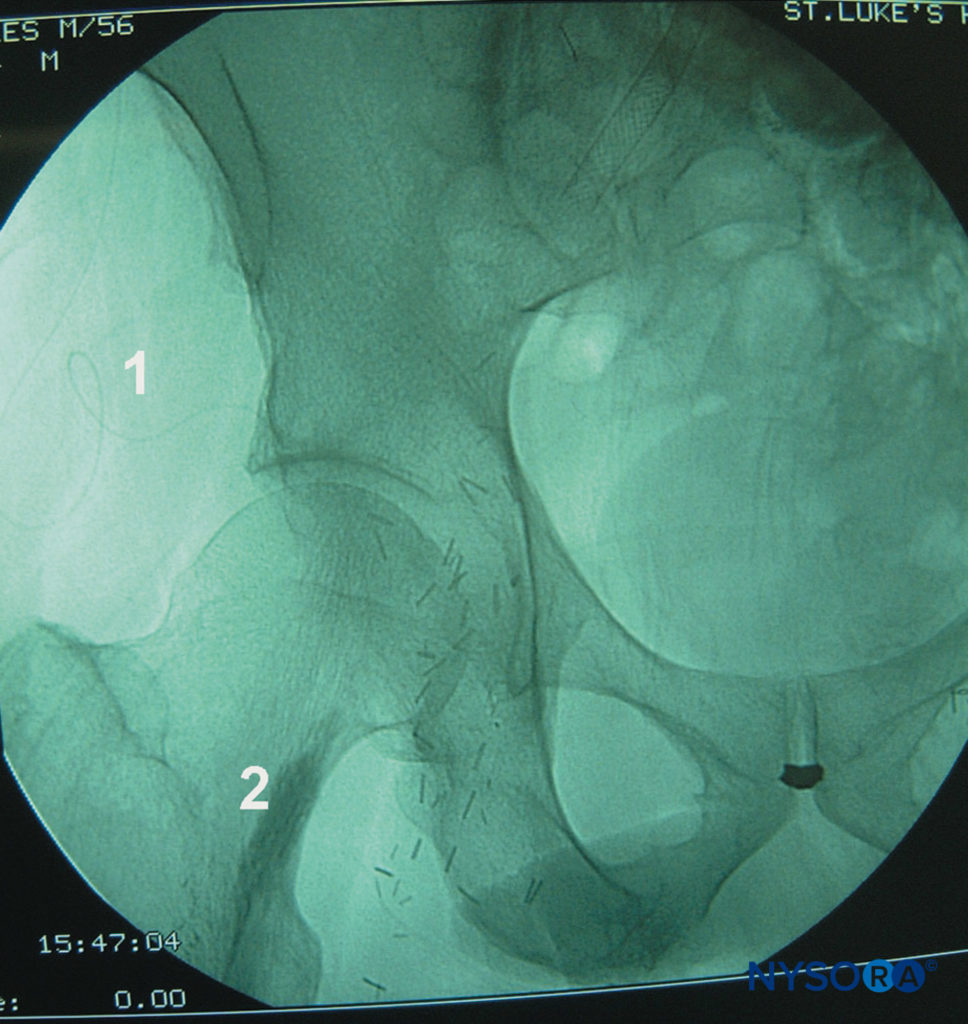
図10 継続的な坐骨神経ブロック、後方アプローチ。 示されているのは、カテーテルの経路(1)と、坐骨神経の鞘内の局所麻酔薬の広がりを示す紡錘形の造影領域(2)です。 この例では、わずか2mLの局所麻酔薬が注入されます。
持続注入
持続注入 カテーテルを介した希薄な局所麻酔薬の最初のボーラス投与後に常に開始されます。 この目的には、ロピバカイン0.2%が一般的に使用されます(15〜20mL)。 ブピバカインまたはL-ブピバカインの希釈溶液も適していますが、望ましくないほど大きな運動ブロックを引き起こす可能性があります。 注入は、患者管理鎮痛(PCA)の投与量が計画されている場合(10 mL)、5 mL/hまたは5mL/hで開始されます。
傍仙骨アプローチ
1993年にMansourによって説明された、仙骨傍坐骨神経ブロックは、局所麻酔薬の持続注入に非常に適しています。 さらに、このブロックは神経叢ブロックの特徴を持ち、仙骨神経叢全体と閉鎖神経の麻酔をもたらします。 Ripartは、一連の94の仙骨傍坐骨神経ブロック症例で400%の成功率を報告しました。 坐骨ブロックへの仙骨傍アプローチは、特に下肢と組み合わせた場合に、下肢の手術および疼痛管理に幅広い臨床的適用性があります。 大腿 または腰筋コンパートメントブロック。 この技術は高い成功率と関連しており、膝窩と膝の手術に特に適しています。
麻酔の分布
仙骨傍坐骨神経ブロックは、大腿後部の皮膚、ハムストリングス、および大腿二頭筋の麻酔をもたらします。 股関節と膝関節の一部。 下腿の内側皮膚皮膚を除く膝下の脚全体(を参照) 図6)。 モリスは、坐骨神経ブロック後の閉鎖神経への麻酔の拡張を示しました。これは、数値スケールでの内転筋力低下の存在によってテストされました。 しかし、Jochumは、閉鎖神経が仙骨傍坐骨神経ブロックによって散発的に影響を受けることを示唆しました。
解剖学的ランドマーク
坐骨ブロックへの傍仙骨アプローチのランドマークは、ほとんどの患者で簡単に識別されます(図11)。 臀部の脂肪組織がこれらの骨の隆起を覆い隠す可能性があるため、注意深い触診技術が重要です(図12 & 13)。 次のランドマークは、マーキングペンで囲まれています。
- 上後腸骨棘(PSIS)
- 坐骨結節(IT)
- PSISとITの間に線が引かれます。 針の挿入点は、この線のPSISの6cm尾側にあります。 この時点で絶縁針が挿入され、矢状面で前進します。
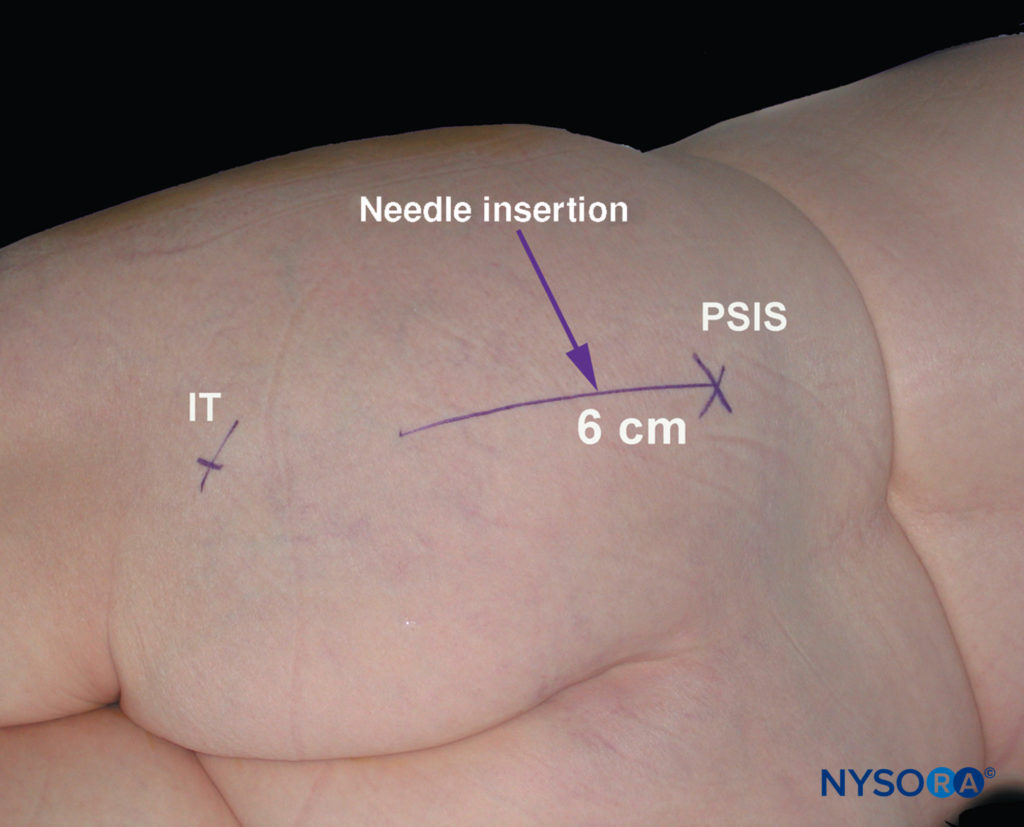
図11 坐骨神経ブロックへの傍仙骨アプローチ。 上後腸骨棘(PSIS)と坐骨結節(IT)が示されています。 針挿入部位は、PSISとITを結ぶ線上でPSISに対して6cmの尾側としてマークされています
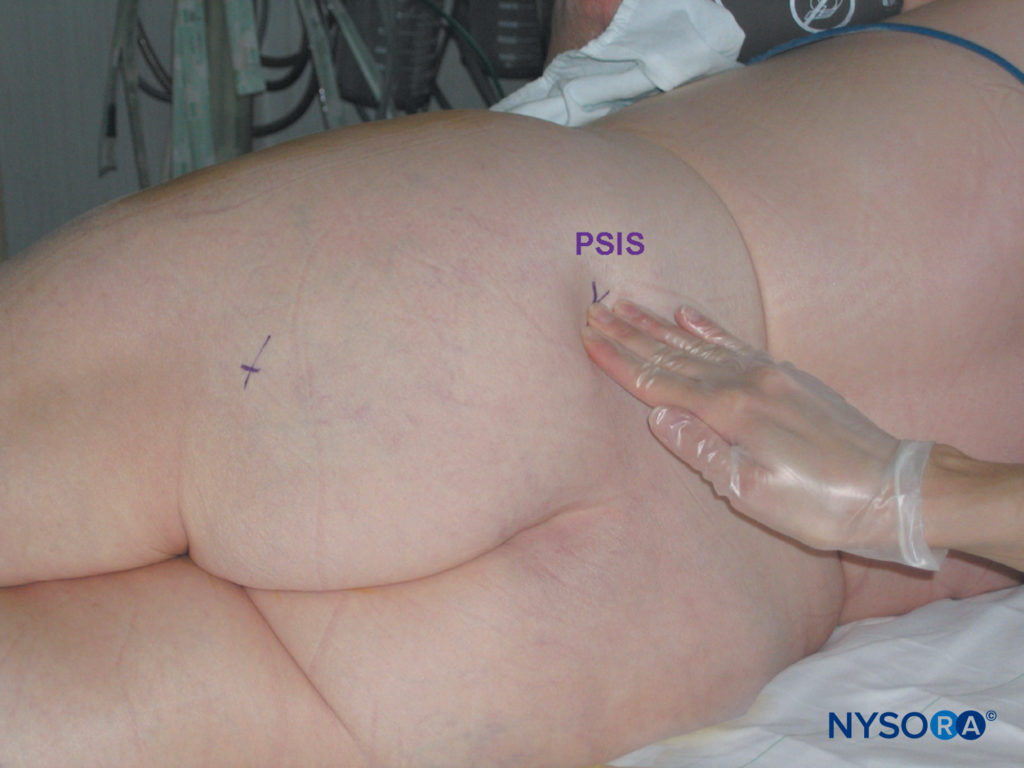
図12 傍仙骨坐骨神経ブロック。 上後腸骨棘(PSIS)を特定するための触診技術。
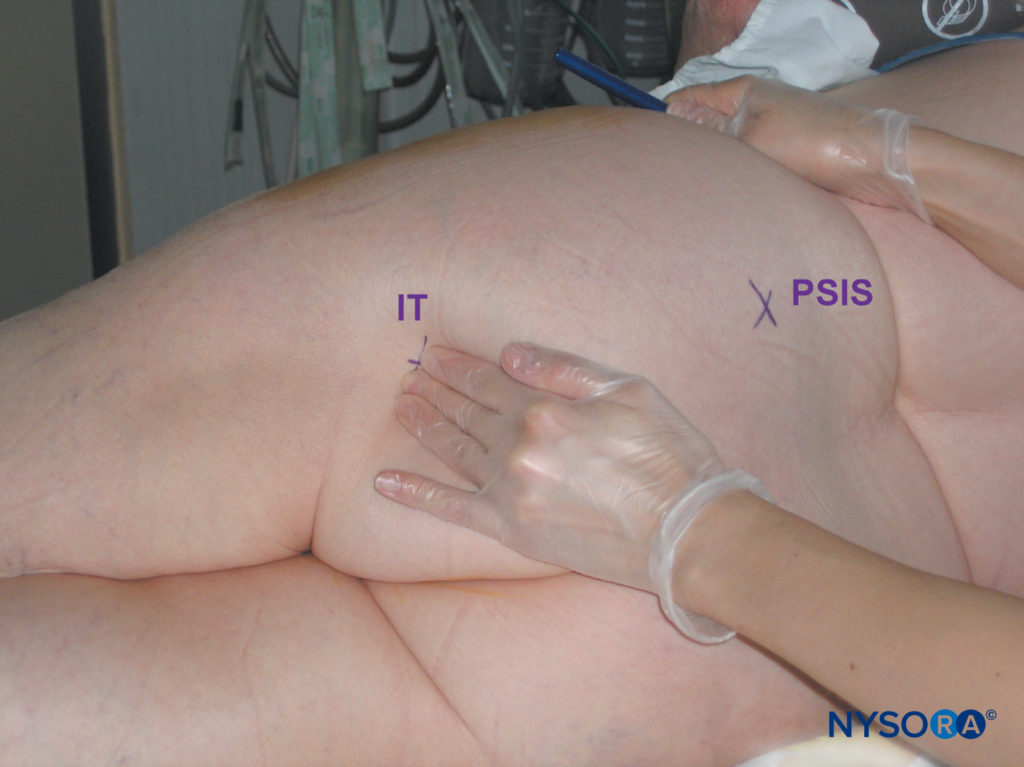
図13 傍仙骨坐骨神経ブロック。 坐骨結節を特定するための適切な触診技術。 (IT、坐骨結節; PSIS、上後腸骨棘。)
テクニック
患者は、坐骨ブロックへの古典的な後方アプローチに必要な位置と同様に、横臥位に配置されます(図13)。 従属する手足はまっすぐに保たれ、ブロックされる手足は腰と膝の両方で曲げられます。 手順全体を通して患者の快適さを確保するには、適切な鎮静と鎮痛が必須です。 消毒液で洗浄した後、決定された針挿入部位に局所麻酔薬を皮下浸透させます。
- 骨との接触は通常、仙骨または腸骨の翼との針の接触を示し、より大きな坐骨ノッチの上および近くにあります。
- この場合、針は引き抜かれ、わずかに尾側および横方向に向け直されます。
- 骨との接触は、深さテストとして使用できます。 針の深さが記録されています。 針はこの深さを超えて2cm以上進めないでください。 この部位では、骨盤を離れながら大坐骨孔の上部で坐骨神経に接近します。 針を深く進めると、骨盤内臓や血管が怪我をする危険性があります。
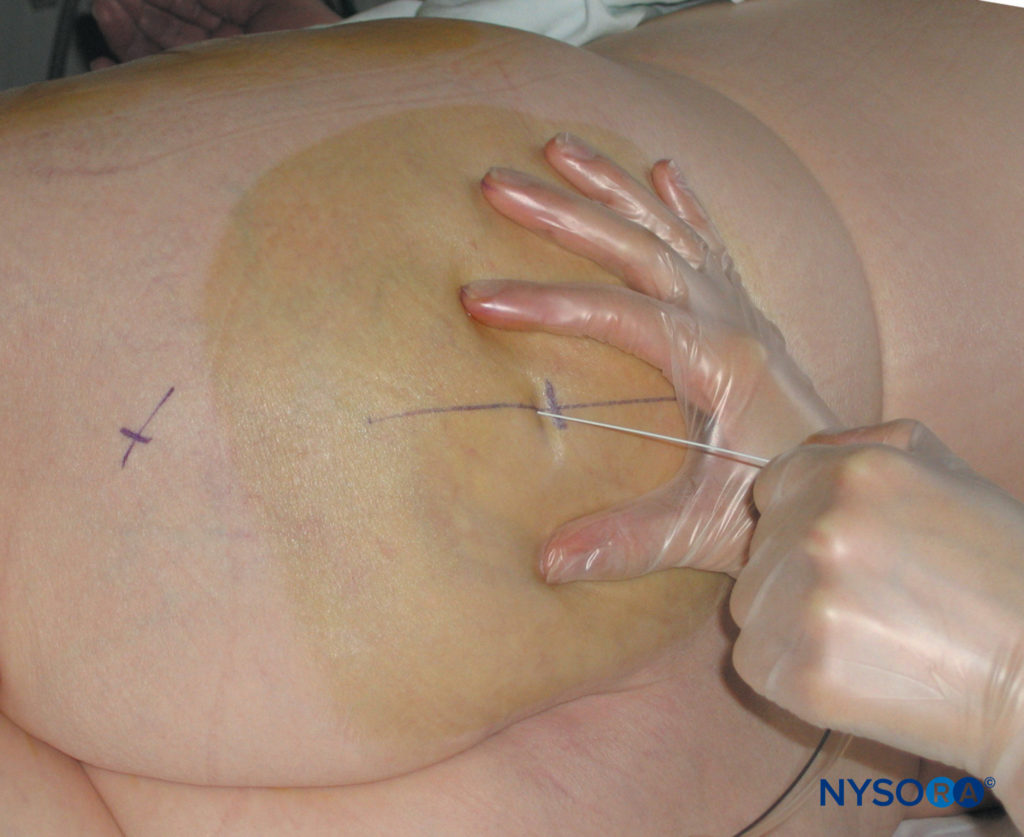
図14 傍仙骨坐骨神経ブロック。 針の挿入は水平面に垂直です。
針は皮膚に対して垂直に挿入され、ゆっくりと進められます(図14)。 坐骨神経叢の運動反応は通常、6〜8cmの深さで得られます。 目標は、0.3〜0.5 mAの電流強度で、ハムストリングス、ふくらはぎの筋肉、足、またはつま先の目に見えるまたは触知可能なけいれんを達成することです。 遠位運動反応は、脛骨反応または腓骨反応のいずれかである可能性があります。両方のコンポーネントを刺激する必要はありません(図15)。 このアプローチは、ハムストリング筋への神経枝の分離の近位にある坐骨神経を遮断するため、ハムストリングのけいれんも同様に許容されます。
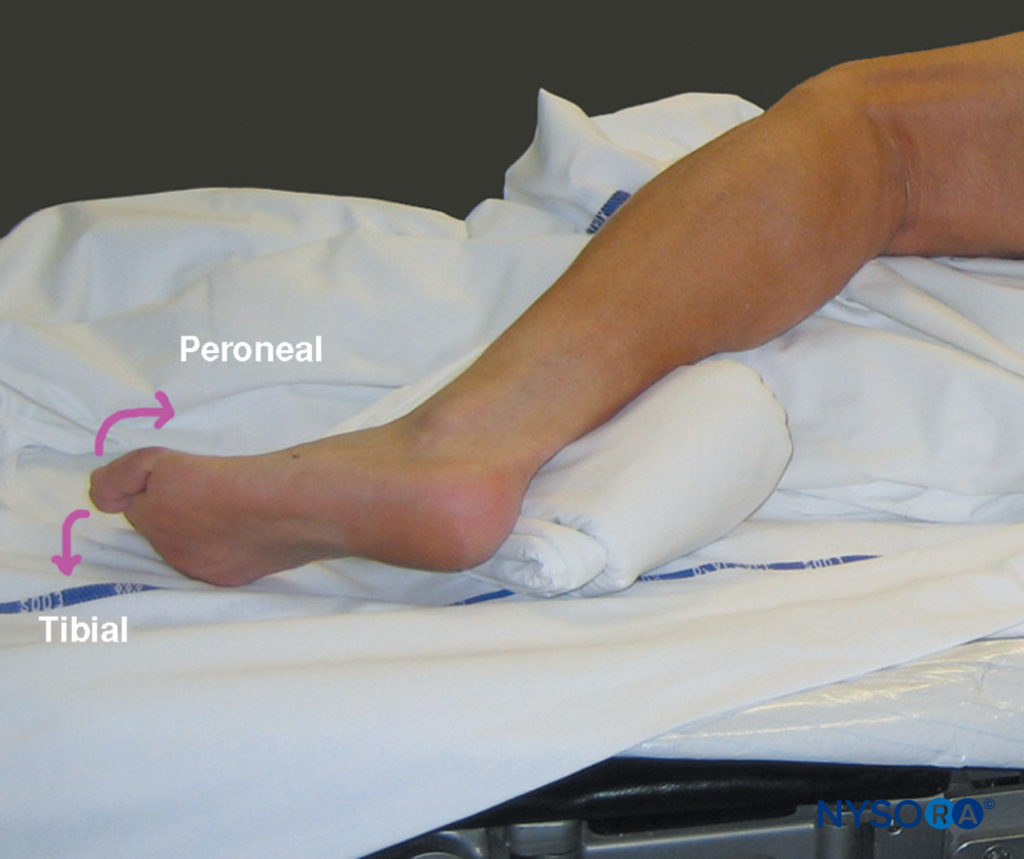
図15 坐骨神経刺激:総腓骨神経と脛骨神経の運動反応は、坐骨神経の適切な局在を示しています。
適切な反応が得られたら、20〜25mLの局所麻酔薬を断続的に吸引しながらゆっくりと注射します(図16).
Cuvillonetal。 仙骨傍坐骨神経ブロックを、XNUMX回またはXNUMX回の刺激によるウィニーのアプローチと比較しました。 ダブルインジェクション技術を使用したウィニーのアプローチは、ウィニーのシングルインジェクション技術および傍仙骨法と比較して、ブロックを実行するためにより多くの時間を必要としました。 感覚ブロックと運動ブロックの開始はダブルインジェクション法で大幅に速くなりましたが、ダブルインジェクションブロックを実行するために必要な追加の時間は、より速い開始の利点を排除しました。
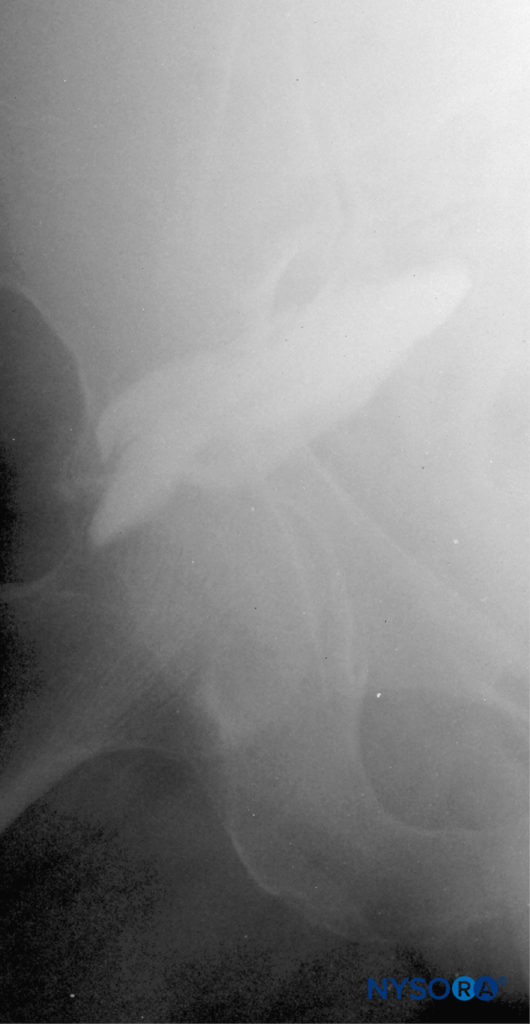
図16 仙骨傍神経ブロック:注射後の造影剤の分散、「負の」造影剤の兆候、および注射液の典型的な紡錘状の分布。
連続傍仙骨坐骨神経ブロック
連続傍仙骨坐骨神経ブロックは、単回注射に似ています。 ただし、カテーテルの糸脱毛を容易にするために、針のわずかな尾側の角度が必要です。 の確保と維持 カテーテル 簡単で便利です。 この技術は、さまざまな膝、下腿、足、および足首の手術を受けている患者の手術および術後の痛みの管理に使用できます。 この手法は、連続ブロックニードルが使用されることを除いて、シングルインジェクション手法と同じです(図17)。 カテーテルの挿入を容易にするために、針の開口部は遠位を向いている必要があります。 刺激電流の初期強度は1.0〜1.5mAである必要があります。
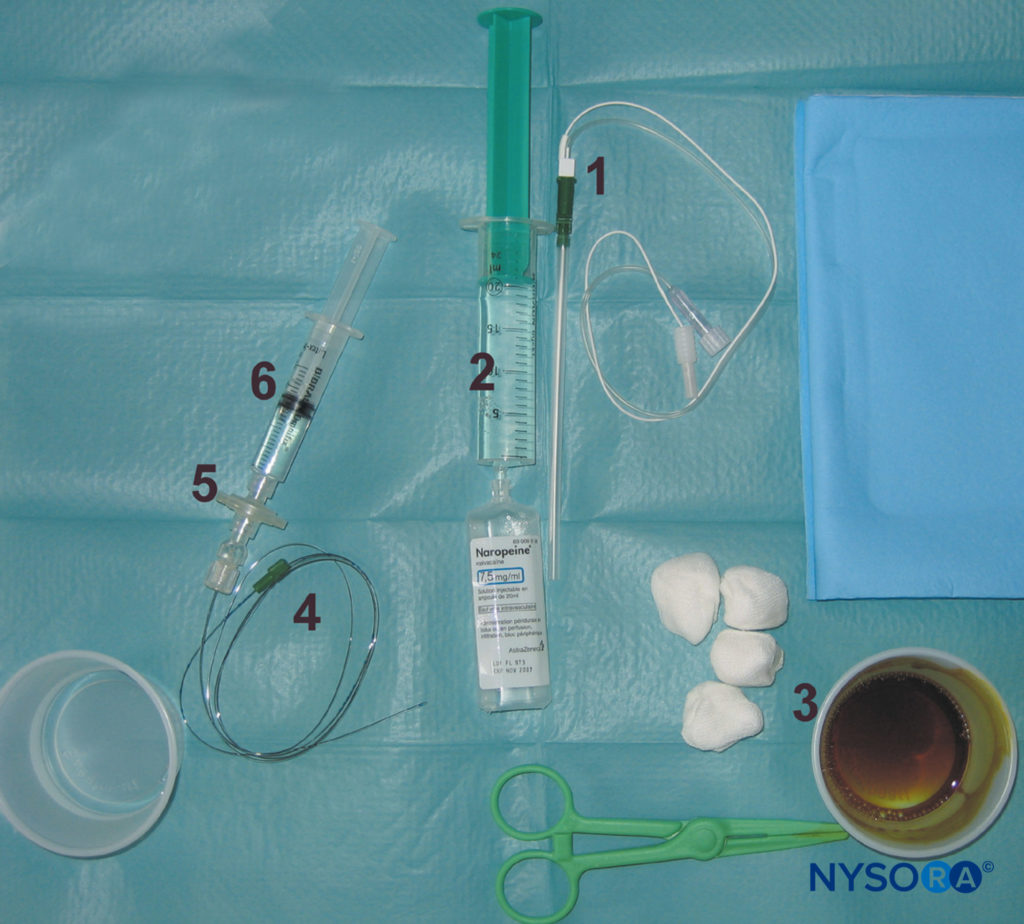
図17 連続坐骨ブロックのための機器
NYSORAのヒント
- 持続的な留置中の痛みを軽減するには、局所麻酔薬を筋肉内に注射するのが役立ちます。 神経ブロック 針。
0.3〜0.5 mAで運動反応を得た後、局所麻酔薬の20 mLボーラスを注入し、カテーテルを針先から3〜5cm挿入します。 カテーテルの配置の確認が必要な場合は、造影剤をカテーテルから注入し、X線画像を調べることができます。 前後のX線写真の坐骨ノッチを横切る斜めの向きの長さ2〜3 cmの紡錘体の存在、および/または仙骨根の陰影は、正しい平面への注入とカテーテルの適切な配置を示していると見なされます(を参照)。 図18)。 カテーテルを固定した後、 輸液 (例えば、ロピバカイン0.2%、5 mL / hr、5 mL / q60minの患者管理ボーラス)が開始されます。
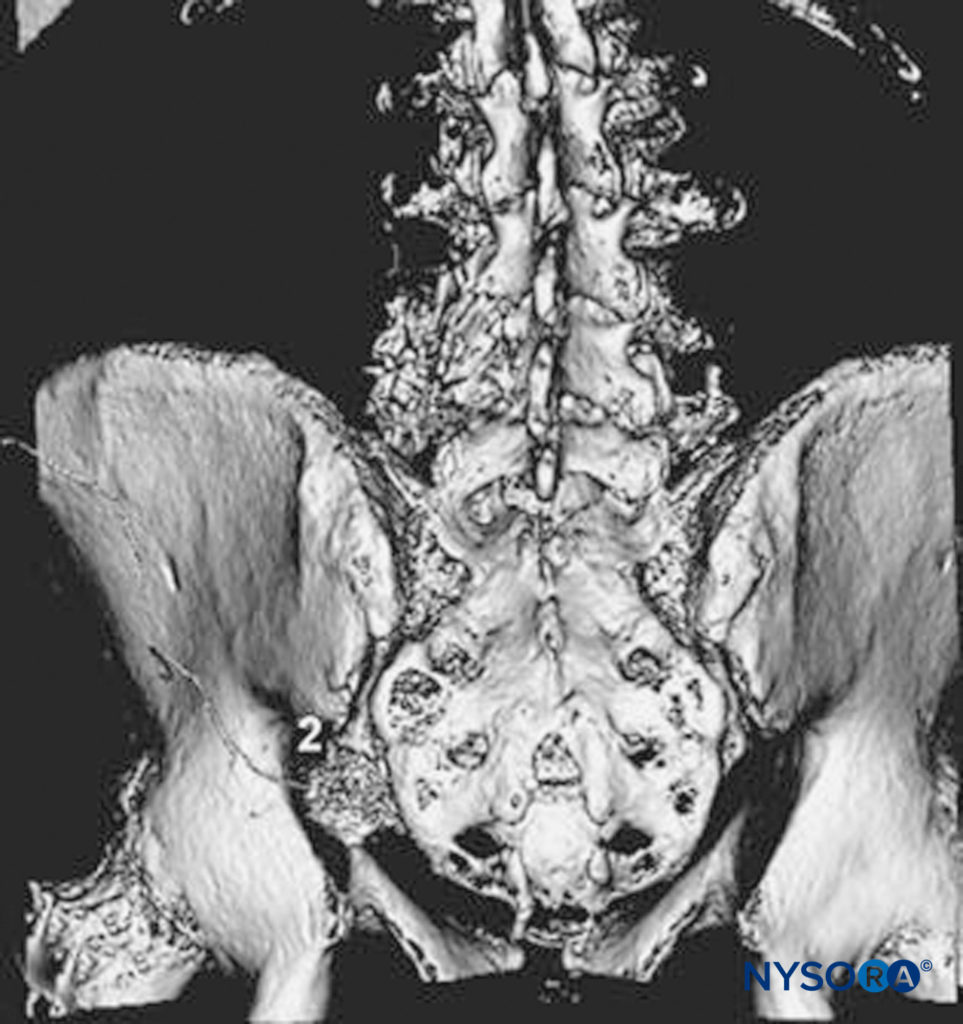
図18 仙骨傍坐骨ブロック:カテーテルの経路と坐骨神経周囲の注入物の視覚化が示されています。
代替の後方アプローチ
ディベネデットは、2002年に坐骨神経ブロックへの臀部下アプローチについて説明しました。この技術は、坐骨神経へのより近位のアプローチに代わる優れた方法であり、ブロック配置中に患者が経験する不快感を軽減する可能性があります。 臀部下アプローチの目印は、大腿骨の大転子、坐骨結節、および中点がマークされた4つの間の線です。 中点から別の線を垂直に引き、尾方向に20 cm延長して、針の挿入点を特定します。 このアプローチには、10ゲージ、20 cmの針と神経刺激装置が使用され、坐骨神経のけいれんが0.5 mA以下の電流で得られたときに、XNUMXmLの局所麻酔薬が注入されます。
注目すべきことに、坐骨ブロックへの超音波ガイド下臀部下アプローチは、現代の局所麻酔で最も一般的な坐骨神経ブロック技術の10つになっています。 骨盤レベルでの坐骨神経への従来のアプローチでは、骨盤の骨構造を特定する必要があります。 臀部のサイズは個人によって異なり、同じ個人でも時間の経過とともに変化しますが、坐骨神経と骨盤の関係は生涯一定です。 この前提を使用して、フランコは、深い骨構造の触診を必要としない坐骨神経ブロックへのより単純化されたアプローチを提案しました。 このアプローチの目印は、臀裂の正中線と、ブロック針が挿入される臀裂の正中線のXNUMXcm外側の点です。 針の挿入点を見つけるとき、臀部の湾曲は無視されます。 針挿入部位に印を付けるときは、その後の組織の反動が起こり、神経までの距離が過小評価されるため、軟組織を伸ばさないように注意する必要があります。 患者はうつ伏せまたは横向きの位置にあり、針は正中線と平行に挿入されます。
後方アプローチの合併症とそれらを回避する方法
テーブル4 坐骨神経ブロックの起こりうる合併症とリスクを減らす方法についての説明をリストします。
表4 合併症とそれらを回避する方法。
| 感染症 | 厳格な無菌操作を使用する |
| 血腫 | 特に抗凝固療法を受けている患者では、複数の針の挿入を避けてください |
| 血管穿刺 | 深い針の挿入を避ける(骨盤血管) |
| 局所麻酔薬の毒性 | 大きな血管が近くにあり、急速に吸収される可能性があるため、大量かつ大量の局所麻酔薬の使用は避けてください。 局所麻酔薬の注射は、血管内注射を除外するためにゆっくりと頻繁に吸引して行う必要があります |
| 神経損傷 | 坐骨神経は、機械的および圧力による損傷に対して独特の素因を持っています 神経刺激とゆっくりとした針の前進を使用する 患者が痛みを訴えるとき、または注射に異常に高い圧力がかかる場合は、局所麻酔を注射しないでください 注射への抵抗が満たされたときに針が組織の破片で塞がれていると思い込まないでください <0.2 mAの電流強度で刺激が得られた場合は、局所麻酔薬を注入する前に、針をわずかに引き抜いて、>0.2mAの電流強度で同じ応答を取得します。 |
| 神経損傷 | 臀筋のけいれんが止まったら、ゆっくりと針を進めて、急速に進む針に坐骨神経を突き刺さないようにします。 |
| その他 | 無感覚な四肢のケアについて患者と看護スタッフに指示する 麻酔をかけた坐骨神経のストレッチと長期の虚血(座位)を避けるために、頻繁に体を再配置する必要があることを説明します 褥瘡の発症を防ぐために、長時間の安静または睡眠中にかかとのパッドをアドバイスしてください |
| 骨盤内臓器の穿孔 | 針を内側に向けることは、この合併症を念頭に置いて行う必要があります |
| 陰部神経の麻酔 | 仙骨神経叢の枝である陰部神経は、注入された局所麻酔の拡散により、仙骨傍神経ブロックによって麻酔される可能性があります この問題は一過性であることを患者に知らせます |
| 止血帯 | 坐骨神経鞘内の局所麻酔薬の注射、エピネフリン、および注射部位への止血帯はすべて組み合わさって、坐骨神経の虚血を引き起こす可能性があります |
前のアプローチ
一般的な考慮事項
坐骨神経ブロックへの前方アプローチは、高度な神経ブロック技術です。 このブロックは、膝下の脚、特に足首と足の手術に適しています。 それは、伏在神経によって神経支配される皮膚の内側ストリップを除いて、膝の下の脚の完全な麻酔を提供します(図19)。 と組み合わせると 大腿神経ブロック、膝全体と下腿の麻酔が達成されます。 麻酔の分布がより制限されており、より高いレベルのスキルが必要とされるため、前方アプローチは後方アプローチよりも臨床的に適用可能性がはるかに低くなります。 さらに、この技術は、坐骨神経に到達するために必要な針挿入の深い位置と垂直角度のため、カテーテル挿入には適していません。 したがって、このブロックは、後方アプローチに必要な横方向の位置に簡単に移動できない患者に最適です。 例:脊椎損傷または全身麻酔下の患者。
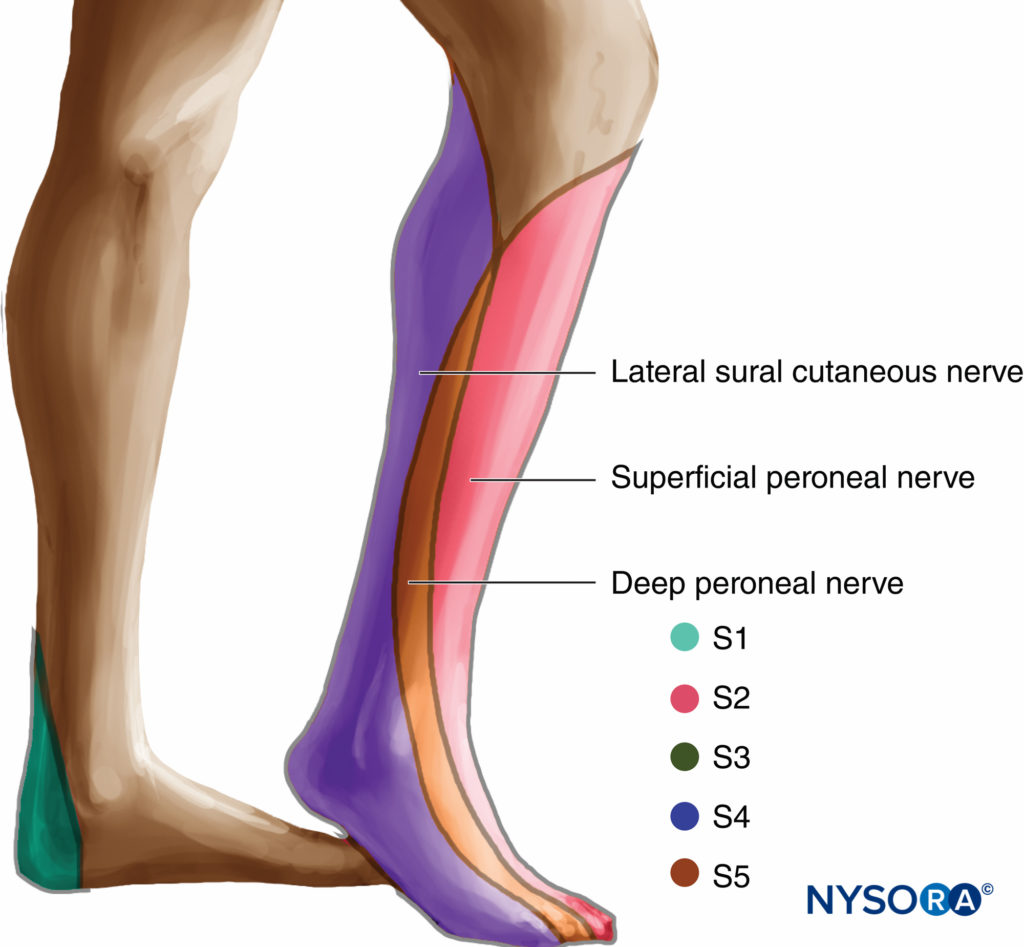
図19 坐骨神経ブロックへの前方アプローチによる麻酔の分布
ベックによる最初の説明以来、何人かの臨床医がこのブロックのためのより信頼できるランドマークと技術を考案しようと試みました。 ただし、説明されているすべてのアプローチは、骨の隆起、軟組織、または大腿動脈を目印として使用するかどうかに関係なく、ほぼ同じポイントで針挿入部位を導き出します。 さらに、これらの異なるアプローチが針の挿入部位でわずかに異なっていたとしても、坐骨神経(8〜12 cm)に到達するために必要な針による長い経路と、長い先端の鈍い針が挿入時に曲がる傾向があります。技術の精度を上げることになると、組織はそのような違いを無意味にします。
詳細
標準的な局所麻酔トレイは、次の機器で準備されます。
- 滅菌タオルと4インチ×4インチ。 ガーゼパック
- 局所麻酔薬を含む20mLシリンジ
- 滅菌手袋、マーキングペン、表面電極
- 皮膚浸潤用の1.5インチ、25ゲージの針XNUMX本
- 長さ15cm、短い斜角、絶縁された刺激針
- 末梢神経刺激装置
詳細については、こちらから 局所麻酔用機器.
解剖学的ランドマーク
次のランドマークは、マーキングペンを使用して日常的に輪郭を描く必要があります(図20):
- 大腿骨のしわ
- 大腿動脈の脈拍
- 大腿動脈の脈拍を通過し、大腿骨のしわに垂直な線上で4〜5cm遠位にマークされた針挿入点
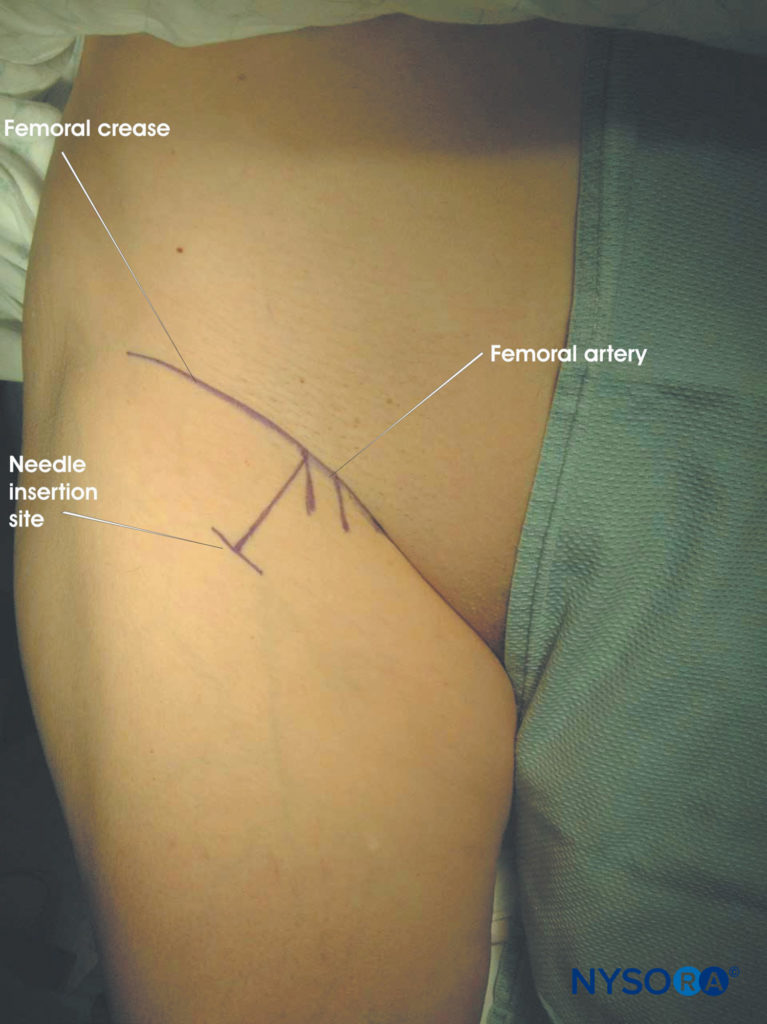
図20 前方アプローチによる坐骨神経ブロック。
テクニック
患者を仰臥位にした状態で、脚をテーブル上で完全に伸ばします。 消毒液でその部分を洗浄した後、局所麻酔薬を針挿入部位の皮下に浸透させます。 触診する手の指を大腿四頭筋にしっかりと押し付けて、皮膚と神経の距離を縮めます。 ブロック針(に接続されている 神経刺激装置 1.5mAの電流を供給するように設定)は、皮膚面に垂直な角度で導入されます(図21)。 坐骨神経の運動反応は、通常、8〜12cmの深さで得られます。 許容できる反応は、0.3〜0.5 mAの電流でのふくらはぎの筋肉、足、またはつま先の目に見えるまたは触知可能なけいれんです。 血液を負に吸引した後、20mLの局所麻酔薬をゆっくりと注射します。 高い場合 射出圧力 が検出されたら、針を1 mm引き抜いて、注射を再試行する必要があります。 高い場合 射出圧力 持続する場合は、さらに試行する前に、針を引き抜いて洗い流す必要があります。
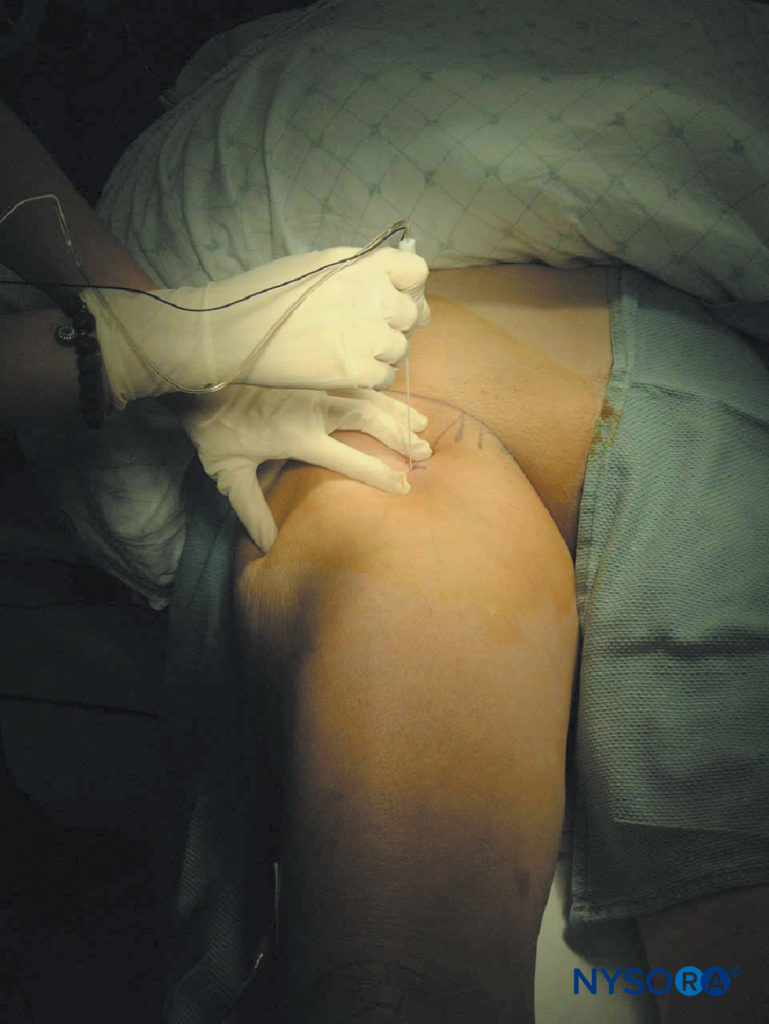
図21 前方アプローチによる坐骨神経ブロック。 針挿入。
NYSORAのヒント
- 大腿四頭筋の局所的なけいれんは、針の前進中にしばしば誘発されます。 針はこれらのけいれんを超えて進められるべきです。
- 針のさらなる前進に伴う大腿神経損傷の懸念がありますが、このレベルでは、大腿神経は可動で、ゆっくりと前進する先の尖っていない針が貫通する可能性が低い小さな末端枝に分割されます。
- 患者のかかとをベッドの表面に置くと、坐骨神経が刺激された場合でも足がけいれんするのを防ぐことができます。 これは、足首をフットレストに置くか、アシスタントにふくらはぎまたはアキレス腱を継続的に触診させることで防ぐことができます。
- ハムストリング筋への分岐は、針挿入のレベルで坐骨神経の主幹を離れる可能性があるため、ハムストリングのけいれんは、坐骨神経局在の信頼できる兆候として受け入れられるべきではありません。
針の前進中に骨の接触が頻繁に発生します。 これは、針が大腿骨(通常は小転子)に接触したことを示しています。 この場合、足は最初に横方向に回転します。これにより、小転子が針の経路から外れ、針のより深い前進と神経の局在化が可能になります。 この操作が失敗した場合、針はわずかに内側にリダイレクトされるか、より内側に再挿入されます。 テーブル5 神経刺激に対するいくつかの一般的な反応と、適切な反応を得るために取るべき行動の過程をリストします。
表5 神経刺激に対する反応の解釈。
| 得られた応答 | 解釈 | 問題 | Action |
|---|---|---|---|
| 大腿四頭筋のけいれん(膝蓋骨のけいれん) | 一般; 大腿神経の枝の刺激 | 針の浅すぎる(表面的な)配置 | 針を進め続けます |
| 大腿骨のしわ領域での局所的なけいれん | 腸腰筋または恥骨筋の直接刺激 | 針の挿入が良すぎる | 手順を停止し、ランドマークを再評価します |
| ハムストリングのけいれん | 針は、坐骨神経のハムストリング筋への枝を刺激している可能性があります。 より高い電流でハムストリングスを直接刺激することも可能です | 信頼できない-針が坐骨神経の近くにあるかどうかを判断するのは難しい | 針を引き抜いて、わずかに内側または外側に向け直します(5〜10度) |
| 針は深く(12〜15 cm)配置されていますが、けいれんは誘発されず、骨は接触していません。 | 針が内側すぎる可能性があります | 少し横方向に引き出してリダイレクトします | |
| ふくらはぎ、足、またはつま先のけいれん | 坐骨神経の刺激 | なし | 局所麻酔薬を受け入れて注射する |
概要
坐骨神経ブロックは1920年に記述されましたが、多くの施術者は、その複雑さが認識されているため、このブロックを避けました。 坐骨神経ブロックは、このブロックと大腿神経ブロックまたは腰神経叢ブロックの組み合わせで脚のほぼ全体を麻酔できるため、局所麻酔医が習得するための重要な技術です。 後部坐骨神経ブロックは中程度の難易度ですが、解剖学の実践と知識があれば、高い成功率を達成できます。 多くのアプローチが提案されています。 この章では、最も関連性の高いものを紹介しました。 最後に、説明されているほとんどすべてのアプローチは、臨床効果が類似しています。 したがって、ほとんどの臨床適応症にはこれで十分であるため、単一のアプローチを十分に学ぶことをお勧めします。
参考文献
- Sherwood-Dunn B:地域麻酔:(ビクターポーシェのテクニック)。 ペンシルベニア州フィラデルフィア:デイビス、1921年。
- ラバトG:局所麻酔:その技術的および臨床的応用。 ペンシルベニア州フィラデルフィア:サンダース、1924年。
- CôtéAV、Vachon CA、Horlocker TT:VictorPauchetからGastonLabatへ:外科医の診療から医師の麻酔科医への局所麻酔の変換。 Anesth Analg 2003; 96(4):1193-1200。
- ウィニーAP:局所麻酔。 Surg Clin North Am 1975; 55:861–892。
- ベックGP:坐骨神経ブロックへの前方アプローチ。 麻酔学1963;24:222–224。
- Raj PP、Parks RI、Watson TD、Jenkins MT:坐骨神経ブロックへの新しい単一位置仰臥位アプローチ。 Anesth Analg 1975; 54:489–493。
- di Benedetto P、Bertini L、Casati A、et al:坐骨神経ブロックへの新しい後方アプローチ:古典的な後方アプローチとの前向き無作為化比較。 Anesth Analg 2001; 93:1040–1044。
- Cuvillon P、Ripart J、Jeannes P、et al:坐骨神経を遮断するための、仙骨傍アプローチと後方アプローチの比較。 Anesthesiology 2003; 98:1436–1441。
- Mansour NY、Bennetts FE:膝手術後の鎮痛のための連続腰神経叢と単発坐骨神経ブロックの組み合わせの観察研究。 Reg Anesth 1996; 21:287–291。
- Babinski MA、Machado FA、Costa WS:上双子筋を取り巻く坐骨神経の高分裂におけるまれな変化。 Eur J Morphol 2003; 41:41–42。
- Vloka JD、Hadzic A、April EW、et al:膝窩の坐骨神経の分裂と膝窩神経ブロックにおけるその考えられる影響。 Anesth Analg 2001; 92:215–217。
- Andersen HL、Andersen SL、Tranum-Jensen J:坐骨神経の傍神経鞘内への注射:超音波画像、肉眼解剖学、および組織学的分析の直接比較。 Reg AnesthPainMed。 2012; 37:410–413。 1
- Vloka JD、HadzićA、Lesser JB:膝窩の神経の一般的なエピネウラルシースと坐骨神経ブロックへの影響の可能性。 AnesthAnalg。 1997; 84:387–390。
- フランコCD:末梢神経に関連する結合組織。 Reg AnesthPainMed。 2012; 37:363–365。
- スミスBE、シギンズD:坐骨神経の少量、高濃度のブロック。 麻酔1988;43:8–11。
- Sinnott CJ、Strichartz GR:ラットの神経ブロックに対するレボブピバカインとロピバカインの比較。 Reg Anesth Pain Med 2003; 28:294–303。
- Eledjam JJ、Ripart J、Viel E:下肢へのロピバカインの臨床応用。 Curr Top Med Chem 2001; 1:227–231。
- カサティA、ファネリG、ボルギB、トーリG:ロピバカインまたは下肢末梢神経ブロック用の2%メピバカイン。 イタリア麻酔学会、麻酔、集中治療室の整形外科麻酔に関する研究会。 麻酔学1999;90:1047–1152。
- Hadzic A、Vloka J:末梢神経ブロック:原理と実践。 ニューヨーク州ニューヨーク:McGraw-Hill、2004年。
- Bruelle P、Muller L、Bassoul B、Eledjam JJ:坐骨神経の遮断。 Cah Anesthesiol 1994; 42:785–791。
- Dalens B、Tanguy A、Vanneuville G:小児の坐骨神経ブロック:180人の小児患者における後方、前方、および側方アプローチの比較。 Anesth Analg 1990; 70:131–137。
- グロスG:継続的な坐骨神経ブロック。 Br J Anaesth 1956; 28:373–376。
- Ilfeld BM、Thannikary LJ、Morey TEら:膝窩坐骨神経周囲局所麻酔薬注入:術後鎮痛のための2004つの投薬レジメンの比較。 Anesthesiology 101; 970:977–XNUMX。
- di Benedetto P、Casati A、Bertini L:整形外科の足と足首の手術後の継続的なグルテウス下坐骨神経ブロック:2002つの注入技術の比較。 Reg Anesth Pain Med 27; 168:172–XNUMX。
- Mansour NY:坐骨神経ブロックの再評価:検討すべきもう1993つのランドマーク。 Reg Anesth 18; 322:323–XNUMX。
- Morris GF、Lang SA:継続的な仙骨傍坐骨神経ブロック:1997つの症例報告。 Reg Anesth 22; 469:472–XNUMX。
- Morris GF、Lang SA、Dust WN、Van der Wal M:仙骨傍坐骨神経ブロック。 Reg Anesth 1997; 22:223–228。
- Ripart J、Cuvillon P、Nouvellon E、et al:坐骨神経を遮断する傍仙骨アプローチ:400例の調査。 Reg Anesth Pain Med 2005; 30:193–197。
- Bertini L、Borghi B、Grossi P、et al:足の手術における継続的な末梢ブロック。 Minerva Anestesiol 2001; 67:103–108。
- di Benedetto P、Borghi B、Ricci A、van Oven H:下肢の局所麻酔。 Minerva Anestesiol 2001; 67:56–64。
- Ho AM、Karmakar MK:重度の大動脈弁狭窄症の患者の股関節骨折を軽減するための傍脊椎腰神経叢と傍仙骨坐骨神経ブロックの組み合わせ。 Can J Anaesth 2002; 49:946–950。
- Jochum D、Iohom G、Choquet O、et al:選択的閉鎖神経ブロックを仙骨傍坐骨神経ブロックに追加する:評価。 Anesth Analg 2004; 99:1544–1549。
- ベイリーSL、パーキンソンSK、リトルWL、シマーマンSR:坐骨神経ブロック。 シングルインジェクションテクニックとダブルインジェクションテクニックの比較。 Reg Anesth 1994; 19:9–13。
- Gaertner E、Lascurain P、Venet C、et al:連続傍仙骨坐骨ブロック:X線検査。 Anesth Analg 2004; 98:831–834。
- Bendtsen TF、LönnqvistPA、Jepsen KV:仙骨神経叢をブロックするための新しい超音波ガイド下アプローチの予備結果:仙骨傍平行シフト。 Br J Anaesth 2011; 107:278–280。
- Souron V、Eyrolle L、Rosencher N:Mansourの仙骨神経叢ブロック:連続ブロックのための効果的な技術。 Reg Anesth Pain Med 2000; 25:208–209。
- Chelly J、Fanelli G、Casati A(eds):連続末梢神経ブロック:図解ガイド。 ミズーリ州セントルイス:モスビー、2001年。
- di Benedetto P、Casati A、Bertini L、Fanelli G:坐骨神経を遮断するための後方臀部下アプローチ:技術の説明と初期の臨床経験。 Eur J Anaesthesiol 2002; 19:682–686。
- フランコCD:成人の坐骨神経への後方アプローチ:ユークリッド幾何学はまだ必要ですか? Anesthesiology 2003; 98:723–728。
- Magora F、Pessachovitch B、Shoham I:下肢の手術のための前方アプローチによる坐骨神経ブロック。 Br J Anaesth 1974; 46:121–123。
- McNicol LR:小児の坐骨神経ブロックへの前方アプローチ:神経血管コンパートメントを特定するための抵抗または神経刺激装置の喪失。 Anesth Analg 1987; 66:1199–1200。
- McNicol LR:子供のための坐骨神経ブロック。 術後の痛みを和らげるための前方アプローチによる坐骨神経ブロック。 麻酔1985;40:410–414。
- Mansour NY:前方アプローチの再検討と、仰臥位での別の新しい坐骨神経ブロック。 Reg Anesth 1993; 18:265–266。
- Chelly JE、Delaunay L:坐骨神経ブロックへの新しい前方アプローチ。 麻酔学1999;91:1655–1660。
- Vloka JD、Hadzic A、April E、Thys DM:坐骨神経ブロックへの前方アプローチ:脚の回転の影響。 Anesth Analg 2001; 92:460–462。
- Van Elstraete AC、Poey C、Lebrun T、Pastureau F:坐骨神経ブロックへの前方アプローチの新しいランドマーク:イメージングと臨床研究。 Anesth Analg 2002; 95:214–218。
- Hadzic A、Vloka JD:坐骨神経ブロックへの前方アプローチ。 In:Hadzic A、Vloka J(eds):末梢神経ブロック。 ニューヨーク州ニューヨーク:McGraw-Hill、2004年。

