Per gran parte dell'ultimo decennio, la fluoroscopia è stata lo strumento di imaging preferito da molti professionisti dolore interventistico procedure. Recentemente, gli ultrasuoni sono emersi come uno “sfidante” per questa modalità consolidata. La crescente popolarità dell’applicazione degli ultrasuoni nell’anestesia regionale e nella medicina del dolore riflette un cambiamento nelle visioni contemporanee sull’imaging per la localizzazione dei nervi e le iniezioni mirate. Per l’anestesia regionale, gli ultrasuoni hanno già avuto un notevole impatto trasformando la pratica clinica antiquata in una scienza moderna. Nessuno strumento al capezzale ha mai consentito ai professionisti di visualizzare l'avanzamento dell'ago in tempo reale e osservare la diffusione dell'anestetico locale attorno alle strutture nervose. Per le procedure interventistiche del dolore, questa tecnologia point-of-care senza radiazioni troverà il suo ruolo e la sua utilità unici anche nella medicina del dolore e potrà integrare alcune delle esigenze di imaging non soddisfatte dalla fluoroscopia, dalla tomografia computerizzata e dalla risonanza magnetica. E col tempo, i professionisti scopriranno nuovi vantaggi di questa tecnologia, in particolare per la valutazione dinamica delle condizioni di dolore muscoloscheletrico e per il miglioramento della precisione dell’iniezione con ago per piccoli nervi, tendini dei tessuti molli e articolazioni.
PREMESSA
Le procedure interventistiche del dolore sono comunemente eseguite con fluoroscopia con guida per immagini, tomografia computerizzata (TC) o ecografia (US) o senza guida per immagini utilizzando punti di riferimento superficiali. Recentemente, le suite di angiografia rotazionale tridimensionale (3D-RA) note anche come tomografia computerizzata a rivelatore piatto (FDCT) o TC a fascio conico (CBCT) e angiografia a sottrazione digitale (DSA) sono state introdotte come aggiunte di imaging. Questi sistemi sono indicativi di una tendenza verso un maggiore utilizzo di tecniche di visualizzazione specializzate. Le linee guida per la pratica della medicina del dolore suggeriscono che la maggior parte delle procedure richiede una guida per immagini per migliorare l'accuratezza, la riproducibilità (precisione), la sicurezza e le informazioni diagnostiche derivate dalla procedura [1]. Storicamente, i professionisti della medicina del dolore adottavano lentamente le tecniche di guida per immagini, in gran parte perché la specialità dei genitori più comune (anestesiologia) aveva una cultura dell'uso di punti di riferimento superficiali per aiutare le prestazioni perioperatorie di vari blocchi nervosi e posizionamenti della linea vascolare [2]. In effetti, alcuni professionisti della medicina del dolore negli anni '1980 e all'inizio degli anni '1990 ritenevano che gli studi che sostenevano l'inesattezza delle iniezioni epidurali di steroidi eseguite con punti di riferimento superficiali [3] fossero pubblicati più per l'accesso specialistico che per aumentare la sicurezza del paziente o migliorare i risultati.
L'ecografia è recentemente esplosa in popolarità per il blocco regionale perioperatorio, ma l'utilizzo di altre modalità di imaging nell'arena perioperatoria, ad es. I costi di acquisizione della tecnologia e l'apprendimento del medico necessario per padroneggiare le nuove tecnologie sono ostacoli significativi alla piena implementazione di molti sistemi di imaging avanzati. Tuttavia, la crescente attenzione nazionale sulla sicurezza nella medicina clinica può in definitiva imporre l'uso di una guida ottimale per immagini per procedure selezionate. Nella maggior parte dei casi, mancano studi per confrontare i vari tipi di guida per immagini in termini di risultati per il paziente, sicurezza e valore dei costi per procedure specifiche. Ciò è ulteriormente complicato dal fatto che molte procedure nella medicina del dolore sono state considerate scarsamente convalidate per le condizioni trattate [4-6]. Pertanto, potrebbe non avere importanza se una particolare tecnica di guida per immagini migliora l'affidabilità di una data procedura, se tale procedura alla fine perde il favore a causa di scarse prove o mancanza di prove. Se l'imaging ad alta tecnologia porta sicurezza e/o risparmi sui costi per l'esecuzione di procedure del dolore basate sull'evidenza è, quindi, di fondamentale importanza. I rischi della guida per immagini devono essere considerati anche come parte di qualsiasi tecnologia di imaging ritenuta necessaria per l'uso di routine. Ad esempio, un rapporto rischio/beneficio della scansione TC rispetto a una tecnica alternativa altrettanto idonea può costringere i medici a utilizzare la tecnologia inferiore in alcuni casi. La TC come strumento diagnostico è stata oggetto di maggiore attenzione con la recente pubblicazione di numerosi studi che descrivono l'aumento vertiginoso delle prestazioni annuali delle scansioni TC (ora oltre 72 milioni all'anno) e le grandi dosi di radiazioni ricevute dagli adulti e in particolare dai bambini [7 ]. Il rischio di cancro da radiazioni CT è stato modellato dopo studi longitudinali di occorrenze di cancro nei sopravvissuti alla bomba atomica [8]. Ora, sembra che il rischio di cancro sia qualcosa che dovrebbe essere considerato più attivamente quando si utilizza la TC. I rischi da radiazioni non sono banali e probabilmente ammontano a circa 14,000 o più futuri decessi per cancro come conseguenza delle scansioni TC del 2007 [7]. Per coloro che trattano pazienti con dolore cronico, è sufficiente considerare quanti pazienti con una diagnosi sfuggente ricevono immagini avanzate nel tentativo di trovare la causa di quel dolore. Pertanto, ripetere gli studi di imaging con una resa piuttosto bassa potrebbe effettivamente danneggiare i nostri pazienti. La guida ecografica, al centro di questo atlante, ha molti sostenitori di questi stessi problemi di sicurezza dalle radiazioni [9]. L'uso degli ultrasuoni, tuttavia, è limitato in molti adulti obesi o più grandi [10] e il costo di alcuni sistemi avanzati in grado di rendere le strutture più profonde con elevata chiarezza può in alcuni casi superare il costo dei fluoroscopi. L'uso di modalità di imaging come 3D-RA e DSA è sostenuto da altri. Mentre una suite FDCT è estremamente costosa, DSA è in realtà un'aggiunta relativamente poco costosa a un fluoroscopio convenzionale che può avere un ruolo sostanziale nell'esecuzione sicura delle iniezioni transforaminali epidurali di steroidi [11]. (Fig. 1). In definitiva, saranno necessari ulteriori studi per accertare le pratiche più sicure, accurate ed economiche per le procedure guidate da immagini.
2. FDCT BRACCIO A C
La maggior parte delle procedure relative al dolore richiede l'imaging dei tessuti molli in sezione trasversale o 3D per mirare con precisione alle strutture in un paesaggio anatomico complesso. Pochissime procedure mirano a colpire le strutture ossee, ad eccezione di procedure come l'aumento vertebrale e sacrale, le biopsie ossee e poche altre. Tuttavia, la fluoroscopia rimane il metodo di imaging più popolare, principalmente per i bersagli dei tessuti molli, nonostante i suoi limiti. Le procedure intradiscali, l'aumento vertebrale, le procedure di neuromodulazione e i blocchi addominopelvici profondi e della testa e del collo possono essere esempi di alcune procedure in cui una capacità di scansione TC limitata (FDCT) migliorerebbe l'accuratezza e la sicurezza della procedura rispetto alla semplice fluoroscopia. C-arm FDCT e C-arm CBCT utilizzano portali diversi ma sono termini quasi sinonimi di un moderno sistema di imaging 3D che può anche integrare dati 2D dalla fluoroscopia, a volte US, e DSA in un'unica suite. I radiologi interventisti e alcuni medici del dolore stanno utilizzando questi sistemi avanzati di guida per immagini per aiutare le prestazioni procedurali in alcuni casi, con un elenco in espansione di potenziali indicazioni. La FDCT viene eseguita tramite una singola rotazione del gantry del fluoroscopio, rendendo un set di dati volumetrici completo utilizzando un rivelatore a schermo piatto. Questi rilevatori a pannello piatto hanno una risoluzione significativamente migliore rispetto ai vecchi intensificatori di immagine. Ciò è in contrasto con la TC convenzionale che utilizza più detettori e richiede diverse rotazioni del gantry, con il paziente che viene spostato nello scanner TC [12]. Con FDCT, il paziente è fermo durante il ciclo di imaging. Le immagini TC impiegano circa 5-20 s per essere acquisite; quindi questa non è una vera procedura di fluoroscopia CT in tempo reale. Le immagini della scansione FDCT hanno una risoluzione inferiore a causa della radiazione diffusa, ma in molti casi le immagini a risoluzione inferiore sono più che adeguate per la procedura prevista. Tuttavia, durante la rotazione del gantry di 200° di un sistema FDCT, gli esperimenti hanno dimostrato che le dosi di radiazioni sono inferiori a quelle per un singolo CT elicoidale [12]. Limitare attentamente il campo di scansione ridurrà la dose di radiazioni al paziente e migliorerà il contrasto dell'immagine. Le unità CBCT possono avere un'applicazione significativa per applicazioni chirurgiche minimamente invasive intraoperatorie. I chirurghi che utilizzano la CBCT per procedure spinali minimamente invasive tendevano a voler utilizzare la tecnologia superiore della CBCT nei loro casi in modo crescente con la crescente esposizione alla nuova tecnologia [13].
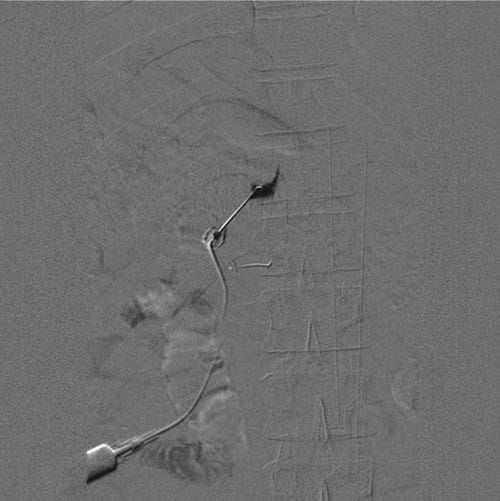
Fig.1 Un'immagine di sottrazione digitale di un'iniezione di contrasto del ganglio della radice dorsale toracica a T11 prima della radiofrequenza pulsata. Si noti che il contrasto si estende medialmente al peduncolo. Sotto, un secondo ago è stato posizionato al peduncolo di T12 appena sotto la bisettrice sagittale.
Molti interventisti creativi stanno adattando la capacità FDCT a nuove procedure, come la discografia, senza la necessità di una TC standard postprocedurale (Fichi. 2 e 3). In discografia, è usuale e consuetudine eseguire iniezioni di contrasto nel presunto disco malato oltre che in un disco di controllo. Un'immagine TC ritardata postprocedurale per quantificare meglio le lacrime anulari e la perdita di contrasto nel canale spinale è considerata standard. La tecnologia CBCT può consentire di eseguire queste immagini CT nella stessa suite, risparmiando tempo e denaro. Questo concetto di "suite singola" per blocchi specifici può anche far risparmiare sull'esposizione alle radiazioni sia per il paziente che per i medici.
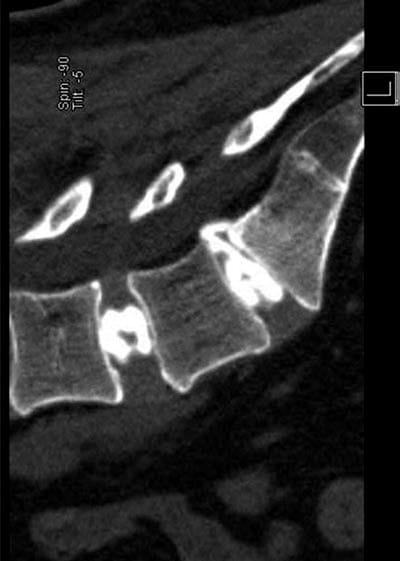
Fig. 2 Una vista TC sagittale di un discogramma a due livelli. Si noti una lesione anulare in L5/S1 con stravaso epidurale.
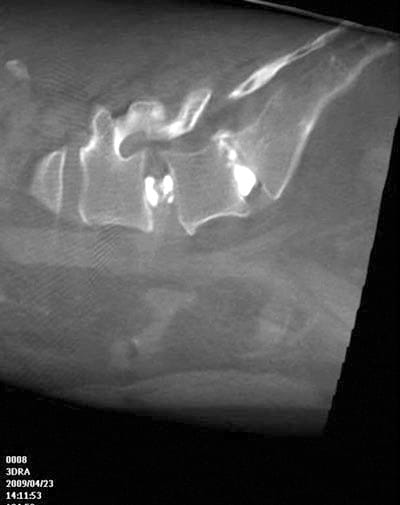
Fig. 3 Confrontare il discogramma sagittale FDCT/3D-RA simile nello stesso paziente come sopra. Si vede di nuovo lo stravaso epidurale.
I blocchi del plesso profondo come i blocchi del plesso celiaco o ipogastrico superiore possono trarre vantaggio dalla capacità di quantificare meglio la diffusione del contrasto iniettato su più piani. Potenzialmente, fattori come il carico tumorale locale o la linfoadenopatia che limitano la diffusione del contrasto e della soluzione neurolitica possono essere notati prima con queste tecniche di imaging avanzate. Ad esempio, Goldschneider et al. [14] hanno eseguito blocchi del plesso celiaco nei bambini utilizzando 3D-RA per mostrare i vantaggi dell'esame della diffusione del contrasto in tre dimensioni. Allo stesso modo, i blocchi ipogastrici superiori (Fig. 4a–c) hanno aggiunto dettagli quando viene eseguito il rendering di un'immagine 3D. In un altro recente rapporto [15], Knight et al. eseguito vertebroplastica in un paziente con un frammento osseo retropulsato nel canale spinale, normalmente almeno una controindicazione relativa. Gli autori hanno utilizzato la tecnologia FDCT per visualizzare queste aree durante l'iniezione del cemento polimetilmetacrilato ed evitare lesioni del midollo spinale [15]. La neuromodulazione, in particolare la stimolazione del midollo spinale, può essere più facilmente mirata in alcuni casi con la tecnologia FDCT. Il movimento anteriore o laterale degli elettrodi potrebbe essere visto più facilmente, eliminando la necessità di riposizionamenti multipli dell'elettrodo e dell'ago nello spazio epidurale. L'utilizzo della tecnologia FDCT/CBCT/3D-RA per trattare meglio i pazienti sembra essere limitato solo dalla propria immaginazione.
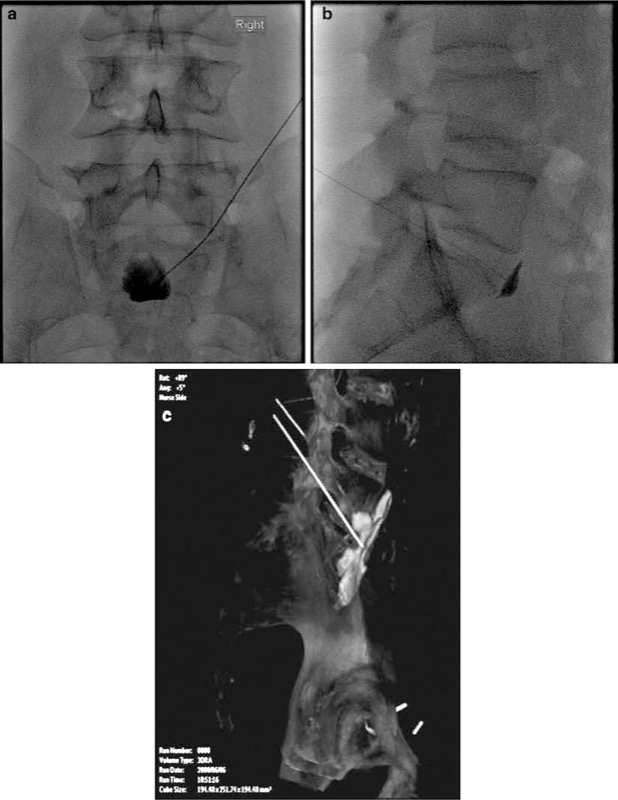
Fig.4 (a) Vista AP del blocco del plesso ipogastrico superiore fluoroscopico, (b) vista laterale del blocco del plesso ipogastrico superiore e (c) vista 3D-RA del contrasto in tre dimensioni.
3. ULTRASUONI
Gli ultrasuoni sono diventati estremamente popolari nelle procedure di blocco del dolore acuto e i professionisti del dolore cronico stanno lentamente adottando gli ultrasuoni sia come ausilio diagnostico che per il blocco guidato dalle immagini. Le procedure per il dolore cronico possono includere blocchi nervosi (come il plesso brachiale o lombare) comunemente eseguiti in una suite di blocco nervoso perioperatorio acuto, ma possono anche richiedere un'iniezione guidata da immagini di rami più distali del plesso o in posizioni meno comuni (prossimali ai siti trauma o intrappolamento o formazione di neuromi). è stato eseguito il blocco di vari piccoli nervi sensoriali o misti, come ileoinguinale [16, 17], femorale laterale cutaneo [18], soprascapolare [19], pudendo [20], intercostale [21] e vari altri siti. Inoltre, molte procedure spinali tra cui l'epidurale, i blocchi selettivi del nervo spinale [22, 23], le faccette articolari, i blocchi di branca mediale e i blocchi del terzo nervo occipitale [24, 25], così come i blocchi del simpatico (ganglio stellato) [26] possono essere eseguito. Infine, un'ampia gamma di possibili applicazioni per il posizionamento degli elettrodi di neuromodulazione periferica può essere possibile con la guida ecografica [27].
4. INIEZIONI INTRA-ARTICOLARI
Le iniezioni intrarticolari di farmaci (principalmente corticosteroidi) sono procedure estremamente comuni eseguite dai medici delle discipline di assistenza primaria e dagli specialisti. Sebbene pochi contestino che queste procedure siano facili da eseguire e molto accurate, non era noto in modo specifico se la guida per immagini potesse migliorare l'esito delle procedure intrarticolari. Un recente studio sulle iniezioni intrarticolari suggerisce che queste potrebbero essere un'area in cui l'uso della guida per immagini è utile [28]. Lo studio di 148 articolazioni dolorose (spalla, ginocchio, caviglia, polso, anca) ha confrontato l'uso della guida ecografica con un'iniezione basata su punto di riferimento superficiale. Gli autori hanno scoperto che l'uso degli Stati Uniti ha portato a una diminuzione del 43% del dolore procedurale, un aumento del 25.6% del tasso di risposta e una diminuzione del 62% del tasso di non risposta. L'ecografia ha anche aumentato il tasso di rilevamento del versamento del 200% rispetto all'uso dei punti di riferimento superficiali. Nessuno contesterebbe che l'uso della guida per immagini aumenterebbe il costo delle procedure effettive. Tuttavia, sarebbero necessari studi di economia sanitaria per accertare se i migliori risultati porterebbero a un migliore valore dell'assistenza sanitaria visto attraverso una prospettiva a lungo termine.
5. PUNTO TRIGGER E INIEZIONI MUSCOLARI
L'esecuzione della maggior parte delle iniezioni muscolari profonde e dei punti trigger è stata relegata a una banale procedura ambulatoriale, generando scarso entusiasmo da parte della comunità del dolore interventista. La guida per immagini (fluoroscopia) per queste strutture dei tessuti molli non è stata utile e molti medici hanno considerato l'esecuzione delle procedure come "l'arte della medicina". Tuttavia, l'aggiunta di ultrasuoni potrebbe cambiare il modo in cui si vedono queste procedure. Certamente, è facile vedere come un bersaglio come un muscolo piriforme potrebbe essere identificato in modo più accurato usando gli US. È probabile che le tecniche fluoroscopiche possano occasionalmente confondere i muscoli gluteo o quadrato del femore. Inoltre, la variabilità anatomica e la vicinanza delle strutture neurovascolari, compreso il nervo sciatico, rendono importante la visualizzazione. Gli Stati Uniti consentono anche l'uso di un esame diagnostico (rotazione dell'anca) per aiutare nella corretta identificazione del muscolo (Fig. 5). Gli studi fino ad oggi suggeriscono che il muscolo piriforme può essere facilmente iniettato utilizzando questa modalità [29]. Altri bersagli muscolari come i punti trigger sono stati presi di mira utilizzando la guida degli Stati Uniti [30]. Il pneumotorace è una complicazione fin troppo frequente dei punti trigger dell'area toracica. Nel 2004 ASA Closed Claims Project, sono state presentate 59 richieste di pneumotorace. Di questi 59, la metà completa (23 blocchi intercostali e 1 iniezione costocondrale) sarebbe stata probabilmente prevenibile sotto la guida degli Stati Uniti. Inoltre, 15 dei casi erano iniezioni muscolari di punti trigger che probabilmente sarebbero anche prevenibili. Insieme, almeno i 2/3 delle richieste di pneumotorace (e probabilmente anche di più) potrebbero essere prevenute con una migliore imaging [31].
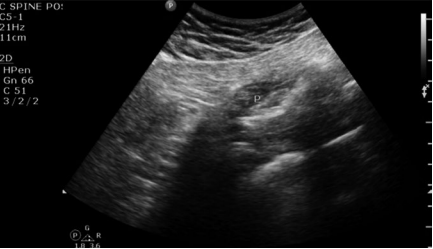
Fig. 5 Viene rappresentato un esame dinamico in cui il muscolo piriforme (P) è contratto
Il fatto che l'uso dell'ecografia o di un'altra tecnica di imaging sia giustificato in tutti i casi dall'evitare complicanze può dipendere da una rappresentazione più accurata della reale incidenza delle complicanze e da migliori dati sugli esiti. Certamente, può essere vero che in alcuni casi le risposte positive potrebbero essere replicate più accuratamente.
6. BLOCCHI ZIGAPOFISARI E DI RAME MEDIALE
Uno dei migliori studi sulla guida ecografica nella medicina del dolore ha valutato le procedure di blocco del terzo nervo occipitale e ha raggiunto il picco di interesse negli Stati Uniti per molti nella comunità della medicina del dolore [24]. Il terzo nervo occipitale era stato suggerito come bersaglio terapeutico per condizioni, tra cui la spondilosi cervicale alta e il mal di testa cervicogenico, e come predittore di successo per le procedure ablative a radiofrequenza. In quello studio, l'accuratezza della guida ecografica rispetto a quella della fluoroscopia era buona, con 23 aghi su 28 che dimostravano un accurato posizionamento radiografico [24]. Le procedure fluoroscopiche mirate al terzo nervo occipitale attorno all'articolazione zigapofisaria C2/C3 sono state eseguite utilizzando tre posizionamenti sequenziali dell'ago. Questi posizionamenti guidati dalla fluoroscopia sono stati molto accurati ma soffrono dell'incapacità di vedere effettivamente il nervo mirato. Resta da verificare se l'ecografia sia superiore in qualche modo alla fluoroscopia standard.
7. BLOCCHI EPIDURALI
Le tecniche epidurali, inclusi i blocchi radicali spinali interlaminari, caudali e selettivi, sono state studiate in modo limitato utilizzando la guida ecografica. Le tecniche di fluoroscopia sono estremamente semplici e generalmente utilizzano piccole quantità di radiazioni; quindi i sostenitori degli Stati Uniti dovranno eseguire studi comparativi per dimostrare eventuali vantaggi particolari. Le procedure caudali sono forse le più promettenti a questo proposito.
Si deve prestare attenzione fino a quando i meccanismi del danno ischemico durante le procedure epidurali transforaminali non saranno meglio compresi. La mancanza di un controllo del contrasto negli Stati Uniti nonostante la visibilità della struttura vascolare "extraforaminale" è l'inconveniente più significativo. Anche la TC non è infallibile per le iniezioni di corticosteroidi transforaminali cervicali [11, 22, 23].
8. BLOCCHI SIMPATICI
I blocchi simpatici sono stati studiati in modo limitato con guida ecografica. Il blocco del ganglio stellato (SGB) è stato eseguito in C6 anteriormente al tubercolo di Chassaignac sulla base di punti di riferimento superficiali per anni prima delle moderne tecniche di fluoroscopia che sono diventate lo standard di cura nella maggior parte delle regioni. Una recente analisi di 27 casi precedentemente segnalati di ematoma retrofaringeo dopo SGB ha sottolineato il potenziale di sanguinamento ritardato e formazione di ematoma [32]. Sebbene le tecniche guidate da immagini non siano state descritte in questa recensione, l'aspirazione del sangue è stata negativa in tutti i casi tranne quattro che hanno richiesto il reindirizzamento dell'ago. Uno dei primi articoli che esaminava la guida degli Stati Uniti era di Kapral et al. [26]. In questo studio, il gruppo non ecografico presentava tre ematomi. Gli autori hanno teorizzato che l'arteria vertebrale potrebbe essere più probabilmente coinvolta nelle iniezioni del lato sinistro. Loro e altri ricercatori hanno sollevato la possibilità che altre arterie siano a rischio, in particolare il ramo cervicale ascendente dell'arteria tiroidea inferiore, che comunemente passa sopra il tubercolo anteriore C6 [33]. Non sono stati ancora eseguiti studi di confronto diretto tra ecografia e TC o fluoroscopia per SGB. I vantaggi degli ultrasuoni sembrerebbero essere l'evitare lesioni vascolari o dei tessuti molli. I vantaggi della fluoroscopia o della TC sembrerebbero essere la facilità di interpretazione dei modelli di diffusione del contrasto e una migliore rappresentazione dell'anatomia 3D nel caso della TC.
9. US COMBINATO E TC/FLUOROSCOPIA
L'uso di combinazioni di queste modalità di imaging ha avuto uno studio limitato fino ad oggi, ma può avere alcune indicazioni con l'accumularsi del tempo e dell'esperienza. Ad esempio, la stimolazione dei nervi periferici può essere realizzata al meglio con US e FDCT o US e fluoroscopia [27]. È possibile che le tecniche di imaging combinate di US-fluoroscopia, TC-fluoroscopia, US/TC e altre tecniche combinate possano essere normalizzate in procedure particolarmente complicate.
10. CONCLUSIONE
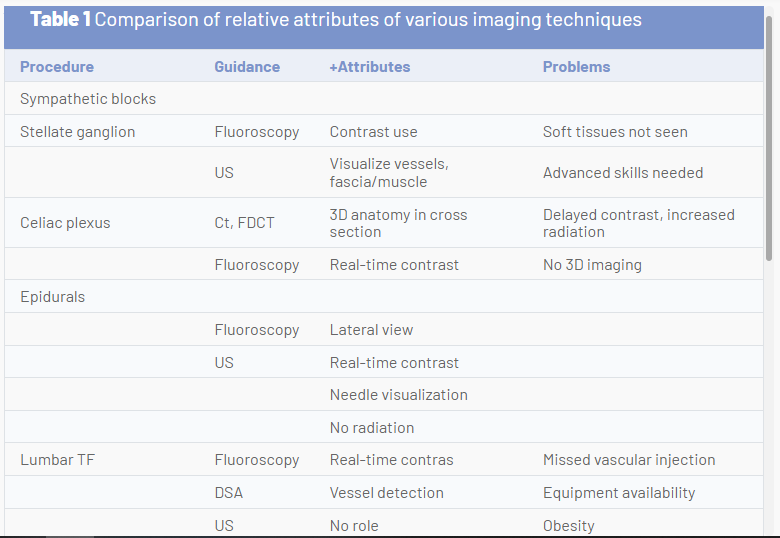
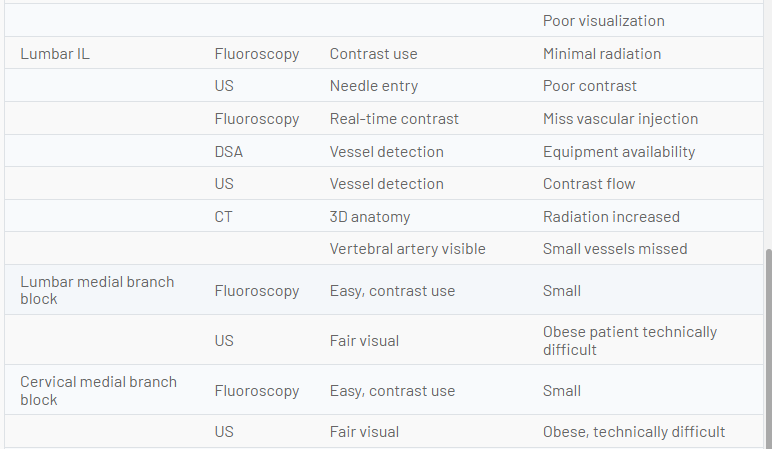
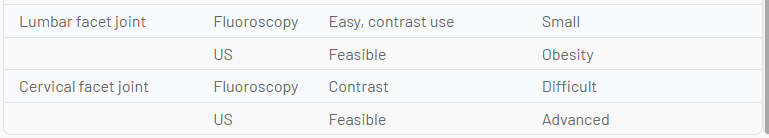
Il futuro della guida per immagini per gli interventi di medicina del dolore deve bilanciare il rischio per il paziente e il medico derivante dalle radiazioni ionizzanti, i rischi di complicanze procedurali, i risultati e il valore relativo. Sebbene l'ecografia sia fattibile in molti casi, in alcuni casi la migliore pratica può favorire la fluoroscopia o la TC. L'ecografia sembra avere vantaggi per la diagnosi e la terapia muscoloscheletrica per alcune condizioni articolari e dei tessuti molli, procedure in cui il peritoneo o la pleura possono essere perforati, iniezioni muscolari profonde, la maggior parte delle procedure sui nervi periferici, possibilmente SGB, possibilmente epidurale caudale e forse equivalenza per l'articolazione sacroiliaca e alcuni blocchi di branca mediale. Altri usi richiederanno un confronto continuo con altre tecniche di guida per immagini. La tabella seguente confronta gli attributi relativi di varie tecniche di imaging e sottolinea le aree in cui una modalità di guida per immagini può avere vantaggi unici rispetto a un'altra (Tavolo 1).