Hervé Bouaziz
INTRODUZIONE
Il blocco del nervo otturatore selettivo fu descritto per la prima volta da Gaston Labat nel 1922. Un maggiore interesse per il blocco del nervo otturatore emerse alcuni anni dopo quando Victor Pauchet, Sourdat e Gaston Labat affermarono: "blocco del nervo otturatore combinato con blocchi del nervo otturatore sciatico ed nervi femorali, anestetizzato l'intero arto inferiore. Tuttavia, la mancanza di punti di riferimento anatomici chiari, la complessità del blocco e risultati incoerenti erano i motivi per cui questo blocco era stato utilizzato di rado. Storicamente, la tecnica classica di Labat è rimasta dimenticata fino al 1967, quando è stata modificata da Parks. Nel 1993, l'approccio interadduttore è stato descritto da Wassef, che è stato ulteriormente modificato da Pinnock nel 1996. Nel 1973, Alon Winnie ha introdotto il concetto del "blocco 3 in 1", un approccio anteriore al plesso lombare utilizzando un semplice paravascolare iniezione inguinale per anestetizzare i nervi femorale, cutaneo laterale e otturatorio. Dalla sua descrizione, tuttavia, molti studi hanno confutato la capacità del blocco 3 in 1 di bloccare in modo affidabile il nervo otturatore con questa tecnica. Con l'introduzione del moderno stimolatori nervosie in particolare guida ecografica il blocco selettivo del nervo otturatore è diventato più affidabile.
indicazioni
Il blocco del nervo otturatore è usato per trattare il dolore articolare dell'anca ed è anche usato per alleviare lo spasmo dei muscoli adduttori associati a emiplegia o paraplegia. La spasticità muscolare è un problema relativamente comune tra i pazienti che soffrono di problemi neurologici centrali, come patologia cerebrovascolare, lesioni midollari, sclerosi multipla e paralisi cerebrale.
La spasticità del muscolo adduttore indotta attraverso il nervo otturatore gioca un ruolo importante nei problemi di dolore associati e rende molto difficili l'igiene e la mobilizzazione del paziente. Per porre rimedio a questo problema sono state suggerite tenotomie, crioterapia, infiltrazione di tossina botulinica, neurolisi chirurgica e interposizioni muscolari. La pratica clinica comune consiste nel combinare a blocco del nervo sciatico con la blocco del nervo femorale per interventi chirurgici distali al terzo prossimale della coscia. Quando ritenuto necessario, l'aggiunta di un blocco selettivo del nervo otturatore può ridurre il disagio intraoperatorio, migliorare la tolleranza al laccio emostatico e migliorare la qualità dell'analgesia postoperatoria in questi casi.
Il blocco del nervo otturatore è anche usato occasionalmente in chirurgia urologica per sopprimere il riflesso dell'otturatore durante la resezione transuretrale della parete vescicale laterale. La stimolazione diretta del nervo otturatore da parte del resettore mentre passa in prossimità della parete vescicale provoca un improvviso e violento spasmo del muscolo adduttore. Questo non solo distrae il chirurgo, ma può aumentare il rischio di complicanze come perforazione della parete vescicale, lacerazione dei vasi, resezione incompleta del tumore ed ematomi dell'otturatore. Le strategie di prevenzione comprendono il rilassamento muscolare, la riduzione dell'intensità del resettore, l'uso di resettori laser, il passaggio all'irrigazione salina, le infiltrazioni periprostatiche e/o i blocchi transparietali endoscopici. Un blocco selettivo del nervo otturatore rimane un rimedio efficace a questo problema.
Consigli NYSORA
Il riflesso dell'otturatore non viene abolito dall'anestesia spinale. Può essere soppresso solo da un blocco selettivo del nervo otturatore.
I blocchi neurolitici con alcol o fenolo, eseguiti con l'aiuto di uno stimolatore nervoso e/o fluoroscopia, determinano una riduzione economica ed efficace degli spasmi muscolari.
Lo svantaggio principale del blocco neurolitico è la sua durata temporanea e la necessità di ripetere il blocco quando il blocco precedente svanisce. Il blocco del nervo otturatore selettivo è stato utilizzato anche nella diagnosi e nel trattamento degli stati dolorosi cronici secondari all'artrosi del ginocchio o ai tumori pelvici resistenti agli approcci analgesici convenzionali.
Controindicazioni
Il rifiuto del paziente, la linfoadenopatia inguinale, l'infezione perineale o l'ematoma nel sito di inserimento dell'ago sono tutte controindicazioni al blocco del nervo otturatore. La neuropatia dell'otturatore preesistente, clinicamente manifestata da dolore inguinale, dolore dell'aspetto posteromediale alla coscia e, occasionalmente, paresi del gruppo muscolare adduttore, sono controindicazioni relative a questo blocco. I blocchi del nervo otturatore dovrebbero essere evitati in presenza di a coagulopatia.
Anatomia
Il nervo otturatore è un nervo misto che, nella maggior parte dei casi, fornisce la funzione motoria ai muscoli adduttori e la sensazione cutanea a una piccola area dietro il ginocchio. Deriva dai rami primari anteriori di L2, L3 e L4 (Figure 1 ). Nel suo corso iniziale, scorre all'interno del muscolo maggiore psoas. Prendendo un andamento verticale, emerge dal bordo interno dello psoas, rimanendo mediale e posteriore al bacino fino a quando non incrocia a livello dell'articolazione sacroiliaca (L5) sotto l'arteria e la vena iliaca comuni e corre anteriormente/lateralmente all'uretere (Figure 2 ).
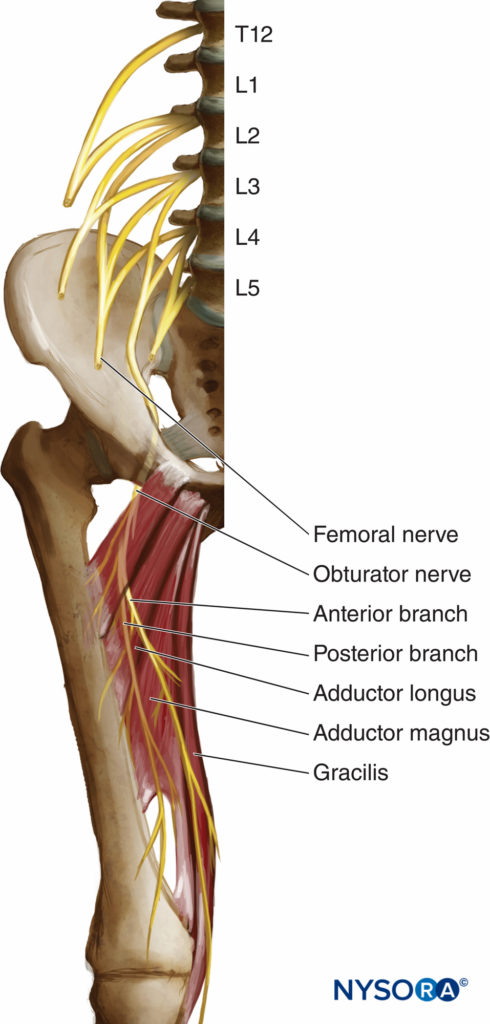
FIGURA 1. Anatomia del nervo otturatore.
FIGURA 2. Traiettoria intrapelvica del nervo otturatore. Dopo aver attraversato sotto i vasi iliaci, il nervo otturatore viaggia verso il forame otturatore attraverso la parete pelvica laterale. Durante questo corso, l'arteria e la vena dell'otturatore si uniscono al nervo, formando il fascio neurovascolare dell'otturatore.
A questo livello si avvicina alla parete vescicale nella sua porzione inferiore/laterale e quindi si colloca anteriormente ai vasi otturatori all'interno della parte superiore del forame otturatore, uscendo dal bacino al di sotto del ramo pubico superiore. Nel suo decorso intrapelvico, il nervo otturatore è separato dal nervo femorale dal muscolo ileopsoas e dalla fascia iliaca. Innerva il peritoneo parietale sulla parete pelvica laterale e contribuisce con rami collaterali al muscolo otturatore esterno e all'articolazione dell'anca. Lascia il bacino passando attraverso il canale otturatore prima di entrare nella regione adduttore della coscia (Figure 3 ). Qui, 2.5–3.5 cm dopo aver lasciato il forame otturatore, il nervo otturatore si divide nei suoi due rami terminali, anteriore e posteriore, fornendo innervazione al compartimento adduttore dell'anca (Figure 3 ).
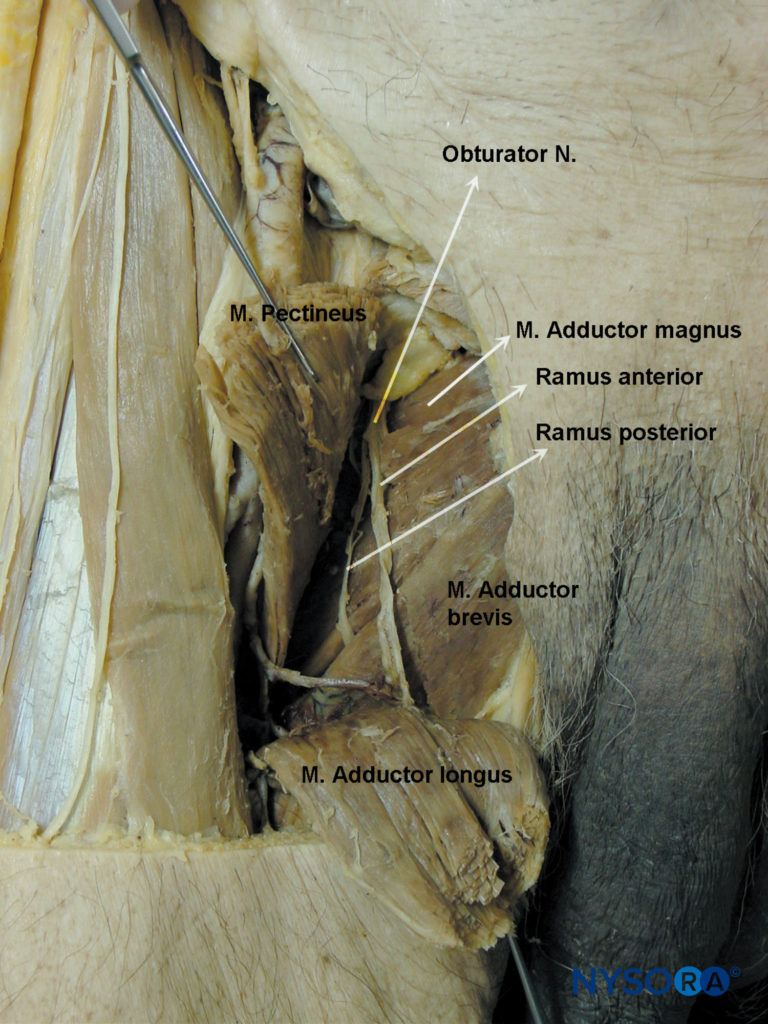
FIGURA 3. Distribuzione delle divisioni anteriore e posteriore del nervo otturatore dopo l'uscita dal forame otturatore.
Il ramo anteriore discende dietro il pettineo e l'adduttore lungo e davanti all'otturatore esterno e all'adduttore breve. Dà rami muscolari all'adduttore lungo, all'adduttore breve, al gracile e, occasionalmente, al pettineo, e termina come un piccolo nervo che innerva l'arteria femorale (Figure 4
). Nel 20% dei soggetti apporta un ramo, che si anastomizza con i rami del nervo femorale e forma il plesso sottosartoriale, dal quale emergono rami sensoriali per fornire sensazione all'aspetto posteromediale del terzo inferiore della coscia. Il ramo anteriore contribuisce ai rami articolari all'aspetto anteromediale della capsula dell'articolazione dell'anca (Figure 5
) ma non innerva l'articolazione del ginocchio. Sotto guida ecografica, può essere eseguito il blocco selettivo dei rami anteriori o posteriori. Il solo blocco del ramo anteriore può essere adeguato per prevenire il riflesso adduttore durante l'intervento chirurgico alla vescica.
Il ramo posteriore discende tra l'adduttore breve davanti e l'adduttore magnus dietro. Termina passando attraverso lo iato dell'adduttore per entrare nella fossa poplitea, fornendo l'aspetto posteriore dell'articolazione del ginocchio e l'arteria poplitea.
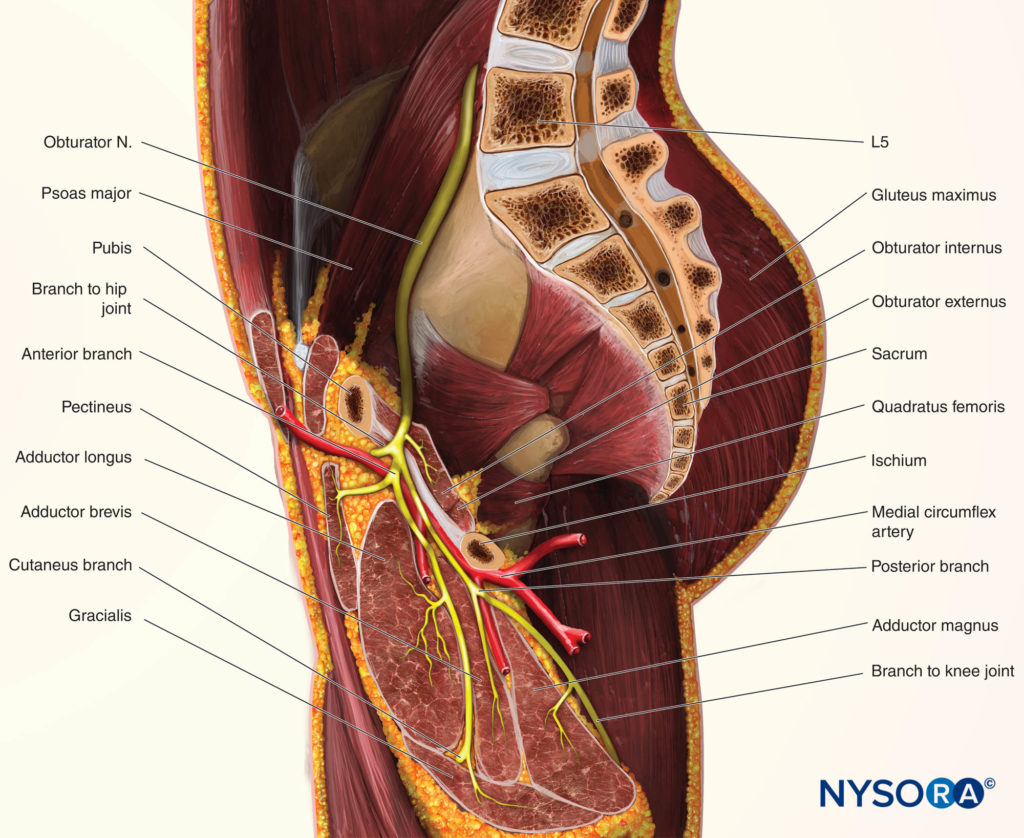
FIGURA 4. Sezione sagittale che mostra la relazione del nervo otturatore con i muscoli adduttori.
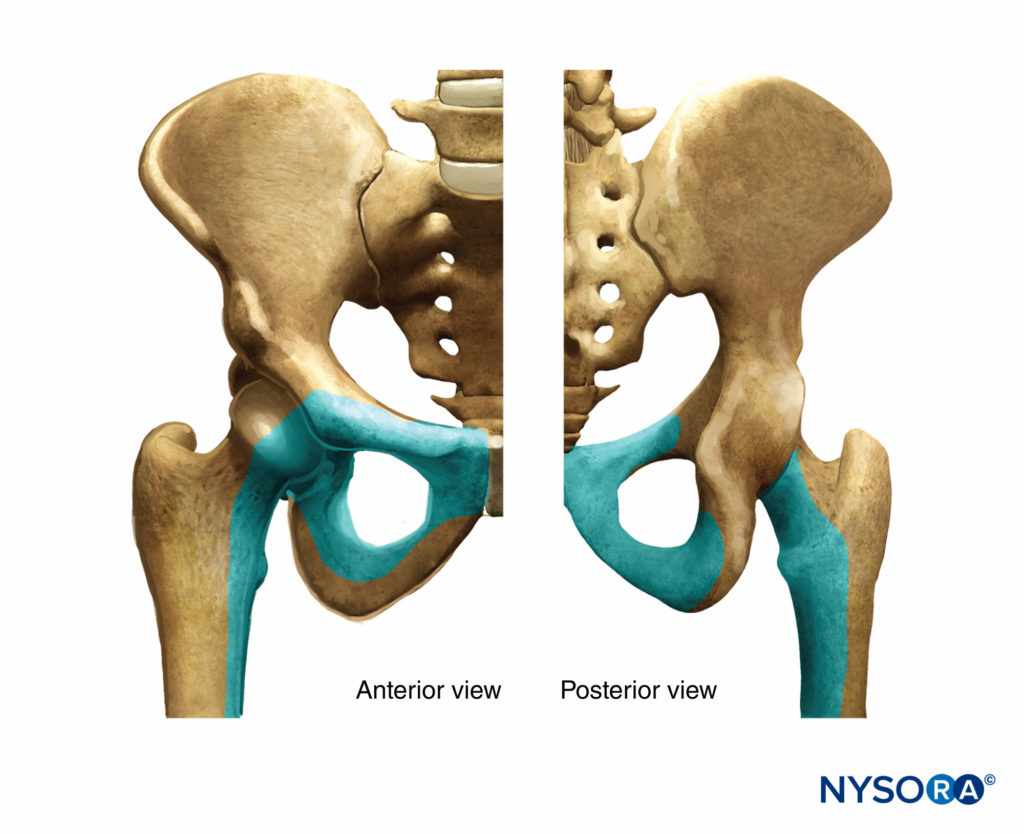
FIGURA 5. Il ruolo del nervo otturatore nell'innervazione sensoriale dell'anca.
Durante il suo decorso, il ramo posteriore invia rami muscolari all'otturatore esterno, all'adduttore magnus e, occasionalmente, ai muscoli dell'adduttore breve (vedi Figure 4
).
L'innervazione cutanea da parte del nervo otturatore varia a seconda dei ricercatori ed è illustrata in Figure 6
.
Le funzioni dei muscoli innervati dal nervo otturatore sono l'adduzione della coscia e l'assistenza alla flessione dell'anca. Il muscolo gracile aiuta la flessione del ginocchio e l'otturatore esterno aiuta la rotazione laterale della coscia. Per richiedere un'adduzione attiva della coscia, quindi, si verifica la funzione del nervo otturatore. Il paziente deve essere supino con le ginocchia estese. La gamba viene quindi addotta contro resistenza mentre l'esaminatore sostiene la gamba controlaterale. La paralisi (o blocco) del nervo è caratterizzata da un forte indebolimento dell'adduzione, anche se non viene completamente persa in quanto l'adduttore magnus (il muscolo adduttore più potente) riceve fibre dal nervo sciatico ed eventualmente dal nervo femorale.
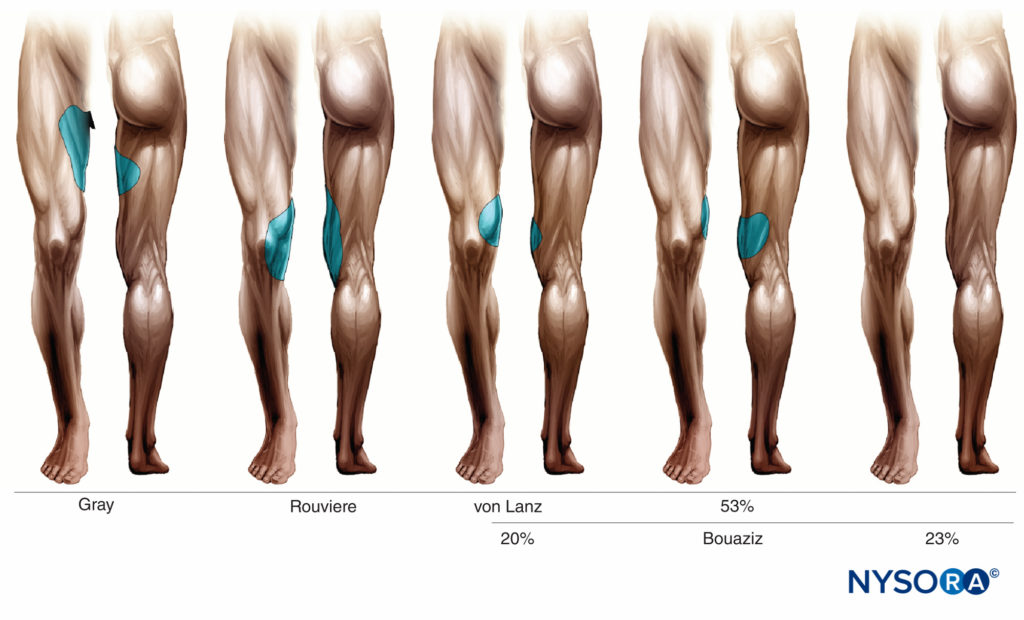
FIGURA 6. Innervazione cutanea da parte del nervo otturatore secondo diversi ricercatori.
Varianti anatomiche
Numerose variazioni alla formazione, al decorso e alla distribuzione del nervo otturatore possono avere implicazioni cliniche. Ad esempio, nel 75% dei casi, il nervo otturatore si divide nei suoi due rami terminali mentre attraversa il canale otturatore. Nel 10% dei casi, questa divisione avviene prima che il nervo raggiunga il canale otturatore; nel restante 15% dei casi, dopo essere entrato nella coscia.
Occasionalmente, i rami anteriore e posteriore scendono attraverso la coscia dietro l'adduttore breve. Si noti che il ramo cutaneo sensoriale del nervo otturatore è spesso assente.
Fino al 20% dei soggetti possiede un nervo otturatore accessorio che può essere formato da combinazioni variabili dei rami anteriori L2–L4 o emanare direttamente dal tronco del nervo otturatore. Accompagna il nervo otturatore mentre esce dal margine mediale dello psoas, ma a differenza dell'otturatore, passa davanti al ramo pubico superiore per fornire un ramo muscolare, il pettineo. Conferisce rami articolari all'articolazione dell'anca e termina per anastomosi con il nervo otturatore stesso.
Materiale
Per eseguire un blocco è necessaria la seguente attrezzatura:
- Stimolatore nervoso
- Ago stimolante isolato (5–8 cm, a seconda dell'approccio scelto)
- Anestetico locale: 1% di mepivacaina (inizio del blocco motorio 15 min, durata 3–4 h) o 0.75% ropivacaina (inizio del blocco motorio 25 min, durata del blocco 8–10 h)
- Telo fenestrato sterile
- Pennarello
- Righello
- Una siringa da 10 ml
- Disinfettante
- Guanti sterili
Scopri Attrezzature per Anestesia Regionale.
Luoghi di interesse
I punti di riferimento anatomici variano a seconda dell'approccio scelto. Tuttavia, è utile identificare e delineare i seguenti punti di riferimento indipendentemente dall'approccio scelto (Figure 7 ):
Punti di riferimento ossei: Spina iliaca anteriore e superiore e tubercolo pubico, legamento inguinale
Punti di riferimento vascolari: Arteria femorale, piega femorale
Punti di riferimento muscolari: tendine del muscolo adduttore lungo
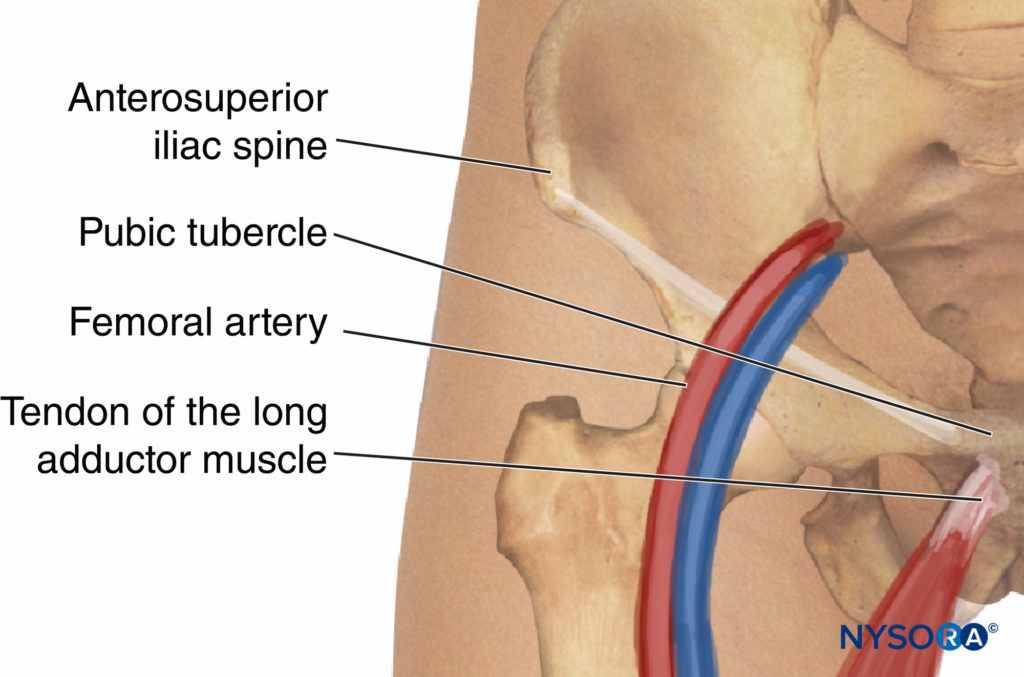
FIGURA 7. Reperti anatomici per il blocco del nervo otturatore.
tecniche
Diversi metodi possono realizzare il blocco del nervo otturatore. Questi approcci possono essere raggruppati in tecniche di blocco del plesso in cui il nervo otturatore è bloccato insieme ad altri componenti del plesso lombosacrale e tecniche specifiche di blocco del nervo singolo per il nervo otturatore.
Tecnica a blocchi 3 in 1
Basandosi sull'esistenza teorica di un compartimento soprainguinale, nel 1973 Winnie descrisse il blocco del plesso lombare con un approccio anteriore o il “blocco 3 in 1”. Secondo il concetto 3 in 1, un grande volume di anestetico locale viene iniettato sul nervo femorale per diffondersi al di sotto della fascia iliaca.
Quando combinato con la compressione distale, l'anestetico locale si diffonde prossimalmente raggiungendo il plesso lombare. Sfortunatamente, gli studi hanno ripetutamente fallito nel dimostrare l'affidabilità di questa tecnica per ottenere un blocco del plesso lombare o del nervo otturatore.
Inoltre, studi su cadaveri umani hanno documentato l'assenza di un compartimento fluidoconduttore che consentirebbe una così ampia diffusione prossimale dell'anestetico locale.
Da notare, l'aumento del volume di iniettato non aumenta la diffusione verso il plesso lombare; non sono state riscontrate differenze quando sono stati confrontati volumi di iniezione di anestetico locale di 20 o 40 ml.
Teoricamente, i cateteri inseriti mediante approccio inguinale possono risalire verso il compartimento psoas, tuttavia solo una piccola percentuale (23%) di cateteri può essere adeguatamente collocata in posizione terapeutica.
Tecnica del blocco iliofasciale
Dalens ha descritto per la prima volta questo approccio nel 1989 per l'uso in pazienti pediatrici. Seguendo il ragionamento di Winnie per il blocco 3 in 1, ha adottato un approccio più laterale e ha riportato una percentuale di successo del 100% per il blocco del nervo cutaneo femorale e femorale e una percentuale di successo dell'88% per il nervo otturatore.
Tuttavia, gli studi di follow-up negli adulti non hanno confermato questi risultati.
Negli adulti, l'approccio ileofasciale consente un blocco più efficace del nervo cutaneo femorale laterale rispetto alla tecnica 3 in 1. Tuttavia, il nervo otturatore rimane risparmiato.
Blocco del compartimento Psoas
Dalla descrizione di Winnie dell'approccio posteriore al plesso lombare nel 1974 (blocco del compartimento psoas), sono state descritte numerose modifiche della tecnica. L'evidente vantaggio è la possibilità di ottenere un completo blocco del plesso lombare con una sola iniezione. In effetti, gli studi hanno dimostrato blocco del nervo femorale vicino al 100% di blocco del plesso con questa tecnica, mentre i blocchi del nervo femorocutaneo e dell'otturatore vengono anestetizzati l'88%-93% delle volte.
Blocco sciatico parasacrale
Mansour ha inizialmente descritto questa tecnica nel 1993 con l'obiettivo di ottenere un risultato più completo blocco del nervo sciatico.
Poiché questa tecnica è un blocco del plesso, fornisce un'anestesia più coerente di tutti i rami del nervo sciatico. Blocca con successo il nervo cutaneo posteriore della coscia, i nervi glutei superiore e inferiore e il nervo pudendo. Inoltre, vicino al punto di iniezione si trovano i nervi splancnici, il plesso ipogastrico inferiore, la porzione prossimale dei tronchi simpatici e il nervo otturatore.
Pertanto, un blocco di tutte queste strutture nervose sarebbe teoricamente realizzabile con una singola iniezione. Tuttavia, recenti studi anatomici e clinici suggeriscono che il peritoneo parietale e la fascia pelvica che circonda il plesso sacrale sono anatomicamente separati dal nervo otturatore che corre lungo il bordo mediale dello psoas. Di conseguenza, sebbene l'approccio parasacrale al blocco del nervo sciatico dovrebbe comportare un blocco completo del plesso sacrale, non è affidabile per il blocco del nervo otturatore.
Tecniche a blocchi selettivi
La tecnica classica di Labat
L'approccio classico di Labat era una tecnica comune prima dello sviluppo di nuovi approcci più facili da eseguire e meno scomodi per i pazienti. Originariamente descritto come un metodo di parestesia, l'avvento di stimolazione nervosa ha aumentato l'efficacia e ridotto il disagio del paziente, le complicanze e il numero di inserimenti di aghi. La sequenza della procedura è composta da cinque fasi, illustrate in Figure 8 .
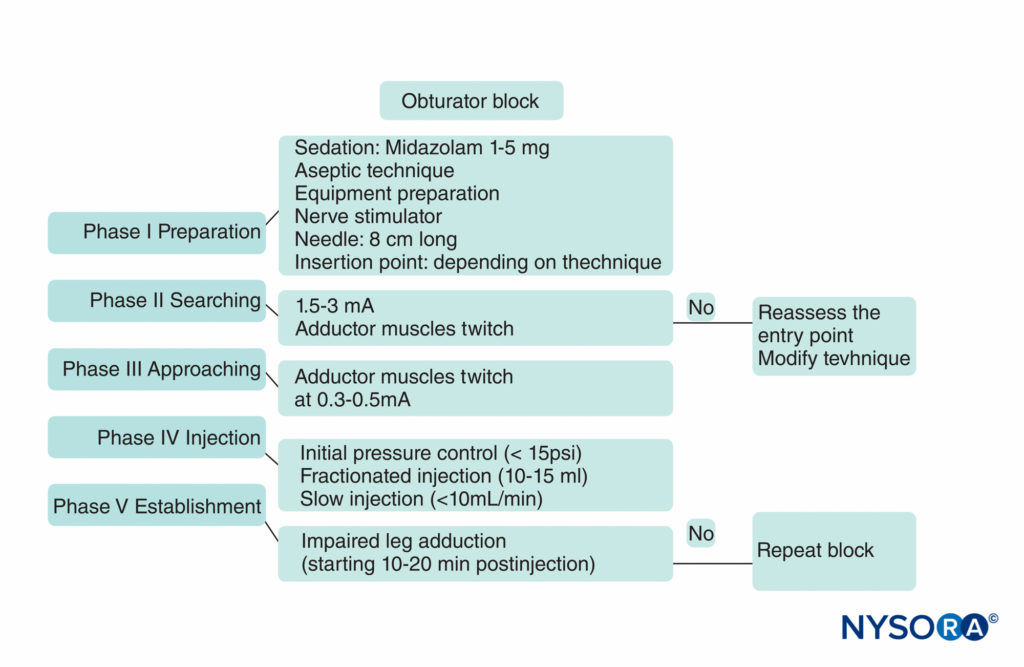
FIGURA 8. Un pratico algoritmo per il blocco del nervo otturatore.
La stimolazione nervosa viene iniziata utilizzando un'intensità di corrente di 2–3 mA (2 Hz, 0.1–0.3 msec) e ridotta a 0.3–0.5 mA prima dell'iniezione di anestetico locale. Il paziente giace supino, con l'arto da bloccare a 30 gradi di abduzione. Il tubercolo pubico viene identificato alla palpazione e lateralmente e caudalmente viene tracciata una linea lunga 1.5 cm; il sito di inserimento dell'iniezione è etichettato sulla punta dell'estremità della linea caudale (Figure 9 ). L'approccio classico consiste nell'eseguire tre movimenti consecutivi dell'ago fino a quando la punta dell'ago non si trova sopra la sommità del forame otturatore, dove scorre il nervo prima di dividersi nei suoi due rami terminali. Con un ago di calibro 22, lungo 8 cm, la pelle viene penetrata perpendicolarmente e l'ago viene fatto avanzare fino a toccare il bordo inferiore del ramo pubico superiore a una profondità di 2-4 cm. Durante la seconda fase, l'ago viene leggermente ritirato di cm e poi fatto scivolare lungo la parete pubica anteriore (altri 2-4 cm).
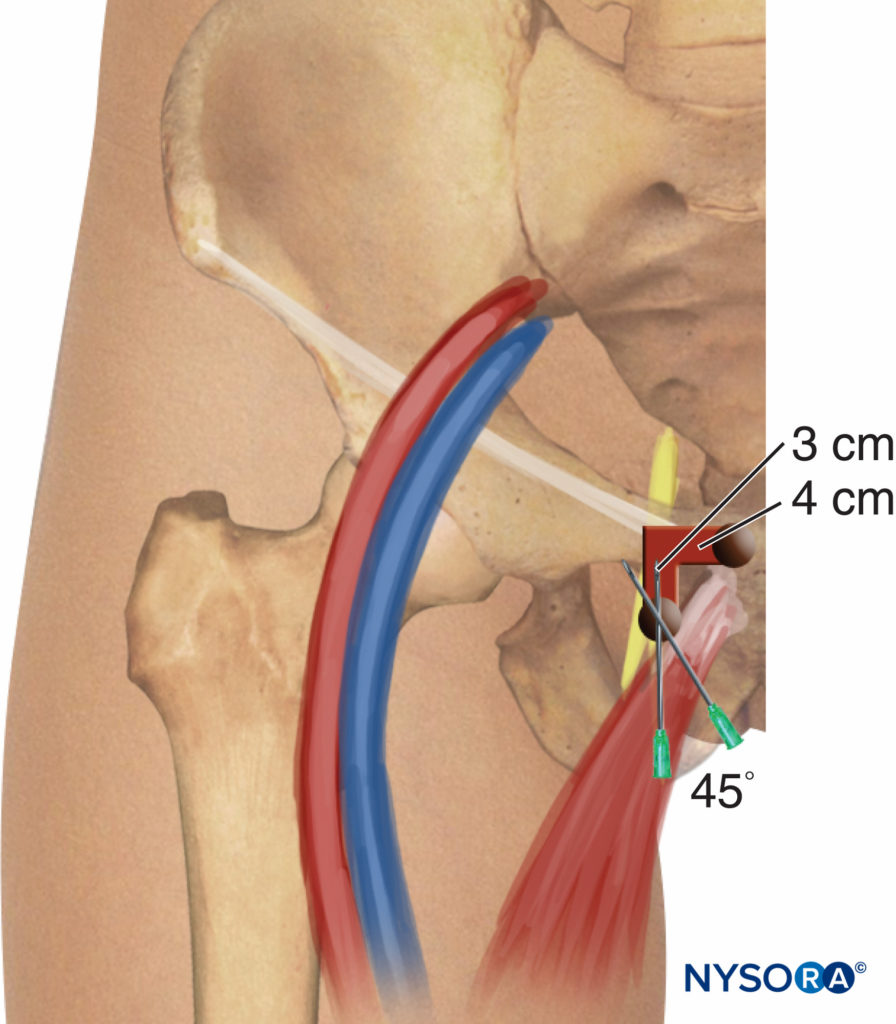
FIGURA 9. Blocco del nervo otturatore. Tecnica classica Labat semplificata.
Successivamente, viene reindirizzato anteriormente/posteriore. Infine, l'ago viene nuovamente ritirato e leggermente reindirizzato (cefalo e lateralmente) con un angolo di 45 gradi per altri 2-3 cm fino a quando non si osservano le contrazioni dei muscoli adduttori della coscia.
Questa tecnica può essere semplificata eliminando il secondo movimento dell'ago. Quindi, dopo essere entrato in contatto con il ramo pubico, l'ago può essere reindirizzato di 45 gradi lateralmente al forame otturatore (vedi Figure 9
).
Blocco inguinale selettivo paravascolare
Questa tecnica consiste in un blocco selettivo dei due rami del nervo otturatore (anteriore e posteriore), eseguito a livello inguinale e leggermente più caudale rispetto alle tecniche precedentemente descritte. Vengono identificati l'arteria femorale e il tendine del muscolo adduttore lungo al tubercolo pubico. Per l'identificazione del tendine, è richiesta l'abduzione estrema della gamba (Figure 10 ). Viene tracciata una linea sulla piega inguinale dal polso dell'arteria femorale al tendine del muscolo adduttore lungo. L'ago viene inserito nel punto medio di questa linea con un angolo di 30 gradi anteriormente/posteriore e cefalica (Figure 11 ). Seguendo l'ago per alcuni centimetri in profondità attraverso il muscolo adduttore lungo, le contrazioni dei muscoli adduttore lungo e gracile sono facilmente rilevabili sulla parte posteriore e mediale della coscia. Successivamente, l'ago viene inserito più in profondità (0.5–1.5 cm) e leggermente lateralmente sopra il muscolo adduttore breve fino a ottenere una risposta dal muscolo adduttore magnus che può essere visualizzata sull'aspetto posteriore-mediale della coscia. Dopo l'inserimento dell'ago, si raccomanda l'infiltrazione di 5–7 ml di anestetico locale. Occasionalmente si trova una divisione più caudale del nervo otturatore; i due rami si trovano all'interno della stessa posizione nella piega inguinale e si possono osservare due diverse risposte motorie con una singola iniezione.

FIGURA 10. Abduzione della gamba.
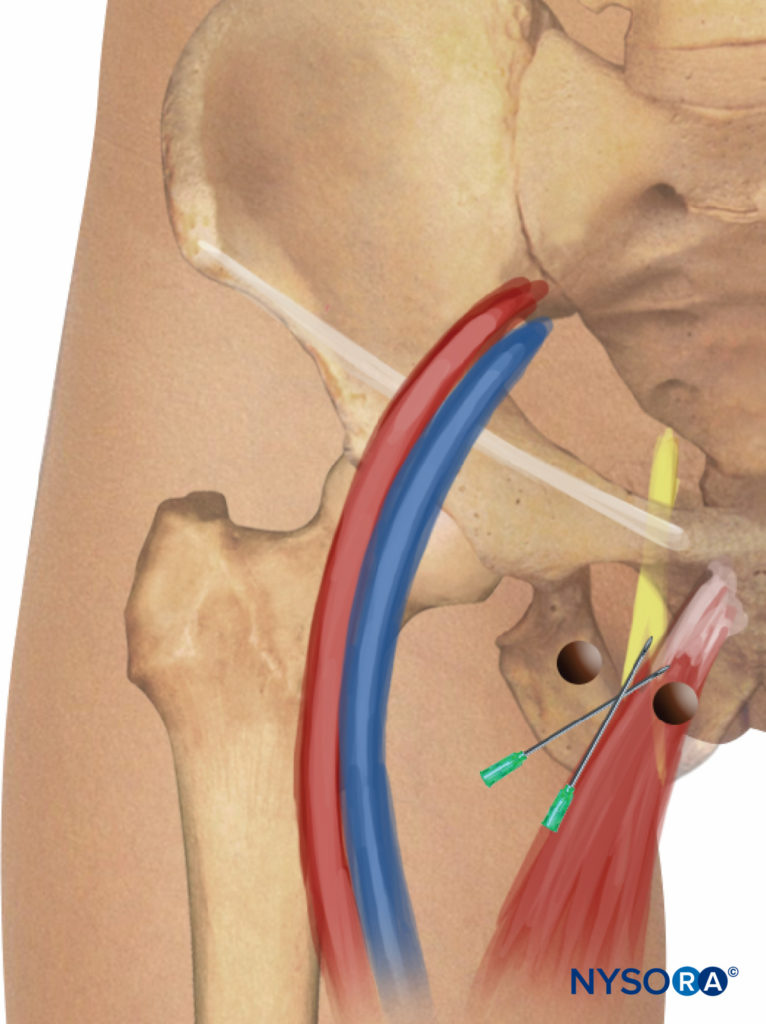
FIGURA 11. Approccio inguinale paravascolare selettivo all'aspetto mediale del ginocchio. Inserimento e reindirizzamento dell'ago.
Consigli NYSORA
• L'approccio inguinale al nervo otturatore è più facile da eseguire e più confortevole per il paziente.
• Il sito di inserimento dell'ago con questo approccio è lontano dal contenuto intrapelvico, con conseguente minor rischio di complicanze.
• I rami articolari dell'articolazione dell'anca non vengono bloccati con questo approccio.
Scelta dell'anestetico locale
Dieci millilitri di anestetico locale sono sufficienti. Il tipo e la concentrazione dell'anestetico locale dipendono dall'indicazione per il blocco. Per i blocchi diagnostico-terapeutici si utilizzano soluzioni neurolitiche altamente concentrate per ottenere blocchi di lunga durata. In letteratura sono ben riportate combinazioni di fenolo, etanolo, bupivacaina, levobupivacaina e/o steroidi.
Per gli interventi chirurgici agli arti inferiori, la tecnica anestetica consigliata consiste nella somministrazione di anestetici locali di media e lunga durata associati ad un'adeguata analgesia postoperatoria, come la bupivacaina 0.25%–0.5%; ropivacaina 0.25% e levobupivacaina 0.25%–0.5%. Per evitare spasmi dei muscoli adduttori durante la chirurgia transuretrale, non è richiesto l'uso di anestetici locali ad azione medio-lunga poiché l'intervento non dura più di 2 ore. Pertanto, la mepivacaina 1%–2% o la lidocaina 1%–2% dovrebbero essere adeguate a questo scopo.
VALUTAZIONE DEL BLOCCO
L'inizio del blocco motorio si osserva circa 15 minuti dopo la somministrazione di mepivacaina all'1% e 25 minuti dopo l'iniezione di ropivacaina allo 0.5%. La valutazione di un blocco otturatore mediante test sensoriali è inaffidabile a causa della variabilità nella sua distribuzione sensoriale (vedi Figure 10 ). In alcuni casi, il nervo otturatore potrebbe non contenere rami sensoriali che possano essere clinicamente testati per l'adeguatezza del blocco. Inoltre, anche quando è presente un ramo sensoriale, vi è una notevole sovrapposizione di innervazione cutanea dai nervi otturatore, femorale e sciatico. Spesso si pensa erroneamente che la pelle dell'aspetto mediale della coscia sia innervata dal nervo otturatore; infatti, i rami sensoriali del nervo femorale contribuiscono all'innervazione sensoriale di questa regione.
Consigli NYSORA
• La valutazione di un blocco otturatore mediante test sensoriali può essere difficile a causa della variabilità nella sua distribuzione sensoriale.
• L'innervazione sensoriale più comune del nervo otturatore è la cute in una piccola regione situata sulla faccia postero-mediale del ginocchio.
• Esiste una notevole sovrapposizione di innervazione cutanea tra i nervi otturatore, femorale e sciatico.
• La riduzione della forza di adduzione è il mezzo più affidabile per dimostrare il successo del blocco del nervo otturatore.
L'area della pelle più comunemente considerata come dotata di un'esclusiva fornitura del nervo otturatore è una piccola regione situata sull'aspetto posteromediale del ginocchio. Inoltre, la forza degli adduttori degli arti inferiori dipende per il 70% dal nervo otturatore. Di conseguenza, la riduzione della forza degli adduttori della coscia è il segno più affidabile di successo del blocco del nervo otturatore (Figure 10 ). La forza dei muscoli adduttori può essere valutata oggettivamente confrontando la pressione massima esercitata dal paziente che schiaccia uno sfigmomanometro che è stato pregonfiato a 40 mm Hg e posizionato tra le gambe prima e dopo l'esecuzione del blocco. La mancata dimostrazione di una riduzione della forza dei muscoli adduttori rispetto al basale è sinonimo di fallimento del blocco.
GESTIONE PERIOPERATIVA
I pazienti devono essere avvertiti che la deambulazione può essere ridotta a causa del blocco degli adduttori della coscia.
COMPLICAZIONI
Non ci sono segnalazioni di complicanze associate al blocco del nervo otturatore. La mancanza di complicazioni riportate, tuttavia, è più probabilmente dovuta all'uso raro di questo blocco piuttosto che alla sua intrinseca sicurezza. L'orientamento dell'ago per il classico approccio pubico di Labat è verso la cavità pelvica. Pertanto, se avanzato troppo in direzione cefalica, l'ago può passare sopra il ramo pubico superiore e penetrare nella cavità pelvica, perforando la vescica, il retto e il cordone spermatico. La puntura accidentale dei vasi otturatori potrebbe causare un'iniezione intravascolare involontaria e ematoma formazione. Un'anastamosi retropubica tra l'arteria iliaca esterna e l'arteria otturatoria (corona Mortis) è presente fino al 10% dei pazienti: l'emorragia secondaria alla puntura della corona Mortis può essere difficile da controllare. Neuropatia dell'otturatore, secondaria a trauma dell'ago, iniezione intraneurale, ischemia nervosa o tossicità da anestetico locale sono anche possibili, come con altre tecniche di blocco dei nervi periferici.
BIBLIOGRAFIA
- Labat G: Anestesia regionale: sua tecnica e applicazione clinica. Filadelfia, Pennsylvania: Saunders, 1922.
- Parks CR, Kennedy WF: Blocco del nervo otturatore: un approccio semplificato. Anestesiologia 1967;28:775–778.
- Wassef M: approccio interadduttore al blocco del nervo otturatore per condizioni spastiche dei muscoli adduttori della coscia. Reg Anesth 1993; 18:13–17.
- Pinnock CA, Fischer HBJ, Jones RP: blocco del nervo periferico. Londra, Regno Unito: Churchill Livingstone, 1996.
- Winnie AP, Ramamurthy S, Durrani Z: La tecnica paravascolare inguinale dell'anestesia del plesso lombare: il blocco "3 in 1". Anesth Analg 1973;52:989–996.
- Kim PS, Ferrante FM: Crioanalgesia: un nuovo trattamento per la spasticità degli adduttori dell'anca e la nevralgia dell'otturatore. Anestesiologia 1998;89:534–536.
- Wheeler ME, Weinstein SL: neurotomia tenotomia-otturatore adduttori. J Pediatr Orthop 1984;4:48–51.
- Benzel EC, Barolat-Romana G, Larson SJ: otturatore femorale e neurectomia sciatica con sezione del muscolo iliaco e psoas per spasticità a seguito di lesione del midollo spinale. Colonna vertebrale 1988;13:905–908.
- Pelissier J: neurolisi chimica con l'uso di alcol nel trattamento della spasticità nell'emiplegico. Cah Anesthesiol 1993;41;139–143.
- Akat T, Murakami J, Yoshinaga A: Emorragia pericolosa per la vita a seguito di lesione dell'arteria otturatore durante un intervento chirurgico alla vescica transuretrale: sequela di un blocco del nervo otturatore non riuscito. Acta Anaesthesiol Scand 1999;
43: 784-788. - Shulm MS: stimolazione simultanea del nervo otturatore bilaterale durante l'elettrovaporizzazione transuretrale della prostata. J Clin Anesth 1998;10:518–521.
- Prentiss RJ: Massive contrazione del muscolo adduttore nella chirurgia transuretrale: causa e prevenzione; sviluppo di un nuovo circuito elettrico. Trans Am Assoc Genitourina Surg 1964;56:64–72.
- Shiozawa H: Un nuovo sistema di resezione transuretrale: operare in ambiente salino preclude il riflesso del nervo otturatore. JUrol 2002;168:2665–2657.
- Biserte J: Trattamento dei tumori superficiali della vescica utilizzando il laser ad argon. Acta Urol Belg 1989;57:697–701.
- Brunken C, Qiu H, Tauber R: resezione transuretrale dei tumori della vescica in soluzione fisiologica. Urologia 2004;43:1101–1105.
- Hobika JH, Clarke BG: Uso di farmaci bloccanti neuromuscolari per contrastare lo spasmo dell'adduttore della coscia indotto da scariche elettriche del nervo otturatore durante la resezione transuretrale dei tumori della vescica. JUrol 1961;
85: 295-296. - Atanassoff PG, Weiss BM, Brull SJ: livelli plasmatici di lidocaina seguendo due tecniche di blocco del nervo otturatore. J Clin Anesth 1996;8:535–539.
- Kakinohana M: Approccio interadduttore al blocco del nervo otturatore per procedura di resezione transuretrale: confronto con approccio tradizionale. J Anesth 2002;16:123–126.
- Deliveliotis C, Alexopoulou K, Picramenos D, et al: Il contributo del blocco del nervo otturatore nella resezione transuretrale del tumore della vescica. Acta Urol Belg 1995;63:51–54.
- Schwilick R, Wingartner K, Kissler GV, et al: Eliminazione del riflesso dell'otturatore come indicazione specifica per la soluzione diluita di etidocaina. Uno studio sull'idoneità di un anestetico locale per l'eliminazione dei riflessi nella tecnica del blocco 3 in 1. Reg Anesth 1990;13–610.
- Rubial M, Molins N, Rubio P, et al: Blocco del nervo otturatore nella chirurgia transuretrale. Actas Urol Esp 1989;13:79–81.
- Gasparich JP, Mason JT, Berger RE: Uso di stimolatore nervoso per il blocco del nervo otturatore semplice e accurato prima della resezione transuretrale. JUrol 1984;132:291–293.
- Viel E, Pelissier J, Pellas F, et al: Blocchi neurolitici alcolici per dolore e spasticità muscolare. Neurochirurgia 2003;49:256–262.
- Viel EJ, Peennou D, Ripart J, et al: Blocco neurolitico del nervo otturatore per spasticità intrattabile del muscolo adduttore della coscia. Eur J Pain 2002;6:97–104.498
- Kirazli Y, On AY, Kismali B, et al: Confronto tra blocco fenolico e tossina botulinica di tipo A nel trattamento dell'ictus da aster del piede spastico. Uno studio randomizzato in doppio cieco. Am J Phys Med Rehabil 1998;77:510–515.
- Loubser PG: Interventi neurolitici per la spasticità degli arti superiori associata a trauma cranico. Reg Anesth 1997;22:386–387.
- Heywang-Kobrunner SH, Amaya B, Okoniewski M, et al: Blocco del nervo dell'otturatore guidato dalla TC per la diagnosi e il trattamento delle condizioni dolorose dell'anca. Eur Radiol 2001;11:1047–1053.
- Hong Y, O'Grady T, Lopresti D, et al: Blocco del nervo otturatore diagnostico per mal di schiena e inguinale: un'opinione recuperata. Dolore 1996;67:507–509.
- Edmonds-Seal J, Turner A, Khodadadeh S, et al: Blocco regionale dell'anca nell'osteoartrosi. Effetti sulla percezione del dolore. Anestesia 1982;37:147–151.
- James CDT, Little TF: blocco regionale dell'anca. Una tecnica semplificata per il sollievo del dolore osteoartritico intrattabile. Anestesia 1976;31:1060–1070.
- Sunderland S: nervo otturatore. In Sunderland S (a cura di): Nervi e lesioni nervose. Edimburgo, Scozia: Livingstone, 1968, pp 1096–1109.
- Whiteside JL, Walters MD: Anatomia della regione dell'otturatore: relazioni con un trans-otturatore. Int Urogynecol J Disfunzione del pavimento pelvico 2004;15:223–226.
- Sinha SK, Abrams JH, Houle TT, Weller RS: Blocco del nervo otturatore guidato da ultrasuoni: un approccio di iniezione interfasciale senza stimolazione nervosa. Reg Anesth Antidolorifico 2009;34:261–264.
- Taha AM: Brevi relazioni: blocco del nervo otturatore ecoguidato: una tecnica interfasciale prossimale. Anesth Analg 2012;114:236–239.
- Manassero A, Bossolasco M, Ugues S: Blocco del nervo otturatore guidato da ultrasuoni: iniezione interfasciale contro una tecnica assistita da neurostimolazione. Antidolorifico Reg Anesth. 2012;37:67–71.
- Falsenthal G: Blocchi nervosi negli arti inferiori: considerazioni anatomiche. Arch Phys Med Rehabil 1974;55:504–507.
- Parkinson SK, Mueller JB, Little WL, et al: estensione del blocco con vari approcci al plesso lombare. Anesth Analg 1989;68:243–248.
- Brindenbaugh PO, Wedel DJ. L'estremità inferiore. Blocco somatico. In Cousins MJ, Brindenbaugh PO (a cura di): Blocco neurale nell'anestesia clinica e nella gestione del dolore. Filadelfia, Pennsylvania: Lippincott-Raven, 1998, pp 373–394.
- Atanassoff PG, Weiss BM, Brull SJ, et al: Confronto elettromiografico del blocco del nervo otturatore con il blocco tre in uno. Anesth Analg 1995;81:529–533.
- Ritter JW: Il blocco del plesso paravascolare inguinale a forma di "guaina" del nervo femorale non si trova nei cadaveri umani. J Clin Anesth 1995;7:470–473.
- Seeberger MD, Urwyler A: Estensione del plesso lombare paravascolare dopo stimolazione del nervo femorale e iniezione di 20 vs 40 ml di mepivacaina 10 mg/kg. Acta Anestesia Scand 1995;39:769–813.
- Singelyn FJ, Gouverneur JM, Gribomont BF: una posizione alta del catetere aumenta la percentuale di successo del blocco continuo 3 in 1. Anestesiologia 1996;85:A723.
- Capdevila X, Biboulet P, Morau D, et al: Blocco continuo 3 in 1 per il dolore postoperatorio dopo chirurgia ortopedica degli arti inferiori: dove è andato il catetere? Anesth Analg 2002;94:1001–1006.
- Dalens B, Vanneuville G, Tanguy A: confronto del blocco fascia iliaco con il blocco 3 in 1 nei bambini. Anesth Analg 1989;69:705–713.
- Morau D, Lopez S, Biboulet P, et al: Confronto di blocchi compartimentali continui 3-in-1 e fascia iliaca per l'analgesia postoperatoria: fattibilità, migrazione del catetere, distribuzione del blocco sensoriale ed efficacia analgesica. Reg Anesth Pain Med 2003;28:309–314.
- Capdevila X, Biboulet P, Bouregba M, et al: Comparto del blocco compartimento 3-in-1 e fascia iliaca negli adulti: analisi clinica e radiografica. Anesth Analg 1998;86:1039–1044.
- Winnie AP, Ramamurthy S, Durrani Z, et al: Blocchi del plesso per la chirurgia degli arti inferiori. Anesthesiol Rev 1974;1:1–6.
- Chayen D, Nathan H, Chayen M: Il blocco del compartimento posteriore. Anestesiologia 1976;45:95–99.
- Hanna MH, Peat SJ, D'Costa F: blocco del pesso lombare: uno studio anatomico. Anestesia 1993;48:675–678.
- Chupfer G, Jöhr M: Blocco compartimentale dello Psoas nei bambini: Parte I—Descrizione della tecnica. Anesth pediatrico 2005;15:461–464.
- Pandin PC, Vandesteen A, d'Hollander AA: approccio posteriore del plesso lombare: una descrizione del posizionamento del catetere utilizzando la stimolazione elettrica del nervo. Anesth Analg 2002;95:1428–1431.
- Awad IT, Duggan EM: Blocco del plesso lombare posteriore: anatomia, approcci e tecniche. Reg Anesth Pain Med 2005; 30: 143–149.
- Mansour NY: Rivalutazione del blocco del nervo sciatico: un altro punto di riferimento da considerare. Reg Anesth 1993; 18:322–323.
- Morris GF, Lang SA, Dust WN, et al: Il blocco del nervo sciatico parasacrale. Reg Anesth 1997;22:223–228.
- Jochum D, Iohom G, Choquet, et al: Aggiunta di un blocco del nervo otturatore selettivo al blocco del nervo sciatico parasacrale: una valutazione. Anesth Analg 2004;99:1544–1549.
- Choquet O, Nazarian S, Manelli H: Bloc obturateur au pli inguinal: étude anatomique. Ann P. Anesth Réanim 2001;20:131s.
- Fujita Y, Kimura K, Furukawa Y, et al: Concentrazioni plasmatiche di lignocaina alterano il blocco del nervo otturatore combinato con l'anestesia spinale in pazienti sottoposti a procedure di resezione transuretrale. Fr. J. Anaesth
1992; 68: 596-598.

