Zbigniew J. Koscielniak-Nielsen y Monika Golebiewski
INTRODUCCIÓN
El bloqueo del plexo braquial a nivel de la axila suele elegirse para la anestesia del miembro superior distal. El bloqueo axilar es uno de los enfoques más comunes para el bloqueo del plexo braquial. Los puntos de referencia fáciles y la simplicidad hacen que este bloque sea adecuado para una amplia gama de procedimientos quirúrgicos.
HISTORIA
La técnica quirúrgica de este bloqueo fue descrita por primera vez por William Hallstead en la ciudad de Nueva York (Roosevelt Hospital, también la afiliación clínica de NYSORA 1995-2014) en 1884, mientras que la técnica percutánea fue descrita por Georg Hirschel en 1911. En 1958, Preston Burnham reconoció que llenar la “vaina” neurovascular con anestésico local podría simplificar el bloqueo axilar. También describió el "clic" fascial característico que se siente al entrar la aguja en la vaina axilar. En 1961, utilizando la fórmula del volumen cilíndrico, Rudolph De Jong calculó que en un adulto promedio se necesitaban 42 ml de anestésico local (AL) para llenar el compartimento fascial hasta el nivel de las cuerdas y bloquear todos los nervios terminales hacia el brazo. Un año más tarde, Ejnar Eriksson y Skarby, en un esfuerzo por promover la extensión proximal de LA, recomendaron colocar un torniquete de goma alrededor del brazo, distal a la aguja.
En 1979, Alon Winnie y colaboradores encontraron que el torniquete era ineficaz y doloroso, y en su lugar recomendaron una presión digital distal firme sobre la vaina neurovascular. Además, también recomendaron la aducción del brazo después de la inyección de LA, pensando que la cabeza del húmero abducido comprimía la vaina neurovascular. Posteriormente se demostró que ambas maniobras eran clínicamente ineficaces. Gale Thompson y Duane Rorie, en 1983, estudiaron el plexo braquial mediante tomografías computarizadas y sugirieron que los nervios mediano, cubital y radial se encuentran en compartimentos fasciales separados dentro de la vaina neurovascular; esta hipótesis proporcionó una explicación racional para los bloques incompletos. Sin embargo, los estudios anatómicos realizados por Lassale y Ang en 1984 y Vester-Andersen et al. en 1986 no confirmaron la existencia de una verdadera vaina neurovascular. El espacio interfascial que encontraron contenía los nervios mediano y cubital, con poca frecuencia el musculocutáneo y ocasionalmente el nervio radial. Además, se sugirió que el espacio se comunicara proximalmente solo con el cordón medial del plexo. En 1987, Partridge y colaboradores encontraron los tabiques interneurales, que se rompían fácilmente mediante la inyección de látex teñido.
En 2002, Oivind Klaastad y colaboradores fueron los primeros en investigar la diseminación de la LA a través del catéter axilar en estudios que utilizaron imágenes de resonancia magnética (IRM). Descubrieron que en la mayoría de los pacientes la propagación de LA era desigual y el efecto clínico inadecuado. Hasta la década de 1960, las técnicas de bloqueo predominantes eran las inyecciones axilares dobles o múltiples. Después de que De Jong estableciera el concepto de vaina neurovascular en 1961, la técnica de inyección única, por ser la más simple, se convirtió en estándar. Sin embargo, Vester-Andersen y colaboradores demostraron en 1983 y 1984 que, a pesar de los altos volúmenes de AL, la analgesia a menudo era inconsistente ("irregular"). A principios de la década de 1990, Urban y Urquhart17 y Stan y colaboradores popularizaron la técnica transarterial de doble inyección. Más recientemente, sin embargo, el desarrollo de estimuladores de nervios periféricos y agujas atraumáticas aisladas ha permitido la electrolocalización y el bloqueo separado (técnica de estimulación múltiple) de los nervios terminales individuales (mediano, musculocutáneo, cubital y radial). Esto se conoce como la técnica de estimulación de múltiples nervios. Baranowski y Pither (en 1990), Lavoie y colaboradores20 (en 1992), Koscielniak-Nielsen y colaboradores (en 1997 y 1998), y Sia y colaboradores (en 2001 y 2002) demostraron de forma independiente que la estimulación nerviosa múltiple era superior, tanto a los métodos de inyección simple y doble al aumentar la tasa de éxito y acortar el inicio del bloqueo. Una revisión Cochrane reciente realizada por Handoll y colaboradores validó estos hallazgos.
INDICACIONES Y CONTRAINDICACIONES
Las indicaciones más comunes para el bloqueo axilar incluyen cirugía del antebrazo, la muñeca o la mano de duración moderada a prolongada, con o sin torniquete en el brazo. Las contraindicaciones relativas para el uso de este bloqueo son infección de la piel en el sitio del bloqueo, linfadenopatía axilar y severa coagulopatía. Además, es mejor evitar este bloqueo en pacientes con enfermedad neurológica preexistente de la extremidad superior porque las evaluaciones sensoriales pueden ser difíciles.
ANATOMÍA PERTINENTE
En el vértice de la axila, los tres cuerdas del plexo (lateral, medial y posterior) forman los principales nervios terminales de la extremidad superior (axilar, musculocutáneo, mediano, cubital y radial). Sin embargo, solo los tres últimos nervios acompañan a los vasos sanguíneos a través de la axila donde se realizan los bloqueos (Figura 1 y XNUMX), mientras que los nervios axilar y musculocutáneo salen del plexo aproximadamente al nivel de la apófisis coracoides. El nervio axilar sale en un ángulo más amplio desde el cordón posterior, lateral y dorsalmente, y el nervio musculocutáneo, que se origina en el cordón lateral, corre oblicuamente lateralmente hacia el músculo coracobraquial y continúa hacia abajo. Los nervios cutáneo antebraquial medial y cutáneo braquial corren subcutáneamente paralelos a los vasos axilares, aunque el nervio cutáneo antebraquial medial a menudo sigue al nervio mediano dentro de la vaina vasculonerviosa. En la axila, los nervios mediano y musculocutáneo se encuentran por encima de la arteria, mientras que los nervios cubital y radial se encuentran por debajo de ella.
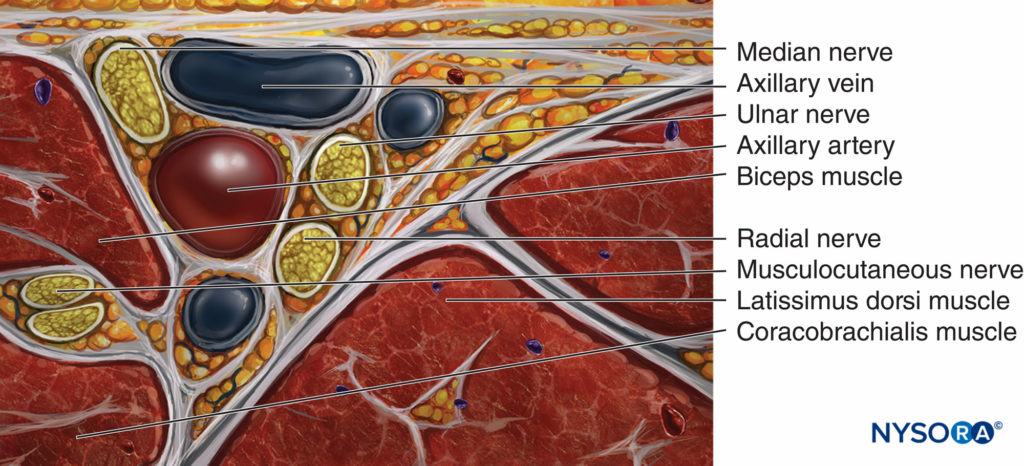
FIGURA 1. Anatomía del plexo braquial a nivel axilar y medio humeral.
Las profundidades a las que se encuentran los nervios varían. Típicamente, el nervio mediano es más superficial que el musculocutáneo y el nervio cubital es más superficial que el radial. Ocasionalmente, los nervios radial o musculocutáneo (o ambos) se encuentran detrás de la arteria. Estos dos nervios divergen progresivamente de la vaina vasculonerviosa, continuando hacia abajo por la parte superior del brazo, el musculocutáneo arriba (anterior) y el radial abajo (posterior) hasta el húmero, donde pueden ser abordados utilizando el abordaje humeral medio.
Puntos de interés
Los puntos de referencia de la superficie para el bloqueo del plexo braquial axilar incluyen (Figura 2 y XNUMX):
- El pulso de la arteria axilar
- músculo coracobraquial
- Músculo pectoral mayor
- Músculo bíceps
- Músculo tríceps
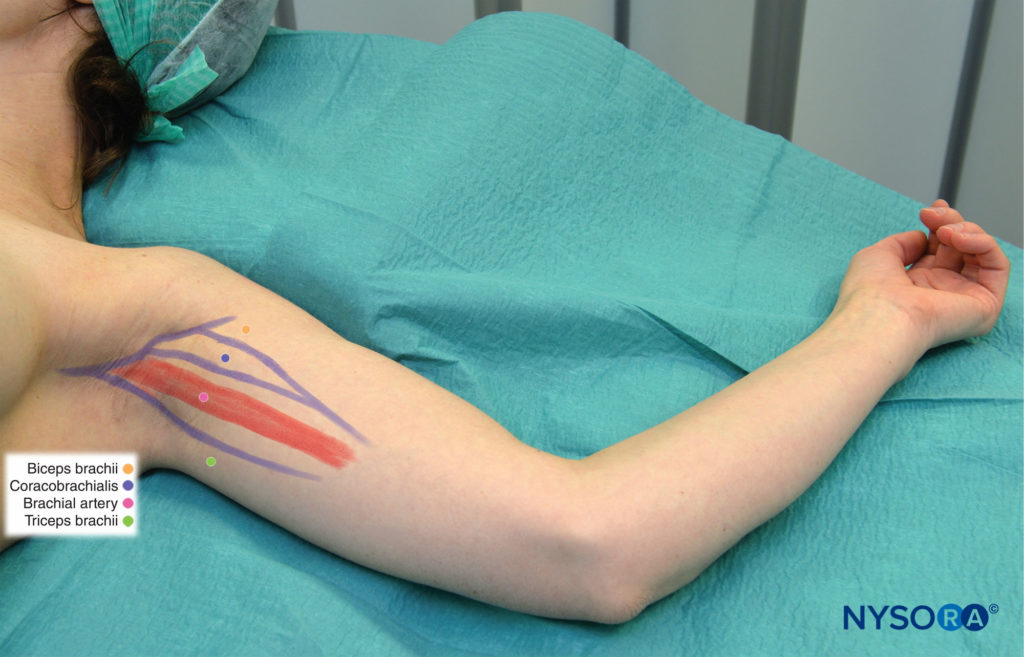
FIGURA 2. Puntos de referencia para el bloqueo del plexo braquial axilar.
EQUIPO
- Toallas estériles y 4-in. × 4 pulg. paquetes de gasa
- Guantes estériles, rotulador y electrodo cutáneo.
- Aguja de calibre 1 de 25 pulgada para infiltración de la piel
- 1 a 1.5 pulgadas. aguja estimulante atraumática y aislada
- Jeringas de 20 ml que contienen LA de elección
- Estimulador de nervios periféricos
- Medios de evaluación de la presión de inyección de apertura
Aprenda más sobre Equipos para Anestesia Regional.
TÉCNICAS DE INYECCIÓN
Posición del brazo para el bloque
El brazo a operar se abduce aproximadamente 90 grados (ver Figura 2 y XNUMX). El codo está flexionado y el antebrazo descansa cómodamente, apoyado en una almohada. El pulso arterial se palpa a nivel del músculo pectoral principal y el tejido subcutáneo que recubre la arteria se infiltra con 4 a 5 ml de LA (para bloquear los nervios intercostobraquial y cutáneo medio del brazo). Se han descrito varias técnicas y abordajes para el bloqueo del plexo braquial a nivel de la axila; describiremos sólo algunas de las técnicas bien estudiadas. Un bloqueo axilar de triple inyección es probablemente la técnica más eficiente para el bloqueo del plexo braquial axilar.
TÉCNICAS DE ESTIMULACIÓN NERVIOSA
Técnica de inyección única (estimulación)
- La estimulador nervioso está configurado para suministrar 0.5–1.0 mA (2 Hz, 0.1 ms); Se comprueban las conexiones eléctricas con la aguja y el electrodo neutro.
- Dependiendo del sitio quirúrgico (aspectos palmar y medial o dorsal y lateral de la mano/antebrazo), la aguja estimulante se inserta por encima del pulso arterial (hacia el nervio mediano) o por debajo del pulso arterial (hacia el nervio radial), respectivamente (Figura 3 y XNUMX).
- A medida que se penetra la fascia superficial, a menudo se siente un "clic" característico y la amplitud de la corriente se aumenta lentamente (p. ej., en incrementos de 1 mA) hasta que se obtiene la contracción deseada (flexión o extensión de la muñeca y los dedos). Esto ayuda a evitar la dolorosa parestesia eléctrica cuando la fascia elástica “cede” repentinamente y la aguja penetra en la vaina neurovascular.
- Después de obtener la respuesta motora inicial, la aguja se avanza lentamente hacia el nervio estimulado mientras se reduce la amplitud.
- Una vez que se obtiene la estimulación con una intensidad de corriente de 0.3 a 0.5 mA, se inyecta lentamente todo el volumen de AL, mientras se aspira de manera intermitente para reducir el riesgo de inyección intravascular accidental. Esto da como resultado una expansión sustancial de la LA dentro de las capas de tejido que abarcan el plexo braquial (Figura 5 y XNUMX).
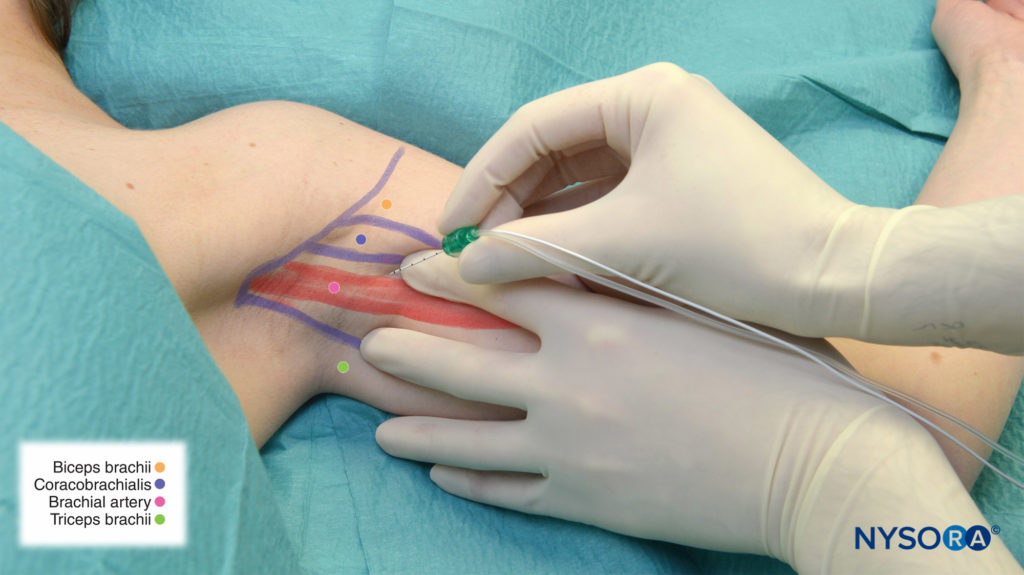
FIGURA 3. Bloqueo del nervio mediano: la aguja se inserta por encima del pulso de la arteria axilar (braquial).
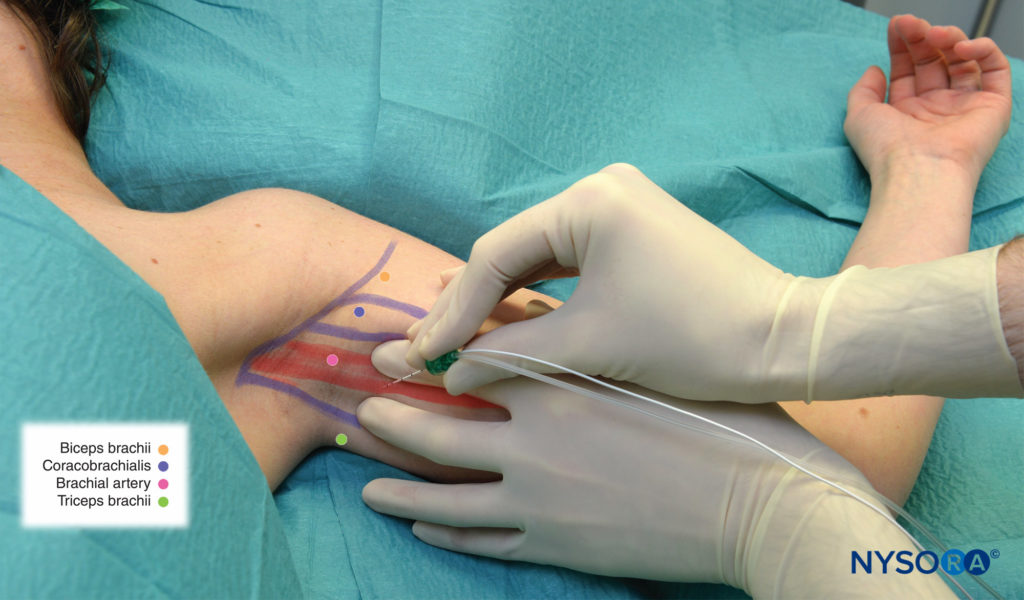
FIGURA 4. Bloqueo del nervio radial: la aguja se inserta debajo del pulso de la arteria axilar (braquial).
Consejos NYSORA
- La palpación del pulso arterial puede resultar un desafío en algunos pacientes. En estos pacientes, la respuesta motora inicial puede usarse para guiar la redirección de la aguja para lograr la respuesta deseada.
- La flexión del codo (estimulación del músculo coracobraquial o del nervio musculocutáneo) indica que la aguja está fuera de la vaina neurovascular; la aguja debe redirigirse hacia abajo y más superficialmente.
- La extensión de la muñeca y la mano (nervio radial) indica que la aguja está debajo de la arteria; los nervios mediano y cubital están por encima de la arteria.
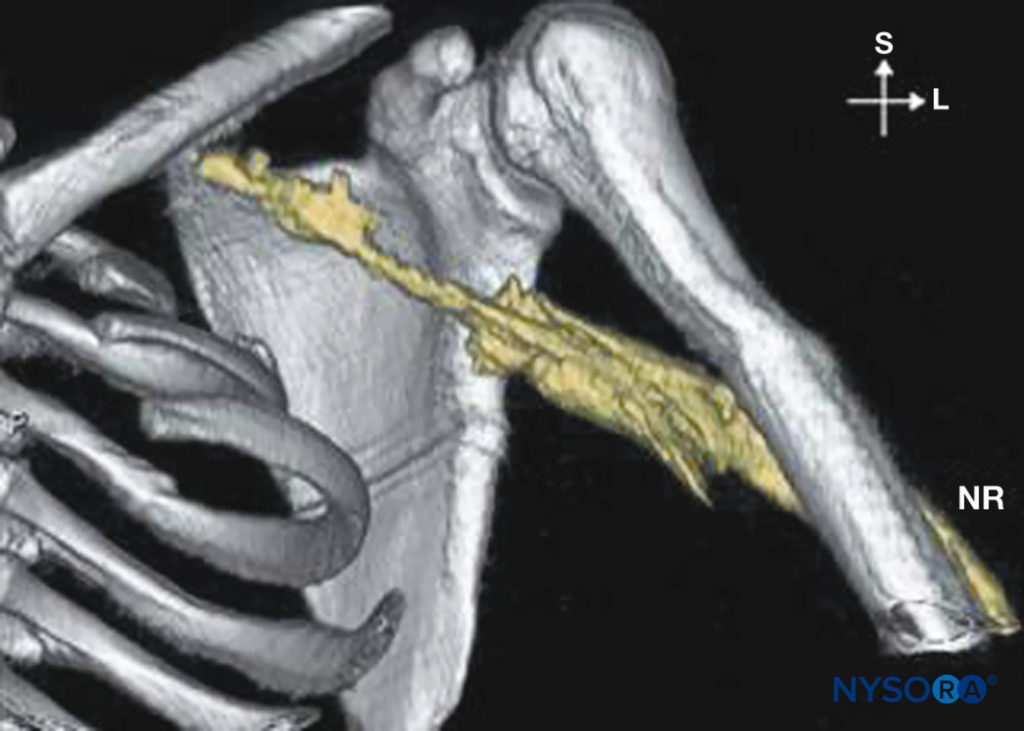
FIGURA 5. Distribución del anestésico local inyectado durante el bloqueo del plexo braquial axilar. NR = nervio radial.
- La diferenciación más difícil es entre los nervios mediano y cubital, que dan lugar a la flexión de la muñeca y los dedos. En este escenario, se puede utilizar el siguiente método para diferenciar entre los dos nervios:
- Cuando la flexión se acompaña de pronación del antebrazo, el nervio estimulado es el mediano (la aguja se coloca por encima de la arteria).
- Otra forma de diferenciar entre estos dos nervios es mediante la palpación de los tendones flexores de la muñeca. La estimulación del nervio mediano produce movimientos de los tendones palmaris longus y flexor carpi radialis, que se encuentran en el medio de la muñeca, mientras que la estimulación del nervio cubital produce movimientos del tendón flexor carpi ulnaris, que se encuentra medialmente.
- La disminución de la intensidad de la corriente de salida del estimulador nervioso ayuda a facilitar la diferenciación entre la estimulación del nervio mediano y cubital.
Técnica de doble inyección
- La aguja estimulante se inserta primero por encima de la arteria, por debajo del músculo coracobraquial (ver Figura 3). Después de penetrar la fascia, se aumenta la amplitud hasta que se obtiene la flexión/pronación de la muñeca y la flexión de los tres primeros dedos sincrónicamente (estimulación del nervio mediano). La aguja se avanza lentamente hacia este nervio mientras se reduce la amplitud de 0.3 a 0.5 mA. En este punto, se inyecta lentamente la mitad del volumen planeado de AL con una aspiración intermitente para descartar una inyección intravascular.
- Luego se retira la aguja y se inserta por debajo de la arteria y por encima del músculo tríceps (ver Figura 4 y XNUMX). Se penetra de nuevo la fascia y se aumenta lentamente la amplitud. La primera respuesta suele ser la extensión del brazo (ramas musculares del tríceps) o la aducción del pulgar y la flexión de los dos últimos dedos (nervio cubital). Sin embargo, estas respuestas se ignoran y la aguja se avanza más profundo, a menudo ligeramente hacia arriba, detrás de la arteria (Figura 6 y XNUMX) hasta obtener la extensión de la muñeca y los dedos (nervio radial). Después estímulo se obtiene utilizando una intensidad de corriente inferior a 0.5 mA, el volumen restante de LA se inyecta lentamente con aspiración intermitente.
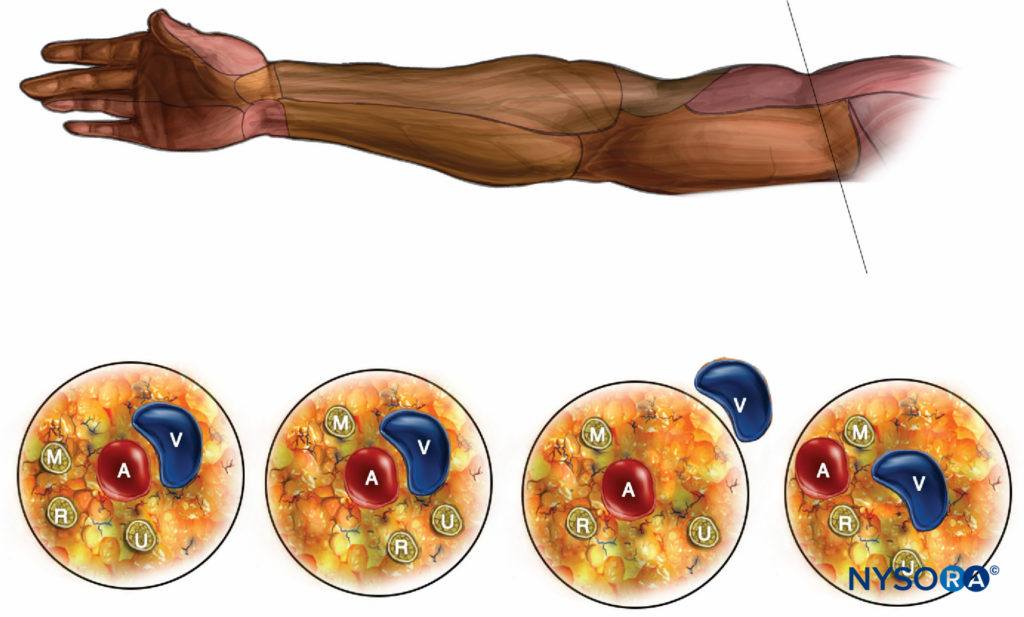
FIGURA 6. La disposición espacial de los nervios terminales del plexo braquial en la axila. M = nervio mediano, A = arteria, V = vena, R = nervio radial, U = nervio cubital.
Consejos NYSORA
- Con los bloqueos nerviosos guiados por ecografía, se evita la estimulación motora por debajo de 0.5 mA para disminuir el riesgo de contacto entre la aguja y el nervio o de una inyección intraneural. Sin embargo, con los bloqueos guiados por estimuladores de nervios, se busca una respuesta motora de 0.3 a 0.5 mA, ya que la respuesta motora provocada es el único medio de localización nerviosa, y la estimulación nerviosa no permite la visualización de los espacios tisulares ni la propagación del anestésico local que es necesario. posible con guía ecográfica.
Técnica de inyección múltiple
Los sitios de inserción de la aguja son idénticos a los de la técnica de doble inyección.
- Después de la electrolocalización del nervio mediano, se inyectan de 5 a 10 ml del volumen de LA (ver Figura 3 y XNUMX).
- La aguja se retira por vía subcutánea y se redirige oblicuamente, por encima y hacia el músculo coracobraquial. Tras obtener estimulación-flexión biceps sincrónica, se reduce la amplitud a 0.3-0.5 mA y se inyectan otros 5-10 ml de LA para bloquear el nervio musculocutáneo.
- La aguja se retira y se inserta debajo de la arteria (ver Figura 4 y XNUMX). El primer nervio estimulado suele ser el nervio cubital, en el que se inyectan 5 a 10 ml de AL.
- La aguja se avanza más profundo hasta que se encuentra el nervio radial.
Consejos NYSORA
- Dos estudios realizados por Sia y sus colegas sugieren que dos inyecciones separadas debajo de la arteria no mejoran las tasas de éxito y, por lo tanto, solo se necesita una de esas inyecciones. Esta inyección se realiza cerca del nervio radial y debe contener la mitad del volumen planeado de LA.
- En ocasiones, la electrolocalización de múltiples nervios puede llevar algún tiempo. Debido a que la primera inyección de la inyección LA en la vecindad del nervio mediano puede bloquear parcialmente el nervio cubital, la búsqueda de los nervios debe realizarse rápidamente para minimizar el riesgo de contacto con el nervio de la aguja o inyección intraneural en un nervio anestesiado.
- Por estas razones, esta técnica podría considerarse una técnica de anestesia regional avanzada. Con cada inyección se debe utilizar una evaluación cuidadosa de la resistencia a la inyección por parte de un médico experimentado o un control objetivo de la presión de inyección.
Técnica Transarterial
- Esta técnica relativamente simple no depende de un estimulador de nervios; en cambio, la colocación de la aguja dentro de la vaina neurovascular se identifica basándose en la arteria axilar:
La arteria axilar se palpa y estabiliza mediante una técnica de palpación con dos dedos. - A medida que la aguja avanza hacia el pulso de la arteria axilar, se aspira sangre arterial de color rojo brillante. Se utiliza una aguja fina y larga biselada (típicamente de 1.5 pulgadas, calibre 25) para minimizar el riesgo de hematoma axilar.
- La aguja se avanza más profundo hasta que no se pueda aspirar sangre (la punta de la aguja ha salido de la arteria) y la mitad del volumen de la AI se inyecta detrás de la pared posterior. Esto debería bloquear el nervio radial.
- La aguja se retira lentamente mientras se aspira. A medida que la aguja ingresa en la arteria axilar, se aspira nuevamente sangre de color rojo brillante.
- La extracción de la aguja continúa hasta que no se puede aspirar sangre (la aguja sale de la arteria y su punta se coloca superficial [media] a la arteria dentro de la vaina neurovascular).
- El volumen restante de AL se inyecta superficialmente a la pared anterior para bloquear los nervios mediano y cubital.
- La inyección transarterial se realiza lo más alto posible en la axila y la aguja debe atravesar la arteria en un ángulo oblicuo. Esto reduce el riesgo de realizar la inyección detrás de la arteria por vía intramuscular y mejora la propagación de la LA a los cordones del plexo para bloquear el nervio musculocutáneo.
ENFOQUE MEDIOHUMERAL (BLOQUEO DEL CANAL HUMERAL)
La diferencia entre el abordaje axilar multiinyección y el humeral medio (canal humeral) es que en este último, dos nervios terminales, el musculocutáneo y el radial, se bloquean por separado, por encima y por debajo del hueso humeral, respectivamente (Figuras 1 y 7). Con cualquier técnica de estimulación múltiple, siempre existe el riesgo de que se realice una inyección intraneural en los nervios ya anestesiados. Aunque se ha encontrado que el bloqueo humeral medio de cuatro inyecciones es más eficaz que la técnica axilar de doble inyección, cualquiera de los bloqueos da como resultado una tasa de éxito muy alta cuando se utilizan cuatro técnicas de inyección. Una ventaja del abordaje axilar es que los bloqueos axilares incompletos pueden complementarse con un bloqueo humeral medio. Lo contrario no es posible, ni se recomienda porque la electroestimulación puede ser impedida por un bloqueo distal al sitio de localización del nervio. Un bloqueo humeral medio incompleto, por otro lado, puede complementarse en el codo o la muñeca.
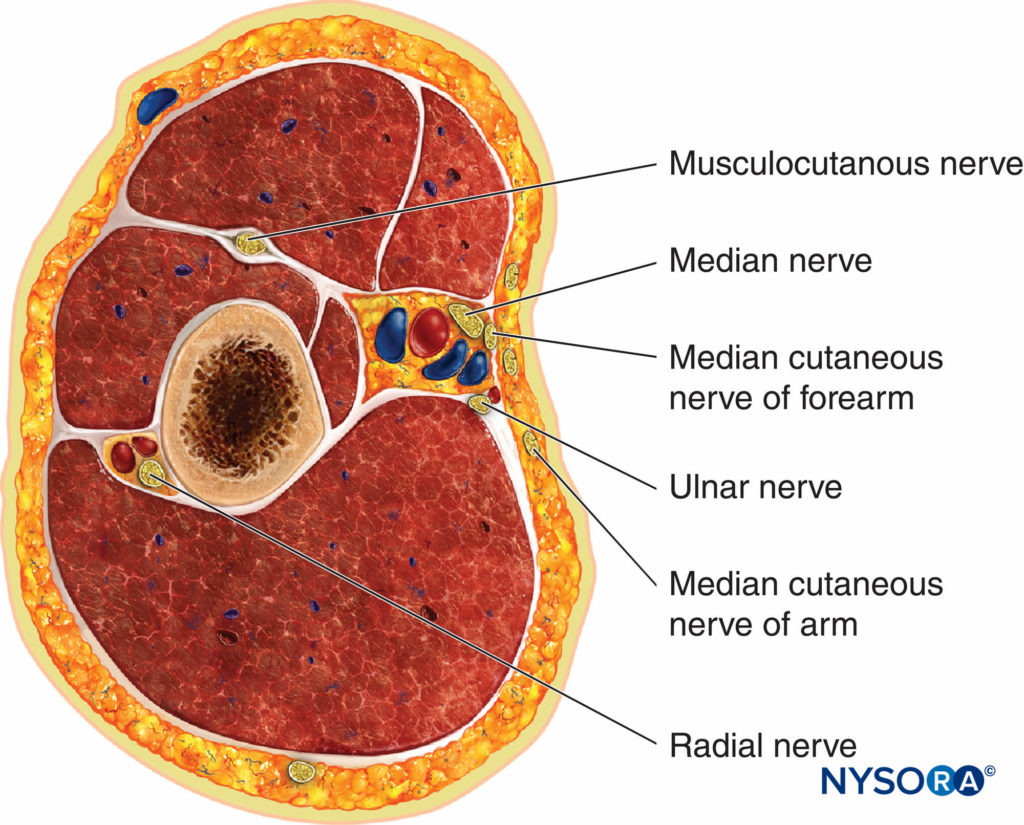
FIGURA 7. Disposición espacial de los nervios terminales del plexo braquial en el húmero medio.
Tecnologia
La técnica de inyección para el bloqueo humeral medio es similar a la técnica axilar de cuatro inyecciones, excepto que las inyecciones se realizan más distalmente. Además, los nervios musculocutáneo y radial se buscan en una ubicación más profunda que en el abordaje axilar (ver Figura 7 y XNUMX). Figura 8 y XNUMX demuestra la difusión del anestésico local inyectado en la técnica humeral media.
- La mano no dominante agarra el músculo bíceps mientras busca el nervio musculocutáneo y la aguja estimulante se inserta debajo del músculo.
(para evitar la estimulación directa). - Cuando se contacta con el hueso antes de provocar las contracciones, la aguja se redirige hacia arriba, hacia el vientre del músculo bíceps.
- El músculo tríceps se estabiliza de manera similar mientras se intenta estimular el nervio radial. Debe tenerse en cuenta que el nervio radial se enrolla alrededor de la diáfisis humeral en su camino hacia abajo, lo que dificulta la electrolocalización de este nervio con abordajes distales.
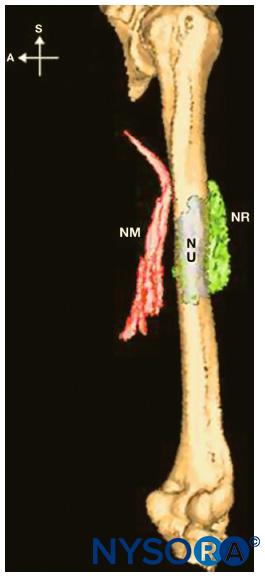
FIGURA 8. Distribución de inyectados después del bloqueo mediohumeral. NM = nervio medial, NU = nervio cubital, NR = nervio radial.
ELECCIÓN DE ANESTÉSICO LOCAL
La elección de la AL depende de la duración de la cirugía y de la densidad y duración deseadas del bloqueo. Para bloques de una sola inyección, LA de acción corta y media (prilocaína, 2-cloroprocaína, lidocaína o mepivacaína) en concentraciones de 1.5% a 2% (3% para 2-cloroprocaína), con o sin epinefrina o bicarbonato de sodio, proporcionará bloqueo sensorial y motor fiable de inicio rápido (10 a 20 min) y duración suficiente (3 a 4 h; 1.5 a 2 h para 2-cloroprocaína) para la mayoría de los procedimientos agudos y subagudos (p. ej., desbridamiento de heridas; reposiciones de fracturas cerradas; suturas de ligamentos, tendones o nervios; amputaciones de dedos). Para procedimientos electivos de mayor duración (p. ej., artrodesis, artroplastias, osteosíntesis, fasciectomías palmares extensas), la ropivacaína al 0.5 %–0.75 % o la bupivacaína al 0.375 %–0.5 %, con o sin epinefrina, proporcionarán analgesia de inicio ligeramente más lento (15–20 min). ) y mayor duración (6-16 h). Para la cirugía especializada de la mano que puede durar varias horas, por ejemplo, reemplazos articulares múltiples o reimplantes de extremidades amputadas, una ropivacaína continua (0.2 %–0.375 %) infusión a través de un catéter axilar es probablemente la mejor técnica. Se puede agregar clonidina (0.5 mcg/kg) a los AL de acción intermedia para prolongar la analgesia después de los bloqueos de una sola inyección.
MANEJO PERIOPERATORIO
La técnica de estimulación multinerviosa es incómoda para los pacientes y debe ir precedida de una premedicación adecuada (p. ej., midazolam + sufentanilo). La sedación y la analgesia adecuadas no sólo mejoran la aceptación del bloqueo por parte de los pacientes, sino que también ayudan a relajar los músculos del brazo. Esto hace que la manipulación precisa de la aguja, así como la obtención e interpretación de las respuestas motoras a la estimulación nerviosa, sean significativamente más fáciles para el médico y más aceptables para los pacientes.
Consejos NYSORA
- El primer signo de un bloqueo exitoso es la debilidad de los músculos de la parte superior del brazo, que se puede evaluar inmediatamente después de retirar la aguja. Esto se puede hacer pidiéndole al paciente que coloque la mano sobre el abdomen o toque el dedo del médico.
- La pérdida de coordinación significa que los fascículos del manto de los nervios musculocutáneos y radiales, que inervan a los flexores y extensores, están bloqueados. Muy a menudo, los pacientes informan una pérdida temprana del sentido de la posición en la extremidad bloqueada.
El inicio y la distribución de la analgesia se pueden probar cada 5 o 10 minutos después de la administración del bloqueo en las áreas sensoriales de los siete nervios terminales (Figura 9 y XNUMX). Treinta minutos después de la inserción del bloqueo, los nervios no bloqueados pueden complementarse distalmente al sitio del bloqueo inicial (p. ej., bloqueos de codo).
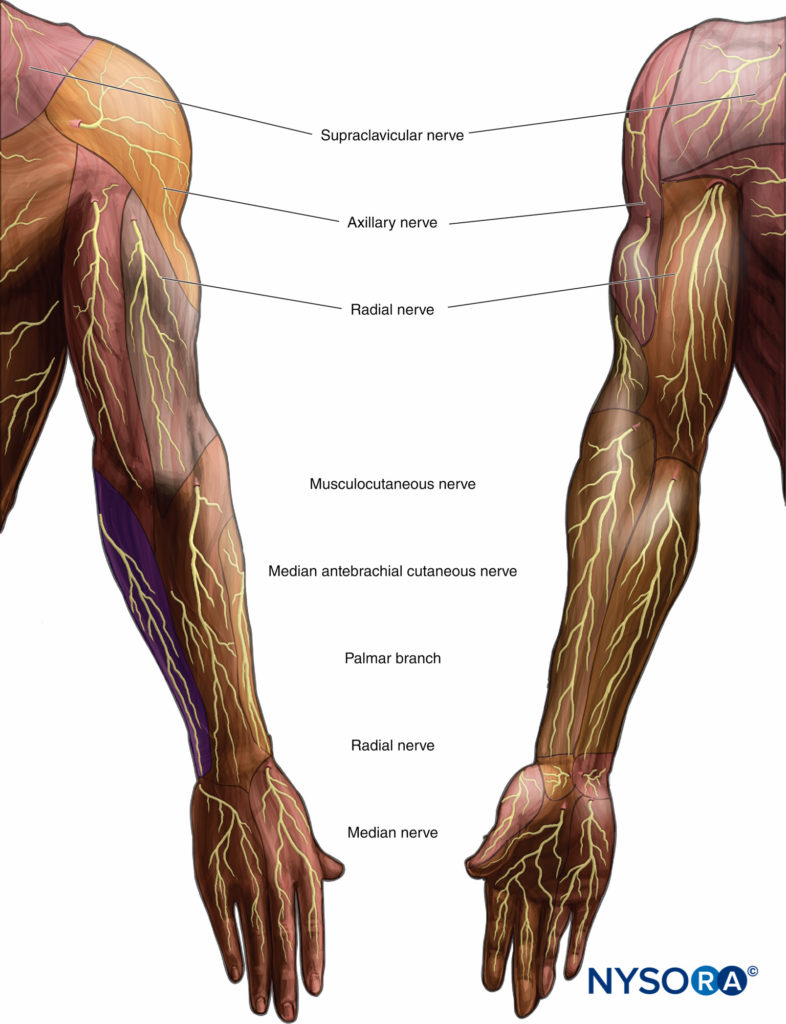
FIGURA 9. Inervación sensorial de la extremidad superior.
Consejos NYSORA
- La mayoría de las cirugías de la mano (p. ej., fasciectomías palmares y reparación de nervios o tendones) se realizan en la cara palmar y, en teoría, se pueden realizar con bloqueos parciales (es decir, sin los nervios radial o musculocutáneo).
- Para la cirugía de codo, un abordaje infraclavicular es una mejor opción que el bloqueo axilar.
- La analgesia con torniquete puede estar más relacionada con la dosis total inyectada de LA que con el bloqueo exitoso de los nervios braquiales cutáneos mediales. La mayor parte del LA inyectado se absorbe en los músculos circundantes, que son la principal fuente de dolor isquémico.
BLOQUEO AXILAR CONTINUO
Las indicaciones para el bloqueo axilar continuo incluyen el control del dolor posoperatorio agudo, el manejo del dolor crónico y el tratamiento de la enfermedad vascular (p. ej., síndrome de Raynaud).
Tecnologia
Se rasura y desinfecta la fosa axilar. Después de la infiltración subcutánea de LA, se provoca la contracción muscular específica del nervio de mayor interés mediante una aguja o una cánula introductora estimulante. La intensidad de la corriente estimulante se reduce progresivamente a 0.5 mA o menos, mientras se realizan ajustes finos en la posición de la aguja. A catéter se inserta (en condiciones estériles) de 5 a 8 cm en dirección cefálica en la vaina neurovascular y se sutura a la piel o se tuneliza. Esto ayuda a mantener el catéter en su lugar porque los nervios son superficiales y el sudor del brazo dificulta el mantenimiento de un vendaje oclusivo.
Consejos NYSORA
- La dificultad con la inserción del catéter generalmente indica la colocación de la aguja fuera de la vaina neurovascular.
Mantenimiento
Las soluciones diluidas de LA de acción prolongada (p. ej., bupivacaína al 0.125 % o ropivacaína al 0.2 %) se utilizan con mayor frecuencia para infusiones continuas. Un régimen de infusión común incluye bolos intermitentes de LA (5-10 ml cada 4-6 horas) de la mezcla diluida de LA con o sin infusión continua de 5 ml/h.
Consejos NYSORA
- Un régimen de infusión típico para ropivacaína al 0.2 % es una tasa basal de, por ejemplo, 0.1 ml/kg de peso corporal por hora (mínimo, 5 ml; máximo, 10 ml) y un bolo controlado por el paciente de 5 ml con un tiempo de bloqueo de 30 minutos. .
Complicaciones
Punción Vascular La punción vascular puede ocurrir con un bloqueo axilar, pero generalmente se puede detectar. Sin embargo, una punción venosa puede pasar desapercibida si la presión de aspiración o palpación colapsa la luz venosa.
Inyección LA intravascular La inyección intravascular de LA se manifiesta como mareos o taquicardia (soluciones que contienen ropivacaína o epinefrina). Tenga en cuenta que la inyección intraarterial produce parestesia en la mano durante la inyección acompañada de palidez repentina. Es obligatoria la inyección lenta con aspiraciones repetidas con aguja.
Hematoma puede ocurrir después de una punción arterial. Si se perfora la arteria, se debe aplicar una presión firme y constante sobre el lugar de la punción durante 5 a 10 minutos. Para la técnica transarterial se deben utilizar agujas de menor calibre para minimizar el riesgo de hematoma.
Toxicidad debida a la absorción de LA La toxicidad debida a la absorción de LA (en contraste con la inyección intravascular accidental, que se vuelve sintomática durante o inmediatamente después de la inyección) por lo general se vuelve sintomática 5 a 20 minutos después de la inyección. Los síntomas incluyen aturdimiento, vértigo, visión de túnel, parestesia perioral, bradicardia o taquicardia, ansiedad (que finalmente progresa hasta la inconsciencia) y convulsiones. Se debe administrar inmediatamente oxígeno, un sedante/hipnótico en dosis tituladas y soporte de las vías respiratorias si es necesario.
Lesión del nervio La lesión del nervio puede ser causada por el avance de la aguja, la inyección intraneural, la aplicación de un torniquete o una combinación de estos. Las inyecciones intraneurales se caracterizan por dolor, retracción de las extremidades y resistencia a la inyección. Las lesiones por aguja e inyección típicamente se manifiestan como déficits neurológicos en la distribución del nervio afectado. Sin embargo, el daño isquémico causado por la aplicación prolongada del torniquete resulta más comúnmente en una lesión difusa, afecta varios nervios y generalmente se acompaña de dolor en la parte superior del brazo. Los síntomas de daño a los nervios (pérdida sensorial y parestesia persistente) generalmente aparecen uno o dos días después de la recuperación del bloqueo. La mayoría de las lesiones nerviosas son neuropraxia (daño funcional), que tienen un buen pronóstico y se curan en unas pocas semanas.
Consejos NYSORA
- Cuando la respuesta motora a la estimulación nerviosa se observa con corrientes <0.2 mA, la punta de la aguja debe retirarse o reposicionarse ligeramente para mantener la contracción con 02–0.5 mA.
- Nunca se debe inyectar LA cuando se encuentre una resistencia anormal (alta presión de apertura) a la inyección. Cuando esto ocurra, se debe retirar ligeramente la aguja y volver a intentar la inyección. Si la resistencia persiste, la aguja debe retirarse y limpiarse por completo; nunca se debe suponer que la causa de la resistencia está relacionada únicamente con la obstrucción de la aguja.
RESUMEN
Para el bloqueo del plexo braquial axilar, se prefiere una técnica de estimulación nerviosa de triple inyección con electrolocalización de los nervios mediano, musculocutáneo y radial. Una técnica de doble inyección es la siguiente mejor y se puede usar con o sin un estimulador de nervios. La técnica humeral media (una técnica de cuatro inyecciones) es probablemente la más adecuada para complementar los bloqueos axilares incompletos, aunque puede usarse como técnica primaria. Para bloqueos continuos, el catéter debe colocarse cerca del nervio principal que inerva el sitio quirúrgico (p. ej., el nervio mediano para la cirugía de las superficies medial y palmar; el nervio radial para la cirugía de las superficies lateral y dorsal). Para una cirugía más extensa que involucre toda la circunferencia del brazo (p. ej., traumatismo/amputación mayor), un abordaje más alto en la axila o bloqueo infraclavicular puede ser más adecuado. Una técnica de infusión perineural óptima es una infusión basal más bolos controlados por el paciente; el LA sugerido para esta aplicación es ropivacaína al 0.2%. Una inyección intravascular accidental es la complicación más común de un bloqueo axilar. El riesgo de toxicidad sistémica de LA se puede reducir evitando la inyección rápida y enérgica y aspirando con frecuencia para descartar una inyección intravascular. El dolor, la parestesia, la retirada de las extremidades o la presión de inyección alta pueden indicar la colocación de una aguja intraneural; la aparición de cualquiera de estos signos y síntomas debe provocar el cese inmediato de la inyección y la reevaluación.
Referencias
- Hall RJ: Clorhidrato de cocaína. NY Med J 1884;40:643.
- Hirschel G: Die Anästesierung der Plexus Brachialis bei die Operationen an der oberen Extremität. Munchen Med Wochenschr 1911;58:
1555-1556. - Burnham PJ: Bloqueo regional de los grandes nervios de la parte superior del brazo. Anestesiología 1958; 19:281–284.
- De Jong RH: Bloqueo axilar del plexo braquial. Anestesiología 1961;22:215–225
- Eriksson E, Skarby HG: Un método simplificado de bloqueo del plexo braquial axilar. Nord Med 1962;68:1325.
- Winnie AP, Radonjic R, Akkineni SR, et al: Factores que influyen en la distribución del anestésico local inyectado en la vaina del plexo braquial. Anesth Analg 1979;58:225–234.
- Koscielniak-Nielsen ZJ, Horn A, Rotbøll-Nielsen P: Efecto de la posición del brazo sobre la eficacia del bloqueo del nervio axilar perivascular. Hermano J Anaesth 1995;74:387–391.
- Koscielniak-Nielsen ZJ, Quist Christensen L, Stens-Pedersen HL, et al: Efecto de la presión digital sobre la efectividad del bloqueo axilar perivascular. Hermano J Anaesth 1995;75:702–706.
- Yamamoto K, Tsubokawa T, Ohmura S, et al: Efecto de la posición del brazo en la difusión central de los anestésicos locales y en la calidad del bloqueo con bloqueo del plexo braquial axilar. Reg Anesth Pain Med 1999;24: 36–42.
- Thompson GE, Rorie DK: Anatomía funcional de las vainas del plexo braquial. Anestesiología 1983;59:117–122.
- Lassale B, Ang ET: Particularités de l'organisation du tissus celluleux de la cavité axillaire. Bull Soc Anat París 1984; 9: 57–60.
- Vester-Andersen T, Broby-Johansen U, Bro-Rasmussen F: Bloqueo axilar perivascular VI: La distribución de soluciones de gelatina inyectadas en la vaina neurovascular axilar de cadáveres. Acta Anaesthesiol Scand 1986; 30:18–22.
- Partrigde B, Katz J, Benirschke K: Anatomía funcional de la vaina del plexo braquial: implicaciones para la anestesia. Anestesiología 1987;66: 743–747.
- Klaastad O, Smedby O, Thompson GE, et al: Distribución del anestésico local en el bloqueo del plexo braquial axilar: un estudio clínico y de resonancia magnética. Anestesiología 2002;96:1315–1324.
- Vester-Andersen T, Christiansen C, Sørensen M, et al: Bloqueo axilar perivascular II: iInfluencia del volumen inyectado de anestésico local en el bloqueo neural. Acta Anaesthesiol Scand 1983;27:95–98.
- Vester-Andersen T, Husum B, Lindeburg T, et al: Bloqueo axilar perivascular IV: bloqueo después de 40, 50 o 60 ml de mepivacaína al 1 % con adrenalina. Acta Anaesthesiol Scand 1984;28:99–105.
- Urban MK, Urquhart B: Evaluación de la anestesia del plexo braquial para la cirugía de las extremidades superiores. Reg Anesth Pain Med 1994;19:175–182.
- Stan TC, Krantz MA, Solomon DL, et al: La incidencia de complicaciones neurovasculares después del bloqueo del plexo braquial axilar mediante un abordaje transarterial. Un estudio prospectivo de 1000 pacientes consecutivos. Reg Anesth Pain Med 1995;20:486–492.
- Baranowski AP, Pither CE: Una comparación de tres métodos de anestesia del plexo braquial axilar. Anestesia 1990;45:362–365.
- Lavoie J, Martin R, Tétrault JP, et al: Bloqueo del plexo axilar usando un estimulador de nervio periférico: inyecciones únicas o múltiples. Can J Anaesth 1992;39:583–586.
- Koscielniak-Nielsen ZJ, Stens-Pedersen HL, Lippert Knudsen F: Preparación para la cirugía después del bloqueo axilar: técnicas de inyección única o múltiple. Eur J Anaesthesiol 1997;14:164–171.
- Koscielniak-Nielsen ZJ, Hesselbjerg L, Fejlberg V: Comparación de técnicas de estimulación nerviosa transarterial y múltiple para un bloqueo axilar inicial con 45 ml de mepivacaína al 1% con adrenalina. Acta Anaesthesiol Scand 1998;42:570–575.
- Sia S, Lepri A, Ponzecchi P: bloqueo del plexo braquial axilar con estimulador de nervios periféricos: una comparación entre las técnicas de inyección doble y triple. Reg Anesth Pain Med 2001;26:499–503.
- Sia S, Lepri A, Campolo MC, et al: Bloqueo del plexo braquial con cuatro inyecciones usando un estimulador de nervios periféricos: una comparación entre los enfoques axilar y mediohumeral. Anesth Analg 2002;95:1075–1079.
- Handoll HHG, Koscielniak-Nielsen ZJ. Técnicas de inyección simple, doble o múltiple para el bloqueo del plexo braquial axilar para cirugía de mano, muñeca o antebrazo. Cochrane Database Syst Rev. 2006 25 de enero (1): CD003842. Revisar.
- Dupré LJ: Bloque del plexo braquial al canal huméral. Cah Anesth 1994; 42:767–769.
- Koscielniak-Nielsen ZJ, Rotbøll-Nielsen P, Rasmussen H: Experiencias de pacientes con bloqueo axilar de estimulación múltiple para cirugía de mano ambulatoria de vía rápida. Acta Anaesthesiol Scand 2002;46:789–793.
- Sia S, Bartoli M: La localización selectiva del nervio cubital no es esencial para el bloqueo del plexo braquial axilar mediante una técnica de estimulación nerviosa múltiple. Reg Anesth Pain Med 2001;26:12–16.
- Tsui BC, Wagner A, Finucane B: efecto electrofisiológico de los inyectados en la estimulación de los nervios periféricos. Reg Anesth Pain Med 2004;29:189–193.
- Bouaziz H, Narchi P, Mercier FJ, et al: El uso del bloqueo nervioso axilar selectivo para la cirugía ambulatoria de la mano. Anesth Analg 1998;86:746–748.
- March X, Pardina B, Torres-Bah'ı S, et al: Una comparación del bloqueo del plexo braquial axilar de triple inyección con el abordaje humeral. Reg Anesth Pain Med 2003;28:504–508.
- Murphy DB, McCartney CJ, Chan VW: Nuevos complementos analgésicos para el bloqueo del plexo braquial: una revisión sistemática. Anesth Analg 2000;90:1122–1128.
- Koscielniak-Nielsen ZJ, Rasmussen H, Nielsen PT: la percepción del dolor de los pacientes durante los bloqueos axilares y humerales mediante múltiples estimulaciones nerviosas. Reg Anesth Pain Med 2004;29:328–332.
- Kinirons BP, Bouaziz H, Paqueron X, et al: La sedación con sufentanilo y midazolam disminuye el dolor en pacientes sometidos a cirugía de miembros superiores bajo bloqueo nervioso múltiple. Anesth Analg 2000;90:1118–1121.
- Koscielniak-Nielsen ZJ, Rotbøll Nielsen P, Sørensen T, et al: Bloqueo axilar de dosis baja mediante inyecciones dirigidas de los nervios terminales. Can J Anaesth 1999;46:658–664.
- Sia S, Lepri A, Ponzecchi P: bloqueo del plexo braquial axilar con estimulador de nervios periféricos: una comparación entre las técnicas de inyección doble y triple. Reg Anesth Pain Med 2001;26:499–503.
- Sia S, Lepri A, Campolo MC, et al: Bloqueo del plexo braquial con cuatro inyecciones usando un estimulador de nervios periféricos: una comparación entre los enfoques axilar y mediohumeral. Anesth Analg 2002;95:1075–1079.

