Anna Carrera, Ana M. Lopez, Xavier Sala-Blanch, Eldan Kapur, Ilvana Hasanbegovic und Admir Hadzic
EINFÜHRUNG
Die Ausübung der Regionalanästhesie ist ohne fundierte Kenntnisse der funktionellen Anatomie der Regionalanästhesie undenkbar. So wie sich die chirurgische Technik auf die chirurgische Anatomie oder die Pathologie auf die pathologische Anatomie stützt, müssen die für die Durchführung der Regionalanästhesie erforderlichen anatomischen Informationen für diese Anwendung spezifisch sein. In der Vergangenheit wurden viele Nervenblockadetechniken und -ansätze von Akademikern entwickelt, die sich lediglich auf idealisierte anatomische Diagramme und Schemata stützten, anstatt auf funktionelle Anatomie. Sobald jedoch die anatomischen Schichten und Gewebeblätter präpariert sind, ist die Anatomie von Nervenstrukturen ohne die sie umgebenden Gewebehüllen von geringer Bedeutung für die klinische Praxis der Regionalanästhesie. Dies liegt daran, dass die genaue Platzierung der Nadel und die Verteilung des Lokalanästhetikums nach einer Injektion vom Zusammenspiel zwischen neurologischen Strukturen und den benachbarten Geweben abhängen, in denen sich das Lokalanästhetikum ansammelt und ansammelt, und nicht von der bloßen anatomischen Organisation der Nerven und Plexus. Viel Forschung zur funktionellen Regionalanästhesie, ein Begriff, der in den 1990er Jahren von Dr. Jerry Vloka eingeführt wurde, hat zu einem besseren Verständnis der Anatomie der regionalen Nervenblockade beigetragen. Darüber hinaus hat die Einführung des Ultraschalls in die Praxis der Regionalanästhesie die Beziehung zwischen Nadel und Nerv und die Dynamik der Lokalanästhesieausbreitung weiter verdeutlicht.
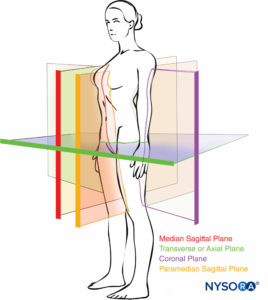
Das Ziel dieses Kapitels ist es, einen verallgemeinerten und eher prägnanten Überblick über die Anatomie zu geben, die für die Praxis der Regionalanästhesie relevant ist; Spezifischere anatomische Diskussionen zu einzelnen Regionalanästhesietechniken sind in den entsprechenden Kapiteln aufgeführt. Auf den Leser wird verwiesen Abbildung 1 für eine einfachere Orientierung der Körperebenen, die im gesamten Buch besprochen werden.
Anatomie der peripheren Nerven
Alle peripheren Nerven sind ähnlich aufgebaut. Das Neuron ist die grundlegende funktionelle neuronale Einheit, die für die Weiterleitung von Nervenimpulsen verantwortlich ist. Neuronen sind die längsten Zellen im Körper, viele erreichen eine Länge von einem Meter. Die meisten Neuronen können sich unter normalen Umständen nicht teilen und haben nur eine begrenzte Fähigkeit, sich nach einer Verletzung selbst zu reparieren. Ein typisches Neuron besteht aus einem Zellkörper (Soma), der einen großen Zellkern enthält. Der Zellkörper ist an mehreren Verzweigungen, Dendriten genannt, und einem einzelnen Axon befestigt. Dendriten empfangen eingehende Nachrichten; Axone leiten ausgehende Nachrichten. Axone variieren in der Länge und es gibt nur eines pro Neuron. In peripheren Nerven sind Axone lang und schlank. Sie werden auch Nervenfasern genannt. Der periphere Nerv besteht aus drei Teilen: (1) somatosensorischen oder afferenten Neuronen, (2) motorischen oder efferenten Neuronen und (3) autonomen Neuronen.
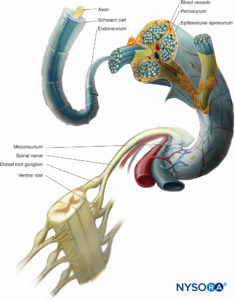
Einzelne Nervenfasern verbinden sich ähnlich wie einzelne Drähte in einem Elektrokabel (Abbildung 2). Im peripheren Nerv werden einzelne Axone durch das Endoneurium entwickelt, das eine zarte Schicht lockeren Bindegewebes um jedes Axon herum ist. Gruppen von Axonen sind eng in einem Bündel verbunden, das als Nervenfaszikel bezeichnet wird und vom Perineurium umgeben ist, das dem peripheren Nerv mechanische Festigkeit verleiht. Bei chirurgischen Eingriffen hält das Perineurium Nähte, ohne zu reißen. Zusätzlich zu seiner mechanischen Festigkeit fungiert das Perineurium als Diffusionsbarriere für das Faszikel und isoliert den endoneuralen Raum um das Axon vom umgebenden Gewebe. Diese Barriere trägt dazu bei, das ionische Milieu des Axons zu bewahren und fungiert als Blut-Nerven-Schranke. Das Damm umgibt jeden Fasciculus und teilt sich mit ihm an jedem Verzweigungspunkt. Die Faszikelbündel wiederum sind in lockeres Bindegewebe eingebettet, das als Faszienbündel bezeichnet wird interfaszikuläres Epineurium, die Fettgewebe, Fibroblasten, Mastozyten, Blutgefäße (mit kleinen Nervenfasern, die diese Gefäße innervieren) und Lymphgefäße enthält. Im Gegensatz dazu bildet sich ein dichteres kollagenes Gewebe aus Epineurium das den gesamten Nerv umgibt und ihn lose am Bindegewebe hält, durch das er wandert.
Bemerkenswert ist, dass die faszikulären Bündel nicht durch den peripheren Nerv durchgehend sind. Sie teilen sich und anastomosieren miteinander, alle paar Millimeter. Die Axone innerhalb eines kleinen Satzes benachbarter Bündel verteilen sich jedoch neu, so dass die Axone mehrere Zentimeter in ungefähr demselben Quadranten des Nervs verbleiben. Diese Anordnung ist ein praktisches Anliegen für die Chirurgen, die versuchen, einen durchtrennten Nerv zu reparieren. Wenn der Schnitt sauber ist, können möglicherweise einzelne Faszikelbündel zusammengenäht werden. In einem solchen Szenario besteht eine größere Chance, dass das distale Segment der Nerven, die mit den Muskeln synapsieren, mit dem zentralen Stumpf der motorischen oder sensorischen Axone vernäht wird. In solchen Fällen ist eine gute funktionelle Erholung wahrscheinlicher. Wenn jedoch ein kurzes Nervensegment fehlt, können die Faszikel in den verschiedenen Quadranten des Stumpfes nicht mehr miteinander korrespondieren, eine gute axiale Ausrichtung ist möglicherweise nicht möglich und die funktionelle Wiederherstellung ist stark beeinträchtigt oder unwahrscheinlich. Diese Anordnung des peripheren Nervs hilft zu erklären, warum intraneurale Injektionen katastrophale Folgen haben können.
Das Bindegewebe eines Nervs ist im Vergleich zu den Nervenfasern selbst zäher und lässt eine gewisse „Dehnung“ zu, ohne die Nervenfasern zu schädigen. Zum Beispiel sind die Axone etwas „wellig“, und wenn sie gedehnt werden, wird auch das Bindegewebe um sie herum gedehnt, was ihm einen gewissen Schutz verleiht. Dieses Merkmal spielt eine „Sicherheits“-Rolle bei der Nervenblockade, indem es ermöglicht, dass die Nerven von der vorrückenden Nadel „gedrückt“ und nicht durchstochen werden, wie es oft im Ultraschall zu sehen ist. Aus diesem Grund ist es ratsam, eine Dehnung der Nerven und Nervengeflechte während einer Nervenblockade zu vermeiden (z. B. bei axillären Plexus brachialis und einigen Zugängen zur Ischiasblockade).
Das Paraneurium besteht aus lockerem Bindegewebe, das eine stabile Beziehung zwischen benachbarten Strukturen hält, die den Raum zwischen ihnen ausfüllen, wie z. B. die neurovaskulären Bündel intermuskulärer Septen. Dieses Gewebe trägt zur funktionellen Beweglichkeit der Nerven bei Gelenk- und Muskelbewegungen bei.
Nerven erhalten Blut aus den angrenzenden Blutgefäßen, die entlang ihres Verlaufs verlaufen. Diese zu größeren Nerven führenden Äste sind makroskopisch groß und unregelmäßig angeordnet und bilden Anastomosen, um in Längsrichtung verlaufende Gefäße zu werden, die den Nerv versorgen und Nebenäste abgeben. Obwohl die die Nerven umhüllende Bindegewebshülle dazu dient, die Nerven vor Dehnung zu schützen, wird auch angenommen, dass eine neuronale Verletzung nach einer Nervenblockade zumindest teilweise auf den Druck oder die Dehnung innerhalb der Bindegewebshüllen, die sich nicht gut dehnen, und die daraus resultierende Störung zurückzuführen sein kann mit der Gefäßversorgung des Nervs.
Kommunikation zwischen dem zentralen und peripheren Nervensystem
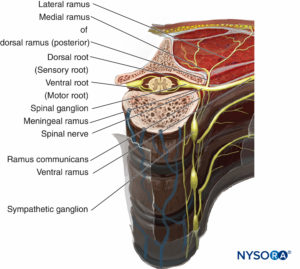
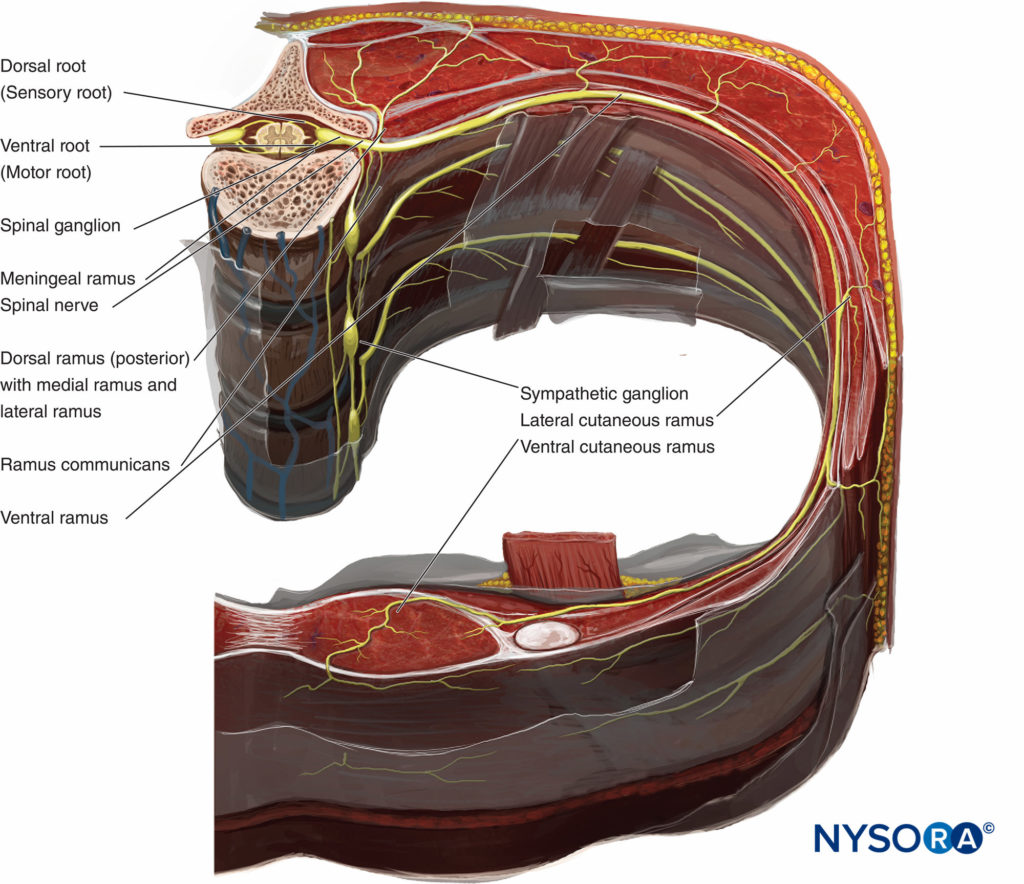
Die funktionelle Grenze zwischen dem Zentralnervensystem (ZNS) und dem peripheren Nervensystem (PNS) liegt an der Verbindungsstelle, wo Oligodendrozyten entlang der Axone, die den Hirn- und Spinalnerv bilden, auf Schwann-Zellen treffen. Das ZNS kommuniziert mit dem Körper über Spinalnerven. Spinalnerven haben sowohl sensorische als auch motorische Komponenten (Abbildung 3). Das Sinnesfasern entstehen aus Neuronen in den Spinalganglien. Fasern treten in den dorsolateralen Aspekt des Rückenmarks ein, um die Rückenwurzel zu bilden. Das Motorfasern entstehen aus Neuronen im Vorderhorn des Rückenmarks. Die Fasern verlaufen durch die ventrolaterale Seite des Rückenmarks und bilden die ventrale Wurzel. Die dorsalen und ventralen Wurzeln laufen im Foramen intervertebrale zusammen und bilden einen Spinalnerv. Nach Durchtritt durch das Foramen intervertebrale teilt sich der Spinalnerv in dorsale und ventrale Äste. Der dorsale Ast innerviert Muskeln, Knochen, Gelenke und die Haut des Rückens. Der ventrale Ast innerviert Muskeln, Knochen, Gelenke und die Haut des vorderen Halses, Thorax, Bauches, Beckens und der Extremitäten.
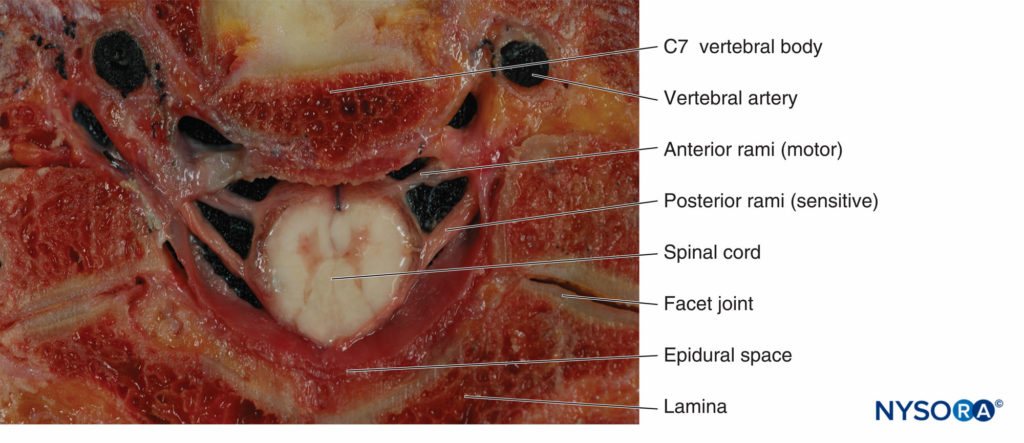
ABBILDUNG 3. Querschnitt der Halswirbelsäule, der die Wirbelsäule mit dem Ursprung der Spinalnerven zeigt.
Spinalnerven
Es gibt 31 Spinalnervenpaare (Abbildung 4). Die Spinalnerven sind nach Regionen aufgezählt: 8 zervikale, 12 thorakale, 5 lumbale, 5 sakrale und 1 Steißbein. Spinalnerven verlaufen durch die Wirbelsäule an den Zwischenwirbellöchern. Der erste Halsnerv (C1) verläuft oberhalb des C1-Wirbels (Atlas). Der zweite Halsnerv (C2) verläuft zwischen den Wirbeln C1 (Atlas) und C2 (Achse). Dieses Muster setzt sich entlang der Halswirbelsäule fort. Am C8-Nerv tritt eine Verschiebung des Musters auf, da es keinen C8-Wirbel gibt. Der C8-Nerv verläuft zwischen den Wirbeln C7 und T1. Der T1-Nerv verläuft zwischen den Wirbeln T1 und T2. Dieses Muster setzt sich über den Rest der Wirbelsäule fort. Der Wirbelbogen des fünften Kreuzbein- und ersten Steißbeinwirbels ist rudimentär. Dadurch öffnet sich der Wirbelkanal nach unten am Hiatus sacralis. Der fünfte Sakral- und der erste Steißbeinnerv verlaufen durch den Sakralhiatus. Da sich das untere Ende des Rückenmarks (Conus medullaris) bei Erwachsenen auf Höhe der Wirbel L1 bis L2 befindet, müssen die Wurzeln der Spinalnerven durch den Wirbelkanal absteigen, bevor sie die Wirbelsäule durch das entsprechende Foramen intervertebrale verlassen. Zusammen werden diese Wurzeln als Cauda equina bezeichnet.
Außerhalb der Wirbelsäule verschmelzen ventrale Äste aus verschiedenen Wirbelsäulenebenen zu komplizierten Netzwerken, die als Plexus bezeichnet werden. Von den Plexus erstrecken sich Nerven in den Hals, die Arme und die Beine.
DERMATOME, MYOTOME UND OSTEOTOME
Dermatomale, myotomale und osteotomale Innervationen werden in regionalen Anästhesietexten oft als wichtig für die Anwendung von Nervenblockaden hervorgehoben. In der klinischen Praxis der Regionalanästhesie ist es jedoch praktischer, darüber nachzudenken, welche Blocktechniken eine angemessene Analgesie und Anästhesie für bestimmte chirurgische Eingriffe bieten, als zu versuchen, Nerven und Wirbelsäulensegmente dem relevanten dermatomalen, myotomalen und osteotomalen Gebiet zuzuordnen . Dennoch ist die Beschreibung der dermatomalen, myotomalen und osteotomalen Innervation von didaktischer Bedeutung in der Regionalanästhesie und wird hier kurz vorgestellt.
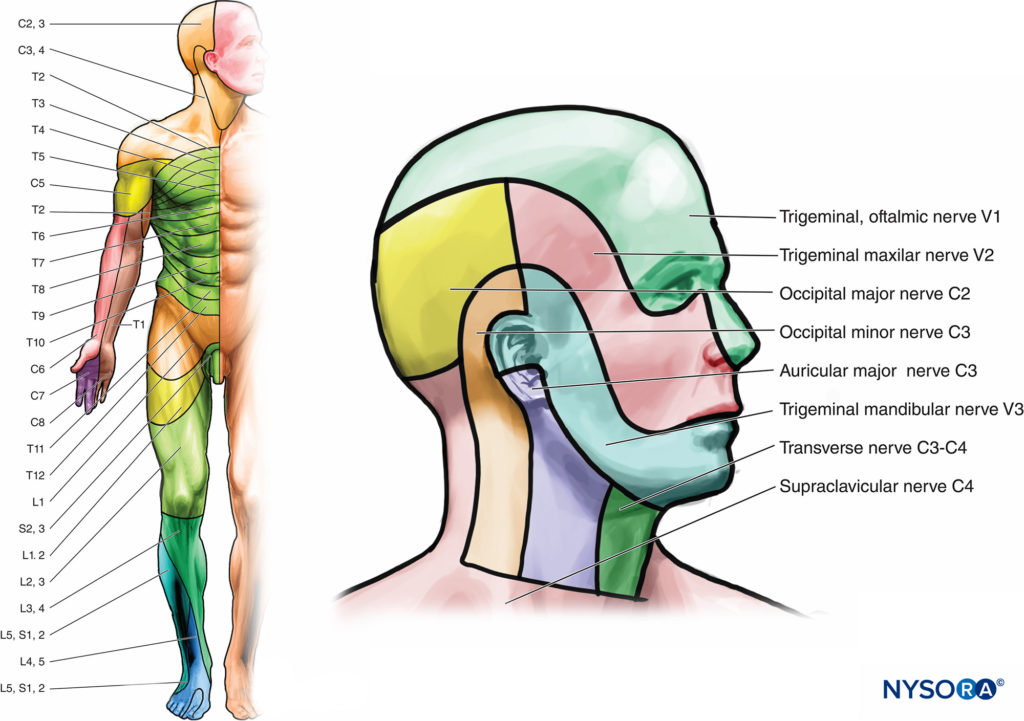
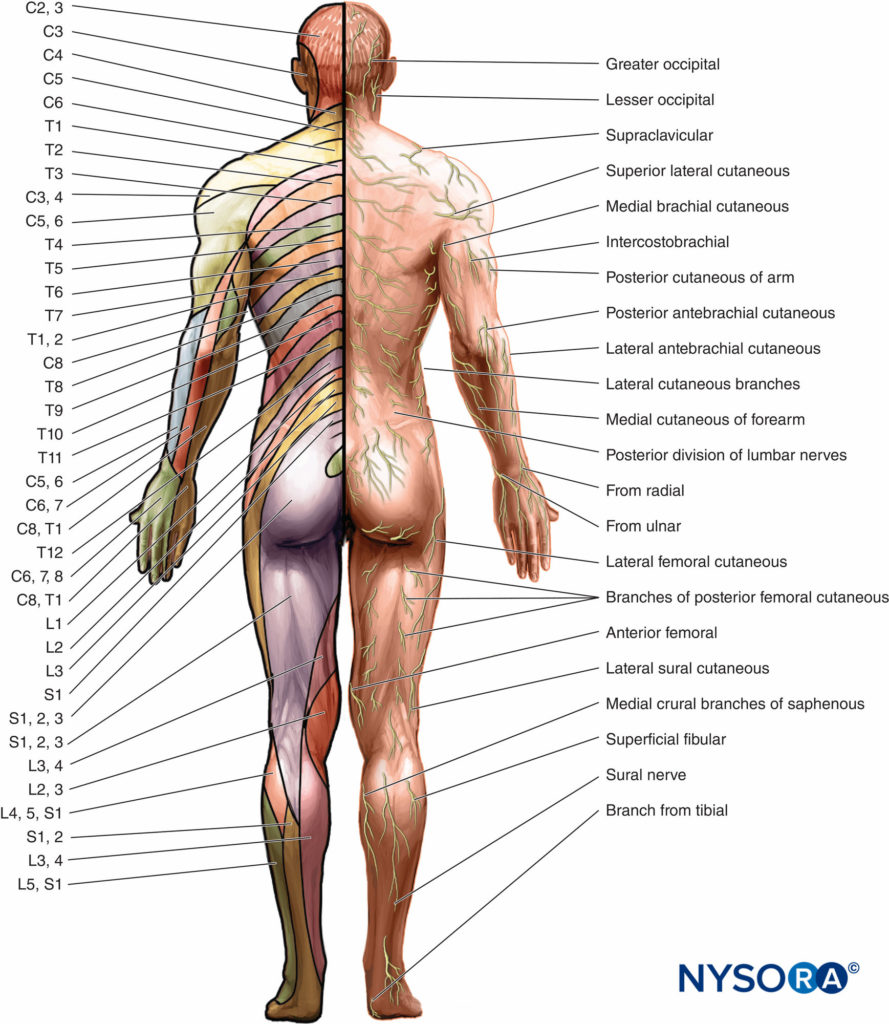
A Dermatom ist ein Hautareal, das von der dorsalen (sensorischen) Wurzel des Spinalnervs versorgt wird (Zahlen 5a, 5b, und 6). Im Rumpf ist jedes Segment horizontal angeordnet, mit Ausnahme von C1, das keine sensorische Komponente hat. Die Dermatome der Gliedmaßen vom fünften Halswirbel bis zum ersten Brustnerv und vom dritten Lendenwirbel bis zum zweiten Kreuzbeinwirbel erstrecken sich als eine Reihe von Bändern von der Mittellinie des Rumpfes nach hinten in die Gliedmaßen. Es sollte beachtet werden, dass zwischen benachbarten Dermatomen eine beträchtliche Überlappung auftritt; das heißt, jeder segmentale Nerv überlappt die Territorien seiner Nachbarn.
A Myotom ist die segmentale Innervation des Skelettmuskels durch die ventrale (motorische) Wurzel(n) des/der Spinalnerven. Große Myotome, ihre Funktion und die entsprechenden Wirbelsäulenebenen sind in dargestellt Abbildung 7. Die Innervation der Knochen und Gelenke (Osteotom) folgt oft nicht dem gleichen segmentalen Muster wie die Innervation der Muskeln und anderer Weichteile (Abbildung 8).
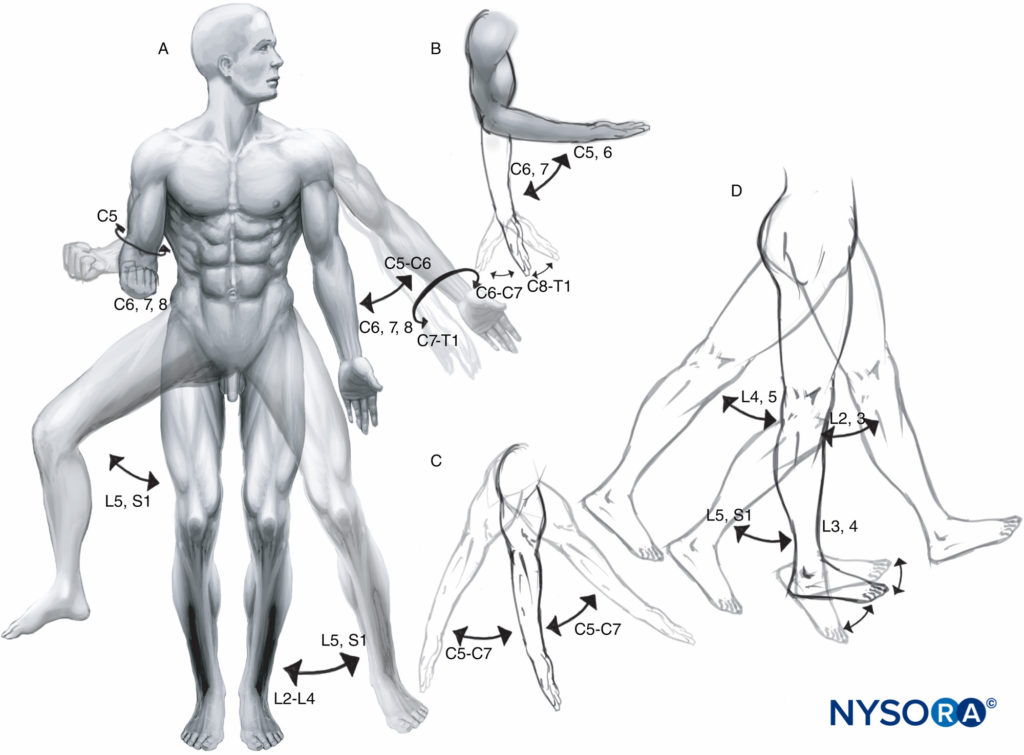
ABBILDUNG 7. Funktionelle Innervation der Muskulatur (Myotome): A: Mediale und laterale Rotation von Schulter und Hüfte, Pronation und Supination von Handgelenk und Unterarm. Abduktion und Adduktion von Schulter und Hüfte. B: Beugung und Streckung von Ellbogen und Handgelenk. C: Flexion und Extension der Schulter. D: Flexion und Extension von Hüfte und Knie. Dorsiflexion und Plantarflexion des Sprunggelenks, seitliche Ansichten.
Anatomie der Plexusse und der peripheren Nerven
Zervikaler Plexus
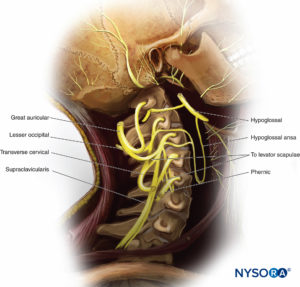
Der Plexus cervicalis innerviert Muskeln, Gelenke und Haut im vorderen Halsbereich (Tisch 1). Es wird von den ventralen Ästen von C1 bis C4 gebildet (Zahlen 9 und 10). Die Äste bilden eine Schleife namens Ansa Cervicalis, die Äste zu den infrahyalen Muskeln sendet. Darüber hinaus bilden die Äste Nerven, die direkt zu mehreren Strukturen im Hals und Brustkorb führen, einschließlich der Skalenusmuskulatur, des Zwerchfells, der Schlüsselbeingelenke und der Haut, die den vorderen Hals bedeckt.
TABELLE 1. Organisation und Verteilung des Plexus cervicalis.
| Nerven | Wirbelsäulensegmente | Vertrieb |
|---|---|---|
| Ansa cervicalis (oberer und unterer Ast) | C1 zu C4 | Fünf der extrinsischen Kehlkopfmuskeln (Sternothyroid, Sternohyoideus, Omohyoideus, Geniohyoideus und Thyrohyoideus) über CN XII |
| Kleiner Hinterhauptsnerv, transversaler zervikaler, supraklavikulärer und größerer Ohrmuschelnerv | C2 zu C3 | Haut der oberen Brust, der Schulter, des Nackens und des Ohrs |
| Nervus phrenicus | C3 zu C5 | Membran |
| Zervikale Nerven | C1 zu C5 | Levator scapulae, scalenes, sternocleidomastoideus und trapezius-Muskeln (mit CN XI) |
Ansa Cervicalis
Der ventrale Ast von C1 verbindet sich mit dem ventralen Ast von C2 bis C3. Die Befestigung bildet eine Schleife namens Ansa Cervicalis, die Äste zu den infrahyalen Muskeln sendet. Die infrahyoidalen Muskeln bestehen aus den omohyoidalen, sternohyoiden und sternothyroiden Muskeln. Sie haften an der Vorderfläche des Zungenbeins oder am Schildknorpel. Die Kontraktion dieser Muskeln bewegt das Zungenbein oder den Schildknorpel nach unten, wodurch der Larynxeingang effektiv geöffnet und die Inspiration gefördert wird. Die C1-Komponente sendet auch Fasern zu den Thyrohyoideus- und Geniohyoidmuskeln. Die Kontraktion dieser Muskeln bewegt das vordere Zungenbein nach oben und schließt den Kehlkopfeingang. Der Verschluss des Larynxeingangs ist für ein sicheres Schlucken erforderlich. Dies ist einer der Gründe, warum eine hohe Spinalanästhesie zu einer Beeinträchtigung der Atemwege und dem Risiko einer Aspiration führt.
Nerven zu Scalene-Muskeln
Die ventralen Äste von C2 bis C4 senden Äste direkt zu den Skalenusmuskeln, die zwischen der Halswirbelsäule und den Rippen ansetzen. Wenn die Halswirbelsäule stabilisiert ist, hebt die Kontraktion die Rippen an. Das fördert die Inspiration. Eine interskalenäre Blockade kann zusätzlich zur Zwerchfellblockade zu einer Blockade der Skalenusmuskulatur führen.
Dies ist bei gesunden Patienten typischerweise asymptomatisch, kann aber bei Patienten mit grenzwertiger Lungenfunktion oder bei Patienten mit einer Exazerbation von Asthma oder chronisch obstruktiver Bronchitis zu einer akuten respiratorischen Insuffizienz führen. Es wird empfohlen, distalere Zugänge zu einer Blockade des Plexus brachialis und kleinere Injektionsvolumina zu verwenden, um die kraniale Ausdehnung der Blockade zu begrenzen, sowie kürzer wirkende Lokalanästhetika, um eine verlängerte Blockade bei respiratorischer Insuffizienz zu vermeiden.
Zwerchfellnerv
Der Zwerchfellnerv wird durch die Verbindung von Fasern von C3 nach C5 gebildet (Figure 10) und innerviert das Zwerchfell. Der Nervus phrenicus steigt durch den Hals an der Vorderfläche des Musculus scalenus anterior ab, passiert die obere Thoraxapertur und steigt an den Wänden des Mediastinums zum Zwerchfell ab. Zusätzlich zu den Muskelfasern überträgt der N. phrenicus sensorische Fasern zu den oberen und unteren Oberflächen des Zwerchfells. Alle Zugänge zum Block des Plexus brachialis oberhalb des Schlüsselbeins mit hohen Volumina führen zu einem Zwerchfellblock (Figure 12).
Hautnerven des vorderen Halses
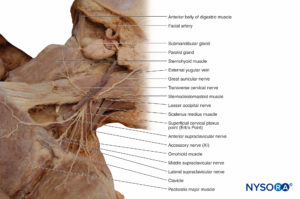
Kutane sensorische Nerven entspringen dem zervikalen Plexus, verlaufen um den hinteren Rand des Sternocleidomastoideus herum und enden in der Kopfhaut und im vorderen Hals. Der N. occipitalis minor verläuft zur hinteren Ohrmuschelregion der Kopfhaut. Der N. auricularis major verläuft zur Ohrmuschel und zur Gesichtsregion vor dem Tragus. Der N. cervicalis transversus versorgt den vorderen Hals. Eine Reihe von supraklavikulären Nerven innervieren die Region, die das Schlüsselbein bedeckt. Darüber hinaus können die Supraklavikularnerven Gelenkäste zu den Sternoklavikular- und Akromioklavikulargelenken bereitstellen.
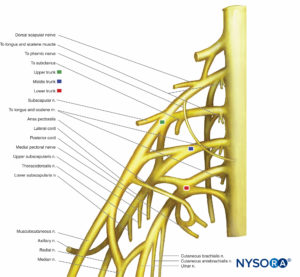
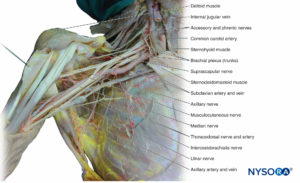
Plexus brachialis
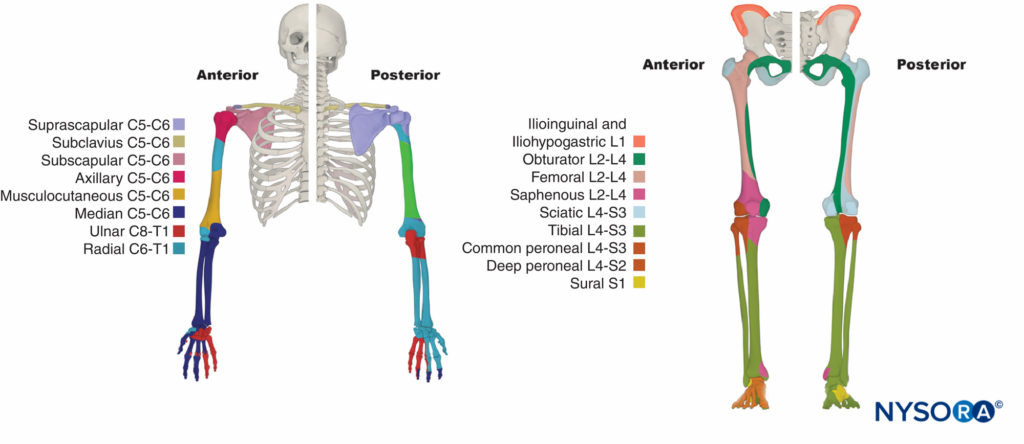
Der Plexus brachialis innerviert Knochen, Gelenke, Muskeln und die Haut der oberen Extremität (Tisch 2). Es wird von ventralen Ästen von C5 bis T1 gebildet (Zahlen 11 und 12). Im hinteren Halsdreieck zwischen vorderer und mittlerer Skalenusmuskulatur vereinigen sich die ventralen Äste zu Stämmen. C5 und C6 verbinden sich zum oberen Stamm. C7 bildet den mittleren Stamm. C8 und T1 verbinden sich zum unteren Stamm. Alle Stämme verzweigen sich in vordere und hintere Abteilungen. Alle hinteren Abteilungen verbinden sich, um die hintere Schnur zu bilden. Die vorderen Abschnitte des Ober- und Mittelstammes vereinigen sich zum Seitenstrang. Die vordere Teilung des unteren Rumpfes bildet die mediale Schnur. Innerhalb des hinteren Halsdreiecks entspringen mehrere Endnerven. Da sie oberhalb des Schlüsselbeins entstehen, werden sie supraklavikuläre Äste genannt. Zu den supraklavikulären Ästen gehören der N. dorsalis scapularis, der N. thoracicus longus, der N. suprascapularis und der N. subclavius.
TABELLE 2. Organisation und Verteilung des Plexus brachialis.
| Nerven | Wirbelsäulensegmente | Vertrieb |
|---|---|---|
| Nerven zum Subclavius | C4 zu C6 | Musculus subclavius |
| N. scapularis dorsal | C5 | Rautenmuskeln und M. levator scapulae |
| Langer Brustnerv | C5 zu C7 | Musculus serratus anterior |
| Nervus suprascapularis | C5, C6 | Musculus supraspinatus und infraspinatus |
| N. pectoralis (median und lateral) | C5 bis T1 | Brustmuskeln |
| Subskapularnerven | C5, C6 | Musculus subscapularis und teres major |
| Thorakodorsalnerv | C6 zu C8 | Latissimus dorsi-Muskel |
| Achselnerv | C5, C6 | Deltoideus- und Teres-Moll-Muskeln; Haut der Schulter |
| Radialnerv | C5 bis T1 | Streckmuskel des Arms und Unterarms (Trizeps brachii, M. extensor carpi radialis, M. supinator und anconeus und M. extensor carpi ulnaris) und M. brachioradialis; digitale Extensoren und Musculus abductor pollicis; Haut über der posterolateralen Oberfläche des Arms |
| Musculokutaner Nerv | C5 zu C7 | Beugemuskeln am Arm (Muskeln Bizeps Brachii, Brachialis und Coracobrachialis); Haut über der lateralen Oberfläche des Unterarms |
| Nervus medianus | C6 bis T1 | Beugemuskeln am Unterarm (Musculus flexor carpi radialis und palmaris longus); Musculus pronator quadratus und pronator teres; digitale Flexoren (durch den Nervus interosseus palmaris); Haut über der anterolateralen Oberfläche der Hand |
| Nervus ulnaris | C8, T1 | M. flexor carpi ulnaris, M. adductor pollicis und kleine Fingermuskeln; medialer Teil des Musculus flexor digitorum profundus; Haut über der medialen Handfläche |
Supraklavikuläre Äste N. dorsalis scapularis
Der N. scapularis dorsalis entspringt dem ventralen Ast von C5. Er folgt dem M. levator scapula zum Schulterblatt und steigt am medialen Rand des Schulterblatts auf der tiefen Oberfläche der Rhomboidmuskeln ab. Auf seinem Weg innerviert der N. scapularis dorsal den M. levator scapula und den Rhomboidmuskel.
Langer Brustnerv
Der lange Brustnerv entspringt aus den ventralen Ästen von C5 bis C7. Er steigt entlang der Vorderfläche der mittleren Skalenus bis zur ersten Rippe ab und überträgt sich dann auf den M. serratus anterior, den er innerviert.
Nervus suprascapularis
Der N. suprascapularis entspringt aus dem oberen Stamm. Es folgt dem unteren Bauch des M. omohyoideus bis zum Schulterblatt; geht durch die obere Kerbe in die Supraspinatus-Fossa, wo sie den Supraspinatus-Muskel innerviert; und setzt sich um die Schulterblattkerbe (seitlicher Rand der Schulterblattwirbelsäule) bis zur Fossa infraspinatus fort, wo sie den M. infraspinatus innerviert. Zusätzlich zum Muskel innerviert der Nervus suprascapularis den hinteren Teil des Glenohumeralgelenks, die Bursa subacromialis und das Akromioklavikulargelenk.
Nerv zum Subclavius
Der Nervus subclavius entspringt aus dem oberen Stamm. Er verläuft ein kurzes Stück nach vorne, um den M. subclavius und das Sternoklavikulargelenk zu innervieren.
Die Stränge des Plexus brachialis verlassen das hintere Halsdreieck und treten durch den axillären Eingang in die Axilla ein. Der Rest der Endäste entsteht in der Achselhöhle aus den Schnüren (Figure 12).
Hintere Schnurzweige
Das hintere Rückenmark bildet die oberen und unteren N. subscapularis, den N. thoracodorsal, den N. axillaris und den N. radialis.
Subskapularnerven
Die N. subscapularis werden von Fasern von C5 bis C6 gebildet. Der obere N. subscapularis ist der erste Nerv, der aus dem hinteren Rückenmark entspringt. Er geht auf die Vorderfläche des Musculus subscapularis über, den er innerviert. Der untere N. subscapularis entspringt weiter distal. Er steigt über die vordere Fläche des Musculus subscapularis zum Musculus teres major ab und innerviert sowohl den Musculus subscapularis als auch den Musculus teres major.
Thorakodorsalnerv
Der N. thoracodorsal wird von Fasern von C5 bis C7 gebildet. Er entspringt aus dem hinteren Rückenmark, normalerweise zwischen den N. subscapularis, und steigt über den M. subscapularis und teres major zum M. latissimus dorsi ab. Er innerviert den Latissimus dorsi.
Achselnerv
Der N. axillaris besteht aus Fasern von C5 bis C6 (Box 1). Es geht von der Achselhöhle in die Schulter zwischen den großen und kleinen Muskeln des Teres, dem langen Trizepskopf und dem viereckigen Raum des Humerus von Velpeau. Es innerviert den Teres Minor. Der Nerv setzt sich posterior zum chirurgischen Hals des Oberarmknochens fort, um den Deltamuskel zu innervieren. Der obere laterale Hautast brachialis des N. axillaris verläuft um den hinteren Rand des M. deltoideus herum, um die Haut zu innervieren, die den M. deltoideus bedeckt. Neben Muskeln und Haut innerviert der N. axillaris die Glenohumeral- und Akromioklavikulargelenke. Während seines gesamten Verlaufs ist der Nerv mit der hinteren Humeruszirkumflexarterie und ihren Ästen verbunden.
KASTEN 1. N. axillaris (C5 bis C6).
Muskulöse Zweige
- Abduktion, Flexion oder Extension der Schulter
- Deltamuskel
- Seitliche Rotation der Schulter; Stabilisierung des Glenohumeralgelenks
- Teres Minor
Gelenkäste
- Akromioklavikulargelenk
- Vorderer Aspekt des Glenohumeralgelenks
Kutaner Zweig
- N. cutaneus brachialis superior lateral
Radialnerv
Der N. radialis wird von Fasern von C5 bis T1 gebildet (Box 2). Es geht von der Achselhöhle durch den dreieckigen Raum in den Arm über. Der dreieckige Raum befindet sich unterhalb des Teres major zwischen dem langen Kopf des Triceps brachii und dem Humerus. Der N. radialis innerviert den langen Kopf des Trizepsmuskels und sendet einen hinteren Hautast brachialis an die Haut, die diesen Muskel bedeckt. Es steigt entlang des Humerusschafts in der Spiralrille in Verbindung mit der tiefen Radialarterie ab. In der Spiralrille innerviert der N. radialis die medialen und lateralen Köpfe des Triceps brachii sowie die Anconeus-Muskeln. Zusätzlich zur Innervation dieser Muskeln sendet er einen unteren lateralen N. cutaneus brachialis zur Haut, die den hinteren Arm bedeckt, und einen hinteren Hautast antebrachialis zur Haut, die die hintere Oberfläche des Unterarms bedeckt. Der N. radialis durchbohrt das laterale intermuskuläre Septum und überquert den Ellbogen vor dem lateralen Epicondylus zwischen den Musculus brachialis und brachioradialis. Hier teilt er sich in einen oberflächlichen und einen tiefen Ast. Der oberflächliche Ast senkt den Unterarm auf der tiefen Oberfläche des Brachioradialis ab. Proximal zum Handgelenk dringt es in die Haut ein und innerviert über den Handrücken auf Daumen, Zeige-, Mittel- und Ringfinger bis zur Höhe des distalen Interphalangealgelenks. Der tiefe Ast durchbohrt den Musculus supinator und zieht als N. interosseus posterior entlang der Membrana interossea am Unterarm abwärts. Unterwegs innerviert es die Musculus brachioradialis, extensor carpi radialis longus und brevis, supinator, extensor digitorum communis, extensor digiti minimi, extensor carpi ulnaris, extensor indicis, extensor pollicis longus und brevis sowie die Musculus abductor pollicis. Darüber hinaus innerviert es die Humerus-, Ellbogen-, Radioulnar- und Handgelenksgelenke.
KASTEN 2. Radialnerv.
Muskulöse Zweige
- Verlängerung der Schulter
- Trizeps brachii – langer Kopf
- Verlängerung des Ellbogens
- Trizeps brachii – lange, seitliche, mediale Köpfe
- anconeus
- Supination des Unterarms
- Supinator
- Verlängerung des Handgelenks
- Extensor carpi radialis – Longus und Brevis
- Strecker carpi ulnaris
- Als nächstes sind die Streckmuskeln der Finger und des Daumens aufgeführt
- Streckung der Finger (Metakarpophalangeal- und Interphalangealgelenke)
- Extensor digitorum communis (Zeige-, Mittel-, Ring-, kleiner Finger)
- Extensor indicis (Zeigefinger)
- Extensor digiti minimi (kleiner Finger)
- Verlängerung des Daumens
- Extensor pollicis longus (Metakarpophalangeal und Interphalangeal)
- Extensor pollicis brevis (Mittelhandgelenk)
- Abduktion des Daumens
- Abduktor pollicis longus
Gelenkäste
- Ellenbogen (humeroradiale und humeroulnare Gelenke)
- Radioulnar Gelenke – proximal und distal
- Radiokarpalgelenk
Hautäste
- N. cutaneus brachialis posterior
- N. cutaneus brachialis inferior lateral
- N. cutaneus antebrachialis posterior
- Oberflächlicher Ast des N. radialis
Zweige aus der seitlichen Schnur
Der seitliche Strang bildet den N. pectoralis lateralis, den N. musculocutaneus und einen Teil des N. medianus.
Seitlicher Brustnerv
Der Nervus pectoralis lateralis wird von Fasern von C5 bis C7 gebildet. Er durchquert die Achsel tief bis zum Musculus pectoralis minor und durchdringt die tiefe Oberfläche des Musculus pectoralis major, den er innerviert. Außerdem innerviert es das Akromioklavikulargelenk.
Muskulokutaner Nerv
Der N. musculocutaneus wird von Fasern von C5 bis C7 gebildet (Box 3). Es durchbohrt den Coracobrachialis-Muskel und steigt zwischen den Brachialis- und Bizeps-Brachii-Muskeln ab (siehe Figure 12). Unterwegs innerviert es all diese Muskeln. Am Ellbogen wird der N. musculocutaneus zum N. cutaneus antebrachialis lateralis und steigt entlang der oberflächlichen Oberfläche des Musculus brachioradialis ab und innerviert die Haut, die diesen Muskel bedeckt. Neben Muskeln und Haut innerviert der Nervus musculocutaneus den Humerus-Ellenbogen und die proximalen Radioulnargelenke.
KASTEN 3. Muskulokutaner Nerv (C5 bis C7).
Muskulöse Zweige
- Beugung der Schulter
- Bizeps brachii – langer Kopf
- Coracobrachialis
- Beugung des Ellbogens
- Brachialis (Humeroulnargelenk)
- Bizeps Brachii – lange und kurze Köpfe (Humeroradialgelenk)
- Supination des Unterarms
- Bizeps brachii – lange und kurze Köpfe
Gelenkäste
- Ellenbogen (Humeroulnar- und Humeroradialgelenke)
- Proximales Radioulnargelenk
Kutaner Zweig
- N. cutaneus antebrachialis lateralis
Nervus medianus
Der N. medianus wird durch die Kreuzung von Ästen aus den lateralen und medialen Schnüren gebildet (Box 4). Sie steigt in Verbindung mit der A. brachialis den Arm hinab und überquert die Fossa cubitalis medial zur Arterie (vgl Figure 12). Am Ellbogen innerviert es die Musculus pronator teres, flexor carpi radialis und palmaris longus. Er tritt zwischen Humeruskopf und Radiusköpfchen des M. pronator teres in den Unterarm ein und senkt sich in den Raum zwischen M. flexor digitorum superficialis und M. profundus ab. Unterwegs innerviert es den Flexor digitorum superficialis, den lateralen Teil des Flexor digitorum profundus (Fasern zum Zeige- und Mittelfinger), den Flexor pollicis longus und den Musculus pronator quadratus. Darüber hinaus sendet der N. medianus einen palmaren Hautast zur Haut, die den Daumenballen bedeckt. Am Handgelenk verläuft der Nervus medianus durch den Karpaltunnel bis tief zum Retinaculum flexorum. In der Hand sendet der Nervus medianus Äste zu den Thenarmuskeln, die der Abductor pollicis brevis, der Flexor pollicis brevis und der Opponens pollicis sind. Der N. medianus teilt sich in drei gemeinsame palmare digitale Äste, die die beiden seitlichen Lendenmuskeln innervieren. Die gemeinsamen Handflächenäste teilen sich in richtige Handflächenäste, die die Haut von Daumen, Zeige-, Mittel- und Ringfinger (seitliche Hälfte) innervieren. Die Innervation umfasst die palmare Oberfläche und die Nagelbetten. Neben Muskel und Haut innerviert der N. medianus die Diaphyse von Radius und Ulna sowie den vorderen Ellbogen und alle distal davon liegenden Gelenke.
KASTEN 4. Mittelnerv.
Muskulöse Zweige
- Beugung des Ellbogens
- Flexor carpi radialis
- Pronator Teres
- Pronation des Unterarms
- Pronator Teres
- Pronatorquadrat
- Beugung des Handgelenks
- Flexor carpi radialis
- Palmaris longus
- Flexor digitorum superficialis und profundus
- Flexor pollicis longus
- Beugung der Finger
- Flexor digitorum superficialis (Zeige-, Mittel-, Ring-, kleiner Finger)
- Flexor digitorum profundus (Zeige-, Mittelfinger)
- Beugung der Metakarpophalangealgelenke und Streckung der Interphalangealgelenke
- Lumbricals (Zeige-, Mittelfinger)
- Beugung des Daumens
- Flexor pollicis longus
- Flexor pollicis brevis
- Abduktion des Daumens
- Entführer pollicis brevis
- Opposition des Daumens
- Opponens pollicis
Gelenkäste
- Ellenbogen (Humeroulnar- und Humeroradialgelenke)
- Radioulnar Gelenke – proximal und distal
- Alle Gelenke des Handgelenks und der Hand
Hautäste
- Palmarer Ast des N. medianus
- Korrekte palmare digitale Nerven
Äste der medialen Schnur
Der mediale Strang bildet den N. pectoralis medialis, den N. cutaneus medialis, den N. cutaneus antebrachialis medialis und den N. ulnaris und sendet Fasern zum N. medianus.
Medialer Brustnerv
Der mediale Brustmuskel wird von Fasern von C8 bis T1 gebildet. Es durchbohrt den kleinen Brustmuskel und endet mit einer Verzweigung an der tiefen Oberfläche des großen Brustmuskels, wobei beide Muskeln innerviert werden. Die Kontraktion des M. pectoralis minor in Verbindung mit dem M. serratus anterior und dem Rhomboid zieht den Brustgürtel (Schlüsselbein und Schulterblatt) gegen die Brustwand, wenn die obere Extremität belastet wird. Ohne diese Stabilisierung der proximalen Gelenke würde die Bewegung des distalen Gelenks in der oberen Extremität zusammenbrechen.
Mediale brachiale und antebrachiale Hautnerven
Sowohl der mediale Brachial- als auch der antebrachiale Hautnerv steigen in den Arm ab, der mit der Brachialarterie verbunden ist. Der N. cutaneus brachialis medialis verteilt Fasern auf der Haut, die die mediale Oberfläche des Arms bedeckt. Gelegentlich verbindet sich der N. brachialis medialis mit dem lateralen Hautast des N. intercostalis XNUMX zum N. intercostobrachialis. Der N. cutaneus antebrachialis medialis durchquert die Fossa cubitalis und dringt in die Haut ein, um den medialen Aspekt des Unterarms zu innervieren.
Nervus ulnaris
Der N. ulnaris wird von Fasern von C8 bis T1 gebildet (Box 5). Sie verläuft in Verbindung mit der A. brachialis den Arm hinab (vgl Figuren 11 und 12), durchbohrt das mediale intermuskuläre Septum und überquert den Ellbogen hinter dem medialen Epikondylus. Nachdem er den Ellbogen gekreuzt hat, steigt der N. ulnaris den Unterarm zwischen Flexor carpi ulnaris und Flexor digitorum profundus ab und innerviert beide Muskeln. Die ulnare Innervation des Flexor digitorum beschränkt sich auf Fasern, die Ring- und Kleinfinger betreffen. Proximal zum Handgelenk sendet der N. ulnaris einen Handflächenast zur Haut, die den Hypothenarhügel bedeckt, und einen dorsalen Ast zur Haut, die die dorsale und mediale Oberfläche der Hand bedeckt, und die Haut, die die dorsale Oberfläche des Ringfingers und des kleinen Fingers bedeckt. Der N. ulnaris verläuft durch den Guyon-Kanal (tief bis zum Ligamentum carpi transversum), um in die Hand einzudringen. Er teilt sich in einen oberflächlichen und einen tiefen Ast. Der oberflächliche Ast sendet Äste zu allen Muskeln des Hypothenar, einschließlich des Abductor digiti minimi, Flexor digiti minimi und Opponens digiti minimi. Dann teilt es sich in gemeinsame palmare digitale Zweige, die sich wiederum in richtige palmare digitale Zweige teilen. Diese Äste innervieren die Haut, die die palmare Oberfläche des Ring- und kleinen Fingers bedeckt. Die Innervation setzt sich bis zu den Nagelbetten dieser Finger fort. Der tiefe Ast des N. ulnaris verläuft unter dem M. adductor pollicis, den er innerviert. Der N. ulnaris sendet Fasern zu allen interossären Muskeln in der Hand und zu den Lendenmuskeln, die den Ring- und kleinen Finger betreffen. Der N. ulnaris endet, indem er den tiefen Kopf des Musculus flexor pollicis brevis innerviert.
Der N. ulnaris versorgt mit seinem Verlauf die mediale Seite des Ellenbogengelenks, die Elle und alle Gelenke der medialen Seite des Handgelenks, der Hand, des Ring- und des kleinen Fingers.
KASTEN 5. N. ulnaris (C8 bis T1).
Muskulöse Zweige
- Beugung des Handgelenks
- Flexor carpi ulnaris
- Flexor digitorum profundus
- Beugung der Finger
- Flexor digitorum profundus (Ring-, kleiner Finger)
- Flexor digiti minimi (kleiner Finger)
- Beugung der Knöchel und Streckung der Finger
- Lumbricals (Ring, kleiner Finger)
- Zwischenknochenmuskeln (Zeige-, Mittel-, Ring-, kleiner Finger)
- Adduktion der Finger (Metakarpophalangealgelenk)
- Palmare interossäre Muskeln (Zeige-, Mittel-, Ring-, kleiner Finger)
- Abduktion von Fingern
- Dorsale interossäre Muskulatur (Zeige-, Mittel-, Ringfinger)
- Abductor digiti minimi (kleiner Finger)
- Widerstand des kleinen Fingers
- Gegner sind minimale Ziffern
- Palmaris brevis
- Adduktion des Daumens
- Adduktor pollicis
- Beugung des Daumens
- Flexor pollicis brevis
Gelenkäste
- Ulnokarpalgelenk
- Alle Gelenke der Hand außer dem Interphalangealgelenk des Daumens
Hautäste
- Dorsaler Ast des N. ulnaris
- Palmarer Ast des N. ulnaris
- Richtige palmare digitale Zweige
Brustwirbelsäulennerven
Thorakale Spinalnerven innervieren die Muskeln, Gelenke, die Haut und die pleuroperitoneale Auskleidung der Brust- und Bauchwand. Da die Nerven in den Interkostalräumen wandern, werden sie als Interkostalnerven bezeichnet. Die Interkostalnerven umfassen die vorderen Äste der oberen 11 thorakalen Spinalnerven. Jeder Interkostalnerv tritt posterior in die neurovaskuläre Ebene ein und gibt einen Kollateralast ab, der die Interkostalmuskeln des Raums versorgt. Mit Ausnahme des ersten gibt jeder Interkostalnerv einen lateralen Hautast ab, der den darüber liegenden Muskel in der Nähe der Mittelaxillarlinie durchbohrt. Dieser Hautnerv teilt sich in vordere und hintere Äste, die die angrenzende Haut versorgen (Abbildung 13).Die Interkostalnerven des zweiten bis sechsten Raums treten in die oberflächliche Faszie nahe der lateralen Grenze des Sternums ein und teilen sich in mediale und laterale Hautäste. Die meisten Fasern des vorderen Astes des ersten Brustwirbelsäulennervs verbinden sich mit dem Plexus brachialis zur Verteilung in die obere Extremität. Der kleine erste Interkostalnerv ist der Seitenast und versorgt nur die Muskeln des Interkostalraums, nicht die darüber liegende Haut.
Die Interkostalnerven können in zwei Gruppen eingeteilt werden. Eine Gruppe wird von Nerven gebildet, die von T1 bis T5 entstehen. Diese Nerven verbleiben während ihres gesamten Verlaufs in den Zwischenrippenräumen. Die zweite Gruppe wird von Nerven gebildet, die von T6 bis T12 entspringen. Diese Nerven verlaufen zunächst in den Interkostalräumen, überqueren dann aber den Rippenrand und enden in der Bauchwand. Diese Untergruppe der Interkostalnerven wird als thorakoabdominale Nerven bezeichnet. Der ventrale Ast von T12 bildet den N. subcostalis. Dieser Nerv verläuft vollständig in der Bauchwand.
Interkostalnerven
Die Interkostalnerven entspringen den ventralen Ästen von T1 bis T11. Sie wandern entlang des unteren Randes der Rippe der entsprechenden Nummer (z. B. wandert der Nerv T1 entlang des unteren Randes von Rippe 1). Unterwegs befindet sich der Nerv zwischen der tiefsten (Musculus thoracis transversalis) und der mittleren Muskelschicht (Musculus intercostalis intercostalis). Es ist mit den Interkostalarterien und -venen verbunden. Von oben nach unten ist das neurovaskuläre Bündel als Vene, Arterie und Nerv angeordnet (Mnemonik VAN). Die Interkostalnerven senden Äste zu den Querthoracis, den inneren Interkostalen und den äußeren Interkostalmuskeln. Sie innervieren die Rippengelenke. Über laterale und anteriore Hautäste innervieren sie die Haut, die die jeweiligen Interkostalräume bedeckt, sowie die parietale Pleura, die die Interkostalräume auskleidet.
Thorakoabdominale (Interkostale T6 bis T11) Nerven
Die Interkostalnerven T6 bis T11 beginnen als typische Interkostalnerven, senden dann aber Äste über den Rippenrand in die Muskeln der vorderen Bauchwand. Diese Äste innervieren die M. transversus abdominis, M. abdominal obliquus internus, M. obliquus abdominalis externus und M. rectus abdominis. Außerdem innervieren sie die Haut der Vorderwand metamer vom Processus xiphoideus bis zum Nabel.
Subkostaler Nerv
Der T12- oder Subkostalnerv tritt niemals in einen Interkostalraum ein. Er verläuft durch die Bauchdecke und endet zwischen dem Nabel und der Schambeinfuge. Entlang seines Verlaufs innerviert es Muskeln und Haut.
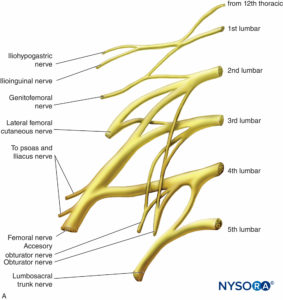
Lumbosakraler Plexus
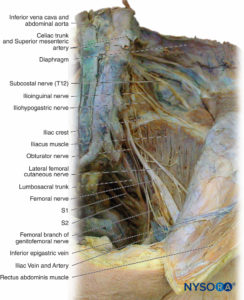
Der lumbosakrale Plexus innerviert die Muskeln, Gelenke, die Haut und die Peritonealauskleidung der Bauch-Becken-Wand (3 Tabellen und 4). Es innerviert auch die unteren Extremitäten. Es wird von den ventralen Ästen von L1 bis S5 (Figuren 14 und 15). Die ventralen Äste verbinden sich zu den Endnerven. Zwischen den Ebenen L2 und S3 ist der Plexus komplexer. Die ventralen Äste teilen sich in vordere und hintere Abschnitte, die sich zu den Endnerven verbinden. Der Plexus befindet sich in der hinteren Bauchwand zwischen den M. psoas major und quadratus lumborum (vgl Figure 15).
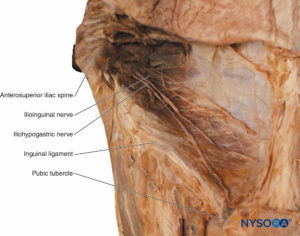
N. iliohypogastricus
Der N. iliohypogastricus entspringt dem ventralen Ast von L1 und wandert in der Bauchdecke bis zur Höhe der Schambeinfuge (vgl Figuren 15 und 16). Es innerviert den Muskel, die Haut und das parietale Peritoneum entlang seines Verlaufs.
Ilioinguinaler Nerv
Der N. ilioinguinalis (vgl Figuren 15 und 16) entsteht aus den ventralen Ästen von L1, wandert in die Bauchwand, durchbohrt die hintere Wand des Leistenkanals, verläuft durch den oberflächlichen Leistenring und endet am vorderen Hodensack oder den großen Schamlippen. Es innerviert den Muskel, die Haut und das parietale Peritoneum entlang seines Verlaufs.
TABELLE 3. Organisation und Verteilung des Plexus lumbalis
| Nerven | Wirbelsäulensegmente | Vertrieb |
|---|---|---|
| N. iliohypogastricus | T12 bis L1 | Bauchmuskeln (äußere und innere schräge Muskeln, quer verlaufende Bauchmuskeln); Haut über dem unteren Bauch und Gesäß |
| N. ilioinguinalis | L1 | Bauchmuskeln (mit Nervus iliohypogastricus); Haut über dem oberen, medialen Oberschenkel und Teilen der äußeren Genitalien |
| Genitofemoralis-Nerv | L1, L2 | Haut über der anteromedialen Oberfläche des Oberschenkels und Teile über den Genitalien |
| N. cutaneus femoris lateralis | L2, L3 | Haut über den vorderen, seitlichen und hinteren Oberflächen des Oberschenkels |
| Femurnerv | L2 bis L4 | Vordere Oberschenkelmuskeln (Sartorius-Muskel und Quadrizeps-Gruppe); Adduktoren des Oberschenkels (Pectineus- und Iliopsoas-Muskeln); Haut über der anteromedialen Oberfläche des Oberschenkels, der medialen Oberfläche des Beins und des Fußes |
| Obturatornerv | L2 bis L4 | Adduktoren des Oberschenkels (Adduktoren magnus, brevis und longus); Gracilis-Muskel; Haut über der medialen Oberfläche des Oberschenkels |
| Saphenus-Nerv | L2 bis L4 | Haut über der medialen Oberfläche des Beins |
TABELLE 4. Organisation und Verteilung des Sakralplexus.
| Nerven | Wirbelsäulensegmente | Vertrieb |
|---|---|---|
| Überlegen unterlegen | L4 bis S2 | Abduktoren des Oberschenkels (gluteus minimus, gluteus medius und tensor fasciae latae); Oberschenkelstrecker (gluteus maximus) |
| N. cutaneus femoris posterior | S1 bis S3 | Haut des Perineums und der hinteren Oberfläche von Oberschenkel und Bein |
| Ischiasnerv: | L4 bis S3 | Drei der Kniesehnen (Semitendinosus und Semimembranosus langer Kopf des Bizeps femoris); Adduktor magnus (mit N. obturatorius) |
| Schienbeinnerv | Beuger des Knies und Plantarbeuger des Knöchels (Muskeln Popliteus, Gastrocnemius, Soleus plantaris und Tibialis posterior und langer Kopf des Bizepsfemoris); Beuger der Zehen; Haut über der Hinterfläche des Beins, Plantarfläche des Fußes | |
| Gemeinsamer Nervus peroneus | Biceps femoris Muskel (kurzer Kopf); Fibularis (brevis und longus) und Tibialis anterior-Muskeln; Streckmuskeln der Zehen, Haut über der Vorderfläche des Beins und der Fußrückenfläche; Haut über dem seitlichen Teil des Fußes (durch den N. suralis) | |
| Pudendalnerv | S2 bis S4 | Muskeln des Damms, einschließlich Urogenitaldiaphragma und externer Anal- und Harnröhrenschließmuskel; Haut der äußeren Genitalien und zugehöriger Skelettmuskeln (Bulbospongiosus, Ischiocavernosus-Muskeln) |
Genitofemoraler Nerv
Der N. genitofemoralis entspringt aus den ventralen Ästen von L1 und L2 (vgl Figure 15). Er verläuft in der Bauchdecke und gelangt durch den tiefen Leistenring in den Leistenkanal. Ein femoraler Ast durchbohrt die vordere Wand des Kanals und innerviert die Haut, die den Hiatus femoralis in der Fascia cruralis bedeckt. Der Genitalast verläuft durch den oberflächlichen Leistenring, um die Haut am Hodensack oder an den großen Schamlippen zu innervieren. Unterwegs innerviert es den Cremaster-Muskel. Die Kontraktion des Cremaster hebt den Hodensack an.
Nerv zum Steißbein und Levator Ani
Der Nerv zum Steißbein und zum M. levator ani entspringt aus der hinteren Teilung der ventralen Äste bei S3 bis S4. Er wandert anterior auf die obere Oberfläche des Steißbeins und des Levator ani.
Pudendusnerv
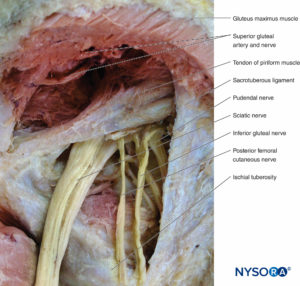
Der N. pudendus entspringt aus der vorderen Teilung der Rami ventrale von S2 nach S4. Er verläuft vom Becken durch das Foramen ischiadicus major in die Gesäßregion. Er tritt unterhalb des Musculus piriformis in die Gesäßregion ein, verläuft hinter der Ischiaswirbelsäule und tritt dann durch das Foramen ischiadicus minor in den Damm ein. Es innerviert den Muskel und die Haut des Perineums, des Analkanals und des äußeren Analsphinkters.
Überlegener Gesäßnerv
Der N. gluteus superior entspringt aus der hinteren Teilung der ventralen Äste bei L4 bis S1. Er verläuft vom Becken durch das Foramen ischiadicus majus bis zur Gesäßregion. Er tritt in die Gesäßregion oberhalb des Musculus piriformis ein, verläuft in der Ebene zwischen den Musculus gluteus medius und minimus und endet im Musculus tensor fascia lata. Unterwegs innerviert es die M. gluteus medius und minimus sowie den M. tensor fascia lata.
Unterer Gesäßnerv
Der N. gluteus inferior entspringt aus der hinteren Teilung der ventralen Äste bei L5 bis S2. Er verläuft vom Becken durch das Foramen ischiadicus major in die Gesäßregion. Er dringt unterhalb des Musculus piriformis in die Gesäßregion ein und endet an der tiefen Oberfläche des Musculus glutealis maximus, den er innerviert.
Nerv zu Piriformis
Der Nervus piriformis entspringt aus der hinteren Teilung der ventralen Äste bei S1 bis S2 und geht auf die tiefe Oberfläche des M. piriformis über, den er innerviert.
Nerv zum Obturator Internus und Superior Gemellus
Der Nerv zum M. obturator internus und M. gemellus superior entspringt aus der vorderen Teilung der ventralen Äste bei L5 und S1. Er verläuft vom Becken durch das Foramen ischiadicus major in die Gesäßregion. In tritt in die Gesäßregion unterhalb des M. piriformis ein und verläuft entlang der tiefen Oberfläche des oberen Gemellus zum Obturator internus, wobei er diese letzten beiden Muskeln innerviert.
Nerv zum Quadratus Femoris und Inferior Gemellus
Der Nerv zum Quadratus femoris und den unteren Gemellus-Muskeln entsteht aus der vorderen Teilung der ventralen Äste bei L4 bis L5. Er verläuft vom Becken durch das Foramen ischiadicus major zur Gesäßregion und dringt in die Gesäßregion unterhalb des Piriformis ein, verläuft tief zum Obturator internus, um den unteren Gemellus und den Quadratus fermoris zu innervieren, wie der Name schon sagt.
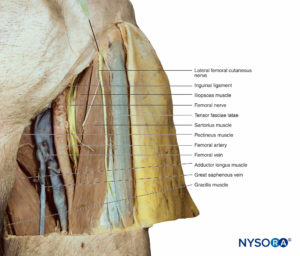
Seitlicher femoraler Hautnerv
Der Nervus cutaneus femoralis lateralis entspringt aus den hinteren Abschnitten der ventralen Äste bei L2 bis L3. Es steigt an der hinteren Bauchwand ab und überquert den Beckenkamm in das Becken, wo es am M. iliacus absteigt, tief zum Leistenband an der Spina iliaca anterior verläuft und die kutane Innervation auf der lateralen Seite des Oberschenkels bis zur Höhe von verteilt das Knie (Abbildung 17).
N. cutaneus femoralis posterior
Der N. cutaneus femoralis posterior entspringt aus den vorderen und hinteren Abschnitten der ventralen Äste bei S1 bis S3. Er verläuft vom Becken durch das Foramen ischiadicus major in die Gesäßregion. Er tritt unterhalb des Piriformis-Muskels in die Gesäßregion ein, steigt in der Muskelebene zwischen dem Gluteus maximus posterior und dem Oburator internus anterior ab und gelangt in den hinteren Oberschenkel, wo er die kutane Innervation von der Hüfte bis zur Wadenmitte liefert.
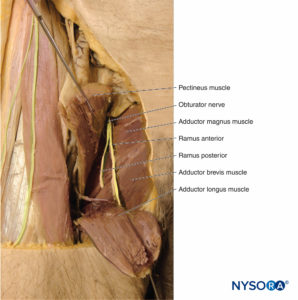
Obturatornerv
Der Nervus obturatorius (Box 6) entsteht aus der vorderen Teilung der ventralen Äste bei L2 bis L4 (Abbildung 18). Er steigt durch das Becken medial zum M. psoas major hinab, kreuzt den oberen Schambeinast inferior und tritt durch das Obturatorforamen in das mediale Kompartiment des Oberschenkels, wo er sich in einen hinteren und einen vorderen Ast teilt (s Figure 18). Der hintere Ast steigt oberflächlich zum M. adductor magnus ab, den er innerviert. Der vordere Ast verläuft oberflächlich zum Musculus obturator externus, senkt den Oberschenkel in der Muskelebene zwischen dem Adduktor brevis und dem Adduktor longus ab und endet im Musculus gracilis. Unterwegs innerviert es all diese Muskeln. Darüber hinaus liefert es Gelenkäste zur Hüfte und Hautäste zur Haut, die den medialen Oberschenkel bedeckt.
KASTEN 6. N. obturatorius.
Muskulöse Zweige
- Adduktion der Hüfte
- Adductor magnus, longus und brevis
- gracilis
- Beugung der Hüfte
- Adduktor magnus (vordere Fasern)
- Adduktor longus und brevis
- Verlängerung der Hüfte
- Adduktor magnus (hintere Fasern)
Gelenkäste
- Hüfte
Hautäste
- Mediale femorale Hautäste
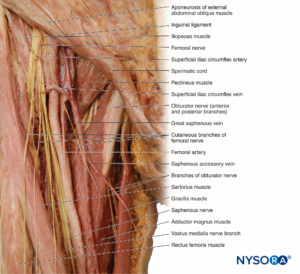
Oberschenkelnerv
Der N. femoralis entsteht aus der hinteren Teilung der ventralen Äste bei L2 bis L4 (Box 7). Er steigt durch das Becken seitlich des M. psoas major ab, verläuft tief zum Leistenband und tritt in das vordere Kompartiment des Oberschenkels ein, wo er sich in mehrere Äste teilt, die die Muskeln, Gelenke und Haut in dieser Region versorgen. Beim Oberschenkeldreieck – Leistenfalte liegt der Nerv lateral der Femoralarterie und -vene (Mnemonik: NABEL) (Abbildung 19). Muskeläste innervieren die Muskeln Iliacus, Psoas major, Pectineus, Rectus femoris, Vastus lateralis, Vastus intermedius, Vastus medialis und Sartorius. Gelenkäste innervieren Hüfte und Knie.
KASTEN 7. Nervus femoralis.
Muskulöse Zweige
- Beugung der Hüfte
- Iliakus
- Psoas-Major
- Pektinus
- Rectus femoris
- Sartorius
- Seitliche Rotation der Hüfte
- Sartorius
- Verlängerung des Knies
- Rectus femoris
- Vastus lateralis
- Vastus intermedius
- Vastus medialis
- Beugung des Knies
- Sartorius
Gelenkäste
- Hüfte
- Knie
Hautäste
- Vordere femorale Hautnerven
- Saphenus-Ast des N. femoralis
Zu beachten ist, dass der N. femoralis unterhalb des Leistenbandes aus einem vorderen und einem hinteren Teil besteht. Der vordere Teil enthält Äste zum M. sartorius und Hautäste des vorderen Oberschenkels, und der hintere Teil enthält den N. saphenus (am meisten medial) und Äste zu den einzelnen Köpfen des M. quadriceps.
Nervus Saphenus und andere kutane Äste des Nervus femoralis
Die oberflächlichen Äste des N. femoralis versorgen die Haut, die den vorderen Oberschenkel bedeckt. Ein Hautast folgt der tiefen Oberfläche des Musculus sartorius bis zu seiner Befestigung an der Tibia. Hier geht es auf die Haut über und sorgt für die Innervation des medialen Beins vom Knie bis zum Fußgewölbe. Auf dem Weg wird der Nerv von der Saphenusvene begleitet, daher wird sie als Saphenusast des N. femoralis bezeichnet (vgl Figure 19). Wie bereits erwähnt, ist der N. saphenus der medialste Teil des N. femoralis an der Leistenfalte (femoral).
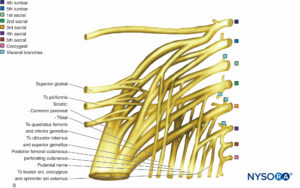
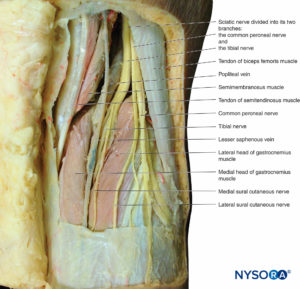
Ischiasnerv
Der Ischiasnerv wird durch die Verbindung der N. tibialis und N. peronaeus communis gebildet (Box 8). Der N. tibialis entspringt aus der vorderen Teilung der ventralen Äste bei L4 bis S3 (vgl Figure 14). Der N. peronaeus communis entspringt aus der hinteren Teilung der ventralen Äste bei L4 bis S2. Der Ischiasnerv verläuft vom Becken durch das Foramen ischiadicus major in die Gesäßregion. Es tritt in die Gesäßregion unterhalb des Piriformis-Muskels ein, steigt in der Muskelebene zwischen dem Gluteus maximus posterior und dem Obturator internus anterior ab und verläuft lateral des Sitzbeinhöckers, um in den hinteren Oberschenkel einzudringen (Abbildung 20). Im hinteren Oberschenkel verläuft er zwischen dem Adductor magnus und dem langen Kopf des M. biceps femoris. Er senkt sich in der Furche zwischen dem Biceps femoris medial und dem Semitendinosus und Semimembranosus lateral ab. Unterwegs innerviert es den Adduktor magnus, den M. biceps femoris, den Semitendinosus und den Semimembranosus. Hinter dem Knie zieht der Ischiasnerv in die Fossa poplitea ab, wo er in die N. tibialis und N. peroneus divergiert (Abbildung 21).
KASTEN 8. Ischiasnerv.
Muskulöse Zweige
- Verlängerung der Hüfte – Ischiasnerv
- Bizeps femoris – langer Kopf
- Beugung des Knies – Ischiasnerv
- Biceps femoris – lange und kurze Köpfe
- semimembranös
- semitendinosus
- Popliteus – nur Schienbeinteilung
- Gastrocnemius – nur tibiale Teilung
- Plantarflexion des Knöchels – Schienbeinnerv
- Soleus
- Gastrocnemius
- Schienbein hinten
- Flexor digitorum longus
- Flexor hallucis longus
- Peroneus longus und brevis – oberflächlicher Nervus peroneus
- Dorsalextension des Sprunggelenks – N. peronaeus tief
- Schienbein anterior
- Extensor digitorum longus
- Musculus extensor hallucis longus
- Inversion des Knöchels – tiefer Peronaeusnerv
- Schienbein anterior
- Umstülpung von Knöchel – oberflächlicher Nervus peroneus
- Peroneus longus und brevis
- Adduktion der Zehen – N. tibialis
- Plantare Interosseus-Muskeln
- Abduktion der Zehen – N. tibialis
- Dorsale interossäre Muskulatur
- Entführer Halluzis
- Abductor Digiti Minimi
- Beugung der Zehen – Schienbeinnerv
- Flexor digitorum longus und brevis
- Flexor hallucis longus und brevis
- Verlängerung der Zehen – tiefer Nervus peroneus
- Digitorum extensor longus und brevis
- Extensor hallucis longus und brevis
Gelenkäste
- Knie
- Knöchel
- Fuß – alle Gelenke
Hautäste
- Oberflächliches Peroneal
- Sural
- Calcanealäste – medial und lateral
- Plantarnerven – medial und lateral
Bemerkenswerterweise sind diese beiden Zweige von Anfang an verschieden und wandern zusammen, eingehüllt in dieselbe Gewebehülle. Die Schienbeinnerven treten aus der Kniekehle zwischen den Köpfen des Gastrocnemius-Muskels in das oberflächliche hintere Kompartiment des Beins aus. Hier steigt es tief zu den Plantaris und oberflächlich zu den Popliteus-Muskeln ab. Er verläuft zwischen den Schienbein- und Wadenbeinköpfen des Soleus-Muskels, um in das tiefe hintere Kompartiment einzudringen. Der Nerv verläuft hinter dem Innenknöchel, wo er in den Fuß eintritt und sich in mediale und laterale Plantarnerven teilt, die den Muskel und die Haut auf der Plantaroberfläche des Fußes innervieren. Der Nervus peronaeus communis folgt der Sehne des M. biceps femoris bis zu seinem Ansatz am Wadenbein. Der Nerv verläuft unterhalb des Fibulahalses und teilt sich in oberflächliche und tiefe Äste. Der oberflächliche Ast tritt in das laterale Kompartiment des Beins ein, wo er die Musculus peroneus longus und brevis innerviert. Der Nerv endet als Hautfaser auf der dorsalen und lateralen Oberfläche des Fußes. Der N. peronaeus profundus tritt in das vordere Kompartiment des Beins ein, wo er die Muskeln Tibialis anterior, M. extensor digitorum longus und M. extensor hallucis longus innerviert. Er überquert die vordere Fläche des Knöchels in den Fuß, wo er die Muskeln extensor digitorum brevis und extensor hallucis brevis innerviert. Es endet in Hautfasern, die die Haut zwischen dem Hallux und der zweiten Zehe versorgen.
SENSORISCHE INNERVATION DER GROSSEN GELENKE
Ein Großteil der Praxis peripherer Nervenblockaden umfasst orthopädische und andere Gelenkoperationen. Folglich ist die Kenntnis der sensorischen Innervation der großen Gelenke wichtig, um die neuronalen Komponenten besser zu verstehen, die anästhesiert werden müssen, um eine Anästhesie oder Analgesie nach einer Gelenkoperation zu erreichen. Tisch 5 und Tabelle 6 fassen die sensorische Innervation der großen Gelenke der oberen bzw. unteren Extremitäten zusammen. Tabelle 7 und Tabelle 8 fassen die Innervation und kinetische Funktion der großen Muskelgruppen der oberen bzw. unteren Extremitäten zusammen.
TABELLE 5. Innervation der Gelenke in der oberen Extremität.
| Normschliff | Innervation |
|---|---|
| Sternoklavikular | Medial supraclavicular, Nerv zum Subclavius |
| Akromioklavikular | Axillär, seitlich pektoral, seitlich supraklavikulär |
| Schulter (glenohumeral) | Axillar, suprascapular, lateral pectoral |
| Ellenbogen (humeroulnar, humeroradial) | Radial, muskulokutan, ulnar |
| Radioulnar – proximal und distal | Median, radial, muskulokutan |
| Handgelenk (Radiokarpal, Ulnokarpal) | Median, ulnar, radial |
| Zwischenhand | Median, ulnar |
| Karpometacarpal | Median, ulnar, radial |
| Knöchel (Metacarpophalangeal) | Median, ulnar |
| Interphalangeal – proximal und distal | Median, ulnar |
| Interphalangealgelenk des Daumens | Median |
TABELLE 6. Innervation der Gelenke der unteren Extremität.
| Normschliff | Innervation |
|---|---|
| Hüfte (acetabulofemoral) | Femoral, Obturator, oberes Gesäß, Nerv zum Quadratus femoris und unterer Gemellus |
| Knie (tibiofemoral) | Ischias, Oberschenkel, Obturator |
| Sprunggelenk (tibiotalar, talocalcaneal) | Tibia, tief peroneal |
| Metatarsophalangeal | Tibia |
| Interphalangeal | Tibia |
TABELLE 7. Zusammenfassung der Bewegung nach Gelenk – obere Extremität.
| Schultergelenk (Glenohumeralgelenk). | ||
| Flexion | Bizeps brachii – langer Kopf | Musculokutaner Nerv |
| Coracobrachialis | ||
| Deltamuskel | Achselnerv | |
| Pectoralis Major | Medialer und lateraler Brustnerv | |
| Erweiterung | Trizeps brachii – langer Kopf | Radialnerv |
| latissimus dorsi | Thorakodorsalnerv | |
| Deltamuskel | Achselnerv | |
| Adduktion | latissimus dorsi | Thorakodorsalnerv |
| Pectoralis Major | Mediale und laterale Brustnerven | |
| Teres Major | Unterer N. subscapularis | |
| subscapularis | Oberer und unterer N. subscapularis | |
| Entführung | supraspinatus | Nervus suprascapularis |
| Deltamuskel | Achselnerv | |
| Mediale Rotation | Pectoralis Major | Medialer und lateraler Brustnerv |
| latissimus dorsi | Thorakodorsalnerv | |
| Teres Major | Unterer N. subscapularis | |
| subscapularis | Obere und untere Subskapularnerven | |
| Seitliche Drehung | Teres Minor | Achselnerv |
| Infraspinatus | Nervus suprascapularis | |
| Ellenbogengelenk (Humeroulnar, Humeroradial). | ||
| Flexion | Brachialis | Muskulokutan |
| Biceps brachii – lange und kurze Köpfe | ||
| Flexor carpi radialis | Nervus medianus | |
| Erweiterung | Triceps brachii - langer lateraler, medialer Kopfanconeus | Radialnerv |
| Radioulnargelenke | ||
| Supination | Biceps brachii – langer und kurzer Kopf | Muskulokutan |
| Supinator | Radialnerv | |
| Pronation | Pronator Teres | Nervus medianus |
| Pronatorquadrat | ||
| Handgelenk (Radiocarpal, Ulnocarpal) Gelenk | ||
| Flexion | Flexor carpi radialis | Nervus medianus |
| Palmaris longus | ||
| Beuger der unten aufgeführten Finger | ||
| Flexor carpi ulnaris | Nervus ulnaris | |
| Erweiterung | M. extensor carpi radialis longus und brevis | Radialnerv |
| Als nächstes sind die Extensoren der Finger aufgeführt | ||
| Strecker carpi ulnaris | ||
| Karpometakarpalgelenke | ||
| Opposition | Opponen pollicis | Nervus medianus |
| Gegner sind minimale Ziffern | Nervus ulnaris | |
| Metakarpophalangealgelenke | ||
| Flexion | Flexor digitorum superficialis | Nervus medianus |
| Flexor digitorum profundus | N. medianus und ulnaris | |
| Flexor pollicis longus und brevis | Nervus medianus | |
| Interosseus | Nervus ulnaris | |
| Lumbricals | N. medianus und ulnaris | |
| Erweiterung | Extensor Digitorum Communis | Radialnerv |
| Extensor indicis | ||
| Extensor Digiti Minimi | ||
| Adduktion | Palmar interossär | Nervus ulnaris |
| Entführer pollicis | ||
| Entführung | Dorsal interossär | Nervus ulnaris |
| Abductor Digiti Minimi | ||
| Abduktor pollicis longus | Radialnerv | |
| Entführer pollicis brevis | Nervus medianus | |
| Interphalangealgelenke | ||
| Flexion | Flexor digitorum superficialis | Nervus medianus |
| Flexor digitorum profundus | N. medianus und ulnaris | |
| Flexor pollicis longus und brevis | Nervus medianus | |
| Erweiterung | Extensor Digitorum Communis | Radialnerv |
| Extensor indicis | ||
| Extensor Digiti Minimi | ||
| Lumbricals (Zeige-, Mittelfinger) | Nervus medianus | |
| Lumbricals (Ringfinger, kleiner Finger) | Nervus ulnaris | |
| Interossäre Muskeln |
TABELLE 8. Zusammenfassung der Bewegung durch Gelenke – untere Extremität.
| Hüftgelenk (Acetabulofemoral). | ||
| Flexion | Iliakus/Psoas major | Femurnerv |
| Pektinus | ||
| Rectus femoris | ||
| Sartorius | ||
| Adduktoren magnus | Obturatornerv | |
| Adduktor longus und brevis | ||
| Tensor Faszie lata | Überlegener Gesäßnerv | |
| Erweiterung | Bizeps femoris – langer Kopf | Ischiasnerv |
| Semimembranose | ||
| Semitendinose | ||
| Großer Gesäßmuskel | Nervus glutaeus inferior | |
| Adduktoren magnus | Obturatornerv | |
| Adduktion | Addukt magnus, longus, brevis | Obturatornerv |
| gracilis | ||
| Pektinus | Femurnerv | |
| Entführung | Gesäßmuskel minimus | Überlegener Gesäßnerv |
| Gluteus medius | ||
| Tensor Faszie lata | ||
| Mediale Rotation | Gesäßmuskel minimus | Überlegener Gesäßnerv |
| Gluteus medius | ||
| Tensor Faszie lata | ||
| Seitliche Drehung | Piriformis | Nerv zum Piriformis |
| Obturator internus | Nerv zum Obturator internus | |
| Überlegene Gemelli | Nerv zum Obturator internus | |
| Minderwertige Gemelli | Nervus quadratus femoris | |
| Quadratus femoris | Nervus quadratus femoris | |
| Sartorius | Femurnerv | |
| Knie (tibiofemorales) Gelenk | ||
| Flexion | Bizeps femoris – lange und kurze Köpfe | Ischiasnerv |
| Semitendinose | ||
| Semimembranose | ||
| Popliteus | Schienbeinnerv | |
| Gastrocnemius | ||
| Sartorius | Femurnerv | |
| Erweiterung | Rectus femoris | Femurnerv |
| Vastus lateralis | ||
| Vastus intermedius | ||
| Vastus medialis | ||
| Mediale Rotation | Popliteus | Schienbeinnerv |
| Semimembranose | Ischiasnerv | |
| Semitendinose | ||
| Seitliche Drehung | Bizeps femoris | Ischiasnerv |
| Sprunggelenk (Talocrural). | ||
| Plantarflexion | Soleus | Schienbeinnerv |
| Gastronemius | ||
| Schienbein hinten | ||
| Flexor digitorum longus | ||
| Flexor hallucis longus | ||
| Peroneus longus und brevis | Oberflächlicher Nervus peroneus | |
| Dorsalflexion | Schienbein anterior | Tiefer Nervus peroneus |
| Digitorum extensor | ||
| Musculus extensor hallucis longus | ||
| Subtalargelenk | ||
| Inversion | Schienbein anterior | Tiefer Nervus peroneus |
| Umkehr | Peroneus longus und brevis | Oberflächlicher Nervus peroneus |
| Metatarsophalangealgelenke | ||
| Flexion | Flexor digitorum longus und brevis | Schienbeinnerv |
| Flexor hallucis longus und brevis | ||
| Flexor digiti minimi | ||
| Lumbricals | ||
| Interossäre Muskeln | ||
| Erweiterung | Digitorum extensor longus und brevis | Tiefer Nervus peroneus |
| Extensor hallucis longus und brevis | ||
| Adduktion | Plantare interossäre Muskeln | Schienbeinnerv |
| Adduktor halluzis | ||
| Entführung | Dorsal interossär | Schienbeinnerv |
| Entführer Halluzis | ||
| Abductor Digiti Minimi | ||
| Interphalangealgelenke | ||
| Flexion | Flexor digitorum longus und brevis | Schienbeinnerv |
| Flexor hallucis longus und brevis | ||
| Erweiterung | Digitorum extensor longus und brevis | Tiefer Nervus peroneus |
| Extensor hallucis longus und brevis | ||
| Lumbricals | Schienbeinnerv | |
| Interossäre Muskeln |
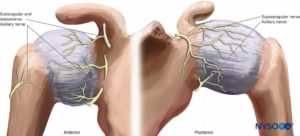
Schultergelenk
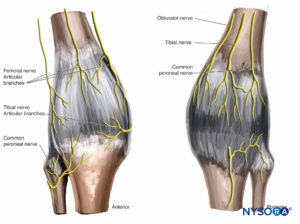
Die Innervation der Schultergelenke erfolgt hauptsächlich über die N. axillaris und N. suprascapularis (C5–C7). Die Haut über den meisten medialen Teilen der Schulter erhält Nerven aus dem zervikalen Plexus (siehe Figure 10). Eine solche Anordnung erklärt, warum eine Blockade des Plexus brachialis auf Höhe des Interskalenus die geeignetste Technik ist, um eine Anästhesie der Schulter zu erreichen (Abbildung 22).
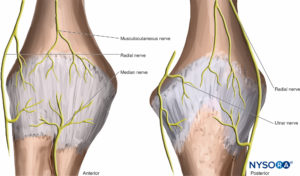
Ellenbogengelenk
Die Nervenversorgung des Ellbogengelenks umfasst Äste aller großen Nerven des Plexus brachialis, die das Gelenk kreuzen: Musculokutan-, Radial-, Medianus- und Ulnarisnerven (Abbildung 23).
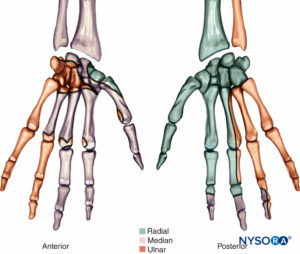
Handgelenk
Das Handgelenk wird von den N. radialis, ulnaris und medianus versorgt (Abbildung 24), einschließlich interossärer Äste der Radial- und Medianusnerven, die am proximalen Unterarm divergieren. Die kutanen Äste dieser Nerven, zusätzlich zu den antebrachialen medialen und lateralen Hautnerven, zeigen häufige Variationen und Verbindungen zwischen ihnen auf verschiedenen Ebenen, was zu überlappenden Innervationsbereichen führt.
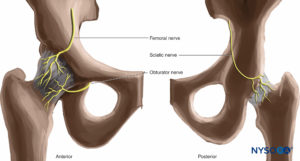
Hüftgelenk
Zu den Nerven des Hüftgelenks gehören der Nerv zum M. rectus femoris vom N. femoralis, Äste von der vorderen Teilung des N. obturatorius und der N. quadratus femoris vom Plexus sacralis (Abbildung 25).
Kniegelenk
Die Innervation des Knies erfolgt über Äste der Femur-, Obturator- und Ischiasnerven (Abbildung 26). Der N. femoralis versorgt den vorderen Teil des Gelenks. Gelenkäste der tibialen und gemeinsamen peronaealen Abteilung des Ischiasnervs innervieren den hinteren Aspekt, während Fasern aus der hinteren Abteilung des N. obturatorius zusammen mit Fasern aus der hinteren Abteilung des N. obturatorus zur Innervation des medialen Aspekts des Gelenks beitragen können N. obturatorius, kann ebenfalls zur Innervation des Gelenks beitragen.
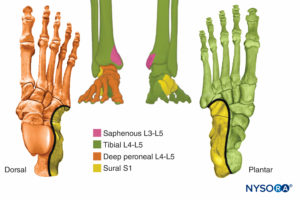
Sprunggelenk
Die Innervation des Sprunggelenks ist komplex und umfasst die Endäste des Peroneus (tiefe und oberflächliche Peroneusnerven), des Schienbeins (N. tibialis posterior) und des Oberschenkelnervs (N. saphenus). Eine einfachere Ansicht ist, dass die gesamte Innervation des Sprunggelenks vom Ischiasnerv stammt, mit Ausnahme der Haut auf der medialen Seite um den Innenknöchel (N. saphenus, ein Ast des N. femoralis; Abbildung 27).
AUTONOMISCHE KOMPONENTE DER SPINALNERVEN
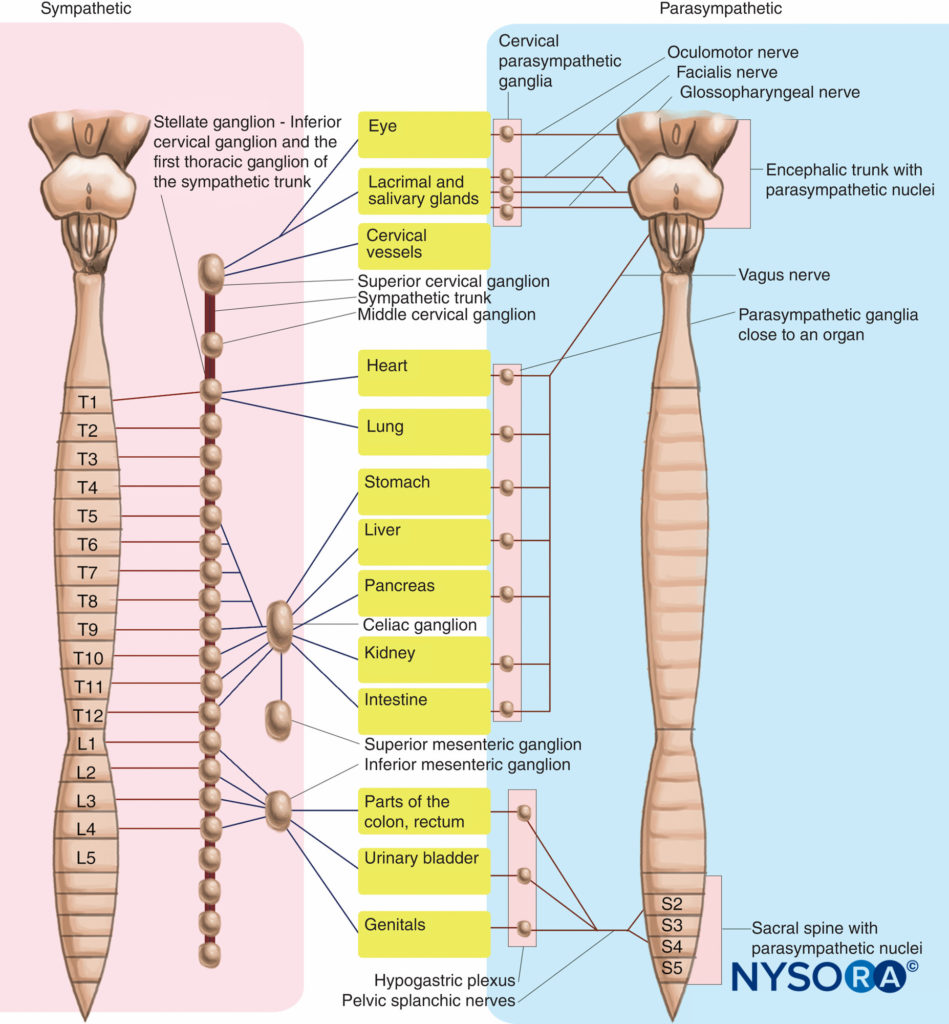
Alle Spinalnerven übertragen autonome Fasern zu Drüsen und glatten Muskeln in der Region, in der sie innervieren. Die autonomen Fasern sind sympathisch. In den Spinalnerven gibt es keine parasympathischen Fasern. Sympathische Fasern haben ihren Ursprung im Rückenmark zwischen T1 und L2. Sie verlaufen vom Rückenmark durch die ventralen Wurzeln der Spinalnerven T1 bis L2. Sie verlassen den Spinalnerv durch weiße Rami Communicans und treten in den sympathischen Stamm ein. Der Sympathikus wird durch eine Reihe miteinander verbundener paravertebraler Ganglien gebildet, die an die Wirbelkörper angrenzen und sich vom Axis (C2-Wirbel) bis zum Kreuzbein erstrecken. Die präganglionären Fasern bilden Synapsen auf Zellkörpern von Neuronen, die die paravertebralen Ganglien bilden. Die Axone der paravertebralen Ganglien (postganglionäre Fasern) können auf derselben Höhe bleiben oder ihre Höhe ändern, indem sie den Stamm auf- oder absteigen. Die Fasern verlaufen vom Stamm durch graue Rami Communicans zu den Spinalnerven. Der sympathische Stamm sendet einen grauen Ramus zu jedem Spinalnerv. Die sympathischen Nerven wandern entlang von Ästen des Spinalnervs zum Zielort (Abbildung 28).
Parasympathische Fasern entspringen dem lumbosakralen Plexus. Sie entspringen im Rückenmark zwischen S2 und S4, passieren die ventralen Wurzeln und treten in die ventralen Äste der Spinalnerven S2 bis S4 ein. Die parasympathischen Fasern trennen sich von den ventralen Ästen und bilden den N. splanchnicus pelvicus. Dieser Nerv wandert über das Beckenbodendiaphragma (gebildet durch M. levator ani und Steißbein) zur Synapse an intramuralen Ganglien in der Wand der Beckeneingeweide.
REFERENZEN
- Kingsley R. (Hrsg.): Die grobe Struktur des Nervensystems, kurzer Text der Neurowissenschaften. Lippincott Williams & Wilkins, 2000, S 1-90.
- Moore K., Dalley A.: Einführung in die klinisch orientierte Anatomie. Lippincott Williams & Wilkins, 1999, S. 42.
- Fix J: Neurohistologie. In Baltimore KS (Hrsg.): Neuroanatomie. Williams & Wilkins, 1992, S. 59–69.
- Gardner E, Bunge R: Grobe Anatomie des peripheren Nervensystems. Im Dyck P., Thomas P. (Hrsg.): Periphere Neuropathie. Elsevier Saunders, 2005, S. 11–34.
- Spinalnerven. In Williams P., Bannister L., Berry M. et al. (Hrsg.): Grays Anatomie: Die anatomischen Grundlagen der Medizin und Chirurgie, 38. Aufl. Churchill Livingstone, 1995, S 1258-1292.
- Foerster O: Die Dermatome beim Menschen. Gehirn 1933: 1-8.
- Fix J: Rückenmark. In Baltimore KS (Hrsg.): Neuroanatomie. Williams & Wilkins, 1992, S. 59–69.
- Moore K: Hals. In Moore K, Dalley A: Einführung in die klinisch orientierte Anatomie. Lippincott Williams & Wilkins, 1999, S. 42.
- Harris W: Die wahre Form des Plexus brachialis und seine motorische Verteilung. J Anat 1904;38:399.
- Harris W.: Die Morphologie des Plexus brachialis. Humprey-Milford, 1939
- Kerr A: Der Plexus brachialis der Nerven beim Menschen, die Variationen in seiner Bildung und Verzweigung. Am J Anat 1918;23:285.
- Sunderland S: Das metrische und nicht metrische Merkmale der Muskeläste des N. radialis. J. Comp. Neurol. 1946; 85: 93.
- Sunderland S, Ray L: Metrische und nichtmetrische Merkmale der Muskeläste des N. medianus. J. Comp. Neurol. 1946; 85: 191.
- Sunderland S, Hughes E: Metrische und nichtmetrische Merkmale der Muskeläste des N. ulnaris. J. Comp. Neurol. 1946; 85: 113.
- Moore K: Thorax und Abdomen. In Moore K, Dalley A: Einführung in die klinisch orientierte Anatomie. Lippincott Williams & Wilkins, 1999, S. 85.
- Horwitz M: Die Anatomie des Lumbosakralnervs Plexus – Seine Beziehung zur Wirbelsegmentierung und zum Plexus des posterioren Sakralnervs. Anat Rec 1939;74:91.
- Webber R: Einige Variationen im lumbalen Nervengeflecht beim Menschen. Acta Anat 1961:44:336–345.
- Chung K: Bauch. In Chung K (Hrsg.): Makroskopische Anatomie, 3. Aufl. Williams &Wilkins, 1995, S 177-178.
- Alast R: Innervation der Gliedmaßen. J Bone Joint Surg [Br] 1949;31:452.
- Keegan J, Garrett F: Die segmentale Verteilung der Hautnerven in den Gliedmaßen des Menschen. Anat Rec 1948;102:409.
- Langley J: Das autonome Nervensystem. Heffer, 1926.