Benaifer D. Preziosi, Adam T. Hershkin, Paul J. Seider und Gregory M. Casey
EINFÜHRUNG
Orale chirurgische und zahnärztliche Eingriffe werden häufig in einem durchgeführt ambulante Einstellung. Die Regionalanästhesie ist die häufigste Methode zur Anästhesie des Patienten vor ambulanten Eingriffen.
Mehrere hochwirksame und praktische Techniken können verwendet werden, um eine Anästhesie des Gebisses und des umgebenden harten und weichen Gewebes des Ober- und Unterkiefers zu erreichen. Die Art des durchzuführenden Eingriffs sowie der Ort des Eingriffs bestimmen die anzuwendende Anästhesietechnik. Orofaziale Anästhesietechniken kann in drei Hauptkategorien eingeteilt werden: lokale Infiltration, Feldblockade und Nervenblockade.
Die lokale Infiltrationstechnik betäubt die terminalen Nervenenden des Zahngeflechts (Figure 1).
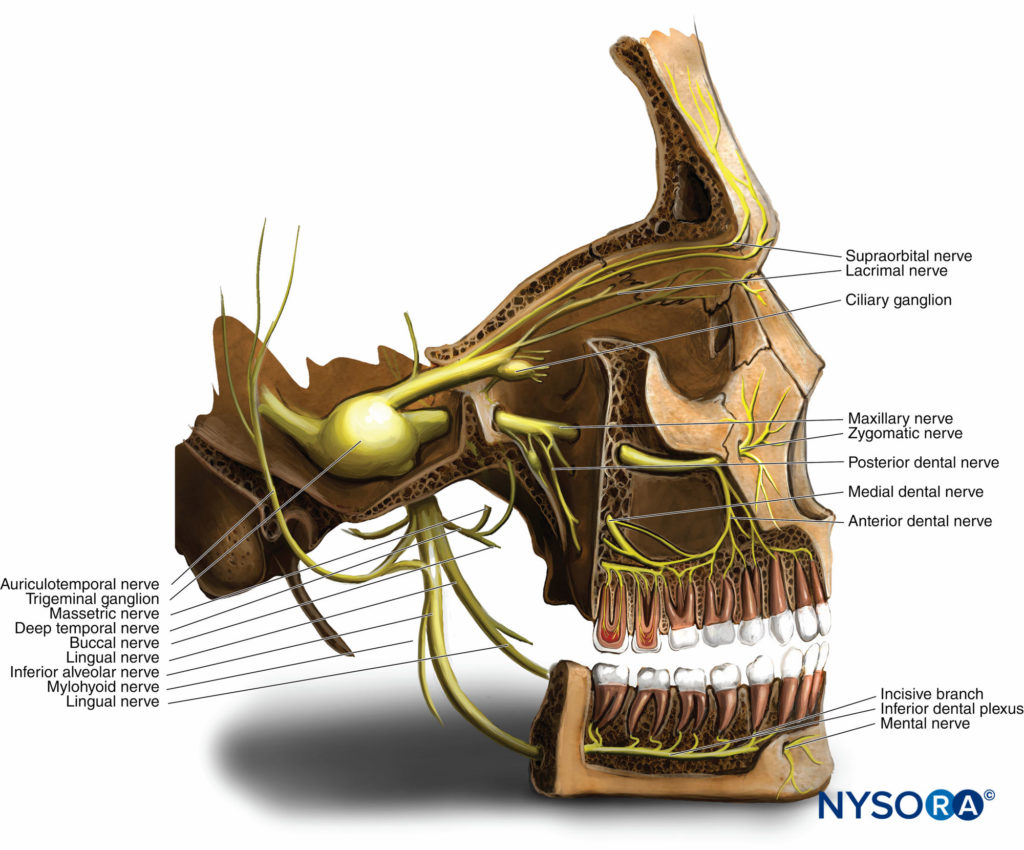
Figure 1. Anatomie des Trigeminusnervs. Aus der sensorischen Wurzel des N. trigeminus entstehen aus dem Ganglion trigeminale der ophthalmologische Teil (V1), der maxillare Teil (V2) und der mandibuläre Teil (V3).
Diese Technik ist angezeigt, wenn ein einzelner Zahn oder ein bestimmter isolierter Bereich eine Anästhesie erfordert. Das Verfahren wird in unmittelbarer Nähe der Infiltrationsstelle durchgeführt.
Der Feldblock betäubt die terminalen Nervenäste im Behandlungsbereich. Die Behandlung kann dann in einem Bereich etwas distal zur Injektionsstelle durchgeführt werden. Zahn- und Kieferchirurgen verwenden häufig die Auftragung eines Lokalanästhetikums an der Zahnspitze, um eine Anästhesie der Pulpa und des Weichgewebes zu erreichen. Obwohl dies seit dem Terminal allgemein als „lokale Infiltration“ bezeichnet wird. Bei dieser Technik werden terminale Nervenäste anästhesiert, eine solche Infiltration wird korrekter als Feldblockade bezeichnet. Im Gegensatz dazu ist die Nervenblockade Betäubt den Hauptast eines bestimmten Nervs und ermöglicht so die Durchführung der Behandlung in der vom Nerv innervierten Region.
Dieser Abschnitt gibt einen Überblick über die grundlegende Anatomie der orofazialen Nerven und erläutert die praktischen Ansätze zur Durchführung von Nervenblockaden und Infiltrationsanästhesie für eine Vielzahl von chirurgischen Eingriffen in dieser Region.
Anatomie des Trigeminusnervs
allgemeine Überlegungen
Eine Anästhesie der Zähne und der Weich- und Hartgewebe der Mundhöhle kann durch eine Blockade der Äste des Trigeminusnervs (fünfter Hirnnerv) erreicht werden. Tatsächlich wird eine Regional-, Feld- und Lokalanästhesie des Oberkiefers und des Unterkiefers durch die Ablagerung der Anästhesielösung in der Nähe von Endnervenästen oder einem Hauptnervenstamm des Trigeminusnervs erreicht.
Der größte aller Hirnnerven, der Trigeminus führt zu einer kleinen motorischen Wurzel, die ihren Ursprung im motorischen Kern innerhalb der Pons und der Medulla oblongata hat, und einer größeren sensorischen Wurzel, die ihren Ursprung im vorderen Teil der Brücke findet (vgl Figure 1). Der Nerv wandert von der hinteren Schädelgrube zum Felsenbein des Schläfenbeins innerhalb der mittleren Schädelgrube. Hier bildet die sensorische Wurzel das Ganglion trigeminale (semilunar oder gasserianisch), das sich in der Meckel-Höhle auf der vorderen Oberfläche des Felsenbeins des Schläfenbeins befindet. Die Ganglien sind gepaart, wobei eines jede Seite des Gesichts innerviert. Aus der sensorischen Wurzel des N. trigeminus entstehen aus dem Ganglion trigeminus der ophthalmologische Teil (V1), der maxillare Teil (V2) und der mandibuläre Teil (V3). Figure 1).
Die motorische Wurzel wandert vom Hirnstamm zusammen mit, aber getrennt von der sensorischen Wurzel. Anschließend verlässt es die mittlere Schädelgrube durch das Foramen ovale, nachdem es das Ganglion trigeminale nach lateral und kaudal unterquert hat. Die motorische Wurzel tritt zusammen mit dem dritten Teil der sensorischen Wurzel, dem N. mandibularis, aus der mittleren Schädelgrube aus. Nach dem Austritt aus dem Schädel vereinigt er sich dann mit dem N. mandibularis zu einem einzigen Nervenstamm. Die motorischen Fasern versorgen die Kaumuskeln (Masseter, Temporalis, medialer Pterygoid und lateraler Pterygoid) und den Mylohyoideus, den vorderen Bauch des M. digastricus, den M. tensor veli palatine und den M. tensor tympani.
Die Ophthalmologische Abteilung
Die kleinste der drei Abteilungen, die ophthalmologische Abteilung (V1), ist rein sensorisch und wandert in der lateralen Wand des Sinus cavernosus in der mittleren Schädelgrube nach anterior zum medialen Teil der oberen Augenhöhlenfissur. Vor seinem Eintritt in die Orbita durch die Fissura orbitalis superior teilt sich der N. ophthalmicus in drei Äste: den Frontal-, den Nasociliary- und den Lacrimal-Ast.
Der N. frontalis ist der größte Zweig der Augenabteilung und wandert in der Umlaufbahn nach anterior und endet in den N. supratrochlearis und N. supraorbitalis. Der Nervus supratrochlearis liegt medial des Nervus supraorbitalis und versorgt die Haut und Bindehaut des medialen Teils des oberen Augenlids und die Haut über der unteren Stirn nahe der Mittellinie. Der Nervus supraorbitalis versorgt die Haut und Bindehaut des zentralen Teils des oberen Augenlids, die Haut der Stirn und die Kopfhaut bis zum Scheitelbein und der Lambdanaht.
Der Nasoziliarzweig wandert entlang des medialen Aspekts des Orbitaldachs und gibt verschiedene Äste ab. Die Nasenhöhle und die Haut an Nasenspitze und Nasenflügel werden vom vorderen Siebbein und dem äußeren Nasennerv innerviert. Der innere Nasennerv innerviert die Schleimhaut des vorderen Teils der Nasenscheidewand und der Seitenwand der Nasenhöhle. Der infratrochleare Ast innerviert die Haut des Tränensacks, des Tränenkarunkels und des angrenzenden Teils der Nasenseite. Der N. ethmoidalis posterior versorgt die Siebbein- und die Keilbeinhöhle. Die kurzen und langen Ziliarnerven innervieren den Augapfel.
Der Tränennerv versorgt die Haut und Bindehaut des seitlichen Teils des oberen Augenlids und ist der kleinste Zweig des Augenabschnitts.
Erfahren Sie mehr darüber Lokal- und Regionalanästhesie für die Augenchirurgie.
Die Oberkieferabteilung
Auch der Oberkieferabschnitt (V2) des Trigeminusnervs ist ein rein sensorischer Abschnitt. Ausgehend vom Ganglion trigeminale in der mittleren Schädelgrube wandert der Nervus maxillaris entlang der lateralen Wand des Sinus cavernosus nach vorne. Kurz nachdem er aus dem Ganglion trigeminale hervorgegangen ist, gibt der Nervus maxillaris den einzigen Ast innerhalb des Schädels ab: den Nervus meningeus media. Anschließend verlässt es den Schädel durch das Foramen rotundum, das sich im großen Flügel des Keilbeins befindet. Nach dem Verlassen des Foramen rotundum tritt der Nerv in einen Raum ein, der sich hinter und unter der Augenhöhle befindet und als Fossa pterygopalatinum bekannt ist. Nachdem er mehrere Äste innerhalb der Fossa abgegeben hat, tritt der Nerv durch die Fissur inferior orbitalis in die Orbita ein, wo er zum N. infraorbitalis wird. Der Nerv verläuft entlang des Orbitabodens in der Infraorbitalfurche, dringt in den Infraorbitalkanal ein und tritt durch das Infraorbitalforamen auf das Gesicht aus.
Der mittlere meningeale Nerv ist der einzige Zweig der Oberkieferabteilung innerhalb des Schädels; es versorgt die Dura mater in der mittleren Schädelgrube sensorisch. Innerhalb der Fossa pterygopalatina werden mehrere Äste abgegeben, darunter die N. pterygopalatine, zygomatica und die posterioren oberen Alveolarnerven. Die N. pterygopalatinum sind zwei kurze Nerven, die im Ganglion pterygopalatinum verschmelzen und dann mehrere Äste bilden. Sie enthalten postganglionäre parasympathische Fasern, die entlang des N. zygomaticus zum N. lacrimalis verlaufen, der die Tränendrüse innerviert, sowie sensorische Fasern zu Augenhöhle, Nase, Gaumen und Pharynx. Die sensorischen Fasern zur Orbita innervieren das orbitale Periost.
Die Nasenäste innervieren den hinteren Teil der Nasenscheidewand, die Schleimhaut der oberen und mittleren Muscheln und die hintere Siebbeinhöhle. Die vordere Nasenscheidewand, der Nasenboden und die Prämaxillare von Eckzahn zu Eckzahn werden von einem Ast innerviert, der als Nasopalatinus-Nerv bekannt ist. Der N. nasopalatinus verläuft vom Dach der Nasenhöhle nach unten und vorne zum Boden, um in den Schneidekanal einzutreten. Anschließend tritt es durch das Foramen incisive in die Mundhöhle ein, um die Gaumenschleimhaut der Prämaxillare zu versorgen.
Der harte und der weiche Gaumen werden von den Gaumenästen innerviert: den großen (vorderen) und kleinen (mittleren und hinteren) Gaumennerven. Nach dem Abstieg durch den Pterygopalatina-Kanal verlässt der N. palatinus major das Foramen palatinum major auf den harten Gaumen. Der Nerv versorgt die Gaumenschleimhaut und den Knochen des harten und weichen Gaumens sensorisch. Die kleinen Gaumennerven treten aus dem kleinen Gaumenloch aus, um den weichen Gaumen und die Tonsillenregion zu innervieren.
Der Rachenast verlässt das Ganglion pterygopalatinum von seiner hinteren Seite, um den Nasopharynx zu innervieren.
Der Nervus zygomaticus entspringt zwei Ästen, nachdem er anterior von der Fossa pterygopalatina zur Augenhöhle übergegangen ist. Der Nerv verläuft durch die Fissur inferior orbitalis und teilt sich in den Nervus zygomaticofazialis und den Nervus zygomaticotemporalis, die die Haut über dem Jochbeinvorsprung bzw. die Haut über der Seite der Stirn versorgen. Der Nervus zygomaticus kommuniziert auch über den Tränennerv mit der Augenabteilung und sendet Fasern zur Tränendrüse.
Der Nervus alveolaris posterior superior (PSA) zweigt in der Fossa pterygopalatina ab, bevor der Nervus maxillaris in die Orbita eintritt. Das PSA wandert entlang des posterioren Teils des Oberkiefers nach unten, um die maxillaren Molaren zu versorgen, einschließlich des periodontalen Bandes und des Pulpagewebes sowie der angrenzenden Gingiva und des Alveolarfortsatzes. Das PSA innerviert auch die Schleimhaut der Kieferhöhle. Es ist von klinischer Bedeutung festzustellen, dass das PSA nicht immer die mesiobukkale Wurzel des ersten Molaren innerviert. Mehrere Dissektionsstudien wurden durchgeführt, um die Innervation des ersten Molaren zurück zum Stamm der Eltern zu verfolgen. Diese Studien haben die Unterschiede in den Innervationsmustern des ersten Molaren gezeigt, und dies ist von klinischer Bedeutung, wenn eine Anästhesie dieses Zahns gewünscht wird.
In einer Studie von Loetscher und Walton wurden 29 menschliche Oberkiefer präpariert, um die Innervationsmuster des ersten Molaren zu beobachten. Die Studie bewertete die Innervationsmuster durch die hinteren, mittleren und vorderen oberen Alveolarnerven am ersten Molaren.
Es wurde festgestellt, dass die hinteren und vorderen oberen Alveolarnerven in 100 % (29/29) der Proben vorhanden waren. Der mittlere obere Alveolarnerv (MSA) war in 72 % der Fälle vorhanden (21/29 Proben). Bei 18 Exemplaren wurden Nerven vom ersten Backenzahn bis zu den Elternästen verfolgt. Es wurde festgestellt, dass der PSA-Nerv bei 72 % (13/18) der Proben für die Innervation sorgt. Der MSA-Nerv sorgte bei 28 % (5/18) Proben für Innervation, während der N. alveolaris anterior superior bei keiner der Proben eine Innervation für den ersten Molaren bereitstellte. In Abwesenheit des MSA-Nervs kann der PSA-Nerv die Prämolarenregion innervieren. In einer Studie von McDaniel wurden 50 Oberkiefer entkalkt und präpariert, um die Innervationsmuster von Oberkieferzähnen zu demonstrieren. Es wurde festgestellt, dass der PSA-Nerv die Prämolarenregion in 26 % der Dissektionen innerviert, wenn der MSA-Nerv nicht vorhanden war. Tabelle 1 listet die Zweige der Augen-, Oberkiefer- und Unterkieferabteilung auf.
TABELLE 1. Niederlassungen von drei großen Divisionen.
| Ophthalmologische Abteilung | Oberkieferabteilung | Unterkieferteilung |
|---|---|---|
| 1. Frontal • Supratrochlea • Supraorbital | 1. Mittlere Meninge | 1. Hauptstamm • Nervöser Spinosus • Nerv zum Pterygoid |
| 2.Nasozial • Vorderes Siebbein • Äußere nasale • Innere Nase • Infratrochlea • Hinteres Siebbein • Kurze und lange Wimpern | 2.Pterygopalatine Nerven • Sinnesfasern zur Augenhöhle • Nasenäste • N. nasopalatinus • N. palatinus größer • N. palatinus kleiner • Rachenzweig | 2.Vordere Teilung • Masseterisch • Tief zeitlich • Seitlicher Pterygoideus • Bukkaler Nerv |
| 3. Lacrimal | 3. Jochbein • Jochbein • Zygomatisch-temporal | 3. hintere Teilung • Aurikulotemporal • Sprachen • Unterer Alveolar • Nerv zum Mylohyoideus |
| 4.Nervus alveolaris posterior superior | ||
| 5.Infraorbital • Mitteloberer Alveolar • Anteriorer oberer Alveolar • Unteres Augenlid • Seitlich nasal • Überlegen labial |
Innerhalb des Infraorbitalkanals ist die Oberkieferteilung als Infraorbitalnerv bekannt und gibt die mittleren und vorderen oberen Alveolarnerven ab. Wenn vorhanden, steigt der MSA-Nerv entlang der lateralen Wand der Kieferhöhle ab, um die ersten und zweiten Prämolaren zu innervieren. Es gibt dem parodontalen Ligament, dem Pulpagewebe, der Gingiva und dem Alveolarfortsatz der Prämolarregion sowie in einigen Fällen der mesiobukkalen Wurzel des ersten Molaren ein Gefühl. In einer Studie von Heasman wurden Sektionen von 19 menschlichen Leichenköpfen durchgeführt, und es wurde festgestellt, dass MSA in sieben Proben vorhanden war. Loetscher und Walton3 fanden heraus, dass die mesiale oder distale Position, an der der MSA-Nerv in den Zahnplexus mündet (eine unten beschriebene Anastomose der hinteren, mittleren und vorderen oberen Alveolarnerven), seinen Beitrag zur Innervation des ersten Molaren bestimmt. Bei Proben, bei denen die MSA mit dem Plexus mesial zum ersten Molaren verbunden war, wurde festgestellt, dass der erste Molar durch das PSA und die Prämolaren durch die MSA innerviert waren.
Proben, bei denen die MSA distal zum ersten Molar mit dem Plexus verbunden war, zeigten eine Innervation des ersten Molaren durch die MSA. In seiner Abwesenheit leitet die Prämolarenregion ihre Innervation vom PSA und den N. alveolaris anterior superior ab. Der N. alveolaris anterior superior steigt in der Vorderwand der Kieferhöhle ab. Ein kleiner Endast des N. alveolaris anterior superior kommuniziert mit der MSA, um einen kleinen Bereich der Seitenwand und des Nasenbodens zu versorgen. Es sorgt auch für eine sensorische Innervation des parodontalen Bandes, des Pulpagewebes, der Gingiva und des Alveolarfortsatzes der mittleren und seitlichen Schneide- und Eckzähne. In Abwesenheit der MSA hat sich gezeigt, dass der N. alveolaris anterior superior die Prämolaren innerviert. In der zuvor erwähnten Studie von McDaniel wurde gezeigt, dass der N. alveolaris anterior superior bei 36 % der Proben, bei denen kein MSA-Nerv gefunden wurde, eine Innervation für die Region der Prämolaren bereitstellt.
Die drei oberen Alveolarnerven anastomosieren, um ein Netzwerk zu bilden, das als Zahnplexus bekannt ist und aus Endästen besteht, die von den größeren Nervenstämmen abgehen. Diese Endäste sind als dentale, interdentale und interradikuläre Nerven bekannt. Die Zahnnerven innervieren jede Wurzel jedes einzelnen Zahns im Oberkiefer, indem sie durch das apikale Foramen in die Wurzel eindringen und der Pulpa Empfindungen zuführen. Interdentale und interradikuläre Äste geben den periodontalen Bändern, Interdentalpapillen und der bukkalen Gingiva benachbarter Zähne ein Gefühl.
Der Nervus infraorbitalis teilt sich in drei Endäste, nachdem er durch das Foramen infraorbitale ins Gesicht ausgetreten ist. Die N. palpebralis inferior, die N. externa nasal und die N. labialis superior versorgen die Haut des unteren Augenlids, die seitliche Seite der Nase und die Haut bzw. die Schleimhäute der Oberlippe sensorisch.
Die Unterkieferteilung
Der größte Ast des Trigeminusnervs, der Mandibularis (V3), ist sowohl sensorisch als auch motorisch (Figure 2). Die sensorische Wurzel entsteht aus dem Ganglion trigeminale, während die motorische Wurzel aus dem motorischen Kern der Pons und Medulla oblongata entsteht. Die sensorische Wurzel passiert das Foramen ovale fast unmittelbar nach dem Verlassen des Ganglion trigeminale. Die motorische Wurzel verläuft unter dem Ganglion und durch das Foramen ovale, um sich direkt außerhalb des Schädels mit der sensorischen Wurzel zu vereinen und den Hauptstamm des N. mandibularis zu bilden. Der Nerv teilt sich dann in vordere und hintere Abschnitte. Der N. mandibularis gibt Äste von seinem Hauptstamm sowie von den vorderen und hinteren Abschnitten ab.
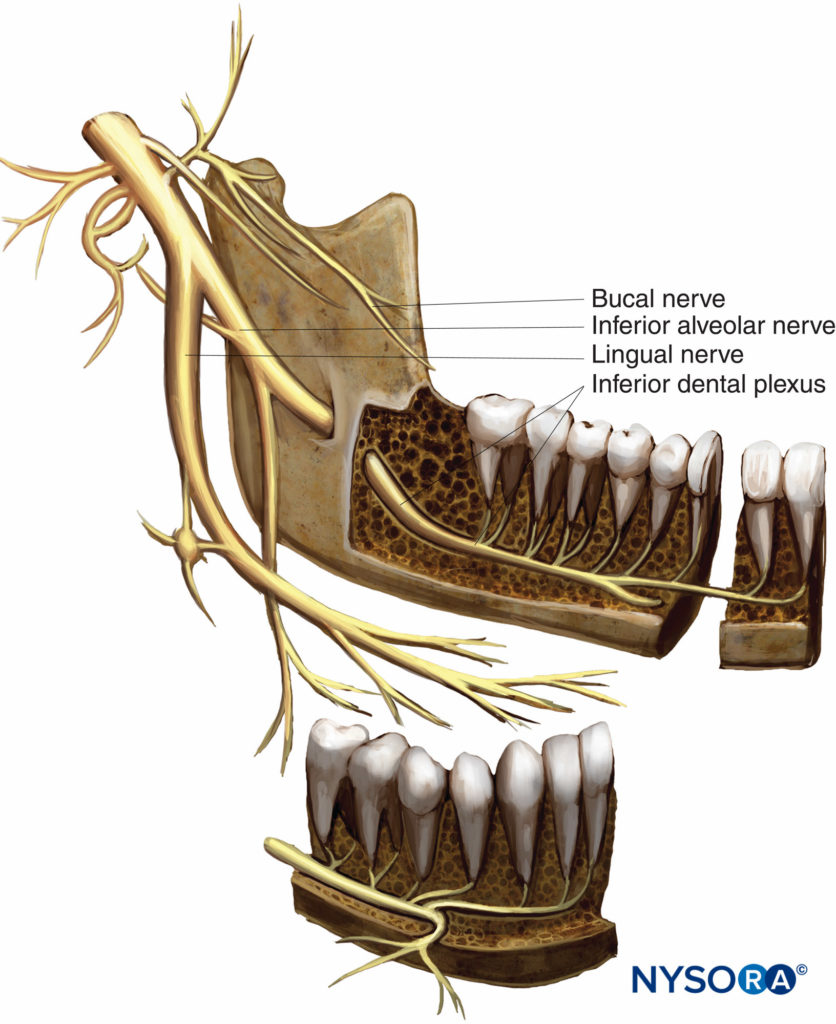
Figure 2. Anatomie des Nervus mandibularis.
Der Hauptstamm gibt zwei Äste ab, die als Nervus spinosus (Meningealzweig) bekannt sind, und den Nerv zum medialen Pterygoid. Nach Abzweigung des Hauptstammes tritt der Nervus spinosus zusammen mit der A. meningea media durch das Foramen spinosum wieder in den Schädel ein. Der Nervus spinosus versorgt die Hirnhäute der mittleren Schädelgrube sowie die Mastoidluftzellen. Der Nerv zum medialen Pterygoid ist ein kleiner motorischer Ast, der den medialen (inneren) Pterygoidmuskel versorgt. Er gibt zwei Äste ab, die die M. tensor tympani und tensor veli palatini versorgen. Drei motorische Äste und ein sensorischer Ast werden von der vorderen Teilung des Nervus mandibularis abgegeben. Der N. masseteric, der tiefe temporale und der laterale N. pterygoid versorgen jeweils den M. masseter, den temporalis und den lateralen (externen) Pterygoidmuskel. Die als Bukkalnerv (Buccinator oder langer Bukkalnerv) bekannte sensorische Abteilung verläuft zwischen den beiden Köpfen des M. pterygoideus lateralis zusammen mit dem unteren Teil des M. temporalis bis zum vorderen Rand des M. masseter. Hier tritt es anterolateral in den M. buccinator ein; es innerviert diesen Muskel jedoch nicht. Der Buccinator-Muskel wird vom bukkalen Ast des Gesichtsnervs innerviert. Der Bukkalnerv versorgt die Wangenhaut, die Wangenschleimhaut und die bukkale Gingiva im Bereich der Unterkiefermolaren sensorisch. Die hintere Teilung des Unterkieferastes gibt zwei sensorische Äste ab (Nerv auriculotemporal und lingual) und einen Ast, der sowohl aus sensorischen als auch motorischen Fasern besteht (Nervus alveolaris inferior).
Der Nervus auriculotemporalis durchquert den oberen Teil der Ohrspeicheldrüse, steigt hinter dem Kiefergelenk auf und gibt mehrere sensorische Äste an die Haut der Ohrmuschel, des äußeren Gehörgangs, des Trommelfells, der Schläfenregion, des Kiefergelenks und der Ohrspeicheldrüse über den postganglionären parasympathischen Sekretomotor ab Fasern aus dem Ganglion oticum.
Der N. lingualis verläuft im Pterygomandibularraum nach unten zwischen dem medialen Aspekt des Ramus des Unterkiefers und dem lateralen Aspekt des M. pterygoideus medialis. Er wandert dann anteromedial unterhalb des unteren Randes des M. constrictor pharyngeus superior bis tief zu den Raphae pterygomandibularis. Der N. lingualis setzt sich dann nach anterior in der Region submandibularis entlang des Hyoglossus-Muskels fort und kreuzt den Ductus submandibularis inferior und medial, um tief in der sublingualen Drüse zu enden. Der N. lingualis sorgt für eine sensorische Innervation der vorderen zwei Drittel der Zunge, der Schleimhaut des Mundbodens und der lingualen Gingiva.
Der Ast alveolaris inferior des N. mandibularis steigt in der Region zwischen der lateralen Seite des Ligamentum sphenomandibulare und der medialen Seite des Unterkieferastes ab. Er wandert zusammen mit, aber seitlich und hinter dem N. lingualis. Während der N. lingualis innerhalb des Pterygomandibularraums weiter absinkt, tritt der N. alveolaris inferior durch das Foramen mandibularis in den Mandibularkanal ein. Unmittelbar vor dem Eintritt in den Mandibularkanal gibt der N. alveolaris inferior einen motorischen Ast ab, der als N. mylohyoideus bekannt ist (siehe unten). Der Nerv begleitet die untere Alveolararterie und -vene innerhalb des Mandibularkanals und teilt sich am mentalen Foramen in die mentalen und inzisiven Nervenäste. Der Nervus alveolaris inferior versorgt die hinteren Unterkieferzähne mit Gefühl.
Der N. incisivus ist ein Ast des N. alveolaris inferior, der sich im Mandibularkanal fortsetzt, um die Unterkiefer-Frontzähne sensorisch zu innervieren.
Der Mentalnerv tritt aus dem Mentalforamen aus, um eine sensorische Innervation für die Schleimhaut im Prämolaren-/Eckzahnbereich sowie für die Haut des Kinns und der Unterlippe bereitzustellen.
Der N. mylohyoideus zweigt vor seinem Eintritt in den Mandibularkanal vom N. alveolaris inferior ab. Es wandert innerhalb der Mylohyoideusfurche und entlang der medialen Seite des Unterkieferkörpers, um den Mylohyoideusmuskel sowie den vorderen Bauch des M. digastricus zu versorgen.
AUSRÜSTUNG FÜR REGIONALE OBER- UND UNTERKIEFERANÄSTHESIE
Die Verabreichung einer Regionalanästhesie des Ober- und Unterkiefers erfolgt über die Verwendung einer Dentalspritze, einer Nadel und einer Anästhetikumkartusche. Zur Verwendung stehen verschiedene Arten von Dentalspritzen zur Verfügung. Am gebräuchlichsten ist jedoch die Hinterlader-Aspirationsspritze aus Metall vom Kartuschentyp. Die Spritze besteht aus einem Daumenring, einem Fingergriff, einem Kolben mit Harpune und einem Nadeladapter (Figure 3). Am Nadeladapter ist eine Nadel befestigt, die in die Gummimembran der Dentalkartusche eingreift (Figure 4). Die Anästhesiekartusche wird von der Seite in den Spritzenkörper eingesetzt (Breech-Loading). Der Zylinder enthält einen Kolben mit einer Harpune, die in den Gummistopfen am Ende der Anästhesiekartusche eingreift (Figure 5). Nachdem die Nadel und die Patrone angebracht wurden, wird kräftig auf die Rückseite des Daumenrings geklopft, um sicherzustellen, dass die Harpune in den Gummistopfen am Ende der Anästhesiepatrone eingreift (Figure 6).
Erfahren Sie mehr darüber Ausrüstung für die Regionalanästhesie.
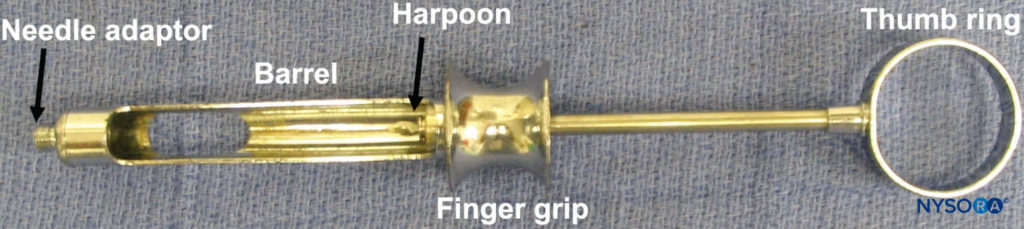
Figure 3. Verschlussladende, metallische, kartuschenartige Aspirationsspritze.
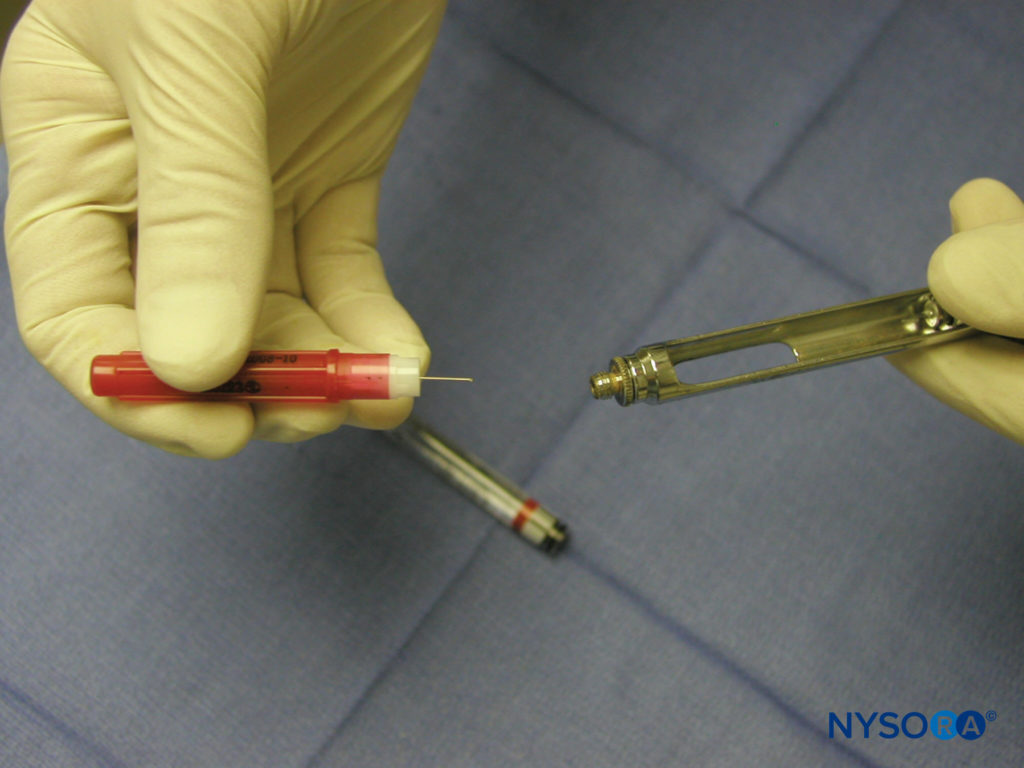
Figure 4. Nadel-Spritzen-Montage. Am Nadeladapter ist eine Nadel befestigt.
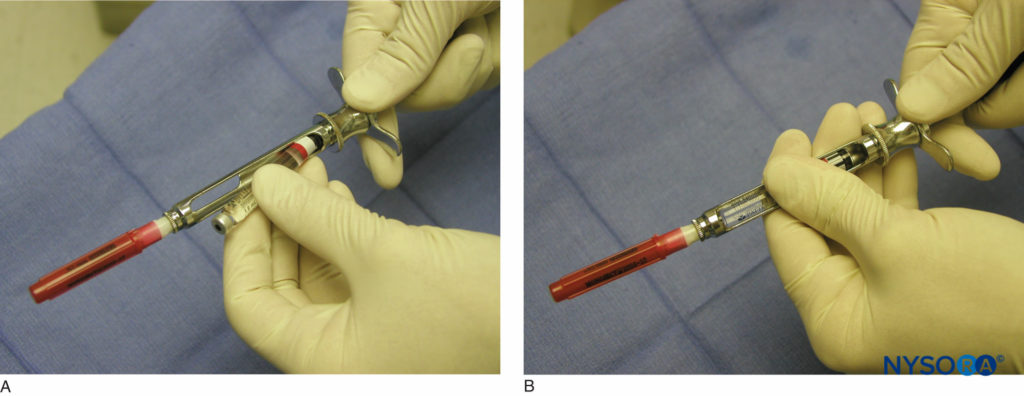
Figure 5. A: Nadel-Spritzen-Montage. Die Anästhesiekartusche wird von der Seite in den Spritzenkörper eingesetzt (Beech Loading). B: Ein Kolben mit einer Harpune greift in den Gummistopfen am Ende der Narkosemittelkartusche ein, während der Nadeladapter in die Gummimembran der Dentalkartusche eingreift.
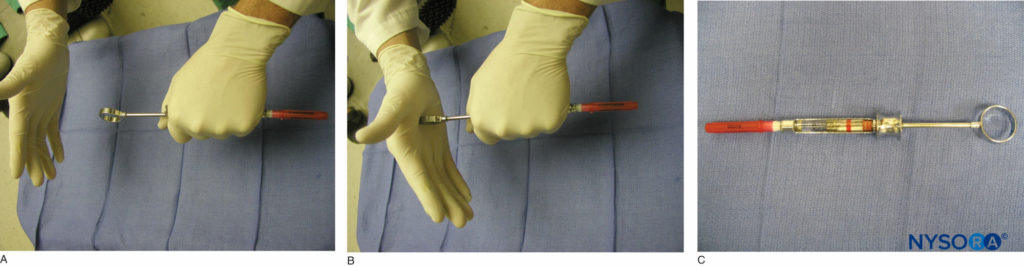
Figure 6. A und B: Nadel-Spritzen-Montage. Auf die Rückseite des Daumenrings wird kräftig geklopft, um sicherzustellen, dass die Harpune den Gummistopfen am Ende der Narkosemittelkartusche erfasst hat. C: Eine voll beladene Anästhesiespritze.
Dentalnadeln werden in Bezug auf ihre Stärke bezeichnet, die dem Durchmesser des Lumens der Nadel entspricht. Zunehmender Durchmesser entspricht einem kleineren Lumendurchmesser. Nadeln mit 25 und 27 Gauge werden am häufigsten für die Oberkiefer- und Unterkiefer-Regionalanästhesie verwendet und sind in langen und kurzen Längen erhältlich. Die Länge der Nadel wird von der Nadelspitze bis zur Nabe gemessen. Die herkömmliche lange Nadel ist ungefähr 40 mm lang, während die kurze Nadel ungefähr 25 mm lang ist. Je nach Hersteller gibt es Variationen in der Nadellänge.
Anästhesiekartuschen sind vorgefüllte 1.8-ml-Glaszylinder mit einem Gummistopfen an einem Ende und einer Aluminiumkappe mit Diaphragma am anderen Ende (Figure 7). Der Inhalt einer Anästhesiekartusche besteht aus dem Lokalanästhetikum, einem Vasokonstriktor (es ist auch ein Anästhetikum ohne Vasokonstriktor erhältlich), einem Konservierungsmittel für den Vasokonstriktor (Natriumbisulfit), Natriumchlorid und destilliertem Wasser. Die in der klinischen Praxis am häufigsten verwendeten Anästhetika sind die Amidanästhetika: Lidocain und Mepivacain. Andere verfügbare Amid-Anästhetika sind Prilocain, Articain, Bupivacain und Etidocain. Esther-Anästhetika werden nicht so häufig verwendet, bleiben aber verfügbar. Procain, Procain plus Propoxycain, Chloroprocain und Tetracain sind einige gängige Esther-Anästhetika (Tabelle 2). Zusätzliche Waffen umfassen trockene Gaze, topische Antiseptika und Anästhetika. Die Injektionsstelle sollte mit Gaze trocken gemacht werden, und ein topisches Antiseptikum sollte verwendet werden, um den Bereich zu reinigen. Auf den Injektionsbereich wird ein Lokalanästhetikum aufgetragen, um Beschwerden beim Einführen der Nadel in die Schleimhaut zu minimieren (Figure 8). Übliche topische Präparate umfassen Benzocain, Butacainsulfat, Kokainhydrochlorid, Dycloninhydrochlorid, Lidocain und Tetracainhydrochlorid.

Figure 7. A: Zahnkartuschen. Der Gummistopfen befindet sich am rechten Ende der Kartusche, während sich die Aluminiumkappe mit der Membran am linken Ende der Kartusche befindet. B: Behälter mit zahnärztlichem Anästhetikum.
Der Kliniker sollte immer allgemeine Vorsichtsmaßnahmen beachten; Dazu gehören die Verwendung von Schutzhandschuhen, Masken und Augenschutz. Nach dem Herausziehen der Nadel nach Abschluss eines Blocks sollte die Nadel immer wieder sorgfältig verschlossen werden, um eine versehentliche Nadelstichverletzung des Bedieners zu vermeiden.
Die Retraktion des Weichgewebes zur Visualisierung der Injektionsstelle sollte mit einem Dentalspiegel oder einem Retraktionsinstrument erfolgen. Dies wird für alle unten besprochenen Oberkiefer- und Unterkiefer-Regionaltechniken empfohlen. Die Verwendung eines Instruments anstelle der eigenen Finger trägt dazu bei, eine versehentliche Nadelstichverletzung des Bedieners zu verhindern.
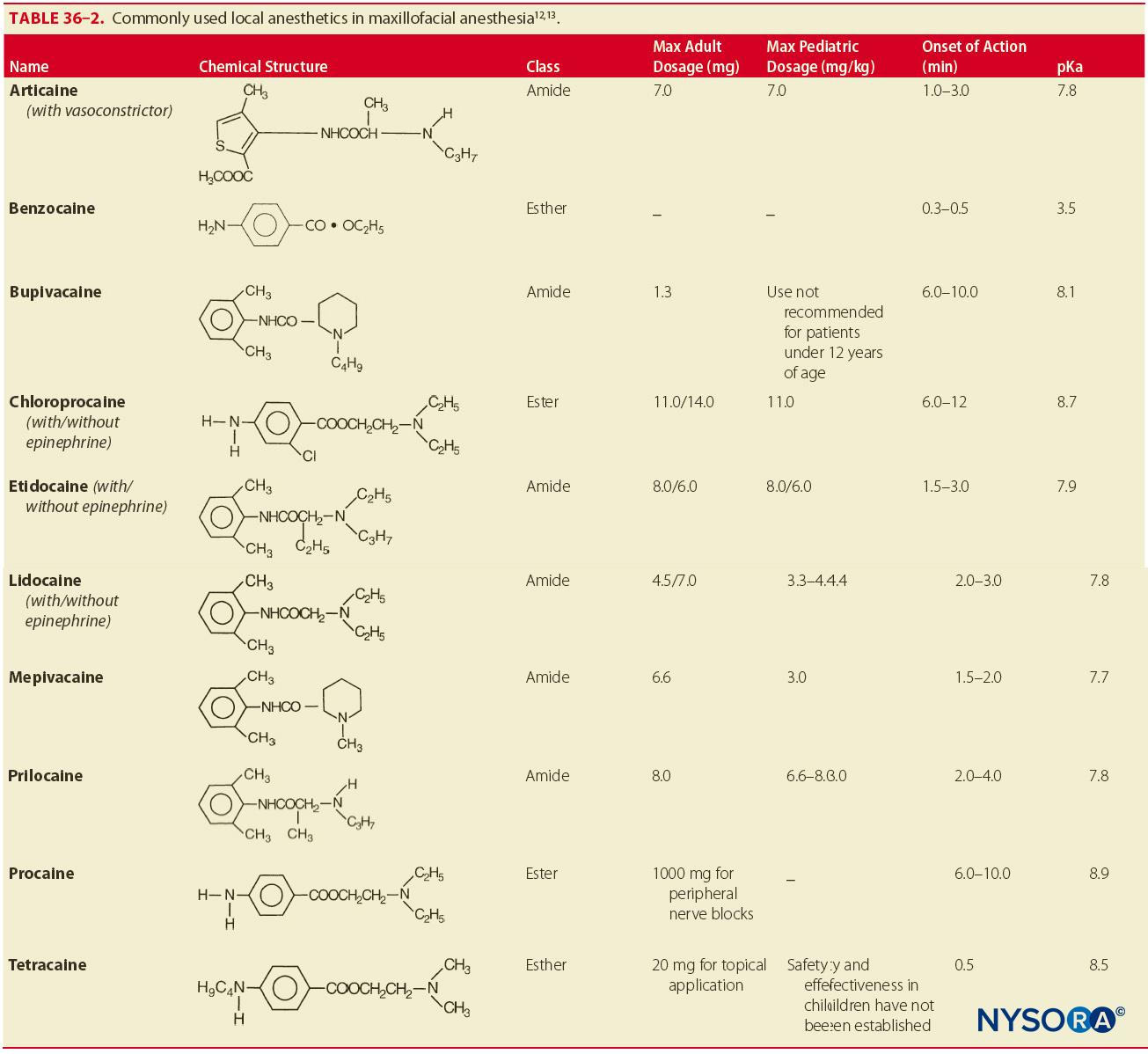
Figure 8. Topische Anästhesie. Vor der Injektion kann ein topisches Anästhetikum auf die Schleimhaut im Injektionsbereich aufgetragen werden, um die Beschwerden des Patienten zu minimieren.
TECHNIKEN DER REGIONALEN OBERKIEFERANÄSTHESIE
Die am häufigsten in der Oberkieferanästhesie verwendeten Techniken umfassen die supraperiostale (lokale) Infiltration, die periodontale (intraligamentäre) Injektion, die PSA-Nervenblockade, die MSA-Nervenblockade, die anteriore superiore Alveolarnervblockade, die große Palatinusblockade, die nasopalatinale Nervenblockade und die lokale Infiltration des Gaumens und intrapulpale Injektion (Tabelle 3). Von geringerer klinischer Anwendung sind die Oberkiefernervenblockade und die intraseptale Injektion.
TABELLE 3. Anästhesietechniken zur Behandlung eines lokalisierten Bereichs oder eines oder zweier Zähne.
| Technik | Bereich betäubt |
|---|---|
| Supraperiostale Injektion | Einzelne Zähne und bukkales Weichgewebe |
| Injektion des Parodontalbandes | Einzelne Zähne und bukkales Weichgewebe |
| Intraseptale Injektion | Lokalisiertes Weichgewebe |
| Intrapulpale Injektion | Einzelner Zahn |
Supraperiostale (lokale) Infiltration
Die supraperiostale oder lokale Infiltration ist eine der einfachsten und am häufigsten verwendeten Techniken, um eine Anästhesie des Oberkiefergebisses zu erreichen. Diese Technik ist indiziert, wenn ein einzelner Zahn oder Weichgewebe in einem lokalisierten Bereich behandelt werden soll. Kontraindikationen für diese Technik sind die Notwendigkeit, mehrere benachbarte Zähne zu betäuben (in diesem Fall ist eine Nervenblockade die bevorzugte Technik), akute Entzündungen und Infektionen im zu betäubenden Bereich und, weniger signifikant, die Knochendichte darüber Spitzen der Zähne. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Identifizieren Sie den zu betäubenden Zahn und die Höhe der Schleimhautfalte über dem Zahn. Dies wird die Injektionsstelle sein. Der rechtshändige Bediener sollte in der 9-Uhr- bis 10-Uhr-Position stehen, während der linkshändige Bediener in der 2-Uhr- bis 3-Uhr-Position stehen sollte. Ziehen Sie die Lippe zurück und richten Sie die Spritze mit der Abschrägung auf den Knochen aus. Dadurch wird ein unangenehmer Kontakt der Nadel mit dem Knochen verhindert und das Risiko minimiert, das Periost mit der Nadelspitze zu zerreißen. Die Nadel auf Höhe der Mukobukkale über dem Zahn bis zu einer Tiefe von nicht mehr als einigen Millimetern einstechen und aspirieren (Figure 9). Wenn die Aspiration negativ ist, injizieren Sie langsam ein Drittel bis die Hälfte (0.6–1.2 ml) einer Patrone mit Anästhesielösung über einen Zeitraum von 30 Sekunden. Ziehen Sie die Spritze zurück und verschließen Sie die Nadel wieder. Bei erfolgreicher Verabreichung wird der Zahn und das zugehörige Weichgewebe innerhalb von 2–4 Minuten anästhesiert. Wenn keine ausreichende Anästhesie erreicht wurde, wiederholen Sie den Vorgang und geben Sie ein weiteres Drittel bis die Hälfte der Patrone mit Anästhesielösung ab.
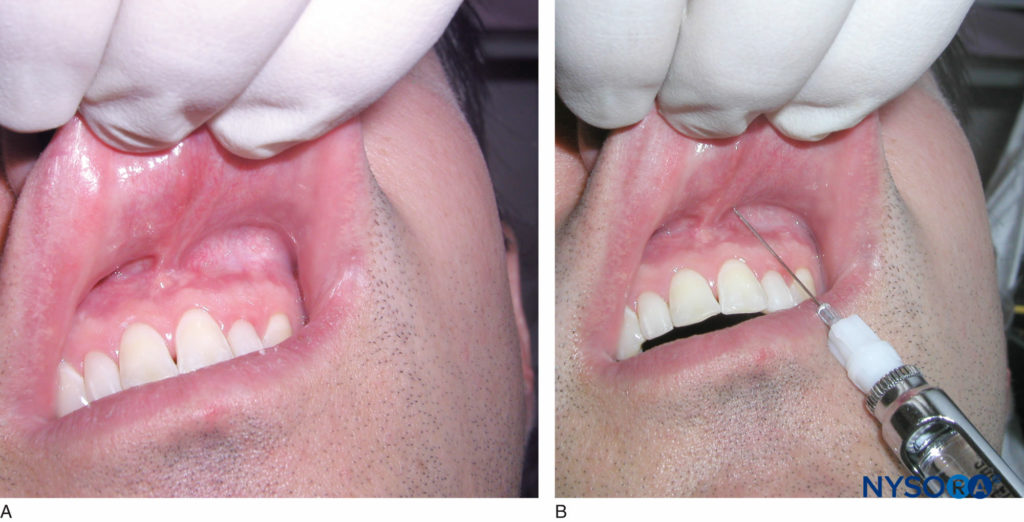
Figure 9. A: Lokalisieren Sie die Höhe der Schleimhautfalte über dem zu betäubenden Zahn. B: Klinisches Bild mit lokaler Infiltration des oberen linken mittleren Schneidezahns. Beachten Sie die Penetration der Nadel auf Höhe der Mukobukkalfalte über dem oberen linken mittleren Schneidezahn.
Periodontale Ligament (intraligamentäre) Injektion
Die periodontale Ligament- oder intraligamentäre Injektion ist eine nützliche Ergänzung zur supraperiostalen Injektion oder einer Nervenblockade. Oft wird es verwendet, um diese Techniken zu ergänzen, um eine tiefe Anästhesie des zu behandelnden Bereichs zu erreichen. Indikationen für die Anwendung der intraligamentären Injektionstechnik sind die Notwendigkeit der Anästhesie eines einzelnen Zahns oder einzelner Zähne, die Notwendigkeit einer Weichteilanästhesie in unmittelbarer Nähe eines Zahns und eine Teilanästhesie nach einer Feld- oder Nervenblockade. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Identifizieren Sie den zu betäubenden Zahn oder Bereich des Weichgewebes. Der Sulcus zwischen Gingiva und Zahn ist die Injektionsstelle für die parodontale Bandinjektion. Positionieren Sie den Patienten in Rückenlage. Retrahieren Sie als Rechtshänder die Lippe mit einem in der linken Hand gehaltenen Retraktionsinstrument und stellen Sie sich so hin, dass Zahn und Gingiva gut sichtbar sind. Gleiches gilt für den Linkshänder, nur dass das Retraktionsinstrument in der rechten Hand gehalten wird. Halten Sie die Spritze mesial oder distal parallel zur Zahnlängsachse. Führen Sie die Nadel (mit der Abschrägung zur Wurzel zeigend) bis in die Tiefe des gingivalen Sulcus ein (Figure 10). Schieben Sie die Nadel vor, bis Sie auf Widerstand stoßen. Verabreichen Sie dann eine kleine Menge Anästhetikum (0.2 ml) langsam über einen Zeitraum von 20–30 Sekunden. Es ist normal, einen Widerstand gegen den Fluss des Anästhetikums zu spüren. Die erfolgreiche Ausführung dieser Technik stellt eine Anästhesie der Pulpa und des Weichgewebes für den einzelnen zu behandelnden Zahn oder die zu behandelnden Zähne bereit.
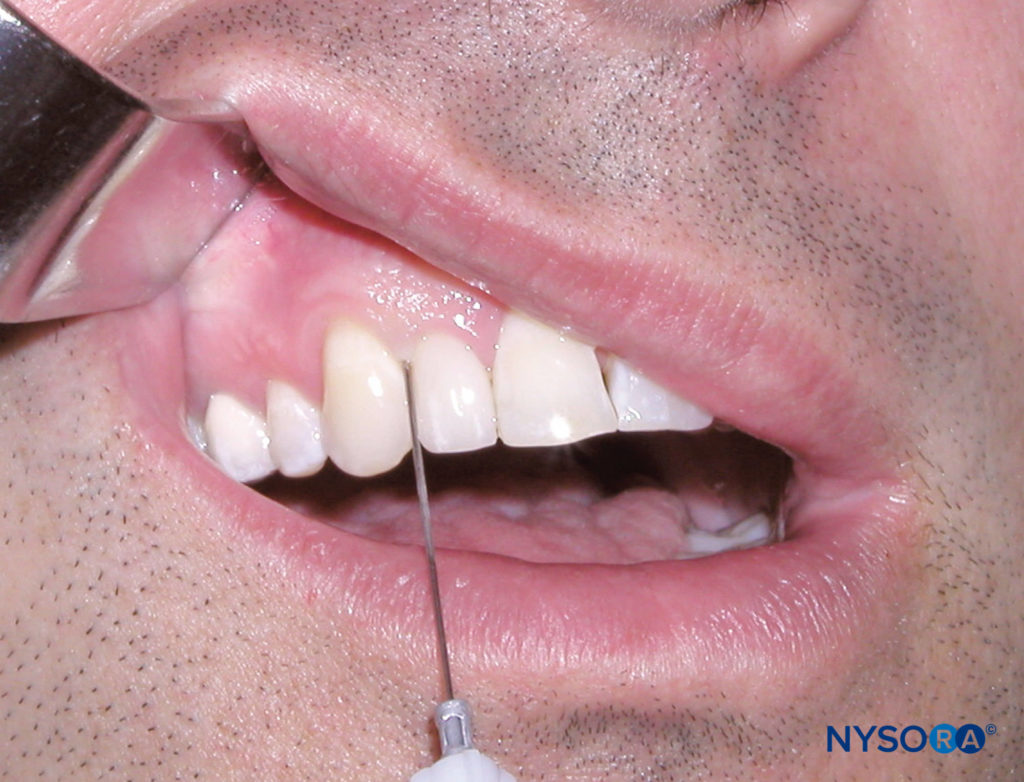
Figure 10. Klinisches Bild einer Parodontalbandinjektion. Beachten Sie die Position der Nadel zwischen gingivalem Sulcus und Zahn, wobei die Nadel parallel zur Längsachse des Zahns ist.
Blockade des Nervus alveolaris posterior superior
Die PSA-Nervenblockade, auch bekannt als Tuberositasblockade oder Jochbeinblockade, wird verwendet, um eine Anästhesie der oberen Backenzähne bis zum ersten Molaren zu erreichen, mit Ausnahme seiner mesiobukkalen Wurzel in einigen Fällen. Eine mögliche Komplikation dieser Technik ist das Risiko einer Hämatombildung durch Injektion eines Anästhetikums in den Plexus pterygoideus von Venen oder durch versehentliche Punktion der Oberkieferarterie. Aspiration vor der Injektion ist indiziert, wenn der PSA-Block verabreicht wird. Die Indikationen für diese Technik sind die Notwendigkeit, mehrere Backenzähne zu betäuben. Die Anästhesie kann mit weniger Nadeleinstichen als bei der supraperiostalen Technik erreicht werden, was dem Patienten mehr Komfort bietet. Der PSA-Block kann zur Anästhesie der Oberkiefermolaren gegeben werden, wenn eine akute Entzündung und Infektion vorliegt.
Wenn durch die supraperiostale Technik eine unzureichende Anästhesie erreicht wird, kann der PSA-Block verwendet werden, um eine tiefere Anästhesie mit längerer Dauer zu erreichen. Die PSA-Blockierung bewirkt auch eine Anästhesie der Prämolarenregion bei einem bestimmten Prozentsatz von Patienten, bei denen die MSA fehlt. Kontraindikationen für das Verfahren beziehen sich auf das Risiko einer Hämatombildung. Bei Personen mit Gerinnungsstörungen muss darauf geachtet werden, dass eine Injektion in den Plexus pterygoideus oder eine Punktion der A. maxillaris vermieden wird. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Identifizieren Sie die Höhe der Schleimhautfalte über dem zweiten Molaren. Dies ist die Injektionsstelle. Der rechtshändige Bediener sollte in der 9-Uhr- bis 10-Uhr-Position stehen, während der linkshändige Bediener in der 2-Uhr- bis 3-Uhr-Position stehen sollte. Die Lippe mit einem Retraktionsinstrument zurückziehen. Halten Sie die Spritze mit der Abschrägung zum Knochen. Führen Sie die Nadel in Höhe der Mukobukkalfalte über dem oberen zweiten Molaren in einem 45-Grad-Winkel nach oben, medial und posterior ein (eine kontinuierliche Bewegung). Schieben Sie die Nadel bis zu einer Tiefe von drei Vierteln ihrer Gesamtlänge vor (Figure 11). Beim Vorschieben der Nadel durch das Weichgewebe darf kein Widerstand zu spüren sein. Bei Kontakt mit Knochen ist die mediale Angulation zu groß. Ziehen Sie die Nadel langsam zurück (ohne sie zu entfernen) und bringen Sie den Spritzenkörper in Richtung der Okklusionsebene. Dadurch kann die Nadel seitlich etwas mehr zum posterioren Aspekt des Oberkiefers abgewinkelt werden. Schieben Sie die Nadel vor, aspirieren Sie und injizieren Sie eine Patrone mit Anästhesielösung langsam über einen Zeitraum von 1 Minute, wobei Sie während der Verabreichung häufig aspirieren.
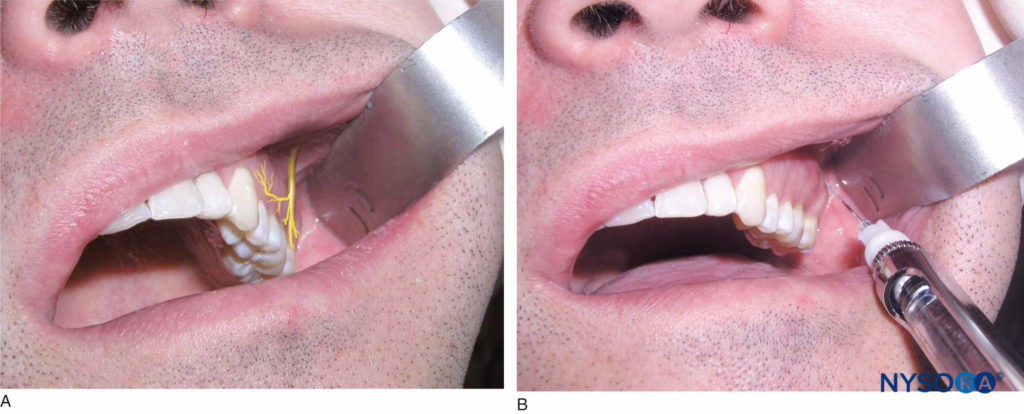
Figure 11. A: Lage des Nervus posterior superior alveolaris (PSA). B: Position der Nadel während der PSA-Nervenblockade. Die Nadel wird auf der Höhe der Mukobukkalfalte über dem oberen zweiten Molaren in einem 45-Grad-Winkel eingeführt, der nach oben, medial und posterior gerichtet ist.
Vor der Injektion sollte in zwei Ebenen aspiriert werden, um eine versehentliche Injektion in den Plexus pterygoideus zu vermeiden. Nach der ersten Aspiration sollte die Nadel um eine Vierteldrehung gedreht werden. Der Bediener sollte dann erneut aspirieren. Wenn eine positive Aspiration auftritt, ziehen Sie die Nadel langsam zurück und aspirieren Sie erneut in zwei Ebenen. Eine erfolgreiche Injektionstechnik führt zu einer Anästhesie der oberen Molaren (mit Ausnahme der mesiobukkalen Wurzel des ersten Molaren in einigen Fällen) und des zugehörigen Weichgewebes auf der bukkalen Seite.
Mittlere obere alveoläre Nervenblockade
Die MSA-Nervenblockade ist nützlich für Eingriffe, bei denen die Oberkiefer-Prämolaren oder die mesiobukkale Wurzel des ersten Molaren anästhesiert werden müssen. Obwohl nicht immer vorhanden, ist es nützlich, wenn die Blockaden des N. alveolaris posterior oder anterior superior oder die supraperiostale Infiltration keine ausreichende Anästhesie erreichen.
Bei Personen, bei denen der MSA-Nerv fehlt, sorgen der PSA und die anterioren oberen Alveolarnerven für die Innervation der Oberkiefer-Prämolarzähne und der mesiobukkalen Wurzel des ersten Molaren. Kontraindikationen für das Verfahren sind akute Entzündungen und Infektionen im Injektionsbereich oder ein Verfahren, das einen Zahn betrifft und bei dem eine lokale Infiltration ausreichend ist. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Identifizieren Sie die Höhe der Mukobukkalfalte über dem oberen zweiten Prämolaren. Dies ist die Injektionsstelle. Der rechtshändige Bediener sollte in der 9-Uhr- bis 10-Uhr-Position stehen, während der linkshändige Bediener in der 2-Uhr- bis 3-Uhr-Position stehen sollte. Ziehen Sie die Lippe mit einem Retraktionsinstrument zurück und führen Sie die Nadel ein, bis sich die Spitze über der Spitze des zweiten Prämolaren befindet (Figure 12). Aspirieren und injizieren Sie zwei Drittel einer Patrone mit Anästhetikumlösung langsam im Verlauf von 1 Minute. Die erfolgreiche Ausführung dieser Technik sorgt für eine Anästhesie der Pulpa, des umgebenden Weichgewebes und des Knochens der ersten und zweiten Prämolaren und der mesiobukkalen Wurzel des ersten Molaren.
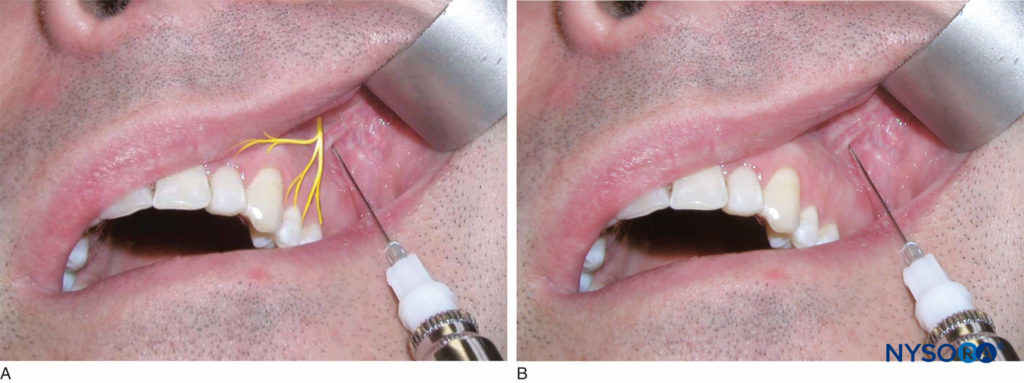
Figure 12. A: Lage des mittleren oberen Alveolarnervs. B: Die Nadel wird auf Höhe der Mukobukkalfalte über dem oberen zweiten Prämolaren eingeführt.
Anterior Superior Alveolar (infraorbital) Nervenblockade
Die vordere obere alveoläre oder infraorbitale Nervenblockade ist eine nützliche Technik, um eine Anästhesie der oberen mittleren und seitlichen Schneidezähne und Eckzähne sowie des umgebenden Weichgewebes auf der bukkalen Seite zu erreichen. Bei Patienten ohne MSA-Nerv kann der N. alveolaris anterior superior auch die Prämolaren und die mesiobukkale Wurzel des ersten Molaren innervieren. Indikationen für die Anwendung dieser Technik sind Eingriffe mit mehreren Zähnen und unzureichende Anästhesie durch die supraperiostale Technik. Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt.
Verfahren
Bringen Sie den Patienten in Rückenlage. Identifizieren Sie die Höhe der Mukobukkalfalte über dem ersten Prämolaren des Oberkiefers. Dies ist die Injektionsstelle. Der rechtshändige Bediener sollte auf der 10-Uhr-Position stehen, während der linkshändige Bediener auf der 2-Uhr-Position stehen sollte. Identifizieren Sie die Infraorbitalkerbe am unteren Augenhöhlenrand (Abbildung 13a). Das Foramen infraorbitale liegt direkt unterhalb der Kerbe, normalerweise in einer Linie mit dem zweiten Prämolaren. Der Patient verspürt ein leichtes Unbehagen, wenn Fingerdruck auf das Foramen ausgeübt wird. Es ist hilfreich, aber nicht notwendig, die Position des Foramen infraorbitale zu markieren. Die Lippe mit einem Retraktionsinstrument zurückziehen und dabei die Position des Foramens notieren. Richten Sie die Abschrägung der Nadel in Richtung Knochen aus und führen Sie die Nadel auf Höhe der Mukobukkale über dem ersten Prämolaren ein (Abbildung 13b).
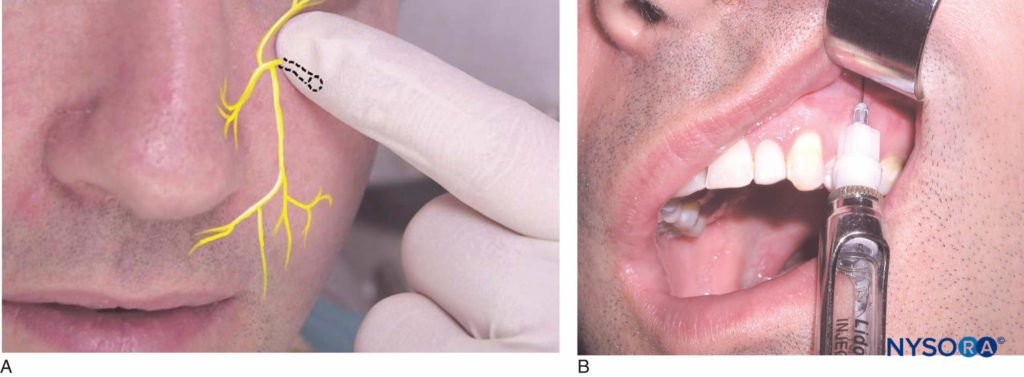
Figure 13. A: Lage des Nervus infraorbitalis. B: Die Nadel wird parallel zur Längsachse des oberen ersten Prämolaren gehalten und auf Höhe der Mukobukkalfalte über dem ersten Prämolaren eingeführt.
Die Spritze sollte zum Foramen infraorbitale abgewinkelt und parallel zur Längsachse des ersten Prämolaren gehalten werden, um ein vorzeitiges Auftreffen auf den Oberkieferknochen zu vermeiden. Die Nadel wird in das Weichgewebe vorgeschoben, bis Kontakt mit dem Knochen über dem Dach des Foramens hergestellt wird. Das ist ungefähr die halbe Länge der Nadel; Die Länge variiert jedoch von Individuum zu Individuum. Nach dem Ansaugen werden etwa die Hälfte bis zwei Drittel (0.9–1.2 ml) der Anästhetikumkartusche langsam im Verlauf von 1 Minute abgesetzt. Es wird empfohlen, über der Injektionsstelle Druck auszuüben, um die Diffusion der Anästhesielösung in das Foramen zu erleichtern. Die erfolgreiche Ausführung dieser Technik führt zu einer Anästhesie des unteren Augenlids, der seitlichen Seite der Nase und der Oberlippe. Pulpaanästhesie der oberen mittleren und seitlichen Schneidezähne, der Eckzähne, des bukkalen Weichgewebes und des Knochens wird ebenfalls erreicht. Bei einem bestimmten Prozentsatz der Menschen werden auch die Prämolaren und die mesiobukkale Wurzel des ersten Molaren betäubt.
Große Pfälzer Nervenblockade
Die Blockade des N. palatinus major ist nützlich, wenn eine Behandlung auf der palatinalen Seite der oberen Prämolaren und Molaren erforderlich ist. Diese Technik zielt auf den Bereich unmittelbar vor dem großen Gaumenkanal ab. Der N. palatinus major verlässt den Kanal und wandert zwischen dem Knochen und dem Weichgewebe des Gaumens nach vorne.
Kontraindikationen für diese Technik sind akute Entzündungen und Infektionen an der Injektionsstelle. Für diese Technik wird eine 25- oder 27-Gauge lange Nadel bevorzugt.
Verfahren
Der Patient sollte sich in Rückenlage mit nach oben geneigtem Kinn befinden, damit der zu betäubende Bereich sichtbar ist. Der rechtshändige Bediener sollte auf der 8-Uhr-Position stehen, während der linkshändige Bediener auf der 4-Uhr-Position stehen sollte. Lokalisieren Sie das Foramen palatinum mit einem Wattestäbchen, indem Sie es etwa 1 cm medial der Verbindung zwischen dem zweiten und dritten Molaren auf dem palatinalen Gewebe platzieren (Figure 14). Obwohl dies die übliche Position für das Foramen ist, kann es leicht anterior oder posterior zu dieser Stelle liegen. Drücken Sie den Tupfer vorsichtig in das Gewebe, bis die durch das Foramen erzeugte Vertiefung zu spüren ist.
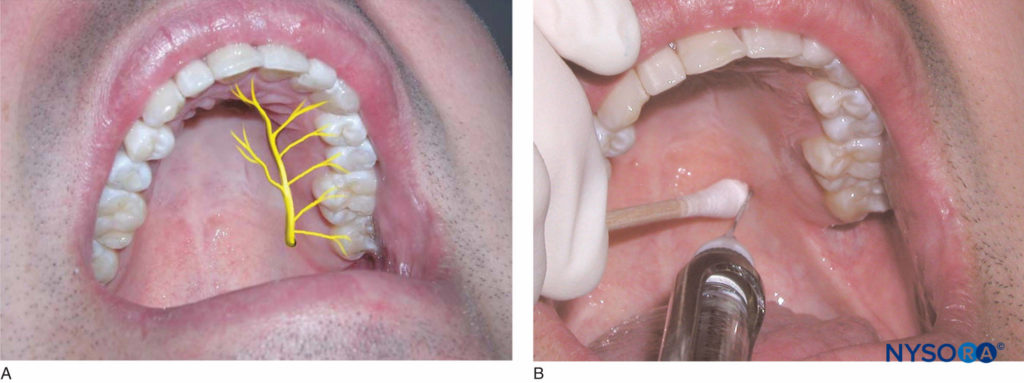
Figure 14. A: Lage des N. palatinus major. B: Der Insertionsbereich für die Blockade des N. palatinus major liegt 1 cm medial der Verbindung zwischen dem zweiten und dritten Molaren im Oberkiefer.
Malamed und Trieger fanden heraus, dass das Foramen etwa 50 % der Zeit medial der vorderen Hälfte des dritten Molaren, etwa 39 % der Zeit medial der hinteren Hälfte des zweiten Molaren und medial der hinteren Hälfte des dritten Molaren zu finden ist molar ungefähr 9% der Zeit. Der Bereich etwa 1–2 mm vor dem Foramen ist die Zielinjektionsstelle. Üben Sie mit dem Wattestäbchen Druck auf den Bereich des Foramens aus, bis das Gewebe weiß wird. Richten Sie die Spritze senkrecht auf die Injektionsstelle, die 1–2 mm vor dem Foramen liegt. Unter Beibehaltung des Drucks auf das Foramen kleine Mengen Anästhesielösung injizieren, während die Nadel durch das Gewebe vorgeschoben wird, bis Kontakt mit dem Knochen hergestellt wird. Das Gewebe wird in der Umgebung der Injektionsstelle bleichen. Die Eindringtiefe beträgt in der Regel nicht mehr als wenige Millimeter. Sobald Kontakt mit dem Knochen hergestellt ist, aspirieren und etwa ein Viertel (0.45 ml) der Anästhesielösung injizieren. Der Bediener spürt normalerweise einen Widerstand gegen die Ablagerung von Anästhesielösung. Diese Technik sorgt für eine Anästhesie der Gaumenschleimhaut und des harten Gaumens vom ersten Prämolaren anterior bis zum posterioren Aspekt des harten Gaumens und medial bis zur Mittellinie.
Nasopalatinale Nervenblockade
Die Nasopalatinus-Nervenblockade, auch bekannt als Schneidenervenblockade oder Sphenopalatinus-Nervenblockade, betäubt die Nasopalatinus-Nerven bilateral. Bei dieser Technik wird die Anästhesielösung im Bereich des Foramen incisivum deponiert. Diese Technik ist indiziert, wenn die Behandlung eine Anästhesie des lingualen Aspekts mehrerer Frontzähne erfordert. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Der Patient sollte sich in Rückenlage mit nach oben geneigtem Kinn befinden, damit der zu betäubende Bereich sichtbar ist. Der rechtshändige Bediener sollte sich auf der 9-Uhr-Position befinden, während sich der linkshändige Bediener auf der 3-Uhr-Position befinden sollte. Identifizieren Sie die Schneidepapillen. Der Bereich direkt lateral der Inzisivpapille ist die Injektionsstelle. Halten Sie mit einem Wattestäbchen Druck auf die Schneidepapille. Führen Sie die Nadel direkt seitlich der Papille mit der Abschrägung gegen das Gewebe ein (Figure 15). Schieben Sie die Nadel langsam in Richtung des Foramen incisive vor, während Sie kleine Mengen Anästhetikum auftragen und den Druck auf die Papille aufrechterhalten. Sobald Kontakt mit dem Knochen hergestellt ist, ziehen Sie die Nadel etwa 1 mm zurück, aspirieren und injizieren Sie ein Viertel (0.45 ml) einer Patrone mit Anästhesielösung über einen Zeitraum von 30 Sekunden. Das Ausbleichen des umgebenden Gewebes und der Widerstand gegen die Ablagerung von Anästhesielösung sind normal. Anästhesie wird dem weichen und harten Gewebe der lingualen Seite der Frontzähne vom distalen Eckzahn auf der einen Seite zum distalen Eckzahn auf der gegenüberliegenden Seite zugeführt.
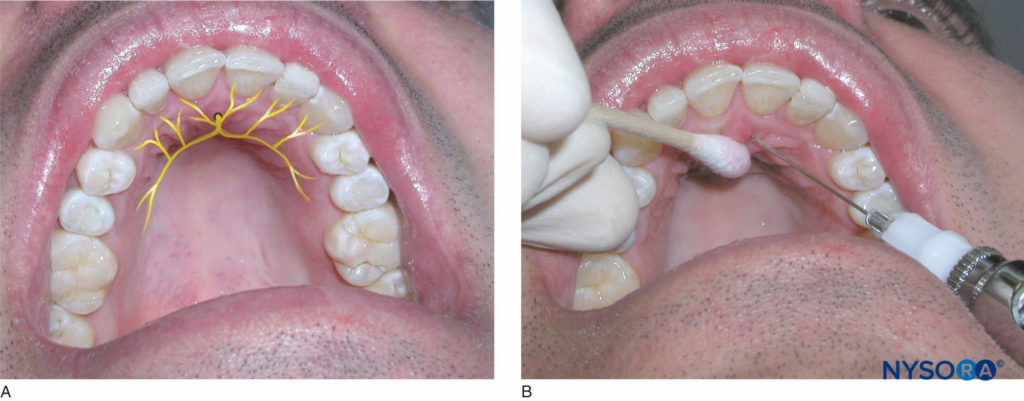
Figure 15. A: Lage des Nervus nasopalatinum. B: Die Nadeleinführung erfolgt direkt lateral der Inzisionspapille für die Nasopalatinus-Nervenblockade.
Lokale palatinale Infiltration
Die Gabe eines Lokalanästhetikums zur Gaumenanästhesie von nur einem oder zwei Zähnen ist in der klinischen Praxis üblich. Wenn eine Blockade unerwünscht ist, sorgt eine lokale Infiltration für eine effektive Gaumenanästhesie der einzelnen zu behandelnden Zähne. Kontraindikationen sind akute Entzündungen und Infektionen im zu betäubenden Bereich. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Der Patient sollte sich in Rückenlage mit nach oben geneigtem Kinn befinden, damit der zu betäubende Bereich sichtbar ist. Identifizieren Sie den zu betäubenden Bereich. Der rechtshändige Bediener sollte sich auf der 10-Uhr-Position befinden, während sich der linkshändige Bediener auf der 2-Uhr-Position befinden sollte. Der Einstichbereich der Nadel beträgt 5–10 mm palatinal zur Kronenmitte. Üben Sie mit einem Wattestäbchen Druck direkt hinter der Injektionsstelle aus. Führen Sie die Nadel in einem 45-Grad-Winkel zur Injektionsstelle ein, wobei die Abschrägung zum Weichgewebe geneigt ist (Figure 16). Halten Sie den Druck hinter der Injektionsstelle aufrecht, schieben Sie die Nadel vor und tragen Sie langsam die Anästhesielösung auf, während das Weichgewebe durchdrungen wird. Die Nadel vorschieben, bis Kontakt mit dem Knochen hergestellt wird. Die Eindringtiefe beträgt in der Regel nicht mehr als wenige Millimeter. Das Gewebe haftet in diesem Bereich sehr fest an der darunter liegenden Knochenhaut, was der Ablagerung von Lokalanästhetika Widerstand entgegensetzt. Für eine adäquate Anästhesie des Gaumens sind nicht mehr als 0.2–0.4 ml Anästhesielösung erforderlich. Das Blanchieren des Gewebes an der Injektionsstelle folgt unmittelbar auf das Auftragen des Lokalanästhetikums. Die erfolgreiche Verabreichung eines Anästhetikums unter Verwendung dieser Technik führt zu einer Blutstillung und Anästhesie des Gaumengewebes im Injektionsbereich.
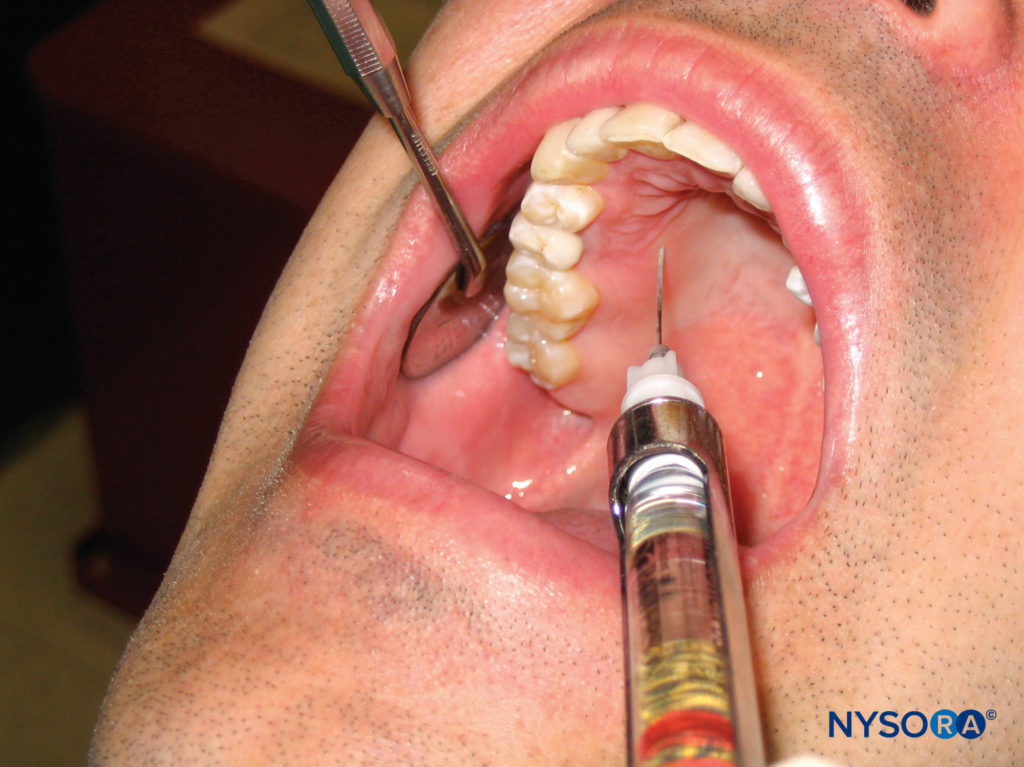
Figure 16. Lokale Infiltration auf der palatinalen Seite des rechten ersten Prämolaren im Oberkiefer. Die Nadel wird ca. 5–10 mm palatinal zur Kronenmitte eingeführt.
Intrapulpale Injektion
Die intrapulpale Injektion beinhaltet eine Anästhesie des Nervs innerhalb des Pulpakanals des einzelnen zu behandelnden Zahns. Wenn mit keiner der oben genannten Methoden eine Schmerzkontrolle erreicht werden kann, kann die intrapulpale Methode verwendet werden, sobald die Pulpakammer geöffnet ist. Es gibt keine Kontraindikationen für die Anwendung dieser Technik, da sie manchmal die einzig wirksame Methode zur Schmerzkontrolle ist. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Der Patient sollte sich in Rückenlage mit nach oben geneigtem Kinn befinden, damit der zu betäubende Bereich sichtbar ist. Identifizieren Sie den zu betäubenden Zahn. Der rechtshändige Bediener sollte sich auf der 10-Uhr-Position befinden, während sich der linkshändige Bediener auf der 2-Uhr-Position befinden sollte. Angenommen, die Pulpakammer wurde von einem erfahrenen Zahnarzt geöffnet, führen Sie die Nadel in die Pulpakammer ein und geben Sie einen Tropfen Anästhetikum ab. Führen Sie die Nadel in den Pulpakanal vor und geben Sie weitere 0.2 ml Lokalanästhesielösung ab. Es kann erforderlich sein, die Nadel zu biegen, um Zugang zur Kammer zu erhalten, insbesondere bei Seitenzähnen. Der Patient verspürt normalerweise eine kurze Zeit erheblicher Schmerzen, wenn die Lösung in den Kanal eintritt, gefolgt von einer sofortigen Schmerzlinderung.
Oberkiefernervenblockade
Die in der klinischen Praxis weniger häufig verwendete Blockade des Nervus maxillaris (Second-Division-Block) sorgt für die Anästhesie einer Hemimaxilla. Diese Technik ist nützlich für Verfahren, die eine Anästhesie mehrerer Zähne und des umgebenden bukkalen und palatinalen Weichgewebes in einem Quadranten erfordern, oder wenn akute Entzündungen und Infektionen eine erfolgreiche Verabreichung der Anästhesie durch die oben genannten Methoden ausschließen. Es gibt zwei Techniken, die man verwenden kann, um die Blockade des Nervus maxillaris zu erreichen: den Zugang zum hohen Tuberculum und den Zugang zum großen Gaumenkanal. Der hohe Tuberositaszugang birgt das Risiko einer Hämatombildung und ist daher bei Patienten mit Gerinnungsstörungen kontraindiziert. Die Arteria maxillaris ist das Gefäß, das beim Zugang zum hohen Tuberculum in erster Linie betroffen ist.
Beide Techniken sind kontraindiziert, wenn eine akute Entzündung und Infektion über der Injektionsstelle vorhanden ist.
Zugang zu hoher Tuberositas
Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt. Der Patient sollte sich in Rückenlage mit nach oben geneigtem Kinn befinden, damit der zu betäubende Bereich sichtbar ist. Identifizieren Sie den zu betäubenden Bereich. Der rechtshändige Bediener sollte sich auf der 10-Uhr-Position befinden, während sich der linkshändige Bediener auf der 2-Uhr-Position befinden sollte. Diese Technik betäubt den Nervus maxillaris, während er durch die Fossa pterygopalatinum wandert. Identifizieren Sie die Höhe der Mukobukkalfalte direkt distal des oberen zweiten Molaren. Dies ist die Injektionsstelle. Die Nadel sollte in einem 45-Grad-Winkel nach posterior, superior und medial in das Gewebe eindringen, wie bei der PSA-Nervenblockade (Abbildung 11b). Die Abschrägung sollte zum Knochen hin ausgerichtet sein. Die Nadel wird bis zu einer Tiefe von etwa 30 mm oder wenige Millimeter vor die Nabe vorgeschoben.
In dieser Tiefe liegt die Nadel in der Fossa pterygopalatina. Der Bediener sollte dann aspirieren, die Nadel um eine Vierteldrehung drehen und erneut aspirieren. Nachdem eine negative Aspiration in zwei Ebenen festgestellt wurde, injizieren Sie langsam eine Patrone mit Anästhesielösung im Laufe von 1 Minute. Die Nadel wird dann langsam herausgezogen und wieder verschlossen.
Die erfolgreiche Verabreichung eines Anästhetikums unter Verwendung des Zugangs zum hohen Tuber führt zur Anästhesie der gesamten Hemimaxillare auf der ipsilateralen Seite des Blocks. Dies umfasst die Pulpaanästhesie der Oberkieferzähne; das bukkale und palatinale Weichgewebe bis medial bis zur Mittellinie; und die Haut der Oberlippe, des seitlichen Aspekts der Nase und des unteren Augenlids.
Zufahrt zum Großpfälzer Kanal
Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt. Bringen Sie den Patienten in Rückenlage. Der rechtshändige Bediener sollte sich auf der 10-Uhr-Position befinden, während sich der linkshändige Bediener auf der 2-Uhr-Position befinden sollte. Identifizieren Sie das Foramen palatinum wie in der Technik für die Blockade des N. palatinus major beschrieben. Das Gewebe direkt über dem Foramen palatinum ist das Ziel für die Injektion. Diese Technik betäubt den N. maxillaris, wenn er durch die Fossa pterygopalatina über den großen Gaumenkanal wandert. Üben Sie mit einem Wattestäbchen auf den Bereich über dem Foramen palatinum Druck aus.
Verabreichen Sie eine Blockade des N. palatinus major mit der oben erwähnten Technik (siehe Abbildung 14b). Wenn eine ausreichende Anästhesie des Gaumens erreicht ist, mit der Nadelspitze vorsichtig nach dem Foramen palatinum majus suchen. Bei dieser Technik sollte die Spritze so gehalten werden, dass die Nadel nach posterior gerichtet ist. Es kann erforderlich sein, den Winkel der Nadel zu ändern, um das Foramen zu lokalisieren.
In einer von Malamed und Trieger durchgeführten Fallstudie waren die meisten Kanäle um 45–50 Grad abgewinkelt. Sobald das Foramen lokalisiert ist, die Nadel bis zu einer Tiefe von 30 mm vorschieben. Wenn Sie auf Widerstand stoßen, ziehen Sie die Nadel einige Millimeter zurück und führen Sie sie in einem anderen Winkel erneut ein. Malamed und Trieger fanden knöcherne Obstruktionen, die den Durchgang der Nadel in etwa 5–15 % der Kanäle verhinderten. Wenn der Widerstand früh auftritt und der Operateur nicht in der Lage ist, die Nadel weiter als einige Millimeter in den Kanal vorzuschieben, sollte das Verfahren abgebrochen und der Zugang zum hohen Tuberculum in Betracht gezogen werden. Wenn kein Widerstand zu spüren ist und die Penetration des Kanals erfolgreich ist, aspirieren Sie wie oben beschrieben in zwei Ebenen und geben Sie langsam eine Patrone mit Lokalanästhesielösung ab. Wie beim Zugang zum hohen Tuber wird die Halbmaxillare auf der ipsilateralen Seite während der Injektion bei erfolgreicher Ausführung dieser Technik anästhesiert.
Intraseptale Injektion
Die intraseptale Technik ist eine sinnvolle Ergänzung zu den oben genannten Techniken (supraperiosteal, PSA, MSA und anterior superior alveolar). Obwohl die Technik in der klinischen Praxis nicht so oft verwendet wird, bietet sie den zusätzlichen Vorteil der Hämostase im Bereich der Injektion. Bei dieser Technik werden endständige Nervenenden im umgebenden Hart- und Weichgewebe einzelner Zähne betäubt. Kontraindikationen für das Verfahren sind akute Entzündungen und Infektionen an der Injektionsstelle. Für diese Technik wird eine kurze 27-Gauge-Nadel bevorzugt.
Verfahren
Bringen Sie den Patienten in Rückenlage. Das Zielgebiet sind die interdentalen Palpillen 2–3 mm apikal der Spitze des Papillendreiecks (Figure 17). Der rechtshändige Bediener sollte sich auf der 10-Uhr-Position befinden, während sich der linkshändige Bediener auf der 2-Uhr-Position befinden sollte. Der Bediener kann den Patienten bitten, den Kopf für eine optimale Sicht zu drehen. Die Spritze wird in einem 45-Grad-Winkel zur Zahnlängsachse gehalten, wobei die Abschrägung zur Wurzelspitze zeigt. Die Nadel wird in das Weichgewebe eingeführt und vorgeschoben, bis Kontakt mit dem Knochen hergestellt wird. Zu diesem Zeitpunkt sollten einige Tropfen Anästhetikum verabreicht werden. Die Nadel wird dann in das Interdentalseptum vorgeschoben und 0.2 ml Anästhesielösung werden aufgebracht. Es wird ein Widerstand gegen den Fluss der Anästhesielösung erwartet, und eine Ischämie des Weichgewebes, das die Injektionsstelle umgibt, folgt kurz nach der Verabreichung der Anästhesielösung.
Tabelle 4 listet Oberkiefer- und Unterkiefer-Anästhesietechniken für die Behandlung eines Quadranten oder mehrerer Zähne auf.
TABELLE 4. Anästhesietechniken zur Behandlung eines Quadranten oder mehrerer Zähne.
| Technik | Bereich betäubt |
|---|---|
| Oberkiefer | |
| Blockade des Nervus alveolaris posterior superior | Obere Molaren (mit Ausnahme der mesiobukkalen Wurzel des oberen ersten Molaren in einigen Fällen), hartes und weiches Gewebe auf der bukkalen Seite |
| Mittlere obere Alveolarnervenblockade | Mesiobukkale Wurzel des oberen ersten Molaren (in einigen Fällen), Prämolaren und umgebendes Hart- und Weichgewebe auf der bukkalen Seite |
| Blockade des vorderen oberen alveolären (infraorbitalen) Nervs | Mittlere und seitliche Schneidezähne und Eckzähne im Oberkiefer, umgebendes Hart- und Weichgewebe auf der bukkalen Seite, mesiobukkale Wurzel des ersten Oberkiefermolaren (in einigen Fällen) |
| Große Gaumennervenblockade | Gaumenschleimhaut und harter Gaumen vom ersten Prämolaren anterior bis zum posterioren Aspekt des harten Gaumens und medial bis zur Mittellinie |
| Nasopalatinale Nervenblockade | Hart- und Weichgewebe der lingualen Seite der Oberkiefer-Frontzähne von distal des Eckzahns auf der einen Seite bis distal des Eckzahns auf der kontralateralen Seite |
| Oberkiefernervenblockade | Hemimaxillare auf der Injektionsseite (Zähne; hartes und weiches, bukkales und linguales Gewebe) |
| Unterkiefer | |
| Blockade des Nervus alveolaris inferior | Unterkieferzähne auf Injektionsseite, bukkales und linguales Hart- und Weichgewebe, Unterlippe |
| Bukkale Nervenblockade | Bukkales Weichgewebe der Molarenregion |
| Gow-Gates mandibulare Nervenblockade | Unterkieferzähne bis zur Mittellinie; hartes und weiches Gewebe von bukkaler und lingualer Seite; vordere zwei Drittel der Zunge; Mundboden; Haut über dem Jochbein, der hinteren Seite der Wange und der Schläfenregion auf der Injektionsseite |
| Vazirani-Akinosi mit geschlossenem Mund | Unterkieferzähne bis zur Mittellinie, hartes und weiches Gewebe der bukkalen Seite, vordere zwei Drittel der Zunge, Mundboden |
| Psychische Nervenblockade | Bukkales Weichgewebe vor dem Foramen mentale, Unterlippe, Kinn |
| Einschneidende Nervenblockade | Prämolaren, Eckzähne, Schneidezähne, Unterlippe, Haut über dem Kinn, bukkales Weichgewebe vor dem Foramen mentale |
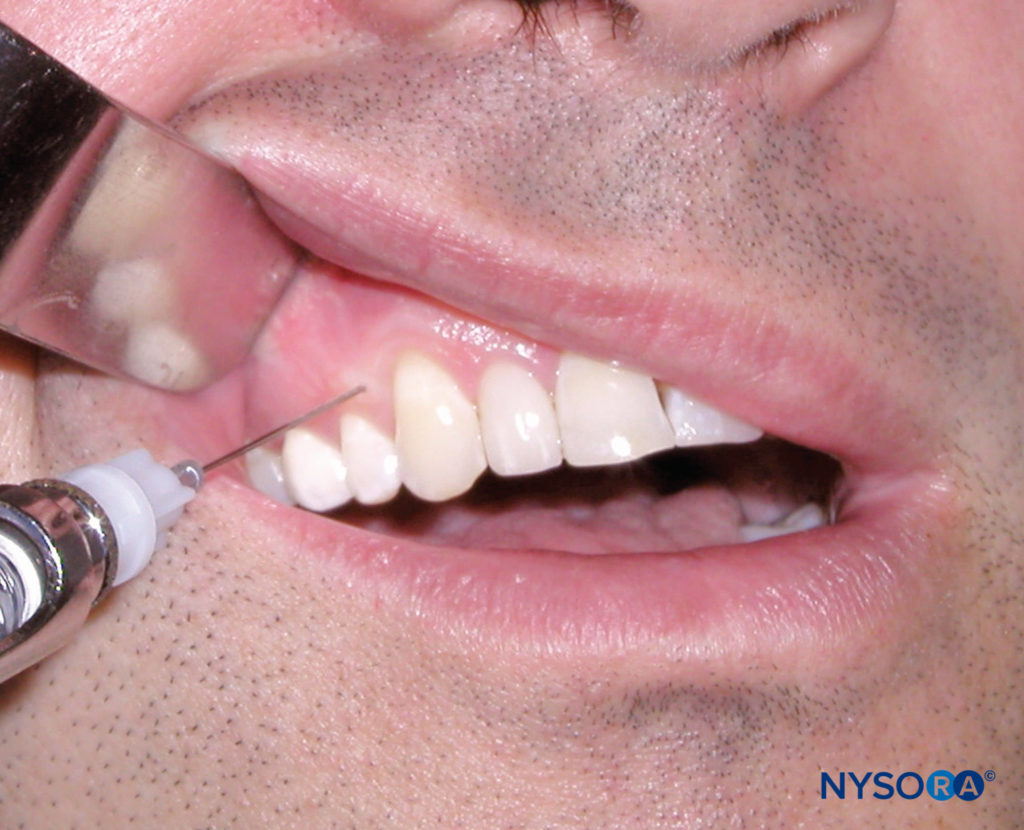
Figure 17. Intraseptale Technik. Beachten Sie die Position der Nadel 3 mm apikal zur Spitze des Papillendreiecks.
TECHNIKEN DER MANDIBULAREN REGIONALANÄSTHESIE
Zu den in der klinischen Praxis verwendeten Techniken zur Anästhesie der Hart- und Weichgewebe des Unterkiefers gehören die supraperiostale Technik, parodontale Bandinjektion, intrapulpale Anästhesie, intraseptale Injektion, untere Alveolarnervenblockade, lange bukkale Nervenblockade, Gow-Gates-Technik, Vazirani-Akinosi Unterkieferblockade bei geschlossenem Mund, mentale Nervenblockade und Schneidenervenblockade.
Die supraperiostale, parodontale Ligament-, intrapulpale und intraseptale Technik werden auf die gleiche Weise wie für die Oberkieferanästhesie beschrieben durchgeführt. Bei der Anästhesie des Unterkiefers sollte sich der Patient in Halb- oder Rückenlage befinden. Der rechtshändige Bediener sollte in der 9-Uhr- bis 10-Uhr-Position stehen, während der linkshändige Bediener in der 3-Uhr- bis 4-Uhr-Position stehen sollte.
Untere alveoläre Nervenblockade
Die Blockade des N. alveolaris inferior ist eine der am häufigsten angewandten Techniken in der Unterkiefer-Regionalanästhesie. Es ist äußerst nützlich, wenn mehrere Zähne in einem Quadranten behandelt werden müssen. Diese Technik ist zwar effektiv, weist jedoch eine hohe Ausfallrate auf, selbst wenn das Protokoll streng eingehalten wird. Das Ziel für diese Technik ist der N. mandibularis, der entlang der medialen Seite des Ramus wandert, bevor er in das Foramen mandibularis eintritt. Die Zungen-, Mental- und Schneidenerven werden ebenfalls anästhesiert. Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt.
Verfahren
Der Patient sollte sich in halber Rückenlage befinden. Der rechtshändige Bediener sollte sich in der 8-Uhr-Position befinden, während sich der linkshändige Bediener in der 4-Uhr-Position befinden sollte.
Identifizieren Sie bei maximal geöffnetem Mund des Patienten die Coronoidkerbe und die Raphae pterygomandibularis. Drei Viertel des anteroposterioren Abstands zwischen diesen beiden Orientierungspunkten und etwa 6–10 mm über der Okklusionsebene ist die Injektionsstelle. Verwenden Sie ein Retraktionsinstrument, um die Wange zurückzuziehen, und bringen Sie die Nadel von der kontralateralen Prämolarenregion zur Injektionsstelle. Geben Sie beim Durchdringen der Nadel durch das Weichgewebe 1 oder 2 Tropfen Anästhesielösung auf. Die Nadel vorschieben, bis Kontakt mit dem Knochen hergestellt wird. Ziehen Sie dann die Nadel 1 mm zurück und lenken Sie die Nadel posterior um, indem Sie den Zylinder der Spritze in Richtung der Okklusionsebene bringen (Abbildungen 18a und 18b). Schieben Sie die Nadel bis zu drei Viertel ihrer Tiefe vor, aspirieren Sie und injizieren Sie drei Viertel einer Patrone mit Anästhesielösung langsam über einen Zeitraum von 1 Minute. Während die Nadel zurückgezogen wird, weiterhin das restliche Viertel der Anästhesielösung auftragen, um den N. lingualis zu anästhesieren (Abbildung 18c). Die erfolgreiche Ausführung dieser Technik führt zu einer Anästhesie der Unterkieferzähne auf der ipsilateralen Seite zur Mittellinie, des zugehörigen bukkalen und lingualen Weichgewebes, der lateralen Seite der Zunge auf der ipsilateralen Seite und der Unterlippe auf der ipsilateralen Seite.
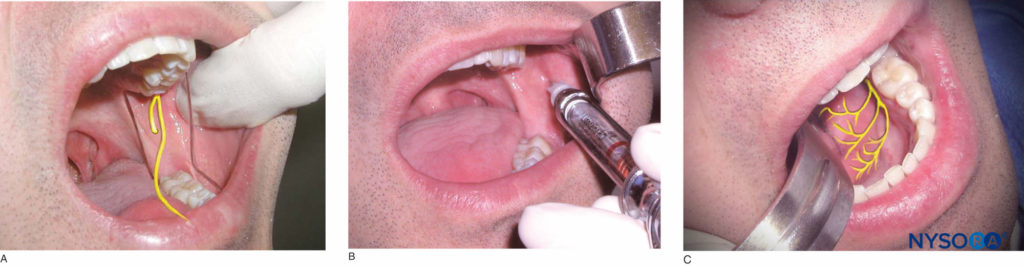
Figure 18. A: Lage des Nervus alveolaris inferior. B: Nachdem der Kontakt mit dem Knochen hergestellt wurde, wird die Nadel posterior umgelenkt, indem der Zylinder der Spritze in Richtung der Okklusionsebene gebracht wird. Die Nadel wird dann auf drei Viertel ihrer Tiefe vorgeschoben. C: Lage des N. lingualis, der während der Verabreichung einer N. alveolaris inferior anästhesiert wird.
Bukkale Nervenblockade
Die bukkale Nervenblockade, auch bekannt als lange bukkale oder buccinatorische Blockade, ist eine sinnvolle Ergänzung zur unteren Alveolarnervenblockade, wenn eine Manipulation des bukkalen Weichgewebes im Bereich der Unterkiefermolaren indiziert ist. Das Ziel für diese Technik ist der Bukkalnerv, wenn er über den vorderen Aspekt des Ramus verläuft. Kontraindikationen für das Verfahren sind akute Entzündungen und Infektionen an der Injektionsstelle. Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt.
Verfahren
Der Patient sollte sich in halber Rückenlage befinden. Der rechtshändige Bediener sollte sich in der 8-Uhr-Position befinden, während sich der linkshändige Bediener in der 4-Uhr-Position befinden sollte. Identifizieren Sie den distalsten Backenzahn auf der zu behandelnden Seite. Das Gewebe direkt distal und bukkal des letzten Backenzahns ist der Zielbereich für die Injektion (Figure 19). Verwenden Sie ein Retraktionsinstrument, um die Wange zurückzuziehen. Die Abschrägung der Nadel sollte zum Knochen zeigen und die Spritze sollte parallel zur Okklusionsebene auf der Injektionsseite gehalten werden. Die Nadel wird in das Weichgewebe eingeführt und einige Tropfen Anästhesielösung werden verabreicht. Die Nadel wird ca. 1–2 mm vorgeschoben, bis Knochenkontakt besteht. Sobald der Kontakt mit dem Knochen hergestellt ist und die Aspiration negativ ist, werden 0.2 ml Lokalanästhesielösung aufgebracht. Die Nadel wird zurückgezogen und wieder verschlossen. Die erfolgreiche Ausführung dieser Technik führt zu einer Anästhesie des bukkalen Weichgewebes der unteren Molarenregion.
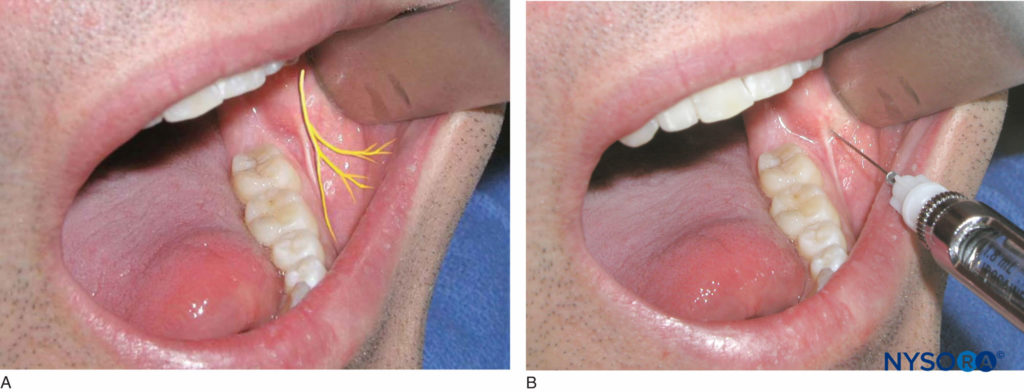
Figure 19. A: Lage des Nervus buccal. B: Das Gewebe unmittelbar distal und bukkal des letzten Backenzahns ist der Zielbereich für die Injektion.
Gow-Gates-Technik
Die Gow-Gates-Technik oder Third-Division-Nervenblockade ist eine nützliche Alternative zur unteren Alveolarnervenblockade und wird häufig verwendet, wenn letztere keine ausreichende Anästhesie bietet. Vorteile dieser Technik im Vergleich zur inferioren Alveolartechnik sind ihre niedrige Misserfolgsrate und ihre geringe Inzidenz positiver Aspiration. Die Gow-Gates-Technik betäubt die auriculotemporalen, inferioren alveolären, bukkalen, mentalen, inzisiven, mylohyoiden und lingualen Nerven. Zu den Kontraindikationen gehören akute Entzündungen und Infektionen an der Injektionsstelle sowie trismatische Patienten. Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt.
Verfahren
Der Patient sollte sich in halber Rückenlage befinden. Der rechtshändige Bediener sollte sich in der 8-Uhr-Position befinden, während sich der linkshändige Bediener in der 4-Uhr-Position befinden sollte. Das Zielgebiet dieser Technik ist der Kondylushals unterhalb des Ansatzes des M. pterygoideus lateralis. Mit einem Retraktionsinstrument wird die Wange zurückgezogen. Der Patient wird aufgefordert, sich maximal zu öffnen, und der mesiolinguale Höcker des oberen zweiten Molaren auf der Seite der gewünschten Anästhesie wird identifiziert. Die Einstichstelle der Nadel sollte gerade distal des oberen zweiten Molaren auf Höhe des mesiolingualen Höckers liegen. Bringen Sie die Nadel in einer Ebene zur Einstichstelle, die parallel zu einer imaginären Linie verläuft, die von der intertragischen Kerbe zum Mundwinkel auf der gleichen Seite wie die Injektion gezogen wird (Figure 20). Die Ausrichtung der Abschrägung der Nadel ist bei dieser Technik nicht wichtig. Die Nadel ca. 25 mm durch Weichgewebe vorschieben, bis Knochenkontakt hergestellt wird. Dies ist der Hals des Kondylus. Sobald Kontakt mit Knochen hergestellt ist, ziehen Sie die Nadel 1 mm zurück und aspirieren Sie. Richten Sie die Nadel nach oben aus und atmen Sie ein. Wenn die Aspiration in zwei Ebenen negativ ist, injizieren Sie langsam eine Patrone mit Lokalanästhetikumlösung im Laufe von 1 Minute. Die erfolgreiche Ausführung dieser Technik bietet eine Anästhesie der ipsilateralen Unterkieferzähne bis zur Mittellinie und des zugehörigen bukkalen und lingualen Hart- und Weichgewebes. Die vorderen zwei Drittel der Zunge; der Mundboden; und die Haut über dem Jochbein, dem hinteren Aspekt der Wange und dem Schläfenbereich auf der ipsilateralen Seite der Injektion werden ebenfalls anästhesiert.
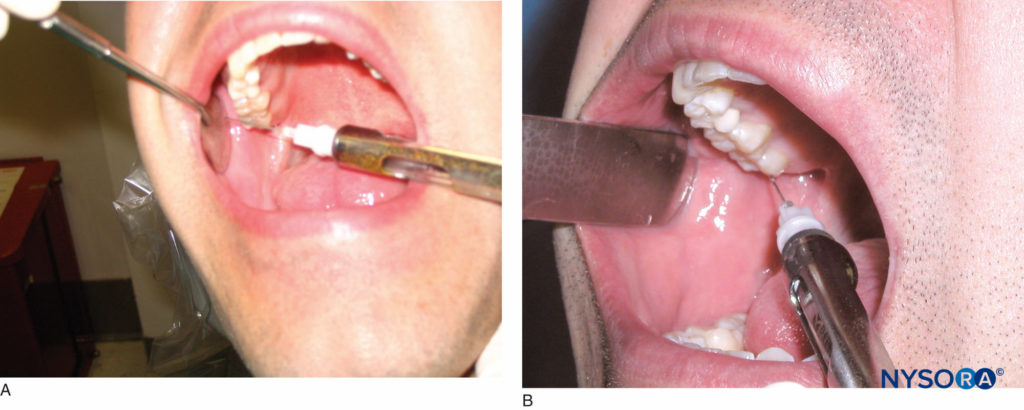
Figure 20. A: Der Patient wird aufgefordert, den Mund maximal zu öffnen. Der mesiolinguale Höcker des oberen zweiten Molaren ist der Bezugspunkt für die Injektionshöhe. B: Die Nadel wird dann distal bewegt und parallel zu einer imaginären Linie gehalten, die von der intertragischen Kerbe zum Mundwinkel gezogen wird.
Vazirani-Akinosi-Unterkieferblock mit geschlossenem Mund
Die Vazirani-Akinosi-Unterkieferblockade mit geschlossenem Mund ist eine nützliche Technik für Patienten mit eingeschränkter Öffnung aufgrund von Trismus oder Ankylose des Kiefergelenks. Eine begrenzte Öffnung des Unterkiefers schließt die Anwendung der unteren Alveolarnervenblockade oder die Anwendung der Gow-Gates-Technik aus, die beide erfordern, dass sich der Patient maximal öffnet. Weitere Vorteile dieser Technik sind das minimale Risiko eines Traumas des unteren Alveolarnervs, der Arterie und Vene und des Pterygoidmuskels; eine niedrige Komplikationsrate; und minimales Unbehagen bei der Injektion. Kontraindikationen für diese Technik sind eine akute Entzündung und Infektion im pterygomandibulären Raum, eine Deformität oder ein Tumor im Bereich des Tuber maxillaris und die Unfähigkeit, den medialen Aspekt des Ramus darzustellen. Für diese Technik wird eine 25-Gauge lange Nadel bevorzugt.
Verfahren
Der Patient sollte sich in halber Rückenlage befinden. Der rechtshändige Bediener sollte sich in der 8-Uhr-Position befinden, während sich der linkshändige Bediener in der 4-Uhr-Position befinden sollte. Als Orientierungspunkte für diese Technik dienen der Gingivasaum über den zweiten und dritten Molaren im Oberkiefer und die Raphae pterygomandibularis. Mit einem Retraktionsinstrument wird die Wange seitlich gestreckt. Der Patient sollte sanft auf den Seitenzähnen okkludieren. Die Nadel wird parallel zur Okklusionsebene auf Höhe des Gingivasaums der oberen zweiten und dritten Molaren gehalten. Die Abschrägung ist vom Knochen weg gerichtet und zeigt zur Mittellinie. Die Nadel wird durch die Schleimhaut und den M. buccinator vorgeschoben, um in den pterygomandibulären Raum einzudringen. Die Nadel wird etwa zur Hälfte bis zu drei Vierteln ihrer Länge eingeführt. An diesem Punkt befindet sich die Nadel in der Mitte des ptyerygomandibulären Raums. Aspirieren; bei negativem Ergebnis wird eine Kartusche Lokalanästhetikum innerhalb von 1 Minute abgegeben. Die Diffusion und Gravitation der Lokalanästhesielösung betäubt zusätzlich zum N. alveolaris inferior die N. lingualis und die langen Bukkalnerven. Die erfolgreiche Ausführung dieser Technik ermöglicht eine Anästhesie der ipsilateralen Unterkieferzähne bis zur Mittellinie und des zugehörigen bukkalen und lingualen Hart- und Weichgewebes. Die vorderen zwei Drittel der Zunge und des Mundbodens werden ebenfalls betäubt.
Geistige Nervenblockade
Die mentale Nervenblockade ist für Eingriffe indiziert, bei denen eine Manipulation des bukkalen Weichgewebes vor dem mentalen Foramen erforderlich ist. Kontraindikationen für diese Technik sind akute Entzündungen und Infektionen an der Injektionsstelle. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Der Patient sollte sich in halber Rückenlage befinden. Der rechtshändige Bediener sollte sich in der 8-Uhr-Position befinden, während sich der linkshändige Bediener in der 4-Uhr-Position befinden sollte. Das Zielgebiet ist die Höhe der Schleimhautfalte über dem Foramen mentale (Abbildungen 21a und 21b). Durch leichten Fingerdruck auf den Unterkieferkörper im Bereich der Prämolarenspitzen kann das Foramen manuell ertastet werden. Beim Abtasten des Foramens verspürt der Patient ein leichtes Unbehagen. Verwenden Sie ein Retraktionsinstrument, um das Weichgewebe zu retrahieren. Die Nadel wird auf das Foramen mentale gerichtet, wobei die Abschrägung dem Knochen zugewandt ist. Durchdringen Sie das Weichgewebe bis zu einer Tiefe von 5 mm, aspirieren Sie und injizieren Sie etwa 0.6 ml Anästhesielösung. Die erfolgreiche Ausführung dieser Technik führt zu einer Anästhesie des bukkalen Weichgewebes vor dem Foramen, der Unterlippe und dem Kinn auf der Injektionsseite.
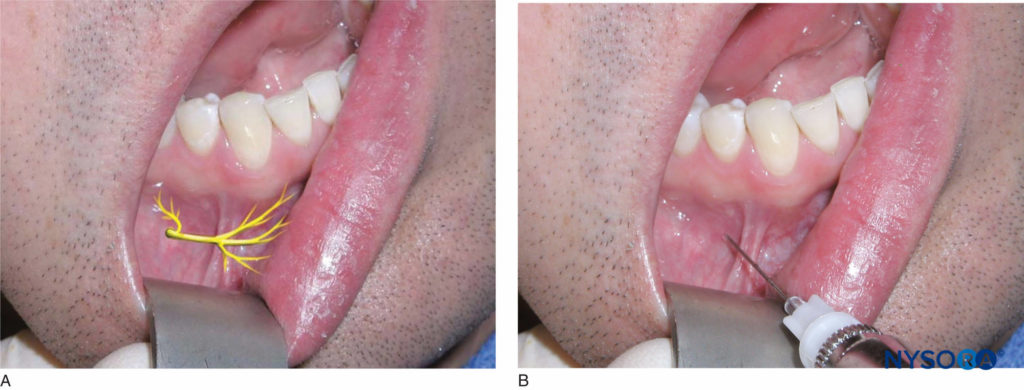
Figure 21. A: Lage der mentalen und schneidenden Nerven. B: Blockierung der mentalen und schneidenden Nerven. Sowohl bei der Blockade des Nervus mentalis als auch bei der Blockade des N. incisivus wird die Nadel auf Höhe der Schleimhautfalte über dem Foramen mentale eingeführt.
Einschneidende Nervenblockade
Die inzisive Nervenblockade wird in der klinischen Praxis nicht so häufig verwendet; Es erweist sich jedoch als sehr nützlich, wenn die Behandlung auf Unterkiefer-Frontzähne beschränkt ist und keine vollständige Quadrantenanästhesie erforderlich ist. Die Technik ist fast identisch mit der mentalen Nervenblockade, jedoch mit einem zusätzlichen Schritt. Mit dieser Technik werden sowohl die mentalen als auch die schneidenden Nerven betäubt. Kontraindikationen für diese Technik sind akute Entzündungen und Infektionen an der Injektionsstelle. Für diese Technik wird eine kurze 25- oder 27-Gauge-Nadel bevorzugt.
Verfahren
Der Patient sollte sich in halber Rückenlage befinden. Der rechtshändige Bediener sollte sich in der 8-Uhr-Position befinden, während sich der linkshändige Bediener in der 4-Uhr-Position befinden sollte. Das Zielgebiet ist die Höhe der Schleimhautfalte über dem Foramen mentale (vgl Abbildung 21b). Identifizieren Sie das Foramen mentale wie zuvor beschrieben. Verabreichen Sie dem Patienten eine mentale Nervenblockade wie oben beschrieben und üben Sie während der Verabreichung der Anästhesielösung Fingerdruck auf die Injektionsstelle aus. Üben Sie 2–3 Minuten nach Abschluss der Injektion weiterhin Fingerdruck auf die Injektionsstelle aus, um die Diffusion des Anästhetikums in das Foramen zu unterstützen. Die erfolgreiche Anwendung dieser Technik ermöglicht eine Anästhesie der Prämolaren, Eckzähne, Schneidezähne, der Unterlippe, der Haut des Kinns und des bukkalen Weichgewebes vor dem Foramen mentale.
REFERENZEN
- Malamed SF: Handbuch der Lokalanästhesie, 4. Aufl. Maryland Heights, MI: Mosby, 1997
- Snell RS: Klinische Anatomie für Medizinstudenten, 5. Aufl. New York: Klein, Braun, 1995
- Loetscher CA, Walton RE: Muster der Innervation des oberen ersten Molaren: eine Dissektionsstudie. Oral Surg Oral Med Oral Pathol 1988; 65:86–90
- McDaniel WM: Variationen in der Nervenverteilung der Oberkieferzähne. J Dent Res 1956;35:916–921
- Heasman PA: Klinische Anatomie der oberen Alveolarnerven. Br J Mund-, Kiefer- und Gesichtschirurgie 1884;22:439–447
- Malamed SF, Trieger N: Intraorale Oberkiefernervenblockade: eine anatomische und klinische Studie. Anästhesieprogramm 1983;30:44–48
- Poore TE, Carney F: Oberkiefernervenblockade: eine nützliche Technik. J Oral Surg 1973;31:749–755
- Gow-Gates GAE: Unterkieferleitungsanästhesie: eine neue Technik mit extraoralen Orientierungspunkten. Orale Chirurgie 1973;36:321–328
- Akinosi JO: Ein neuer Ansatz zur Unterkiefernervenblockade. Br J Oral Maxillofazial Surg 1977;15:83–87
- Vazirani SJ: Unterkiefernervenblockade bei geschlossenem Mund: eine neue Technik. Dent Digest 1960;66:10–13

