Stavros Prineas
EINFÜHRUNG
Die Augenchirurgie ist einer der häufigsten chirurgischen Eingriffe, die in Industrieländern eine Anästhesie erfordern. Die Augenanästhesie bietet Einblicke in einige Grundprinzipien guter anästhesiologischer Praxis, insbesondere bei der Durchführung lokaler und regionaler Nervenblockaden.
LOKALANÄSTHESIE IN DER AUGENCHIRURGIE
Klinische Strategien zur Minimierung der Patientenbewegung während einer Augenoperation sind unerlässlich. In der Vergangenheit bevorzugten Augenchirurgen eine Vollnarkose (GA), die normalerweise zu Akinese (durch neuromuskuläre Blockade) und niedrigem Augeninnendruck führte. Diese Bedingungen werden jedoch unter GA nicht immer erreicht. Eine geschlossene Anspruchsanalyse von Gild und Mitarbeitern ergab, dass 30 % der Ansprüche wegen Augenverletzungen im Zusammenhang mit Anästhesie den Patienten während einer Augenoperation bewegten, wobei die meisten Vorfälle unter GA auftraten. Während die perioperativen Morbiditäts- und Mortalitätsraten im Zusammenhang mit Augenoperationen (z. B. Kataraktextraktion) niedrig sind, sind Patienten mit einer Kataraktoperation in der Regel älter und weisen erhebliche Komorbiditäten auf. Aus diesem Grund sollte eine systematische präoperative Bewertung durchgeführt werden, um zu prüfen, ob ein Patient für eine GA und eine Operation geeignet ist.
Ein angemessenes Anästhesiemanagement trägt zum Erfolg oder Misserfolg einer Augenoperation bei. Eine schnellere Patientenrehabilitation und weniger Komplikationen in dieser Patientengruppe sind die Hauptgründe, warum viele Augenchirurgen jetzt die Lokalanästhesie (LA) der GA vorziehen.
Traditionell war der Goldstandard der Augennervenblockade die retrobulbäre Anästhesie (RBA), wobei der Chirurg die Nervenblockade durchführte.
Fortschritte in Technologie und Operationstechnik, insbesondere in der Kataraktchirurgie, haben jedoch dazu geführt, dass die älteren Techniken mit weitem Einschnitt (z. B. extrakapsuläre Kataraktextraktion) durch minimalinvasive Phakoemulsifikationstechniken (PhE) ersetzt wurden. Folglich ist für die neue Generation von Kataraktchirurgen eine totale Akinese für PhE nicht mehr erforderlich.
NYSORA-TIPPS
• Innovationen und Trends des XNUMX. Jahrhunderts haben die Augenchirurgie revolutioniert.
• Techniken der Lokal- und Regionalanästhesie haben die Allgemeinanästhesie weitgehend ersetzt.
• Das Verständnis der funktionellen Anatomie und der chirurgischen Techniken ist für die Auswahl regionaler Techniken unerlässlich.
• Die Nervenblockade von Sub-Tenon ist eine der häufigsten Anästhesieoptionen, da sie im Allgemeinen eine Akinesie mit dem günstigen Sicherheitsprofil erreichen kann.
• Topische Anästhesie wird immer häufiger für Kataraktoperationen eingesetzt.
• Komplikationen von Augennervenblockaden sind selten, können jedoch lebens- oder sehkraftbedrohend sein, was die Notwendigkeit einer angemessenen Schulung unterstreicht.
Innovationen haben auch die Anästhesieoptionen für Augenoperationen erweitert. Da die konventionelle RBA ein größeres Komplikationsrisiko birgt, wurden zunehmend weniger invasive Techniken eingesetzt, mit einer erheblichen Vielfalt an Praxisstilen auf der ganzen Welt. Beispielsweise berichtete eine australische Studie aus dem Jahr 2002, dass die peribulbäre Nervenblockade bei einer internationalen Stichprobe von Augenchirurgen am beliebtesten war. Eine Umfrage aus dem Jahr 2006 ergab jedoch, dass 64 % einer Stichprobe britischer Anästhesisten die Sub-Tenon-Technik bevorzugten, und bis 2008 ergab eine Umfrage der British Ophthalmic Anästhesiegesellschaft, dass über 87 % der Anästhesisten regelmäßig Sub-Tenon-Nervenblockaden durchführten .
Andererseits berichtete eine jährliche Umfrage der American Society of Cataract and Refractive Surgery, dass die Präferenz ihrer Mitglieder für die Verwendung von Lokalanästhetika stetig von 11 % im Jahr 1995 auf 76 % im Jahr 2012 gestiegen ist -Tenon-Nervenblockaden schienen im Laufe der Jahre konstant niedrig zu sein (etwa 1 %–3 %), trotz seiner wachsenden Popularität anderswo, wobei die Verwendung von retrobulbären und peribulbären Nervenblockaden scheinbar allmählich, aber nachhaltig zurückging.
Jede Anästhesietechnik hat ihre Stärken und Grenzen.
Die Kenntnis der relevanten Anatomie für die verschiedenen Anästhesietechniken ist unerlässlich, um die geeignete Nervenblockade für bestimmte klinische Situationen zu bestimmen und lebens- und sehkraftbedrohliche Komplikationen bestmöglich zu vermeiden. In diesem Abschnitt besprechen wir die relevante Anatomie des Auges, klassische Nadel- und Nicht-Nadel-Nervenblockadetechniken und die Wahl von LA und Adjuvans. Mit einer größeren Auswahl an Optionen wird es für den Anästhesisten größer, individuelle Anästhesieanforderungen mit dem Chirurgen zu besprechen, anpassungsfähig zu sein und über ausgezeichnete Kommunikations- und Teamfähigkeitsfähigkeiten zu verfügen.
FUNKTIONELLE ANATOMIE
Orbit
Die Umlaufbahnen (Figuren 1 und 2) sind zwei symmetrische knöcherne Gehäuse an der Vorderseite des Schädels, die jeweils einen Augapfel (oder Globus) und die zugehörigen Strukturen enthalten. Der Hohlraum jeder Umlaufbahn ist ein Pyramidenstumpf mit einer abgeflachten Spitze hinten und einer trapezförmigen Basis, die nach anterolateral zeigt. Die medialen (nasalen) Wände jeder Umlaufbahn sind parallel zueinander, während die lateralen (temporalen) Wände senkrecht zueinander stehen. Das Volumen jeder Augenhöhle eines Erwachsenen beträgt ungefähr 30 ml.
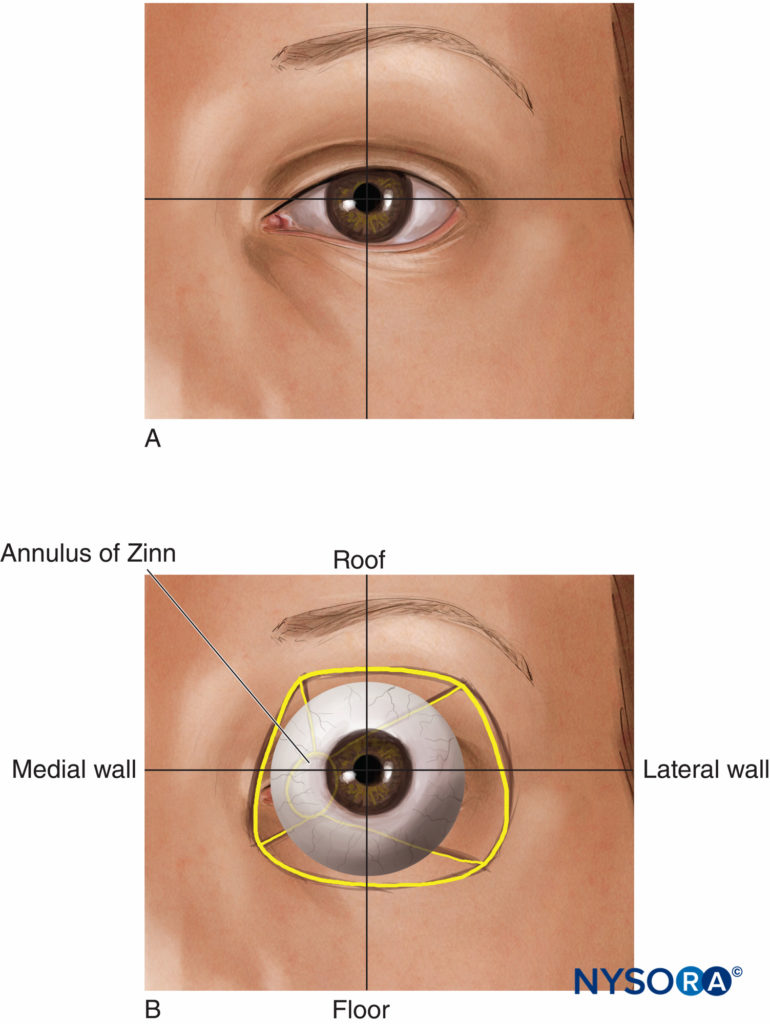
ABBILDUNG 1. (A) Das Auge. (B) Oberflächenanatomie.
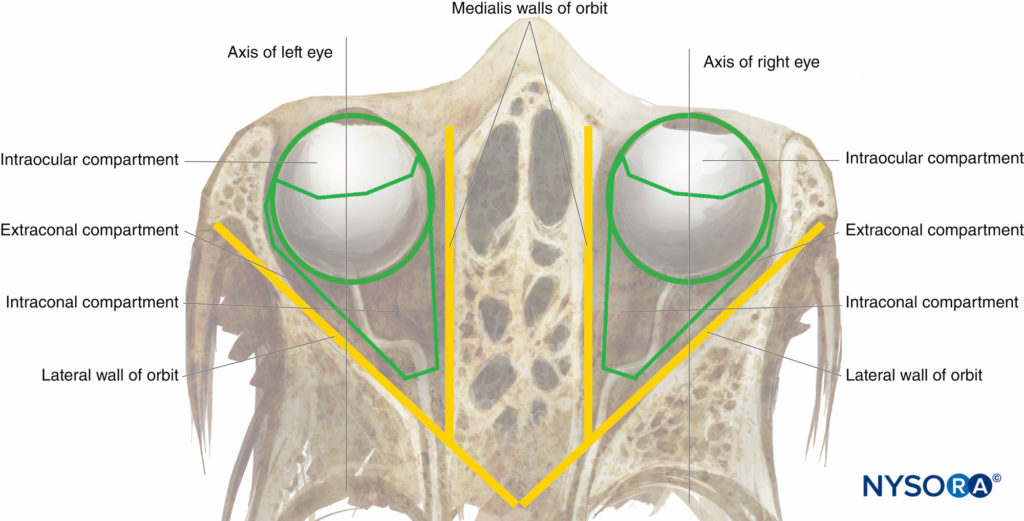
ABBILDUNG 2. Die Umlaufbahn: schematische Ansicht von oben.
Globus
Der Globus (Figure 3) ist im anterosuperioren Teil der Umlaufbahn aufgehängt. Es ist ungefähr kugelförmig, sein Inhalt ist in drei äußeren Schichten oder Tuniken enthalten:
- Eine faserige Tunika, die die durchscheinende Hornhaut vorne und die undurchsichtige Sklera peripher und hinten umfasst
- Tief unter der faserigen Tunika eine vaskuläre, pigmentierte Tunika, die die Iris und den Ziliarkörper vorn und die Aderhaut peripher und hinten umfasst
- Darunter wiederum eine neurale Tunika, die innen über dem hinteren Teil der anderen beiden Tuniken liegt und die Retina umfasst.
Der Globus hat eine große hinteres Segment (bestehend aus der glasiger Humor, der Retina, der Macula, und die Wurzel der Sehnerv) und eine kleine konvexe vorderes Segment bestehend aus zwei Kanzlei. Die Vorderkammer unmittelbar hinter der Hornhaut ist mit gefüllt Kammerwasser produziert von der Ziliarkörperdem „Vermischten Geschmack“. Seine hintere Kammer enthält das Linse. Die beiden Kammern sind durch die getrennt Iris und kommunizieren über die Schüler des Auges. Äußerlich die umlaufende Verbindung von Hornhaut und Sklera (mit ihrer darüber liegenden Bindehaut) heißt der Limbus.
Das Volumen der Kugel beträgt etwa 7 ml. Die axiale (anteroposteriore) Länge des erwachsenen Augapfels beträgt im Durchschnitt etwa 24 mm; diese kann jedoch bei kurzsichtigen Personen erheblich länger (> 26 mm) und bei Hypermetropie kürzer (bis zu 20 mm) sein. Als Faustregel gilt, dass der Abstand von der Vorderseite des Bulbus zu seinem Äquator etwa 12–15 mm beträgt, aber wenn möglich, ist es besser, die gemessene axiale Länge des Auges zu kennen, bevor Sie versuchen, hinter dem Äquator zu injizieren (z , bei Patienten, die sich einer Kataraktoperation unterziehen, finden sich biometrische Daten routinemäßig in den Krankenakten des Chirurgen).
Die Sklera ist am Äquator und an den Ansatzpunkten der Augenmuskeln am dünnsten. Kurzsichtigere Augen (mit einer längeren axialen Länge) haben jedoch eine deutlich erhöhte Prävalenz des hinteren Staphyloms, einer ansonsten seltenen „Blow-out“-Schwäche in der fibrösen Tunika, die ein großes Risiko für eine Augapfelperforation mit Blindnadeltechniken darstellt (siehe „ Komplikationen von Augennervenblockaden“ später).
Muskeln des Auges
Die vier geraden und zwei schrägen Augenmuskeln setzen anterior in der Nähe des Äquators des Augapfels an (vgl Figure 3). Posterior entspringen sie zusammen an der Spitze der Sehne annulus communis von Zinn. Die vier Rektusmuskeln, die vom Äquator nach hinten zum Ring von Zinn verlaufen, begrenzen die retrobulbärer Kegel. Der Sehnerv durchquert den Kegel vom hinteren Teil des Augapfels und tritt durch den Zinnring in die Umlaufbahn ein.
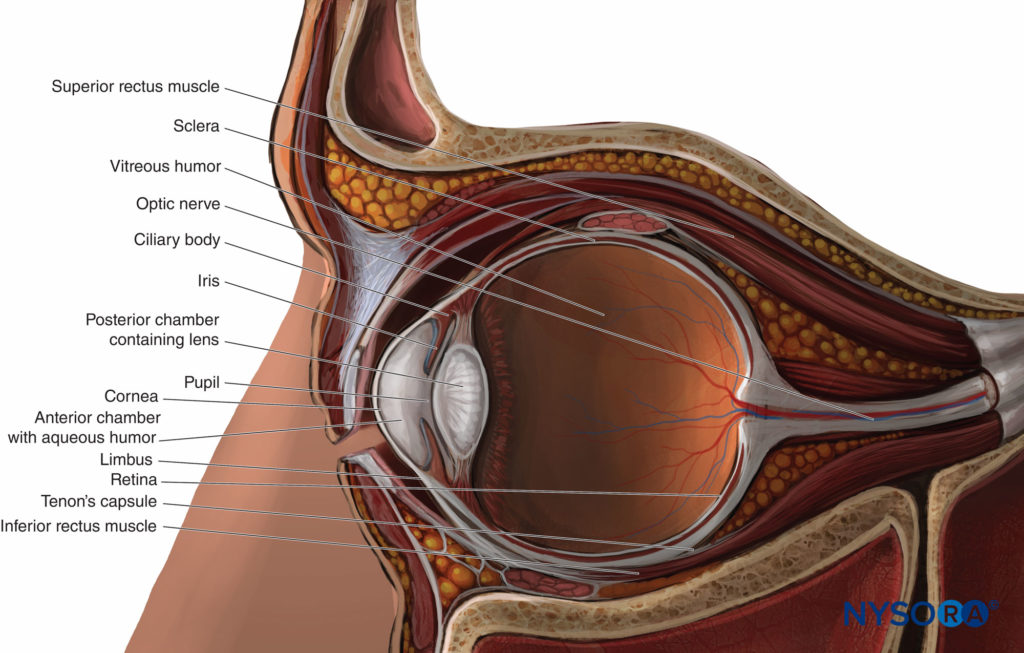
ABBILDUNG 3. Der Globus: Sagittalschnitt.
Drei intraorbitale Kompartimente
Der Augapfel und der muskulöse Retrobulbärkegel definieren die drei klassischen anatomischen Kompartimente der Augenhöhle: das intraokulare, das intrakonale und das extrakonale (vgl Figure 2). Der retrobulbäre Konus ist jedoch nicht durch eine intermuskuläre Membran verschlossen, und tatsächlich besteht eine freie Kommunikation zwischen dem intrakonalen und dem extrakonalen Raum. Somit kann eine großvolumige peribulbäre (extrakonale) Nervenblockade theoretisch eine wirksame Anästhesie und Akinese bewirken wie eine gezielte kleinvolumige retrobulbäre Nervenblockade.
Innervation der Umlaufbahn
Die sensorische Innervation der Orbita und des Augapfels erfolgt hauptsächlich durch die durch den Muskelkegel (Figuren 4 und 5), während ein Teil des Augenhöhlenbodens vom infraorbitalen Ast des N. maxillaris (dem zweiten Ast des N. trigeminus) versorgt wird.
Der Nervus trochlearis (IV) sorgt für die motorische Kontrolle der oberen schrägen Muskeln, der Nervus abducens (VI) für den M. rectus lateralis und der N. oculomotorius (III) für alle anderen extraokularen Muskeln, einschließlich des M. levator. Alle außer dem N. trochlearis verlaufen durch den Muskelkonus.
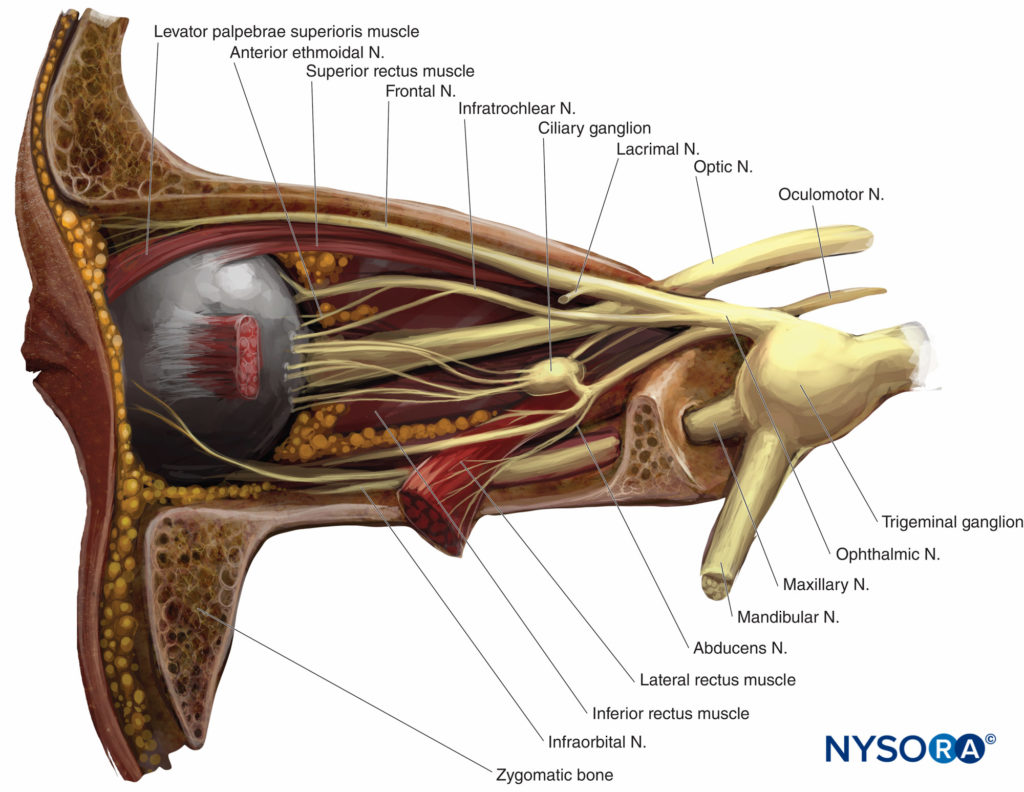
ABBILDUNG 4. Linke Umlaufbahn: Seitenansicht. Seitenwand und Tränendrüse entfernt.
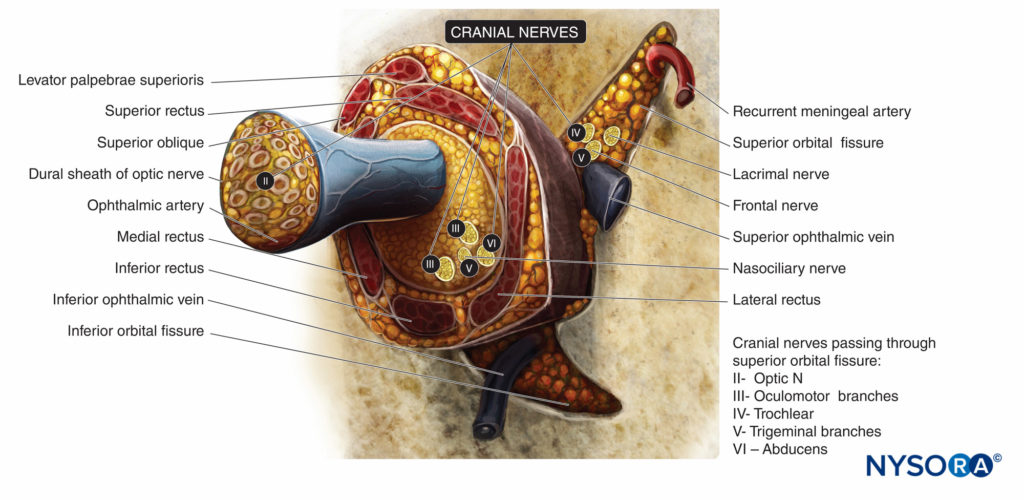
ABBILDUNG 5. Augenmuskeln und Innervation der Augenhöhle auf Höhe des Zinnrings. Hirnnerven durch römische Ziffern gekennzeichnet.
Anatomische Quadranten des Globus und der Umlaufbahn
Die Kugel des Augapfels kann in den drei senkrechten anatomischen Standardebenen in acht „Quadranten“ unterteilt werden: vorderer superomedialer, hinterer superomedialer und so weiter. Von vorne betrachtet werden die entsprechenden vorderen extraokularen Quadranten der Orbita oft als superonasal, suprotemporal, inferonasal und inferotemporal bezeichnet, wobei nasal die gleiche Bedeutung wie medial und temporal die gleiche Bedeutung wie lateral hat (Figure 6). Der inferotemporale (oder inferolaterale) Raum ist normalerweise der größte und am wenigsten vaskuläre und der bevorzugte Zugangsquadrant für moderne retrobulbäre und peribulbäre Einzelschuss-Nervenblockaden. Der inferonasale (oder inferomediale) Quadrant ist am beliebtesten für Sub-Tenon-Nervenblockaden. Der superonasale (oder superomediale) Quadrant ist ziemlich vaskulär, enthält aber den N. ethmoidalis anterior, eine nützliche Nervenblockade für einige okuloplastische Eingriffe (siehe „Okuloplastische Nervenblockaden“ unten).
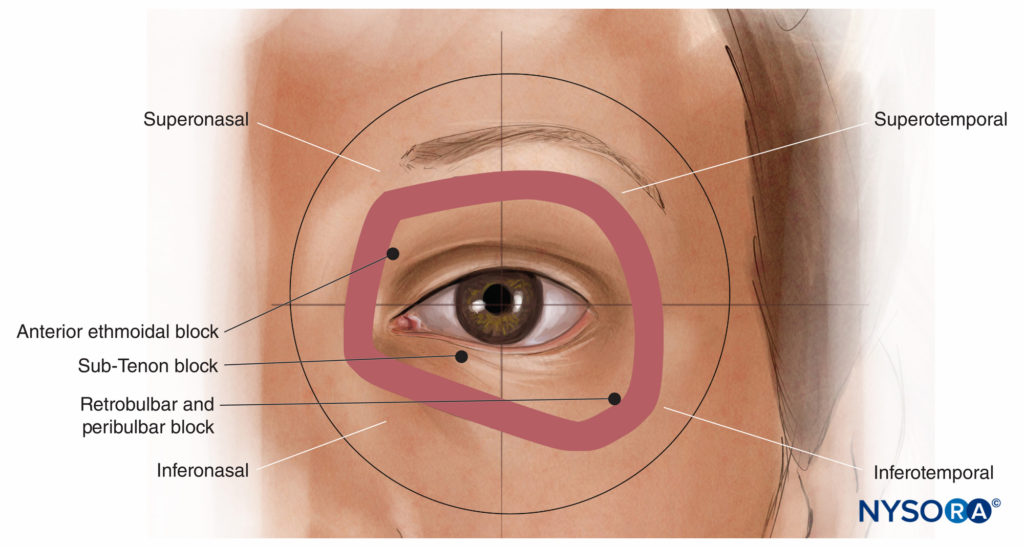
ABBILDUNG 6. Die vorderen Orbitalquadranten.
Tenon's Capsule und Sub-Tenon's Space
Der sklerale Teil des Augapfels ist von der Tenon-Kapsel (auch bekannt als Faszienhülle des Augapfels) umgeben, einer fibroelastischen Schicht, die sich vom Hornhautlimbus anterior bis zum Sehnerv posterior erstreckt. Die Tenon-Kapsel wird im Allgemeinen dünner und haftet mit zunehmendem Alter weniger an der Sklera. Es begrenzt einen potentiellen Raum, der als episkleraler Raum (Sub-Tenon-Raum) bezeichnet wird und sich ausdehnt, wenn Flüssigkeit in ihn injiziert wird. Die Bindehaut liegt über der Sklera im vorderen Teil des Auges, bis sie sich an den Augenwinkeln widerspiegelt, um sich als Schleimhautauskleidung der Unterseite der Augenlider fortzusetzen. Beachten Sie, dass die Tenon-Kapsel etwa 2 mm vom Limbus entfernt mit der Sklera verschmilzt.
Wo die Sklera sichtbar ist, sind die beiden Schichten leichter als eine aufzunehmen; näher am Fornix wird das Conjunctivum fleischiger und deutlicher von der Sub-Tenon-Schicht. Dies hilft, den idealen Bruchpunkt für die Sub-Tenon-Technik zu identifizieren (qv)
Ausbreitung des Lokalanästhetikums im Orbit
Die Injektion von LA-Lösung in den Kegel sorgt für Anästhesie und Akinese des Augapfels und (normalerweise) aller extraokularen Muskeln. Nur der motorische Nerv zum Musculus orbicularis der Augenlider hat einen extraorbitalen Verlauf, ausgehend vom oberen Ast des N. facialis (VII). Viele Hauptstrukturen befinden sich innerhalb des Muskelkonus und sind daher dem Risiko einer Nadel- und Injektionsverletzung ausgesetzt. Dazu gehören der Sehnerv mit seinen meningealen Hüllen, die Blutgefäße der Orbita und die den Bulbus versorgenden Nerven. Aus diesem Grund raten einige Autoren, das Einführen der Nadel in den Muskelkegel zu vermeiden und schlagen vor, das Einführen der Nadel auf den extrakonalen Raum zu beschränken.
WICHTIGE CHIRURGISCHE ÜBERLEGUNGEN
Es ist wichtig, Ihren Chirurgen kennenzulernen. Die Wahl einer geeigneten Lokalanästhesietechnik erfordert nicht nur ein Verständnis der chirurgischen Verfahren, sondern auch der persönlichen Vorlieben des Chirurgen.
Akinesie
Der Bedarf an Akinese variiert mit dem Verfahren (siehe unten) und dem Chirurgen. Bei Nervenblockaden hinter dem Augenäquator erfordert die Verbesserung der Wahrscheinlichkeit einer Akinesie im Allgemeinen mehr Volumen, mehr Zeit oder die Zugabe von Hyaluronidase 30 (siehe „Wahl des Lokalanästhetikums und der Adjuvans“ unten).
Primärposition im Vergleich zur Position „auf der Achse“.
Eine vollständige Parese aller extraokularen Muskeln bringt das Auge in die „primäre“ oder „neutrale“ Position. Üblicherweise entspricht dies der Tatsache, dass der Chirurg die Pupille auf die Achse des Operationsmikroskops ausgerichtet hat (dh der Chirurg hat eine ideale „achsgleiche“ Sicht auf das Operationsfeld). In Fällen einer unvollständigen motorischen Nervenblockade oder bei Patienten mit erheblicher Wirbelsäulenkrümmung oder Patienten, die nicht flach liegen können, entspricht die „Ruheposition“ des blockierten Auges möglicherweise nicht einer axialen Ansicht. Aus diesem Grund ziehen es viele Chirurgen sogar vor, bei bestimmten Patienten oder bestimmten Eingriffen (z. B. Trabekulektomie, Pterygiumentfernung) ein voll bewegliches Auge zu haben, damit sie den Patienten bitten können, in das Licht des Mikroskops zu schauen, und so das Auge „einzuschalten“. Achse“ oder wegschauen, um einen besseren Zugang zu periphereren Teilen der Welt zu ermöglichen.
Der Volumeneffekt von Injektionen
Hinter dem Auge
Jede beträchtliche Injektion (> 3 ml) hinter den Äquator des Auges (eine peribulbäre, retrobulbäre oder hintere Sub-Tenon-Injektion) kann den Augeninnendruck erheblich erhöhen und das hintere Segment nach vorne drücken, was zu einer sichelförmigen Vorderkammer mit verringertem Volumen führt (Figure 7). Dies kann die chirurgischen Bedingungen schwieriger machen, und obwohl dies meistens durch Gegendruck (durch sanften digitalen Druck oder die Anwendung eines Gewichts oder Ballons) ausgeglichen werden kann, bevorzugen einige Chirurgen Techniken, die ein „physiologisches“ vorderes Segment erhalten, und die meisten Chirurgen bevorzugen Techniken, die große Mengen an Injektat (> 10 ml) in der Orbita vermeiden. Andererseits kann bei Patienten mit signifikantem Enophthalmus das Vorschieben des Augapfels die chirurgische Exposition verbessern.
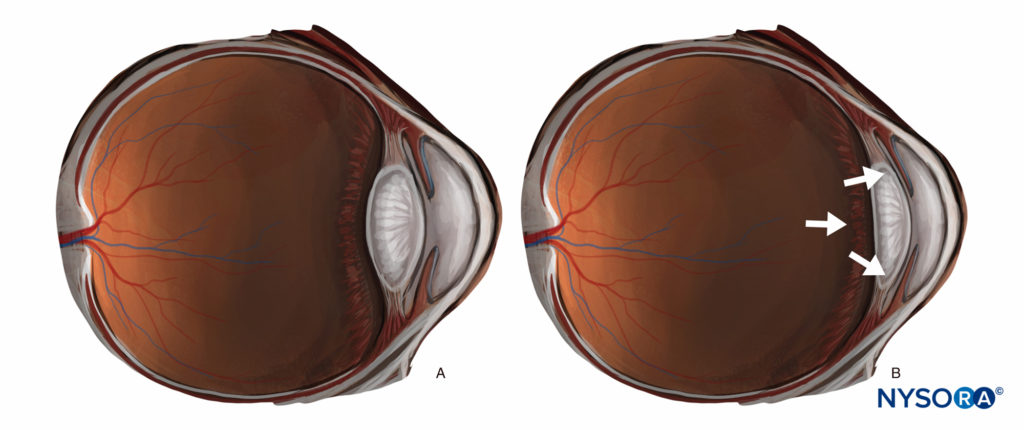
ABBILDUNG 7. (A) „Physiologischer“ Vorderabschnitt. (B) Die Wirkung eines erhöhten retrobulbären Volumens.
„Das einzige Auge“
Bei Patienten, die nur auf einem Auge – dem operierten Auge – sehen können, sind Chirurgen und Anästhesisten gleichermaßen risikoscheu und meiden scharfe Nervenblockaden. Techniken, die keinen Sehverlust mit sich bringen (dh topische, subkonjunktivale, „oberflächliche“ Sub-Tenon-Techniken) können vorzuziehen sein. Techniken, die eine Akinesie besser garantieren, verursachen normalerweise einen vorübergehenden Sehverlust aufgrund einer Anästhesie des Sehnervs. In Tagessituationen kann es vorzuziehen sein, ein LA mit kürzerer Dauer (z. B. Lidocain, Articain) gegenüber länger wirkenden Mitteln zu verwenden.
Kataraktchirurgie
Die minimal-invasive PhE-Technik wurde in den 1990er Jahren populär. Die PhE-Sonde wird über einen kleinen oberen dreiflächigen (selbstdichtenden) Einschnitt eingeführt. Der Inhalt der Hinterkammer wird mit einer seitlich eingeführten nadelbreiten Bleisonde manipuliert. Nachdem die hintere Augenkammer geleert und gereinigt wurde, wird eine faltbare oder injizierbare künstliche intraokulare Linse über denselben Einschnitt eingesetzt. Es ist lediglich eine Anästhesie des vorderen Segments erforderlich. Einige Chirurgen verlangen Akinese; andere (insbesondere Chirurgen mit hoher Fluktuation) nicht.
Hornhautchirurgie
Die häufigsten Operationen an der Hornhaut sind Traumata, Fremdkörperentfernungen, Bindehautlappen- und Pterygiumoperationen, Hornhauttransplantationen und zunehmend Keratoprothesen. Für diese Eingriffe ist in der Regel nur eine Anästhesie des vorderen Segments erforderlich. Die meisten Chirurgen benötigen eine Akinese für perforierende Hornhautoperationen (z. B. Trauma, Transplantation, prothetische Chirurgie, wiederholte Eingriffe), während viele dies nicht für Pterygiumoperationen tun, bei denen die fibröse Tunika im Wesentlichen intakt bleibt. Einige Chirurgen halten eine subkonjunktivale Anästhesie für nützlich, um die Bindehaut von der Sklera bei einer Operation am Pterygium zu trennen.
Refraktive Chirurgie
Hornhautoberflächenablation, refraktive Inzisionschirurgie und intrakorneale Ringinsertion werden normalerweise unter topischer Anästhesie durchgeführt. Refraktive Eingriffe, die die Vorderkammer betreffen (z. B. das Einsetzen einer phaken Intraokularlinse) werden auf ähnliche Weise wie eine Kataraktoperation durchgeführt.
Glaukom-Chirurgie
Sowohl die Glaukomfiltrationschirurgie als auch die Trabekulektomie umfassen die Schaffung einer Fistel zwischen der Vorderkammer und dem subkonjunktivalen Raum. Auch hier ist nur eine Anästhesie des vorderen Segments erforderlich. Abhängig vom Chirurgen kann eine Akinese erforderlich sein oder nicht. Einige Chirurgen mögen die Störung der Integrität der Bindehaut nicht, die häufig mit der chirurgischen Sub-Tenon-Technik (oder „Snip“) einhergeht, insbesondere bei unerfahrenen Händen. Darüber hinaus kann ein Bindehauthämatom retikuloendotheliale Zellen einführen, die Trabekulektomielappen stören; Folglich bevorzugen einige Glaukomchirurgen für diese Verfahren eine peribulbäre Anästhesie. Topische Anästhesie (mit oder ohne intrakamerales Lidocain) und subkonjunktivale Anästhesie vermeiden beide die potenzielle Wirkung von Volumeninjektionen hinter oder um die Orbita auf den pulsatilen okulären Blutfluss bei Patienten mit fortgeschrittenem Glaukom. Paradoxerweise erfordert eine nichtpenetrative Glaukomoperation (z. B. tiefe Sklerotomie), die ein längerer und schwierigerer Eingriff ist, im Allgemeinen eine Technik, die eine längere Nervenblockade mit Akinese garantiert. Eingriffe mit Kammerwasser-Shunts können unter topischer Anästhesie durchgeführt werden, sind jedoch für den Patienten eher unangenehm.
Cyclophotokoagulation ist die umlaufende Abtragung des Ziliarkörpers bis tief in den Limbus. Akinese ist für dieses Verfahren nicht unbedingt erforderlich, kann aber von einigen Chirurgen bevorzugt werden; Eine gute Analgesie ist jedoch unerlässlich, da das Verfahren sehr schmerzhaft sein kann. Subkonjunktivale Anästhesie funktioniert, braucht aber Zeit; Sub-Tenon- oder Nadelnervenblockaden liefern normalerweise schneller eine akzeptable Anästhesie.
Okuloplastische Chirurgie
Eingriffe an den Weichteilen des Auges umfassen die Korrektur von Augenlidfehlstellungen wie Entropium und Ektropium, Wimpernfehlstellungen (Districhiasis), Ptosis-Operationen, Augenlidtumoroperationen, Augenlidrekonstruktionen, Blepharoplastiken, Tränenwegsoperationen, Augenhöhlendekompression (z. B. bei Morbus Basedow) , und Enukleation und Ausweiden. Während viele dieser Verfahren unter lokaler Infiltration durchgeführt werden können, werden später in diesem Kapitel spezifische Anästhesietechniken beschrieben.
Extraokulare Muskelchirurgie
Strabismus-Operationen werden am häufigsten bei Kindern unter Vollnarkose durchgeführt. Bei Erwachsenen wird eine Schieloperation normalerweise bei Personen unter 30 Jahren durchgeführt, einer Gruppe, die oft weniger als stoisch sein kann, so dass wiederum GA normalerweise bevorzugt wird. Diese Operation kann jedoch in Regionalanästhesie durchgeführt werden. Während eine Akinese hilfreich ist, ist die Hauptanforderung eine tiefe Anästhesie des Muskelkegels, da das Ziehen an extraokularen Muskeln normalerweise ziemlich schmerzhaft ist und einen okulokardialen Reflex auslösen kann. Einfache Nahtanpassungen können unter örtlicher Betäubung vorgenommen werden.
Vitreoretinale Chirurgie
Vitrektomie und Reparaturen von Netzhautablösungen (einschließlich Einknicken der Sklera) erfordern sowohl eine Anästhesie des hinteren Segments als auch eine Akinese des Auges; topische und subkonjunktivale Techniken sind dafür nicht geeignet. Daher ist eine Sub-Tenon-, retrobulbäre oder peribulbäre Nervenblockade angemessener. Eine vorherige Buckeloperation ist eine relative Kontraindikation für jede regionale Technik, da sowohl der Buckel als auch das Narbengewebe um ihn herum die Ausbreitung des Lokalanästhetikums behindern. Wenn jedoch die Position der Schnalle bekannt ist, kann eine tiefe Sub-Tenon-Nervenblockade über einen der nicht betroffenen Quadranten möglich sein. Die „Tap-and-Inject“-Behandlung bei Endophthalmitis wird normalerweise mit einer retrobulbären oder peribulbären Nervenblockade durchgeführt.
Open-Globe-Verletzungen
Patienten mit einer bekannten oder vermuteten offenen Augapfelverletzung werden am häufigsten unter Vollnarkose behandelt, um das Risiko einer Infektion, einer retrobulbären Blutung und eines erhöhten Augeninnendrucks zu vermeiden, die weitere Schäden verursachen können. Es gibt Autoren, die eine Reparatur unter örtlicher Betäubung und Sedierung befürworten und argumentieren, dass diese Methode das Dilemma der Verwendung von Succinylcholin vermeidet, das den Augeninnendruck deutlich erhöhen kann, bei Patienten mit einer penetrierenden Augenverletzung und einem vollen Magen. Nichtdepolarisierende Muskelrelaxantien mit schnellem Wirkungseintritt (NDMRs) wie Rocuronium und die breitere Verfügbarkeit des NDMR-Umkehrmittels Sugammadex haben dieses Problem weitgehend gemildert. Dennoch scheint die neuere Literatur darauf hinzudeuten, dass das Risiko einer Glaskörperextrusion sehr real bleibt und, vielleicht in sorgfältig ausgewählten Situationen, eine Lokalanästhesie als Alternative in Fällen von Augentrauma nicht außer Acht gelassen werden sollte.
Ophthalmologische Onkologie
Die meisten Eingriffe zur Entfernung von Augentumoren können je nach Präferenz des Chirurgen und/oder Patienten unter örtlicher Betäubung oder Vollnarkose durchgeführt werden. Eingriffe, die eine stereotaktische Immobilisierung oder absichtliche Hypotonie erfordern, sollten jedoch unter Vollnarkose durchgeführt werden.
ANÄSTHETISCHE TECHNIKEN
Gemeinsame Prinzipien der Sub-Tenon-Nervenblockade (episkleral).
Die erstmals 1884 beschriebene Sub-Tenon-Anästhesie platziert das Lokalanästhetikum in den potenziellen Raum zwischen der Tenon-Kapsel und der Sklera (Figure 8). Während dieser Raum theoretisch von jedem Quadranten des Globus aus zugänglich ist, ist der inferonasale Bindehautfornix am beliebtesten, etwa in der Position 4:30 (rechtes Auge) oder 7:30 (linkes Auge), um zu vermeiden, dass man auf die Insertionen des medialen Rektus trifft und unteren schrägen Muskeln am Äquator.
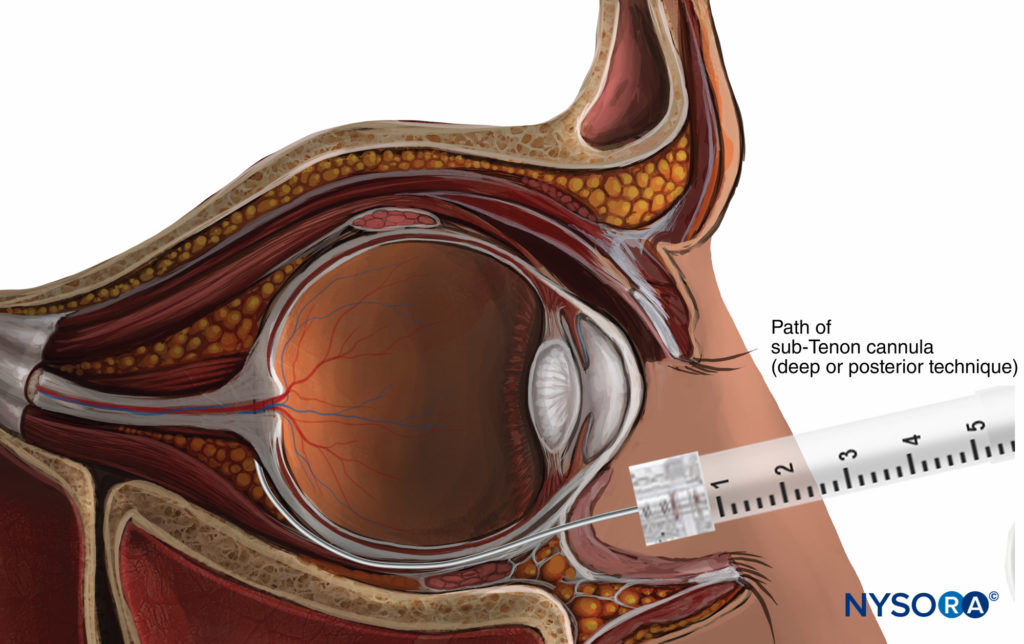
ABBILDUNG 8. Sub-Tenon-Nervenblockade.
Unter Verwendung eines chirurgischen oder nicht-chirurgischen Ansatzes (siehe unten) wird eine zweckspezifische Nadel oder Kanüle nach posterior gerichtet, wobei sie der Krümmung des Augapfels folgt. Anschließend kann eine oberflächliche oder tiefe Injektion von LA-Lösung durchgeführt werden. „Oberflächliche“ oder mehr anteriore Injektionen (unmittelbar hinter dem Äquator) ermöglichen es dem LA, sich kreisförmig um den skleralen Teil des Augapfels auszubreiten, wodurch eine qualitativ hochwertige Analgesie des gesamten Augapfels mit relativ geringen Injektionsvolumina (normalerweise 3–5 ml) sichergestellt wird. Die Injektion eines größeren Volumens (bis zu 8–11 ml) bewirkt, dass sich der LA auf die extraokularen Muskelscheiden ausbreitet, was eine reproduzierbare Akinese gewährleistet.
Größere Volumina verursachen jedoch häufig eine Chemosis (eine subkonjunktivale Ausbreitung von LA), die eine Kompression erfordert, um sie zu lösen, sowie einen signifikanten Anstieg des Augeninnendrucks.
Andererseits leiten „tiefe“ oder posteriore Injektionen mehr Injektat in die posterioren intra- und extrakonalen Räume und erzielen eher eine Anästhesie bei niedrigeren Volumina und ohne Chemosis, ohne Akinesie (2–3 ml) oder mit vollständiger Akinesie (3 –5 ml). Während die „chirurgische“ tiefe Injektionstechnik derzeit am beliebtesten ist, wurden mehrere Ansätze beschrieben.
Chirurgische („Snip“) Technik mit einer stumpfen Kanüle
Diese Technik, die zuerst als Ergänzung zu (oder zur Rettung von Nervenblockaden) einer retrobulbären Anästhesie vorgeschlagen wurde, ist wahrscheinlich die beliebteste Variante des Sub-Tenon-Ansatzes. Nach topischer Anästhesie wird die bulbäre Bindehaut mit einer kleinen Pinzette im inferonasalen Quadranten in der Nähe des Fornix gefasst. Mit einer kleinen Schere wird eine kleine Öffnung in der Bindehaut und der Tenon-Kapsel geschaffen, um Zugang zum episkleralen Raum zu erhalten. Die gleiche Schere wird verwendet, um einen Durchgang zum hinteren Sub-Tenon-Raum stumpf zu präparieren. Eine stumpfe Kanüle aus Metall (z. B. Stevens) oder Kunststoff (z. B. Helica) wird dann in diesen Raum eingeführt, um die Injektion zu ermöglichen.
Einige Praktiker entscheiden sich für eine oberflächliche Passage und „hydrodissezieren“ dann mit dem Lokalanästhetikum-Injektat; andere (insbesondere bei Operationen am hinteren Augenabschnitt) ziehen es vor, mit einer geschlossenen Schere so nah wie möglich am intrakonalen Raum zu präparieren. Es ist auch möglich, insbesondere bei älteren Menschen, die Kanüle ohne Dissektion sanft nach hinten zu schieben. Das übliche LA-Injektionsvolumen beträgt 3–5 ml. Eine Erhöhung des Injektionsvolumens (bis zu 11 ml) erhöht die Wahrscheinlichkeit einer Akinesie, ist aber selten erforderlich. Der Hauptvorteil dieser Technik ist ihre Sicherheit, da sie das blinde Einführen einer scharfen Nadel in die Augenhöhle vermeidet. In 6000 Fällen wurden keine schwerwiegenden Komplikationen gemeldet, mit einer Rate von nur 7 % subkonjunktivalen Hämatomen und 6 % subkonjunktivalen Ödemen. Die Operation wurde wegen eines subkonjunktivalen Hämatoms bei nur einem von 6000 Patienten abgebrochen.
Nicht-chirurgische Technik mit einer stumpfen Kanüle
Das Durchtrennen der Bindehaut kann zu langfristiger Narbenbildung führen und schafft eine Eintrittspforte für Bakterien und gelegentlich andere Fremdkörper. Mit etwas Übung kann eine stumpfe Kanüle mit runder Spitze (z. B. eine 21-Gauge Eagle Laboratories „Tri-Port“ Sub-Tenon-Kanüle oder sogar eine Stevens-Kanüle) ohne vorherige Inzision durch die Bindehaut und die Tenon-Schichten eingeführt werden.
Dies verursacht weniger Traumata, reduziert Blutungen und wird bevorzugt, insbesondere wenn Bindehautschäden minimiert werden müssen (z. B. Glaukomoperation).
Nicht-chirurgische Technik mit einer scharfen Nadel
Eine 25-Gauge-25-mm-Nadel mit kurzer Abschrägung wird in den Fornix zwischen der Semilunarisfalte der Bindehaut und dem Augapfel tangential zum Augapfel eingeführt. Die Nadel wird leicht nach medial verschoben und nach posterior vorgeschoben. Nach einem kleinen Widerstandsverlust (Klick) bei 10–15 mm wird LA injiziert. Die Verwendung eines großen Volumens mit dieser Technik (6–11 ml) führt zu einer guten Bulbus- und Augenlidakinese, die besser reproduzierbar ist als die klassische peribulbäre Anästhesie; Beachten Sie jedoch, dass dies im Vergleich zu anderen Techniken große Volumina sind, und wie bei allen Techniken mit scharfer Nadel das Risiko einer Fehlplatzierung der Nadel und der daraus resultierenden Komplikationen immer im Auge behalten werden muss. Dennoch ist diese Technik mit einem geringen Komplikationsrisiko verbunden und einfach zu erlernen und anzuwenden. In einer Serie von 2000 Fällen traten keine ernsthaften Komplikationen auf.
Improvisierte Kanülentechnik
Diese historische Technik war kurzzeitig beliebt, bevor spezialisierte Kanülen allgemein verfügbar wurden. Eine kurze intravenöse (IV) Kanüle (18- oder 20-Gauge) wurde typischerweise verwendet, um geringe Volumina von LA (3–5 ml) zu injizieren. Es bietet eine gute Analgesie des Augapfels, aber nur eine partielle Akinesie des Augapfels und der Lider. Die Injektion verursacht nur einen geringfügigen Anstieg des Augeninnendrucks, und eine präoperative Kompression des Augapfels ist typischerweise nicht erforderlich. Da jedoch die Einführung der Kanüle durch Durchstechen der Zapfenkapsel erforderlich ist, ähnlich wie bei der Technik der IV-Kanülierung, hat das Risiko einer Fehlplatzierung der Nadel die Popularität dieser Technik verringert.
Einschränkungen der Sub-Tenon-Technik
Die Sub-Tenon-Technik ist möglicherweise nicht möglich, wenn die Bindehautgewölbe ausgelöscht wurden, wie z. B. bei chronischem Augenpemphigus. Es sollte auch vermieden werden, wenn die Sklera bekanntermaßen dünn oder schwach ist (z. B. die „blauen Sklera“ von Osteogenesis imperfecta oder ein anteriores Staphylom).
Der Zugang kann bei Patienten, deren inferonasaler Raum bereits durch mehrere frühere Nervenblockaden vernarbt ist, oder bei Patienten mit vorhandener Skleraschnalle, insbesondere einer umlaufenden, schwierig sein. In den meisten dieser Situationen ist der Zugang über einen alternativen Quadranten (am häufigsten den inferotemporalen) möglich. Chronische Augenentzündungen können dazu führen, dass die Bindehaut fleischig wird und bei Berührung schmerzt und leicht blutet. Der Zugang durch ein Pterygium sollte aus den gleichen Gründen vermieden werden.
NYSORA-TIPPS
Die chirurgische „Snip“-Technik der Nervenblockade des Sub-Tenons nach Guise
• Verwenden Sie Jod mit halber Stärke: Zahlreiche Beweise deuten darauf hin, dass dies das Risiko einer bakteriellen Endophthalmitis verringert.
• Bleiben Sie in der „Längenlinie“ von Pol zu Pol: Halten Sie gleichmäßig zwischen den medialen und unteren Recti.
• Halten Sie die Westcott-Schere geschlossen: Es wird nur ein Schnitt am Anfang benötigt.
• Halten Sie die Spitze der Kanüle dicht an der Sklera: Sie kann leicht überschießen.
• In verschiedene Richtungen injizieren: Durch leichtes Drehen der Spritze wird die Verteilung hinter dem Auge unterstützt.
• Pterygien vermeiden: Sie erschweren den Zugang zum Sub-Tenon-Raum und bluten.
• Halten Sie das Lokalanästhetikum hinter dem Äquator: Halten Sie den durch die Westcott-Schere erzeugten Kanal so eng wie möglich, um den Reflux zu minimieren.
• Reduzieren Sie die Injektionsgeschwindigkeit und -kraft: Eine zu schnelle und harte Injektion ist für den Patienten schmerzhaft und führt mit größerer Wahrscheinlichkeit zu einer Chemosis.
• Verwenden Sie weniger als 5 ml, um die Chemosis und den Anstieg des Augeninnendrucks zu minimieren.
• Vermeiden Sie eine Augenmassage, die zu dramatischen Spitzen des Augeninnendrucks und sogar zu Vorderkammerblutungen führen kann. Sanfter, gleichmäßiger Druck, wenn überhaupt, ist besser.
• Vorsicht bei Skleraschnallen: Der inferotemporale Quadrant ist normalerweise frei, aber fragen Sie Ihren Chirurgen. Wenn es nicht klar ist und Sie sich nicht wohl fühlen, einen anderen Quadranten auszuprobieren, oder wenn Sie eine erhebliche Narbenbildung erwarten oder feststellen, versuchen Sie es mit einer anderen Technik.
RETROBULBÄRE ANÄSTHESIE
Historisch gesehen war die Retrobulbäranästhesie (RBA) der Goldstandard für die Anästhesie des Auges und der Augenhöhle. Diese Technik besteht im Allgemeinen darin, ein kleines Volumen LA-Lösung (3–5 ml) in den Muskelkegel zu injizieren (siehe Figure 3). Gelegentlich ist eine Gesichtsnervenblockade erforderlich, um das Blinzeln zu verhindern (siehe „Okuloplastische Nervenblockaden“ weiter unten). Aufgrund seiner extrakonalen motorischen Kontrolle kann der Musculus obliquus superior häufig funktionsfähig bleiben, was eine totale Akinese des Augapfels ausschließt. Die Hauptgefahr der RBA ist das Risiko einer Verletzung des Augapfels oder einer der anatomischen Strukturen im Muskelkegel. In der Nähe der Spitze sind diese Strukturen auf engstem Raum gepackt und werden durch die Zinn-Sehne fixiert, die verhindert, dass sie sich von einer Nadel entfernen.
Klassische Technik (jetzt veraltet)
In der klassischen Beschreibung von Atkinson aus dem Jahr 1936 wird der Patient gebeten, in die Richtung „nach oben und nach innen“ zu schauen. Die Nadel wird durch die Haut unterhalb des unteren Augenlids am Übergang zwischen dem lateralen Drittel und den medialen zwei Dritteln des unteren Augenhöhlenrands eingeführt. Die Nadel wird auf den Orbitapex gerichtet (leicht medial und kranial) und bis zu einer Tiefe von 25–35 mm vorgeschoben. Anschließend wird ein Volumen von 2–4 ml LA-Lösung injiziert. Eine zusätzliche Gesichtsnervenblockade kann erforderlich sein, um das Blinzeln zu verhindern; Die am häufigsten verwendete Technik ist die Van-Lint-Blockade (siehe „Okuloplastische Nervenblockaden“).
Moderne Techniken
Moderne retrobulbäre Nervenblockaden werden in Neutralstellung des Auges durchgeführt (Figure 9). Die Atkinson-„oben-und-hinein“-Blickposition wurde aufgegeben, als Liu et al. und Unsöld et al. warnte davor, dass dies das Risiko einer Verletzung des Sehnervs erhöht, da diese Position den Sehnerv in die Nähe der Nadelbahn bringt. Außerdem wird der Sehnerv gedehnt und kann durch die Nadel leicht verletzt werden, anstatt zur Seite geschoben zu werden. Alternative Punktionsstellen und speziell gestaltete gebogene oder gekrümmte Nadeln wurden vorgeschlagen, haben jedoch keine Popularität erlangt.
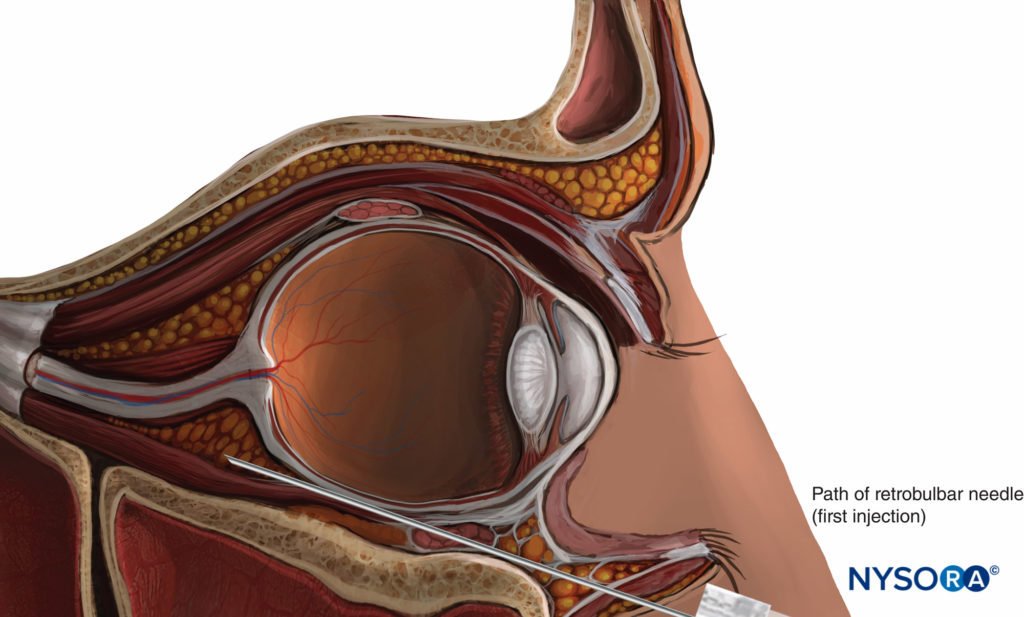
ABBILDUNG 9. Retrobulbäre Nervenblockade.
RBA: Gibt es eine Zukunft?
Angesichts der Vielseitigkeit und steigenden Popularität von Sub-Tenon-Nervenblockaden und angesichts der Tatsache, dass es keine Situation gibt, in der eine retrobulbäre Nervenblockade einer peribulbären Nervenblockade vorzuziehen wäre, scheint es unwahrscheinlich, dass retrobulbäre Nervenblockaden Teil des Repertoires der bleiben werden moderner Anästhesist.
PERIBULBARE ANÄSTHESIE
Bei der peribulbären Anästhesie (PBA) wird die Nadel in den extrakonalen Raum eingeführt (Figure 10). Die klassische Technik beinhaltet zwei Injektionen. Die erste Injektion erfolgt inferior und temporal, wobei die Nadel an der gleichen Stelle wie bei einer RBA-Injektion eingeführt wird, jedoch mit einem geringeren Winkel nach oben und innen.
Die zweite Injektion erfolgt superior und nasal, zwischen dem medialen Drittel und den lateralen zwei Dritteln der Orbitadachkante (vgl Figure 10).
Das injizierte LA-Volumen (6–12 ml) ist größer als bei einer retrobulbären Injektion. Dieses größere Volumen ermöglicht es dem LA, sich in den gesamten Corpus adiposum der Orbita auszubreiten, einschließlich des intrakonalen Raums, wo sich die zu blockierenden Nerven befinden. Darüber hinaus ermöglicht ein so großes Volumen die anteriore Ausbreitung von LA zu den Lidern, um eine Nervenblockade des Orbicularis-Muskels bereitzustellen und die Notwendigkeit einer zusätzlichen Lidnervenblockade zu vermeiden.
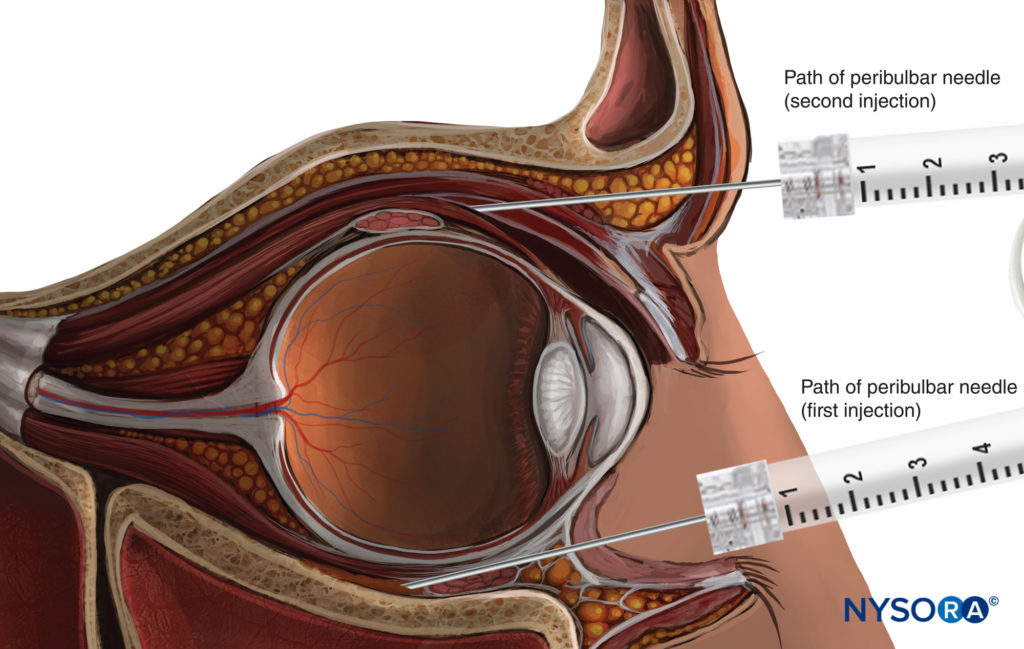
ABBILDUNG 10. Peribulbärnervenblockade: überlegene zweite Injektionstechnik.
Mehrere Variationen von PBA wurden beschrieben (Figure 11). Die häufigsten sind (1) mediale Canthus-Injektion, (2) Tränenkarunkel-Injektion und (3) inferiore und temporale Injektionen.
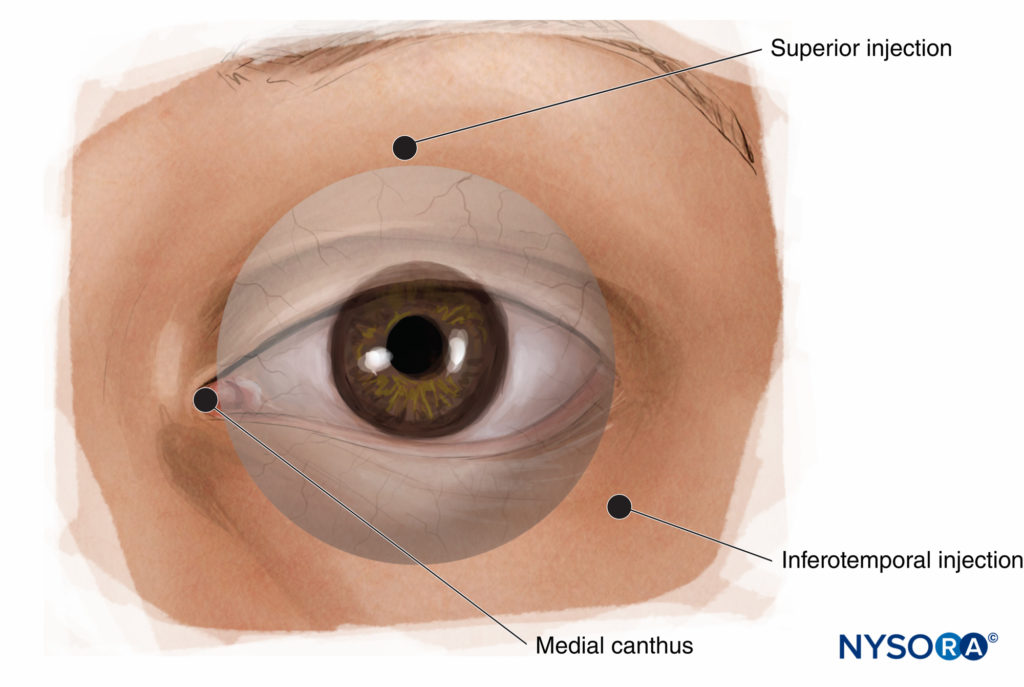
ABBILDUNG 11. Peribulbäre Nervenblockade: alternative Injektionsstellen.
Prinzipien der peribulbären Anästhesie
• Einzelinjektion versus Mehrfachinjektionstechnik: Eine Erhöhung des injizierten LA-Volumens sorgt für eine ausreichende Anästhesie. Zusätzliche Injektionen sind nicht erforderlich. Darüber hinaus kann eine anatomische Verzerrung nach der ersten Injektion das Risiko von Komplikationen im Zusammenhang mit aufeinanderfolgenden Injektionen erhöhen. Als Faustregel gilt, dass eine zweite Injektion nur ergänzend durchgeführt werden sollte, wenn die erste Injektion keine wirksame Anästhesie bewirkt hat.
• Nadeleinstichstellen: Das Einführen der Nadel durch die obere nasale Stelle sollte vermieden werden. Auf dieser Ebene wird der Abstand zwischen Augenhöhlendach und Augapfel verringert, was theoretisch das Risiko einer Augapfelperforation erhöht.
Außerdem kann die Nadel den M. obliquus superior verletzen. Stattdessen sollte der inferonasale Zugang oder ein Zugang durch den medialen Augenwinkel verwendet werden. Die Nadel wird am medialen Übergang der Lider, nasal des Tränenkarunkels, in streng posteriorer Richtung bis zu einer Tiefe von 15 mm oder weniger eingeführt. Auf dieser Höhe ist der Raum zwischen Orbitawand und Augapfel ähnlich groß wie beim inferioren und temporalen Zugang und frei von Blutgefäßen. Darüber hinaus wird myopisches Staphylom, eine anatomische Anomalie, die einen Risikofaktor für eine Perforation darstellt, selten auf der nasalen Seite des Augapfels angetroffen.
• Einstichtiefe der Nadel: Begrenzen Sie die Einstichtiefe der Nadel auf 25 mm. Hinter dem Bulbus haben die Rektusmuskeln Kontakt mit den Augenhöhlenwänden, so dass der extrakonale Raum vollständig verschwindet und virtuell wird. Es ist zu erwarten, dass eine Erhöhung der Einstichtiefe der Nadel dazu führt, dass aus einer peribulbären Injektion eine retrobulbäre Injektion wird. Einige posteriore peribulbäre Nervenblockaden sind tatsächlich unbeabsichtigte retrobulbäre Injektionen. Dies ist eine plausible Erklärung für eine Verletzung des Sehnervs nach einer versuchten peribulbären Injektion. Darüber hinaus kann eine vollständig in die Augenhöhle eingeführte lange Nadel den Scheitelpunkt der Augenhöhle erreichen, einen weiteren gefährlichen Bereich. Das Einstechen der Nadel bis zu einer Tiefe von 40 mm hat in 11 % der Fälle dazu geführt, dass die Injektion direkt durch das Foramen opticum durchgeführt wurde.
• Feine Nadeln (25 Gauge) werden empfohlen, um die Schmerzen beim Einführen der Nadel zu reduzieren: Die Verwendung von Nadeln mit kurzem Schliff kann sicherer sein, da sie die taktile Wahrnehmung des Widerstands während der Nadeleinführung (intraneurale oder intramuskuläre Platzierung) verbessern können. Tatsächlich ist bei Leichen mit kurz abgeschrägten Nadeln mehr Druck erforderlich, um die Sklera zu perforieren. Dies sind jedoch nur theoretische Überlegungen, da die Komplikationsrate bei peribulbären Nervenblockaden gering ist.
• Verwenden Sie Kompression, um den Augeninnendruck zu senken, der nach der Injektion ansteigt: Es hat sich nicht gezeigt, dass die Kompression die Qualität der Nervenblockade verbessert. Üblicherweise reicht ein Druck von 30 mm Hg für 5–10 Minuten aus.
• In allen Fällen bleibt die Ausbreitung von LA innerhalb des Corpus adiposum der Orbita etwas unvorhersehbar, was dazu führt, dass mehr Anästhetikum benötigt wird, um eine unvollständige Nervenblockade zu verhindern: Je nach Wunsch des Chirurgen nach Akinese ist in bis zu der Hälfte aller Fälle eine zusätzliche Anästhesie erforderlich. Die schlechte Reproduzierbarkeit der Wirksamkeit der Nervenblockade ist der Hauptnachteil der peribulbären Anästhesie.
Retrobulbär vs. Peribulbär vs. Sub-Tenon-Nervenblockaden
RBA wird traditionell als effektiver als PBA angesehen. Wenn jedoch eine ausreichende Menge LA injiziert wird, scheinen beide Nervenblockaden ähnliche Erfolgsraten zu haben. Dies wird durch das Fehlen einer intermuskulären Membran zur Trennung von extra- und intrakonalen Kompartimenten erklärt, was zu einer günstigen Ausbreitung von LA führt (siehe „Funktionelle Anatomie“). Daher sollte man bei ähnlicher Wirksamkeit lieber die Technik mit geringerem Komplikationsrisiko anwenden. Da die RBA theoretisch ein höheres Komplikationsrisiko birgt (z. B. Sehnervenverletzung, Hirnstammanästhesie, retrobulbäre Blutung; siehe „Komplikationen von Augennervenblockaden“ unten), wird die PBA der RBA vorgezogen.
Bei ansonsten gleichen Anforderungen bietet die Nervenblockade des Sub-Tenons jedoch das beste Sicherheitsprofil der drei Nervenblockaden und kann zuverlässig sowohl chirurgische Anästhesie als auch Akinese liefern, wenn sie von einem erfahrenen Arzt mit einem angemessenen Volumen (mit oder ohne Adjuvantien) durchgeführt wird. Wenn jedoch eine Chemosis, ein Bindehauthämatom oder eine Unterbrechung der Bindehaut unerwünscht sind oder wenn die hintere Anatomie ernsthaft anormal ist, ist diese Technik möglicherweise nicht geeignet.
Die Vielfalt der Meinungen und Daten legt zumindest für diesen Autor nahe, dass die individuelle Wirksamkeit jeder dieser Nervenblockaden stark vom Bediener abhängig ist. Gleiches gilt in erheblichem Maße für ihre Sicherheitsprofile.
KOMPLIKATIONEN VON AUGEN-NERVEN-BLOCKS
Die Hauptursache für schwerwiegende Komplikationen ist eine Fehlplatzierung der Nadel. Obwohl einige anatomische Merkmale das Risiko von Komplikationen erhöhen können, sind der Hauptrisikofaktor unzureichende Kenntnisse und begrenzte Erfahrung seitens des Bedieners. Es sollte jedoch beachtet werden, dass selbst bei erfahrenen Ärzten Komplikationen wie retrobulbäre Blutungen und okulokarder Reflex auftreten können. Darstellende Anzeichen, Symptome und Mechanismen häufiger Komplikationen sind in zusammengefasst 1 Tabellen und 2.
TABELLE 1. Anzeichen, Symptome und Mechanismen von Komplikationen der retrobulbären Anästhesie.
| Komplikation | Anzeichen und Symptome | Mechanismus der Komplikation |
|---|---|---|
| Okular | ||
| Globusperforation | Augenschmerzen, intraokulare Blutungen, Unruhe | Direktes Trauma: kurzsichtiges Auge, hinteres Staphylom, wiederholt Injektionen |
| Retrobulbär Blutung | Subkonjunktivale oder Augenlid-Ekchymose, zunehmende Proptosis-Schmerzen und/oder erhöhter Augeninnendruck | Direktes Trauma (Arterie oder Vene) |
| Sehnervenschaden | Sehverlust, mögliche frühe Papillenschwellung, späte Papillenblässe | Direkte Verletzung von Nerven oder Blutgefäßen, Gefäßverschluss |
| Systemisch | ||
| Intraarteriell Injektion | Herz-Lungen-Stillstand, Krämpfe | Retrograder Fluss zur inneren Halsschlagader und Zugang zu Mittelhirnstrukturen |
| Sehnervenscheide Injektion | Hirnstammanästhesie: Erregung, Ptosis, Mydriasis Dysphagie, Schwindel, Verwirrtheit, kontralaterale Ophthalmoplegie, Verlust Bewusstlosigkeit, Atemdepression/Atemstillstand, Herz verhaften | Subdurale oder subarachnoidale Injektion |
| Okulokardialer Reflex | Bradykardie, andere Arrhythmien, Asystolie | Trigeminusnerv (afferent, Bogen) zum Boden des vierten Ventrikels mit efferentem Bogen über Vagusnerv |
TABELLE 2. Andere Komplikationen der Retrobulbäranästhesie.
| Komplikation | Kommentar |
|---|---|
| Chemosis (subkonjunktivales Ödem) | Normalerweise von geringer Bedeutung; verschwindet mit Druck. |
| Venöse Blutung | Normalerweise mild und, obwohl unansehnlich, leicht zu kontrollieren. |
| Arterielle Blutung | Kann dramatisch sein und Proptosis, ausgedehnte subkonjunktivale und Lidhämatome und einen dramatischen Anstieg des Augeninnendrucks verursachen. Dies ist eine visusbedrohende Komplikation: Informieren Sie den Chirurgen sofort, da eine orbitale Dekompression (z. B. laterale Kanthotomie/Kantholyse) erforderlich sein kann, um eine Erblindung zu verhindern. Verursacht normalerweise eine Verschiebung der Operation. |
| Globusperforation | Tritt wahrscheinlich häufiger bei langen, kurzsichtigen Augen auf. Ein langes Auge hat eine dünnere Sklera und kann einen unregelmäßigen Umriss haben (Staphylome). Die Nadel sollte tangential zum Bulbus eingeführt werden und sich frei im orbitalen Fett bewegen, ohne den Bulbus zu drehen. |
| Schädigung des Sehnervs | Ein Ergebnis eines direkten Traumas, einer Injektion in die Nervenscheide oder der ischämischen Folgen des Injektionsdrucks. |
| Verminderte Sehschärfe | Verschwindet normalerweise mit Auflösung der Blockade, aber Vorsicht, besonders bei Patienten mit fortgeschrittenem Glaukom (siehe „Wahl des Lokalanästhetikums und der adjuvanten Mittel“). |
| Myotoxizität | Kann nach direkter Injektion in einen Muskel oder nach Anwendung hoher Konzentrationen von LA erfolgen (wahrscheinlich häufiger als derzeit angenommen; verschwindet normalerweise während der chirurgischen Rekonvaleszenz). |
| Systemische Komplikationen | Eine subarachnoidale Injektion während eines retrobulbären Blocks ist eine mögliche Ursache für einen Atemstillstand. |
| Grand-Mal-Anfälle, Bewusstlosigkeit und Atemdepression oder Herzstillstand | Diese Komplikationen können aus systemischer LA-Toxizität, Injektion von LA in die Sehnervenscheide (und von dort zum Hirnstamm) oder retrogradem arteriellem Fluss resultieren. |
| Lungenödem | Selten; Mechanismus ist kaum verstanden. |
| Reaktion auf Epinephrin | Oft fälschlicherweise als „Epinephrin-Toxizität“ bezeichnet; Bei Patienten mit Bluthochdruck, Angina pectoris oder Arrhythmien sollte die mit dem LA injizierte Adrenalinmenge reduziert werden. |
| Okulokardialer Reflex, vasovagale Reaktion | Siehe Text für Präsentation und Management. |
| Allergische Reaktionen | Extrem selten bei LAs vom Amidtyp; häufiger bei tierischer Hyaluronidase. |
Komplikationen des zentralen Nervensystems
Komplikationen der Augennervenblockade des zentralen Nervensystems können nach einer Nadelnervenblockade durch zwei verschiedene Mechanismen auftreten:
1. Eine unbeabsichtigte intraarterielle Injektion kann den Blutfluss in der Augenarterie bis zur A. cerebri anterior oder A. carotis interna umkehren70, sodass ein injiziertes Volumen von nur 4 ml Krampfanfälle verursachen kann. Symptomatische Behandlung durch Aufrechterhaltung eines offenen Atemwegs; Bereitstellung von Sauerstoff; und die Beseitigung der Krampfaktivität mit kleinen Dosen von Benzodiazepam, Propofol oder einem Barbiturat ist normalerweise ausreichend und führt zu einer schnellen Erholung ohne Folgeerscheinungen.
2. Eine unbeabsichtigte subarachnoidale Injektion über Punktion der Dura mater-Hülle des Sehnervs oder direkt durch das Foramen opticus führt zu einer partiellen oder totalen Hirnstammanästhesie. Katsev et al. haben gezeigt, dass bei bis zu 40 % der Patienten der Orbitapex mit einer 11-mm-Nadel erreicht werden kann. Abhängig von der Dosis und dem Volumen von LA, das sich in Richtung Hirnstamm ausbreitet, subarachnoidale Injektion kann zu beidseitiger Nervenblockade führen; Hirnnervenlähmung mit sympathischer Aktivierung, Verwirrtheit und Unruhe; oder totale Spinalanästhesie mit Tetraparese, arterieller Hypotonie, Bradykardie und schließlich Atemstillstand. Eine symptomatische Behandlung (Sauerstoff, Vasopressoren und, falls erforderlich, tracheale Intubation und Beatmung) sollte eine vollständige Genesung nach Abklingen der Spinalnervenblockade ermöglichen
(ein paar Stunden).
Unbeabsichtigt Globusperforation und Ruptur ist die verheerendste Komplikation von Augennervenblockaden. Es hat eine schlechte Prognose, insbesondere wenn die Diagnose verzögert wird. Die Inzidenz liegt zwischen 1 zu 350 und 7 zu 50,000 Fällen. Zu den Hauptrisikofaktoren gehören unzureichende Erfahrung des Bedieners und ein stark kurzsichtiges Auge (dh ein langer Augapfel). Das haben Edge und Navon in einer Studie mit 50,000 Fällen beobachtet myopisches Staphylom war ein erheblicher Risikofaktor. Dies deutet darauf hin, dass eine isolierte hohe Kurzsichtigkeit per se kein Risikofaktor ist, sondern als Störfaktor wirkt, da Staphylome nur in kurzsichtigen Augen aufzutreten scheinen. Vohra und Good beobachteten mit B-Mode-Ultraschall, dass die Wahrscheinlichkeit eines Staphyloms bei stark kurzsichtigen Augen größer ist als bei leicht kurzsichtigen Augen. Darüber hinaus wurde Staphylom häufiger am hinteren Pol des Bulbus (unter Berücksichtigung von Perforationen nach RBA) oder im unteren Bereich des Bulbus (unter Berücksichtigung von Perforationen nach inferioren und temporalen Punktionen, sowohl peri als auch retrobulbär) gefunden. Daher sollte zumindest bei Myopen, bestenfalls bei allen Patienten eine Ultraschallmessung der Augapfelachsenlänge (Biometrie) zur Verfügung stehen. In Fällen eines stark kurzsichtigen Auges (Achsenlänge größer als 26 mm) kann eine Nadelnervenblockade ein erhöhtes Risiko einer Bulbusperforation mit sich bringen, und eine Sub-Tenon- oder topische Nervenblockade ist vorzuziehen. Ungewöhnliche Ursachen einer Augapfelperforation sind fehlplatzierte infraorbitale Nervenblockaden (siehe „Okuloplastische Nervenblockaden“) und Patienten, die unter Propofol-Sedierung niesen (siehe „Sedierung“).
Extraokulare Muskelverletzung
Eine Verletzung eines extraokularen Muskels kann Diplopie und Ptosis verursachen. Mehrere Mechanismen können beteiligt sein, einschließlich einer direkten Verletzung durch die Nadel, die zu einem intramuskulären Hämatom führt, einem hohen Druck als Ergebnis einer Injektion in die Muskelscheide oder einer direkten LA-Myotoxizität.
Direkte extraokulare Myotoxizität
Seit einiger Zeit ist bekannt, dass hohe Konzentrationen von Lokalanästhetika vom Amidtyp, insbesondere Bupivacain, myotoxische Veränderungen der Skelettmuskulatur verursachen. Die extraokularen Muskeln scheinen besonders anfällig zu sein, und zahlreiche Fallberichte über anhaltende Diplopie nach Kataraktoperation wurden darauf zurückgeführt. Bis heute wurde jedoch keine formelle klinische Bewertung der Skelettmuskelfunktion nach einer Augennervenblockade durchgeführt. Bei Affen verursacht eine retrobulbäre Nervenblockade mit 0.75 % Bupivacain typischerweise eine myopathische Reaktion, die nach 14 Tagen ihren Höhepunkt erreicht und nach 27 Tagen weitgehend abgeklungen ist. Bei Kaninchen scheint die Myotoxizität von Bupivacain konzentrationsabhängig zu sein, wobei 0.75 %ige Lösungen umfangreiche und länger anhaltende Schäden hervorrufen, während 0.19 % kaum Anzeichen von kurz- oder langfristigen Schäden hervorrufen. Epinephrinhaltige Lidocain-Lösungen schädigen die Skelettmuskulatur wesentlich stärker als reines Lidocain, sowohl bei Ratten als auch beim Menschen. Tatsächlich wird beim Menschen die Bupivacain-Toxizität der Augenmuskeln absichtlich induziert, um Strabismus zu behandeln. Die Verletzung verläuft in drei Schritten: Zuerst wird der Muskel gelähmt; zweitens scheint sich der Muskel zu erholen; und drittens entwickelt sich eine retraktile Hyperplasie.
Angesichts der Fallberichte und der beeindruckenden und konsistenten pathologischen Beweise aller Arten sowie der vielen tausend Augennervenblockaden, die jedes Jahr durchgeführt werden, ist es überraschend, dass das Phänomen klinisch nicht offensichtlicher ist. Es wurde vermutet, dass postoperative Schmerzen myopathische Veränderungen verschleiern können und dass Augenbeschwerden oder -störungen eher auf die Operation als auf andere Ursachen zurückzuführen sind. Darüber hinaus ist die Tier Es gibt Hinweise darauf, dass in den meisten Fällen eine schnelle Genesung mit vollständiger Geweberegeneration wahrscheinlich ist. In einer anderen Tierstudie war die Schädigung der Skelettmuskulatur durch femorale Nervenblockaden bei jüngeren Ratten schwerwiegender als bei älteren Ratten, sodass möglicherweise auch ältere Menschen weniger anfällig sind.
Basierend auf den begrenzten verfügbaren Beweisen scheint es, dass die extraokulare Myotoxizität wahrscheinlich eine häufigere Begleiterscheinung von Volumennervenblockaden hinter dem Äquator des Auges ist, die allgemein anerkannt ist, und dass sie konzentrationsabhängig ist und mit größerer Wahrscheinlichkeit unter Bupivacain auftritt, aber das überhaupt Klinisch signifikante Nebenwirkungen in der relevanten Patientenpopulation verschwinden normalerweise (aber nicht immer) vollständig innerhalb des Zeitrahmens der Heilung der Operation.
NYSORA-TIPPS
Retrobulbäre Blutung
• Eine retrobulbäre Blutung wird typischerweise durch eine versehentliche arterielle Punktion verursacht. Es kann zu einem kompressiven Hämatom kommen, das die Durchblutung der Netzhaut gefährden kann.
• Zum Zeitpunkt der Blutung muss unbedingt ein Augenarzt anwesend sein, der den Augeninnendruck überwachen und geeignete Maßnahmen ergreifen kann, um die Durchblutung der zentralen Netzhautarterie aufrechtzuerhalten. Auch ein kurzzeitiger Mangel an Durchblutung kann zu dauerhaftem, verheerendem Sehverlust führen.
• Eine chirurgische Dekompression kann erforderlich sein, aber in den meisten Fällen muss die Operation nur verschoben werden.
• Sowohl nach retrobulbärer als auch nach peribulbärer Injektion kann es zu einer Venenpunktion kommen. Sie führt zu nicht komprimierenden Hämatomen, deren Folgen deutlich geringer sind, so dass in den meisten Fällen die Operation fortgesetzt werden kann.
• Ziehen Sie bei Patienten, die Antikoagulanzien (einschließlich Aspirin und ähnliche Medikamente) einnehmen, eine Sub-Tenon- oder topische Anästhesie in Betracht, um das Blutungsrisiko zu minimieren.
Trauma des Sehnervs
Ein direktes Trauma des Sehnervs durch die Nadel ist selten, aber schwerwiegend, da es zur Erblindung führt. Die Computertomographie zeigt normalerweise eine Vergrößerung des Sehnervs, die durch ein intraneurales Hämatom verursacht wird.
Zusammenfassung
Insgesamt besteht eine Komplikationswahrscheinlichkeit von 1–3 %, die häufig eine Verschiebung der geplanten Operation erforderlich macht. Da einige Komplikationen lebensbedrohlich sein können, wenn Patienten nicht sofort wiederbelebt werden, wird empfohlen, dass ein Anästhesist anwesend ist, um den Patienten perioperativ zu überwachen.
NYSORA-TIPPS
Okulokardialer Reflex
• Bradykardie aufgrund einer Reihe von Reizen in oder um die Orbita, wie z. B. Zug auf die extraokularen Muskeln, Druck auf den Augapfel, retrobulbäre Nervenblockade, Augentrauma oder Druck auf Restgewebe nach Enukleation.
• Verursacht auch andere Arrhythmien, einschließlich ventrikulärer Tachykardie und (selten) Asystolie.
• Die relevanten Nervenbahnen sind Äste des Nervus trigeminus (afferent) und des Nervus vagus (efferent). Während es hauptsächlich mit der Stimulation des Augennervs verbunden ist, kann es bei jedem Zweig des Trigeminusnervs auftreten.
• Die Inzidenz ist bei Kindern am höchsten (bis zu 90 % ohne Vorbehandlung mit Atropin).
• Zur Prophylaxe bei Kindern ist Atropin 0.02 mg/kg oder Glycopyrrolat 0.01 mg/kg vor der Operation indiziert.
• Intramuskuläres Atropin ist aufgrund des verzögerten Wirkungseintritts nicht sinnvoll.
• Eine Prophylaxe bei Erwachsenen ist nicht angezeigt.
• Die Behandlung der Bradykardie umfasst das Entfernen des Stimulus oder die Aufforderung an den Chirurgen, die Stimulation zu beenden, die Einleitung intravenöser Anticholinergika (z. B. Atropin 5-10 µg/kg oder Glycopyrrolat 2.5-5 µg/kg) und die Überprüfung der Anästhesietiefe (bei Anwendung von GA). ).
TOPISCHE ANÄSTHESIE
Das Einträufeln von LA-Augentropfen sorgt für eine Hornhautanästhesie und ermöglicht so eine Kataraktoperation durch PhE (Figure 12). Diese Technik ist schnell und einfach durchzuführen und vermeidet die potenziellen Gefahren von Nadeltechniken. Es wurde vermutet, dass das Fehlen von Akinese und Kontrolle des Augeninnendrucks in Verbindung mit der kurzen Dauer dieser Technik die Operation gefährlich machen könnte;90 jedoch scheint diese Beobachtung die wachsende Popularität der Technik nicht beeinträchtigt zu haben. Viele US-Chirurgen scheinen in mehr als 90 % ihrer Fälle eine topische Anästhesie für Routine-PhE zu bevorzugen.
Dennoch sollte die Anwendung der Lokalanästhesie auf unkomplizierte Verfahren beschränkt werden, die von erfahrenen Chirurgen bei kooperativen Patienten durchgeführt werden. In Teilen der Welt, in denen PhE technisch nicht verfügbar ist, und in einigen spezifischen Indikationen, in denen PhE nicht durchführbar ist, ist eine vollständige Akinese immer noch erforderlich, und die Verwendung einer topischen Anästhesie kann fraglich sein.
Was Patienten tatsächlich bevorzugen, darüber gibt es widersprüchliche Angaben. Boezaart hat berichtet, dass Patienten, die zufällig einer dieser Techniken für ein Auge und einer anderen Technik für das andere Auge unterzogen wurden, die retrobulbäre gegenüber der topischen Technik vorzogen, da die Anästhesie bei topischen Ansätzen möglicherweise unvollständig ist (71 % gegenüber 10 %).
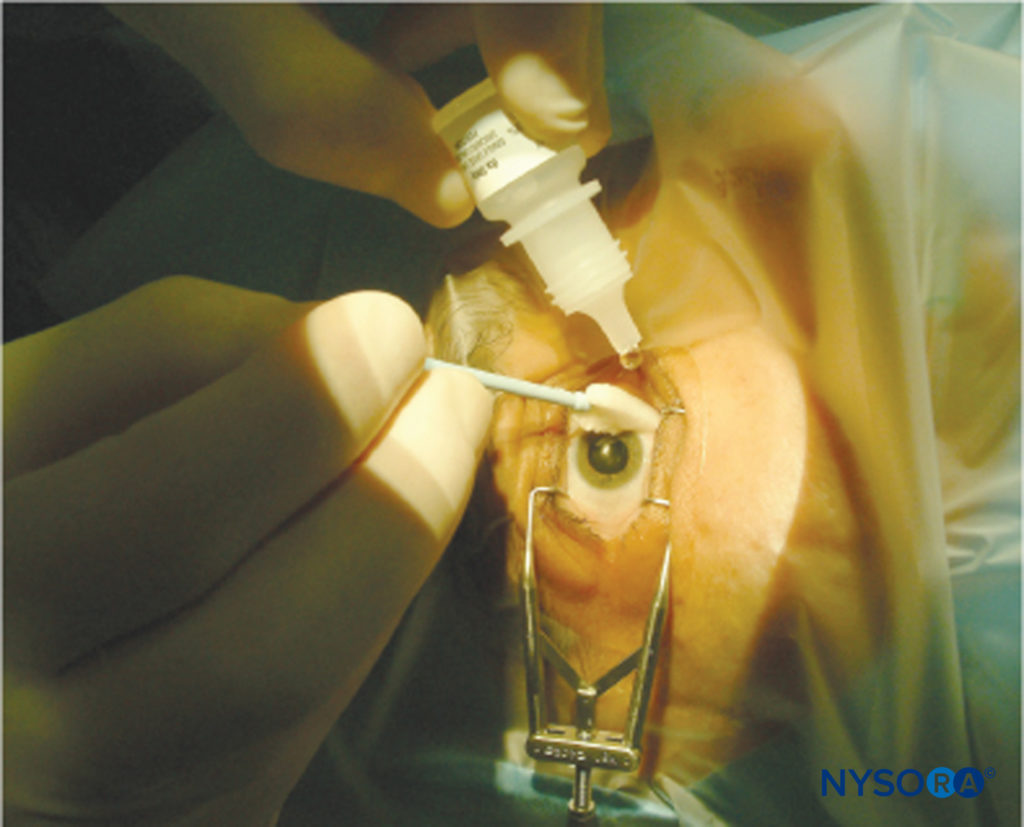
ABBILDUNG 12.Topische Anästhesie.
Die Patienten berichten durchweg von weniger intraoperativen Beschwerden unter Retrobulbär- oder Sub-Tenon-Anästhesie im Vergleich zu topischer Anästhesie. Andererseits zeigt eine Metaanalyse von Zhao et al. berichteten, dass die Patienten mit überwältigender Mehrheit eine topische Anästhesie gegenüber Nadel-Nervenblockaden bevorzugten, und nannten „Angst vor Nadeln“ als Hauptgrund, obwohl sie herausfanden, dass dieselbe Patientenpopulation unter topischer Anästhesie im Vergleich zu Nadel-Nervenblockaden über mehr intraoperative Beschwerden berichtete. In einigen erfahrenen Händen scheint in ausgewählten Fällen überhaupt keine Anästhesie so effektiv zu sein wie eine topische Anästhesie.
Eine intrakamerale Injektion von LA scheint die Analgesie bei einem topischen Ansatz wesentlich zu verbessern. Dabei werden zu Beginn oder während der Operation kleine Mengen (0.1 ml) LA in die Vorderkammer injiziert. Intrakamerale Anästhetika müssen frei von Konservierungsmitteln sein. Es wurden einige Bedenken hinsichtlich der Toxizitätswirkungen von LA auf das Hornhautendothel geäußert, das sich nicht regenerieren kann; Die Sicherheit der intrakameralen Injektion scheint jedoch inzwischen gut belegt zu sein. Einige Autoren haben den analgetischen Nutzen im Vergleich zu einer einfachen topischen Anästhesie in Frage gestellt, und tatsächlich scheint der Grad der Analgesie nicht mit der intrakameralen LA-Konzentration zu korrelieren. Nichtsdestotrotz ist die Kombination aus topischer plus intrakameraler Anästhesie derzeit die Technik, die von Augenchirurgen in den USA am meisten bevorzugt wird.
Das Einführen von in LA getränkten Schwämmen in die Bindehautfornices wurde vorgeschlagen. Die Verwendung von Lidocain-Gelee anstelle von Augentropfen scheint die Qualität der Analgesie des vorderen Segments zu verbessern und wird immer beliebter, um den Patientenkomfort unter topischer Anästhesie zu verbessern.
Direkte Hornhautepithel-Toxizität von topischen Anästhetika
Aus Tierversuchen ist seit einiger Zeit bekannt, dass die wiederholte Anwendung praktisch aller topischen Anästhetika ein gewisses Maß an vorübergehender Hornhautepitheltoxizität verursacht, die makroskopisch erkennbar ist, einschließlich einer reversiblen Hornhautverdickung und -trübung. Schon bei einer einzigen topischen Anwendung können Veränderungen sichtbar sein, und es kann mehr als eine Stunde oder länger dauern, bis sie sich erholen. Beim Menschen ist der Missbrauch topischer Anästhetika eine bekannte Ursache für schwere Keratopathien bei Lichtbogenschweißern und Metallarbeitern und sogar bei Patienten, die ihre „Komforttropfen“ nach refraktiver Keratektomie überstrapazieren.
Vorübergehende Hornhautödeme wurden bei Patienten beobachtet, die sich einer Kataraktoperation unter topischem Ropivacain oder Lidocain unterzogen. Fernández et al. überprüften den Zustand des Hornhautepithels durch Spaltlampenuntersuchung am Tag nach einer Kataraktoperation unter topischem Levobupivacain oder Lidocain. Sie fanden leichte epitheliale Veränderungen bei 17–22 % der Patienten und Anzeichen einer signifikanten Epithelschädigung (punktförmig) bei 2.4–5.8 %; Es wurden jedoch keine Daten darüber bereitgestellt, wie, wann oder ob diese Änderungen behoben wurden.
Dennoch wurden bis heute keine Fälle von schwerer Keratopathie im Zusammenhang mit der routinemäßigen Verabreichung von Lokalanästhetika bei Augenoperationen berichtet. Der derzeitige relative Mangel an harten klinischen Daten kann teilweise die Vielfalt der Praxis auf allen Kontinenten erklären, da Praktiker möglicherweise interpretieren, welche Daten vorhanden sind, um ihre eigenen Präferenzen zu bestätigen. Angesichts der wachsenden Popularität der Technik (insbesondere in den USA) könnte man annehmen, dass, wie bei der extraokularen Myotoxizität, jede klinisch signifikante Wirkung vorübergehend ist und durch die Auswirkungen einer Operation während der Rekonvaleszenz maskiert und/oder darauf zurückgeführt werden kann.
SUBKONJUNKTIVALE ANÄSTHESIE
Die subkonjunktivale Injektion von LA, eine Technik, die vielen Anästhesisten relativ ungewohnt ist, ermöglicht eine Anästhesie des vorderen Segments ohne Akinese. Auch als „perilimbalische“ Anästhesie bekannt, ist sie tatsächlich eine Form der episkleralen Injektion und kann auch als „sehr anteriore“ oder „sehr oberflächliche“ Sub-Tenon-Nervenblockade angesehen werden. Diese Nervenblockade ist nützlich bei Katarakt-, Pterygium- und oberflächlichen Glaukomoperationen. Nach Vorbehandlung mit einem Tropfen Lokalanästhetikum wird die superotemporale oder inferotemporale Bindehaut mit einer feinlumigen (27- bis 30-Gauge-)Nadel mindestens 5–8 mm vom Limbus abgehoben (Figure 13). Ein Operationsmikroskop oder eine Lupe können verwendet werden, um Bindehautgefäße und Hämatome zu vermeiden. Sobald sich die Nadel unter der Bindehaut befindet, verursachen 0.5–0.8 ml Lokalanästhetikumlösung eine Chemosis, die mit sanftem, konstantem Druck entweder mit den Fingern oder einem zweckspezifischen Gewicht oder Ballon dispergiert wird. Hyaluronidase kann hinzugefügt werden, um die Ausbreitung der Lösung und die Auflösung der Chemosis zu unterstützen. Im Vergleich zur retrobulbären Injektion ist diese Technik weniger schmerzhaft und reduziert die Notwendigkeit einer zusätzlichen Anästhesie während einer Kataraktoperation. Eine Injektion an der superotemporalen Bindehaut scheint weniger schmerzhaft zu sein als eine Injektion an der inferotemporalen Bindehaut. Die subkonjunktivale Injektion führt zu zuverlässigen und erheblichen Konzentrationen des Lokalanästhetikums im Kammerwasser.
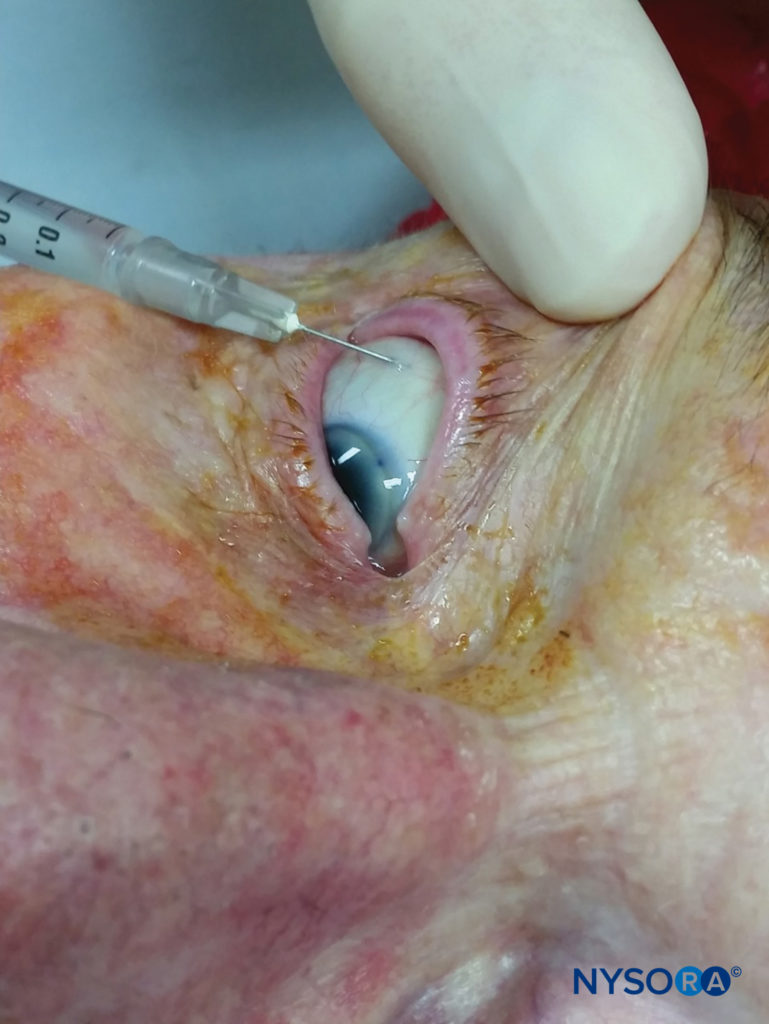
ABBILDUNG 13. Subkonjunktivaler Block.
Okuloplastische Nervenblöcke
Viele okuloplastische Eingriffe (Figure 14) kann unter örtlicher Betäubung durchgeführt werden. Angesichts der empfindlichen Innervation des Gesichts werden diese Nervenblockaden jedoch am besten unter einer Art vorübergehender, tiefer Sedierung (z. B. einer kleinen intravenösen Dosis Propofol) durchgeführt, außer bei sehr stoischen Patienten. Beachten Sie auch, dass eine gezielte Blockade einzelner Nerven zwar nützlich ist, es jedoch häufig zu einer erheblichen Überschneidung der sensorischen Versorgung kommt. Je nach Lokalisation und Ausmaß der geplanten Operationswunde kann mehr als eine Art von Nervenblockade erforderlich sein, und es kann eine zusätzliche lokale Infiltration erforderlich sein. Die meisten Augenchirurgen sind daran gewöhnt.
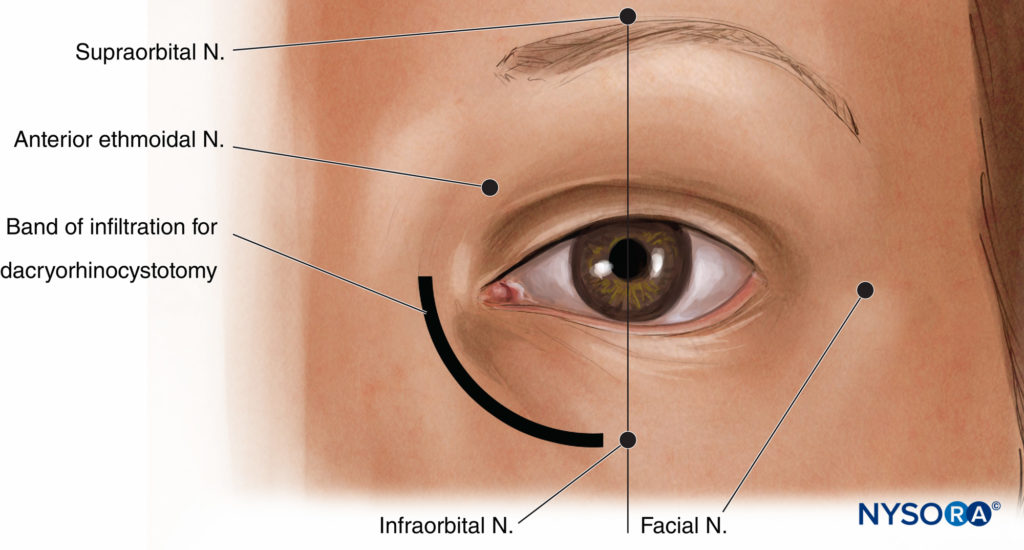
ABBILDUNG 14. Orientierungspunkte für okuloplastische Nervenblockaden.
Ober- und Unterlid-Nervenblockaden
Eingriffe wie obere und untere Blepharoplastik und Ektropiumreparatur können unter sanfter subkutaner lokaler Infiltration der Basis des Operationslids durchgeführt werden. Bestimmte Eingriffe erfordern, dass der Chirurg das Augenlid unter tiefer Sedierung umstülpt und distal zur Halbmondfalte infiltriert.
Gesichtsnervenblockade
Gelegentlich ist eine Nervenblockade der periokulären Äste des Gesichtsnervs erforderlich, um übermäßiges Blinzeln während einer Augenoperation zu verhindern. Zu den klassischen Ansätzen gehören die Techniken von Van Lint und O'Brien; Atkinson hat eine modifizierte Technik beschrieben, deren Varianten heute wahrscheinlich am beliebtesten sind. Ein Bläschen Lokalanästhetikum wird ca. 2–3 cm lateral des lateralen Randes der Orbita auf Höhe des lateralen Augenwinkels angehoben, der sich irgendwo zwischen den Stellen des distaleren Van-Lint- und des proximaleren O'Brien-Ansatzes befindet. Zwei Radien lokaler Infiltration werden dann ober- und unterhalb von diesem Punkt injiziert, wodurch ein „V“ entsteht, das die Fasern des Gesichtsnervs erfasst. Insgesamt 5 ml sind in der Regel mehr als ausreichend.
Supratrochleäre/supraorbitale Nervenblockade
Nervenblockaden der N. supraorbitalis und N. supratrochlearis, Äste des N. ophthalmicus, sind nützlich für Eingriffe, die den Bereich des oberen Augenlids unmittelbar an oder über der Augenbraue betreffen. Die supraorbitale Kerbe ist normalerweise etwa 2–3 cm von der Mittellinie entfernt entlang des medialen Teils des oberen Rands der Augenhöhle zu spüren, normalerweise in einer Linie mit der Pupille des Patienten. Durch Druck auf diese Kerbe können oft Parästhesien ausgelöst werden. Ein Volumen von 2 ml Lokalanästhetikum sollte den Bereich unmittelbar um die Augenbraue, das obere Augenlid und die untere Stirn etwas anästhesieren; Es ist jedoch normalerweise auch notwendig, den N. supratrochlearis zu blockieren, indem ein mediales Infiltrationsband (zusätzliche 2–3 ml) von der Kerbe zur Mittellinie und etwa 1–2 cm seitlich verlegt wird, um laterale supraorbitale Fasern zu erfassen, die durchtreten können ein separates Foramen.
Infraorbitale Nervenblockade
Der N. infraorbitalis, ein Hauptast des N. maxillaris, versorgt das untere Augenlid und den Boden der Augenhöhle mit Empfindungen. Es tritt durch das infraorbitale Foramen ins Gesicht aus, das sich zuverlässig direkt unter dem unteren Augenhöhlenrand befindet, sowohl in einer Linie mit der Pupille als auch mit der supraorbitalen Kerbe. Ein Volumen von 2–3 ml Lokalanästhetikum ist zu diesem Zeitpunkt in der Regel mehr als ausreichend. Bei der traditionellen Herangehensweise an diese Nervenblockade wird die Nadel leicht nach oben gerichtet, um sie an der Ausrichtung des Infraorbitalkanals auszurichten; Beachten Sie jedoch, dass bei dieser Technik mindestens zwei Fälle von unbeabsichtigter Bulbuspenetration berichtet wurden.
Nasoziläre/infratrochleäre/anteriore Ethmoidalnervenblockade
Der N. nasocilaris ist ein Ast des N. ophthalmicus und versorgt über seine intratrochleären und vorderen Siebbeinäste die mediale Wand der Orbita, den proximalen Tränensack, den proximalen Tränennasengang, die Schleimhaut der Nasenhöhle und vieles davon die Haut der Nase. Dieser Nerv wird durch eine Injektion von 2–3 ml Lokalanästhetikum blockiert, indem eine feine Nadel senkrecht zur medialen Wand der Augenhöhle ungefähr in einer Linie mit dem Nasenrücken bis zu einer Tiefe von etwa 25 mm eingeführt wird. Dies entspricht dem Foramen, durch das der N. ethmoidalis anterior die Orbita verlässt. Es ist wichtig, dass die Nadel ungehindert bis zur Injektionsstelle absinkt, da die Orbitawand auf dieser Höhe dünn ist und eine Perforation der Siebbein- und sogar Keilbeinhöhlen durchaus möglich ist.
Lokalanästhesie für Tränenwegschirurgie
Lokalanästhesie für Dacryorhinocystostomie und andere Eingriffe, die den Tränenapparat betreffen, ist durch eine Kombination aus topischer Anästhesie der Nasenhöhle (für die Nasenäste des vorderen und hinteren Siebbeins, der N. sphenopalatine und nasopalatine), einer Blockade des N. nasociliaris und eines N. infraorbitalis möglich Block und ein kurzes subkutanes Infiltrationsband entlang der Nasenbasis von der Höhe des medialen Augenwinkels bis zur Höhe des Foramen infraorbitale.
VERWENDUNG VON AUGEN-NERVEN-BLOCK FÜR POSTOPERATIVE ANALGESIE
Regionalanästhesie, insbesondere die Sub-Tenon-Nervenblockade, wurde zur Behandlung von postoperativen Schmerzen vorgeschlagen.122 Dies ist jedoch nicht für Operationen am vorderen Augenabschnitt erforderlich, die normalerweise zu minimalen oder keinen postoperativen Beschwerden führen.
NYSORA-TIPPS
Postoperative Schmerzen
• Erhebliche Schmerzen, die nach einer Kataraktoperation auftreten, sind ungewöhnlich und sollten den Verdacht auf erhöhten Augeninnendruck, schwere Entzündung oder Infektion aufkommen lassen; das Auge sollte von einem Augenarzt untersucht werden.
• Postoperative Schmerzen sind wahrscheinlicher nach einer Operation des hinteren Segments. Die Verwendung eines retrobulbären, peribulbären oder Sub-Tenon-Verweilkatheters wurde vorgeschlagen, um die intraoperative Anästhesie zu verbessern, die postoperative regionale Analgesie zu verlängern und hartnäckige Augenschmerzen zu behandeln.
WAHL DER LOKALEN ANÄSTHETISCHEN UND ADJUVANTMITTEL
Alle verfügbaren LAs wurden zur Augennervenblockade verwendet, entweder allein oder als Kombination von zwei Wirkstoffen. Die am häufigsten verwendeten injizierten LAs sind Lidocain, Bupivacain, Ropivacain, Mepivacain oder eine Kombination aus zwei davon. Die Wahl der LAs sollte auf den pharmakologischen Eigenschaften und der Verfügbarkeit der Medikamente basieren, wobei die primäre Überlegung das Erfordernis eines schnellen Wirkungseintritts (Lidocain, Mepivacain), einer anhaltenden Wirkung oder einer postoperativen verbleibenden Nervenblockade für Analgesie (Ropivacain, Bupivacain) oder Akinesie ist (höhere Konzentration). Da die injizierte LA-Menge normalerweise gering ist (3–11 ml), ist die systemische Toxizität kein großes Problem.
Septocain (Articain) ist ein relativ neuartiges LA vom Amidtyp, das häufig in der Zahnheilkunde verwendet wird, mit einer zunehmenden Verwendung bei Augennervenblockaden. Es hat einen schnelleren Wirkungseintritt als Bupivacain/Lidocain-Präparate bei peribulbären und Sub-Tenon-Nervenblockaden und führt, da es leichter als andere LAs durch das Gewebe zu diffundieren scheint, oft zu einer dichteren Nervenblockade. Zumindest in der Zahnanästhesie scheint es keinen klinischen Vorteil von 4 % gegenüber 2 % Articain zu geben. Trotz Bedenken hinsichtlich seines neurotoxischen Potenzials in Tierversuchen scheint es keinen schlüssigen Beweis dafür zu geben, dass es toxischer ist als andere hochkonzentrierte LAs.
Hyaluronidase ist ein Enzym, das weithin verwendet wird, um die Ausbreitung von Lokalanästhetika durch das Bindegewebe zu erleichtern und dadurch sowohl den Beginn als auch die Erfolgsrate der Regionalanästhesie für das Auge zu verbessern. Ein weiterer Vorteil ist eine verringerte Inzidenz von postoperativem Strabismus im Zusammenhang mit seiner Verwendung, möglicherweise durch die Begrenzung der LA-Myotoxizität aufgrund seiner schnelleren Ausbreitung.
Einige Autoren sind hinsichtlich des wirklichen Nutzens von Hyaluronidase bei der Verbesserung der Akinese weniger zuversichtlich. Es gibt auch erhebliche Bedenken hinsichtlich seines allergenen Potenzials; diese können jedoch auf die Verunreinigungen zurückzuführen sein, die traditioneller tierischer Hyaluronidase eigen sind; Neuere humane rekombinante Produkte haben sich nicht nur als wirksamer erwiesen, sondern weisen auch eine höhere Enzymreinheit auf und sind praktisch frei von Überempfindlichkeitsreaktionen. Es scheint, dass Adjuvantien wie Hyaluronidase weniger populär werden, da die Anforderungen an Akinesie nachlassen. Dennoch kann Hyaluronidase in Situationen, in denen Akinesie erforderlich ist, immer noch eine wichtige Rolle spielen.
α2-adrenerge Agonisten sind Augenärzten als topische Mittel bekannt, die den Augeninnendruck beim Glaukom senken.
Clonidine Es wurde gezeigt, dass es die intraoperative Anästhesie und die postoperative Analgesie verbessert, wenn es bei einer Reihe von Augennervenblockaden zum LA hinzugefügt wird. Bei einer Dosis von 1 µg/kg erhöht Clonidin nicht die Inzidenz systemischer Nebenwirkungen wie Hypotonie oder übermäßige Sedierung. Darüber hinaus kann es helfen, intraoperative arterielle Hypertonie zu verhindern und den Augeninnendruck zu senken. Dexmedetomidin, ein höher selektiver α2-Agonist, wurde zunehmend als wirksames Adjuvans bei peripheren Nervenblockaden, einschließlich der Sub-Tenon-Nervenblockade, verwendet. Es wurde vorgeschlagen, dass die Zugabe von α2-Agonisten eine chirurgische Anästhesie bei niedrigeren Konzentrationen von LA ermöglichen und dadurch einschränken könnte
LA-induzierte Myotoxizität. Es sollte beachtet werden, dass alle bisherigen Studien zu α2-Adjuvantien relativ wenig aussagekräftig waren und, obwohl dies ein vielversprechendes Studiengebiet ist, wesentlich höhere Stichprobenumfänge erforderlich sind. Adrenalin wird manchmal verwendet, um die Dauer der Augennervenblockade zu verlängern. Die Verfügbarkeit von langwirksamen LAs und die Angst vor Vasospasmus mit nachfolgender retinaler Ischämie haben jedoch ihre Verwendung verringert. „Wipe-out“ (ein plötzlicher totaler Sehverlust, der nicht offenkundig mit einer Augenerkrankung zusammenhängt) ist ein seltenes, aber ernstes Risiko, insbesondere bei Glaukompatienten. LA-Lösungen, die Epinephrin enthalten, wurden als beitragender Faktor ins Spiel gebracht.
Alkalisierung von Lokalanästhesielösungen wurde vorgeschlagen, um Schmerzen während der Injektion zu lindern und das Einsetzen von Nervenblockaden zu beschleunigen; seine Wirksamkeit bleibt jedoch unbewiesen. Andere Hilfsstoffe wurden vorgeschlagen, haben aber keine Popularität erlangt. Kleine Dosen eines Muskelrelaxans können die Akinesie verstärken, es wurden jedoch Bedenken hinsichtlich ihres potenziellen Risikos für systemische Wirkungen geäußert.
Opioide scheinen über einen regionalen ophthalmischen Weg nicht wirksamer zu sein als über eine systemische Verabreichung.
Das Erwärmen des LA kann Schmerzen bei der Injektion verringern und die Wirksamkeit der Nervenblockade verbessern, obwohl diese Vorteile klinisch nicht relevant zu sein scheinen.
WER SOLLTE AUGEN-NERVENBLOCKIERUNGEN DURCHFÜHREN?
Seit den 1980er Jahren beschäftigen sich zunehmend Anästhesisten mit Augennervenblockaden, die zuvor von Chirurgen durchgeführt wurden. In einigen Ländern stehen jedoch keine Anästhesisten zur Verfügung, und Chirurgen müssen die Nervenblockade selbst behandeln. In anderen Ländern überwachen Anästhesisten nur die Narkoseversorgung, während der Chirurg die Nervenblockade durchführt. In vielen entwickelten Ländern (z. B. Frankreich und Australien) sind Anästhesisten häufig für die Verabreichung von Augennervenblockaden verantwortlich. Dasselbe galt für das Vereinigte Königreich; Jüngste Kostenbeschränkungen haben Manager jedoch gezwungen, die Rolle des Anästhesisten bei elektiven ophthalmologischen Eingriffen, die keine Vollnarkose erfordern, zu überdenken. Derzeit gibt es keine harten Daten, die die Vorstellung stützen oder widerlegen, dass es für diese Patientengruppe sicherer ist, den Anästhesisten anstelle des Chirurgen Augennervenblockaden durchführen zu lassen oder sogar den Anästhesisten in Anwesenheit zu haben. Die verfügbare Literatur deutet jedoch darauf hin, dass Anästhesisten bei entsprechender Ausbildung Augennervenblockaden mit dem gleichen Maß an Sicherheit durchführen können wie bei anderen Regionalanästhesietechniken. Es ist zeitsparender, wenn eine erfahrene Person Nervenblockaden durchführt, während eine andere operiert, und es gibt einen theoretischen Vorteil, wenn eine Person mit Erfahrung in der Wiederbelebung im unwahrscheinlichen Fall einer lebensbedrohlichen Komplikation anwesend ist (was sich, wenig überraschend, immer dann in einen tatsächlichen Vorteil verwandelt eine solche Komplikation auftritt).
PERIOOPERATIVES MANAGEMENT VON PATIENTEN MIT AUGEN-NERVENBLOCKIERUNG
Patientenauswahl und -bewertung
Ältere Patienten, die sich einer Augenoperation unterziehen, haben häufig Begleiterkrankungen wie Diabetes mellitus, Bluthochdruck, koronare Herzkrankheit oder Herzinsuffizienz. Eine präoperative Beurteilung sollte routinemäßig durchgeführt werden, um sicherzustellen, dass gleichzeitig bestehende Erkrankungen angemessen gut unter Kontrolle sind. Trotz der geringen Morbidität und Mortalität im Zusammenhang mit ophthalmischer Lokalanästhesie sollten die Patienten sorgfältig auf ihre Eignung für eine Operation untersucht werden. Patienten mit schwerer Kyphose oder Skoliose stellen offensichtliche praktische Probleme für die mikroskopische Chirurgie dar. Auch Patienten, die aufgrund von Herz- oder Atemwegsinsuffizienz, neurologischen Erkrankungen oder Demenz möglicherweise nicht für die erforderliche Zeit flach liegen können, sind eine Herausforderung. Nach dem Abdecken sind Patienten mit hochgradiger Taubheit möglicherweise nicht in der Lage, auf intraoperative Befehle zu reagieren, es sei denn, sie wurden präoperativ sorgfältig gebrieft.
Aufklärung der Patienten
Angesichts der potenziellen Probleme einer übermäßigen Sedierung (siehe unten) ist ein empathisches und interaktives präoperatives Briefing ein nützliches Instrument, um sowohl Angstzustände abzubauen als auch die Zusammenarbeit während einer Augenoperation zu optimieren. Den Patienten sollte in einer Sprache, die ihrem Verständnis entspricht, eine klare Erklärung darüber gegeben werden, was mit ihnen gemacht wird, was sie wahrscheinlich erleben werden und was sie möglicherweise während der Operation tun müssen.
Netzwerk Performance
Die intraoperative Überwachung sollte eine grundlegende Überwachung umfassen (dh Elektrokardiogramm, Pulsoximetrie und automatisierte nichtinvasive Blutdruckmessung). Für jede invasive Anästhesietechnik ist ein intravaskulärer Zugang erforderlich.
Beruhigung
Augenchirurgie (z. B. Kataraktoperation) birgt ein geringes Risiko für perioperative Morbidität und Mortalität. Eine Augennervenblockade ist mit einer geringeren perioperativen Morbidität verbunden als eine Vollnarkose, die für Augenoperationen verwendet wird, vorausgesetzt, dass eine starke Sedierung vermieden wird. Bei Augenoperationen unter LA treten häufig Angstzustände und Restschmerzen auf. Vollkommene Unbeweglichkeit ist erforderlich, und das Vorhandensein von Abdecktüchern über dem Kopf erhöht die Angst des Patienten und beeinträchtigt den Zugang zu den Atemwegen. Der Patient sollte so bequem wie möglich gelagert werden, mit ausreichend Platz, um ein freies Atmen zu ermöglichen. Eine intraoperative Sedierung mit vernünftigen Dosen von Beruhigungsmitteln kann verwendet werden, um Angst und Schmerzen zu begrenzen. Eine übermäßige Sedierung kann jedoch zu Unruhe, Schlafen, Schnarchen oder Atemdepression führen, was bei fehlendem Atemwegszugang eine erhebliche intraoperative Herausforderung darstellt. Die Aufrechterhaltung eines sinnvollen Patientenkontakts ist von größter Bedeutung, um Katastrophen zu vermeiden, die bei desorientierten oder streitsüchtigen Patienten während der Operation auftreten können.
Ein weiteres interessantes und gefährliches Phänomen im Zusammenhang mit ophthalmischen Nadel-Nervenblockaden, die unter Propofol-Sedierung durchgeführt werden, ist unfreiwilliges Niesen, das bei bis zu einem Fünftel der Patienten während der Injektion auftreten kann; Diese Reaktion ist visusbedrohend, da sie zu einer versehentlichen Augapfelperforation führen kann. Es tritt eher bei Patienten auf, die männlich sind, eine Vorgeschichte von photischem Niesen (Niesen bei plötzlicher Einwirkung von hellem Licht oder Sonnenschein) haben, unter tieferer Sedierung stehen oder die gleichzeitig Midazolam erhalten. Es scheint nicht bei Patienten aufzutreten, die sich einer Nervenblockade mit Remifentanil-Sedierung oder gar keiner Sedierung unterziehen. Das Bewusstsein für dieses Phänomen sollte den Bediener besser darauf vorbereiten, die Nadel zur Nervenblockade sofort zurückzuziehen, wenn ein Niesen bevorsteht, und möglicherweise seine derzeitige Sedierungspraxis überdenken. Dexmedetomidin, ein hochselektiver α-Agonist, gewinnt als Beruhigungsmittel in einer Reihe von klinischen Situationen, einschließlich Augenchirurgie, an Popularität.
Müssen Patienten mit Augennervenblockade fasten?
Fastenpraktiken für Patienten mit Eingriffen unter topischer, lokaler oder regionaler Nervenblockade haben sich in den letzten Jahren weiterentwickelt. In der komplexen Maschinerie der öffentlichen Arztpraxis führt die gut gemeinte und traditionelle „NPO ab Mitternacht“-Doktrin oft dazu, dass Patienten weit über 12 Stunden fasten. Zusätzlich zu einer erhöhten Wahrscheinlichkeit von postoperativer Übelkeit und Erbrechen kann unangemessen langes Fasten Beschwerden und Leiden sowie Dehydratation und Stoffwechselstörungen verursachen, die alle Patienten (insbesondere Kinder und ältere Menschen) unruhig und unkooperativ machen können. Obwohl es einen offensichtlichen theoretischen Grund für das Fasten vor einem chirurgischen Eingriff gibt, wurden darüber hinaus keine Fälle von Aspiration unter örtlicher Betäubung während Kataraktoperationen berichtet. Die gemeinsame Ansicht der gelehrten Colleges im Vereinigten Königreich ist, dass bei Patienten, die sich einer Augenoperation ohne Sedierung unterziehen, im Allgemeinen kein Fasten erforderlich ist. Darüber hinaus hat mindestens ein erfahrenes ophthalmologisches Zentrum bei über 0.5 nicht nüchternen Patienten ohne Zwischenfälle Nervenblockaden unter „vernünftigen Dosen“ (2–5000 mg) intravenös verabreichtem Midazolam durchgeführt. Wenn jedoch erwartet wird, dass entweder zur Durchführung der Nervenblockade oder während der Operation eine tiefe Sedierung oder Vollnarkose, wie kurz auch immer, erforderlich sein wird, bleibt das standardmäßige präoperative Fasten eine sinnvolle Voraussetzung, und gegebenenfalls sollten systemische Maßnahmen geprüft werden Minimieren Sie unangemessen langes Fasten. Wo Fasten nicht routinemäßig erforderlich ist, stellt sich ein kleiner Teil der Problempatienten nüchtern zur Operation vor, bei denen jedoch die Notwendigkeit einer tiefen Sedierung offensichtlich wird, sobald sie sich im Operationssaal befinden. Einzelne Institutionen müssen die Prävalenz dieses Phänomens prüfen und entsprechende Kosten- und Risiko-Nutzen-Entscheidungen treffen. Eine umfassende und mitfühlende präoperative Patienteneinweisung kann eine wichtige Rolle bei der Minimierung dieses Problems spielen.
Ist bei Patienten mit Augennervenblockade ein intravenöser Zugang erforderlich?
In den letzten Jahren haben viele Zentren, insbesondere diejenigen, die ambulante Augeneingriffe durchführen, die traditionelle Anforderung aufgegeben, einen IV-Zugang für alle chirurgischen Eingriffe zu sichern, vorausgesetzt, dass die Eingriffe unter „nadelloser“ Anästhesie (d. h. topische Anästhesie oder Sub-Tenon-Nerv) durchgeführt werden Block). Laut einer gemeinsamen Erklärung des Royal College of Anesthetists und des Royal College of Ophthalmologists im Vereinigten Königreich „ist ein intravenöser Zugang … unerlässlich bei peribulbären und retrobulbären Nervenblockaden und wenn eine intraoperative Sedierung verwendet wird“ und „empfohlen für lange/komplexe Fälle, sub -Tenon-Nervenblockaden und Patienten mit schlechtem Allgemeinzustand.“ Diesbezüglich stimmt der Autor mit Guise überein, wenn er die folgenden Beobachtungen macht: (1) Eine Sedierung kann gelegentlich sehr kurzfristig von Patienten auch unter topischer Anästhesie erforderlich sein, und ein vorheriger IV-Zugang macht eine rechtzeitige Sedierung einfacher und weniger belastend; (2) vasovagale und andere rhythmische Reaktionen können, auch wenn sie gelegentlich auftreten, ebenfalls auftreten, wobei in diesem Fall ein IV-Zugang bereits in situ sowohl für den Patienten als auch für das Beatmungsgerät von Vorteil ist; und (3) es ist eine umsichtige klinische Vorsichtsmaßnahme und kein wirkliches Problem, wenn eine Person mit Erfahrung in der intravenösen Kanülierung (z. B. ein Anästhesist) anwesend ist.
Augennervenblockaden und der antikoagulierte Patient
Traditionell trafen Anästhesisten oft eine formelhafte Entscheidung, ob eine ophthalmologische regionale Nervenblockade durchgeführt werden sollte (was normalerweise eine retrobulbäre oder peribulbäre Nervenblockade war), basierend auf den Ergebnissen eines Blutgerinnungsprofils und durch die Festlegung eines willkürlichen Grenzwerts (z international normalized ratio [INR] von 1.5–2.0 oder einer Thrombozytenzahl von 50–100). Heutzutage gibt es jedoch nicht nur eine Vielfalt an gerinnungshemmenden Therapien (von denen sich einige einer einfachen Bewertung entziehen), sondern auch eine Reihe anästhetischer Managementoptionen. Darüber hinaus können die Risiken des Absetzens der Antikoagulanzientherapie bei einigen Patienten die Risiken einer perioperativen Blutung bei vollständiger Antikoagulation überwiegen. Folglich gibt es keinen klaren Algorithmus für das Management von „Patienten, die sich einer Augenoperation unterziehen und Antikoagulanzien einnehmen“. Am besten treffen Sie jeweils eine ausgewogene Nutzen-Risiko-Entscheidung anhand einiger grundsätzlicher Fragen:
• Welche(s) Antikoagulans(e) nimmt der Patient ein? Mittlerweile gibt es eine Vielzahl von Agenten. Während es etablierte Behandlungsstrategien für Medikamente wie Warfarin und Heparin gibt, sind die Strategien für andere weniger einfach.
Dabigatran beispielsweise ist ein neuartiges orales Antikoagulans mit Langzeitwirkung ohne direktes Gegenmittel. Das perioperative Management potenzieller Blutungen bei Patienten, die dieses Medikament einnehmen, gibt derzeit Anlass zu großer Sorge, einschließlich derjenigen, die sich einer Augenoperation unterziehen. Da derzeit keine Daten zu Patienten mit Dabigatran vorliegen, die sich einer Augennervenblockade, einschließlich einer Sub-Tenon-Nervenblockade, unterziehen, lauten die aktuellen Empfehlungen, das Medikament zwei bis fünf Tage vor Durchführung der Nervenblockade und Operation abzusetzen.
• Warum wird der Patient antikoaguliert? Gelegentlich initiieren Patienten selbst die Einnahme von Aspirin (z. B. weil sie in einer Zeitschrift darüber gelesen haben). Es ist üblich, dass Patienten wegen akut einsetzendem Vorhofflimmern, das sich spontan zurückbildet, mit Warfarin behandelt werden. Solche Situationen machen es einfacher, das Absetzen des Medikaments in Betracht zu ziehen, als sich dafür zu entscheiden, die Nervenblockade nicht durchzuführen.
• Gehört der Patient zu einer Hochrisikogruppe (z. B. mit einer dokumentierten Vorgeschichte von Thromboembolien)? Häufig besteht nicht nur eine eindeutige klinische Indikation zur Antikoagulation, sondern auch ein deutlich erhöhtes Risiko bei nicht korrekter perioperativer Antikoagulation und damit eine zwingendere Notwendigkeit, eine Technik anzuwenden, die keine Anpassung der Antikoagulationstherapie des Patienten erfordert. Wenden Sie sich im Zweifelsfall an das medizinische Team, das den Patienten mit einer gerinnungshemmenden Therapie begonnen hat.
• Was sind die relativen Blutungsrisiken des vorgeschlagenen Verfahrens? Hier sollte das Team sowohl die chirurgischen als auch die anästhetischen Verfahren berücksichtigen. Okuloplastische und Glaukomoperationen bergen tendenziell ein höheres Blutungsrisiko, während die meisten PhE- und vitreoretinalen Eingriffe unter vollständiger Antikoagulation durchgeführt werden können (besprechen Sie jedoch den Einzelfall mit dem Chirurgen, da die Entscheidung letztendlich bei ihm liegt).
Im Allgemeinen gelten topische, subkonjunktivale und Sub-Tenon-Nervenblockaden als risikoarm, und die bisher begrenzte Evidenz spricht dafür, mit diesen Techniken fortzufahren, ohne die routinemäßige gerinnungshemmende Therapie des Patienten zu verändern. Studien mit geringer Aussagekraft deuten darauf hin, dass kleinere Blutungskomplikationen wie subkonjunktivale Hämatome bei Patienten, die Aspirin, Warfarin oder Clopidogrel einnehmen, häufiger bei Sub-Tenon-Nervenblockaden auftreten, größere Komplikationen wie visusbedrohende Blutungen jedoch nicht. Retrobulbäre und peribulbäre Nervenblockaden gelten als Hochrisiko.
• Was sind die chirurgischen Voraussetzungen für die Anästhesie? Wenn eine Akinese für die Operation des vorderen Segments nicht erforderlich ist, sind topische oder subkonjunktivale Techniken attraktiver. Wenn eine Anästhesie des hinteren Segments und/oder Akinese erforderlich ist und keine anderen Kontraindikationen vorliegen, wird die Sub-Tenon-Nervenblockade jetzt als die sicherste Option angesehen.
• Ist es ein elektiver Fall oder ein echter Notfall? Wenn Zeit für einen schrittweiseren Ansatz bleibt, der die Verwendung von Gegenmitteln und prothrombotischen Mitteln vermeidet, sollte diese Gelegenheit genutzt werden.
Arbeiten mit High-Volume-Chirurgen
Das sichere und effiziente Führen einer Kataraktliste mit hohem Durchsatz (20 oder mehr Patienten pro Tag) ist sowohl eine Wissenschaft als auch eine Kunstform, die nicht nur vollendete individuelle technische Fähigkeiten, sondern auch gute Team- und Kommunikationsfähigkeiten sowie ein Auge für ergonomische Details erfordert. Ein guter Chirurg wird alle Mitglieder seines Operationsteams in die Planung und Ausführung der Liste einbeziehen. Die Rolle des Anästhesisten besteht darin, das Team sowohl technisch als auch taktvoll zu unterstützen, das gesamte Team zu überwachen und zu signalisieren, wann das Team langsamer werden oder sogar aufhören sollte. Standardisierung, wo immer möglich – von der Rollenzuweisung und der Positionierung des Patientenwagens bis hin zum Vokabular, das zur Beschreibung von Geräten und Verfahren verwendet wird – hilft, Aktivitäten zu rationalisieren und Abweichungen von der Routine hervorzuheben. Die Verwendung einer modifizierten Sicherheits-Checkliste der Weltgesundheitsorganisation (WHO) in einer schnelllebigen Augenoperation kann ebenfalls dazu beitragen, Anomalien zu erkennen und Fehler zu reduzieren. Regelmäßiges Feedback und Diskussion der Einzel- und Teamleistung tragen dazu bei, Kaizen zu fördern: die Annäherung an Perfektion durch kleine, kontinuierliche, inkrementelle Verbesserungen im Laufe der Zeit.
ZUSAMMENFASSUNG
In Industrieländern gehört die Augenoperation zu den am häufigsten durchgeführten chirurgischen Eingriffen, die eine Anästhesie erfordern.
In den letzten 20 Jahren haben Anästhesisten eine wachsende Rolle bei der Durchführung von Augennervenblockaden übernommen. Die Notwendigkeit einer tiefen Anästhesie-Nervenblockade mit totaler Akinese wurde durch die Verwendung von PhE für die Kataraktchirurgie stark verringert, wodurch der topischen Anästhesie eine wichtigere Rolle zukommt.
Nadelnervenblockaden bergen ein geringes, aber reales Risiko schwerwiegender Komplikationen, hauptsächlich das Ergebnis einer Fehlplatzierung der Nadel. Training und Übung sind erforderlich, um solche Probleme zu minimieren. Die Verwendung der Nervenblockade des Sub-Tenon reduziert die Risiken von Nadelnervenblockaden und ist heute eine etablierte und beliebte Technik, obwohl sie Komplikationen nicht vollständig verhindert. Die richtige Anästhesietechnik wird durch das Können, die Erfahrung und das Verständnis des Anästhesisten für den chirurgischen Eingriff und die Präferenzen des einzelnen Chirurgen bestimmt.
Tipps aus dem Kompendium der Regionalanästhesie
- Perfekte Immobilität ist erforderlich. Daher sollte der Patient so bequem wie möglich gelagert werden, mit ausreichend Platz, um ein freies Atmen zu ermöglichen.
- Eine intraoperative Sedierung mit vernünftigen Dosen von Beruhigungsmitteln kann verwendet werden, um Angst und Schmerzen zu begrenzen. Eine übermäßige Sedierung kann jedoch zu Unruhe, Schlafen, Schnarchen oder Atemdepression führen, was bei fehlendem Atemwegszugang eine erhebliche intraoperative Herausforderung darstellt.
- Die Aufrechterhaltung eines sinnvollen Patientenkontakts ist von größter Bedeutung, um Katastrophen zu vermeiden, die bei desorientierten oder streitsüchtigen Patienten auftreten können.
- Bei Patienten, die sich einer Augenoperation ohne Sedierung unterziehen, ist im Allgemeinen kein Fasten erforderlich. Dennoch bleibt das standardmäßige präoperative Fasten eine Voraussetzung, wenn erwartet wird, dass eine tiefe Sedierung oder Vollnarkose, wie kurz auch immer, erforderlich sein wird (entweder zur Durchführung der Blockade oder während der Operation).
- Okuloplastische und Glaukomoperationen sind tendenziell mit einem höheren Blutungsrisiko verbunden, während die meisten Phakoemulsifikations- und vitreoretinalen Eingriffe unter vollständiger Antikoagulation durchgeführt werden können (Einzelfälle jedoch mit dem Chirurgen besprechen).
- Topische, subkonjunktivale und Sub-Tenon-Blockaden haben ein geringes Blutungsrisiko, während retrobulbäre und peribulbäre Blockaden als risikoreich gelten.
ANHANG: DER OKULOKARDIAKREFLEX
Der okulokardiale Reflex, erstmals 1908 beschrieben; ist eine Abnahme der Herzfrequenz um mehr als 20 % unter die Ausgangswerte, die häufig während der Traktion an den äußeren Augenmuskeln beobachtet wird, insbesondere während einer Schieloperation. Es kann jedoch auch während der Verabreichung von Augennervenblockaden, insbesondere einer retrobulbären Nervenblockade, auftreten.
Andere Auslöser sind Augenverletzungen, intraorbitale Hämatome, akutes Glaukom, ein plötzlicher Anstieg des Augeninnendrucks, Dehnung der Augenlidmuskeln und der Bindehaut. Bei unvorbereiteten Probanden kann die Bradykardie ziemlich dramatisch sein und gelegentlich zu einer Asystolie beim Patienten (und Tachykardie beim Anästhesisten) führen, die so lange anhält, wie die auslösende Stimulation angewendet wird. Während die Sinusverlangsamung des Herzens klassisch ist, kann jede Arrhythmie, einschließlich Kammerflimmern, auftreten.
Der Reflex ist bei Kindern (in bis zu 90 % ohne Vorbehandlung) und bei Hypoventilation, Hypoxämie und Azidose übertrieben.
Der Reflexbogen ist gut beschrieben (Figure 15), der afferente Schenkel, bestehend aus den langen und kurzen Ästen der Ciliarnerven, dem N. ophthalmicus, dem Ganglion geniculatum und dem sensorischen Hauptkern des N. trigeminus. Kurze Internunzialfasern leiten dann den Reflex zum abführenden Glied, bestehend aus dem motorischen Kern des Vagus, dem Vagusnerv und dem Herzdepressornerv. Der okulokardiale Reflex ist eine spezifische Variante des trigeminokardialen Reflexes, einer breiteren Konstellation von Hirnstamm-vermittelten Reaktionen – Bradykardie, Schwitzen, Atemanhalten, Gähnen, Niesen usw. –, die durch Stimulation eines der sensorischen Äste des Trigeminusnervs ausgelöst werden ( hauptsächlich der Augennerv).
Die beste Behandlung bei Kindern ist die Prophylaxe: i.v. Atropin 10–20 µg/kg oder Glycopyrrolat 5–10 µg/kg bei Induktion. Intramuskuläre Mittel sind aufgrund ihres verzögerten Wirkungseintritts weniger nützlich. Eine Prophylaxe bei Erwachsenen ist normalerweise nicht indiziert; Es ist jedoch ratsam, ein IV-Anticholinergikum vorgezogen und verfügbar zu haben.
Die akute Behandlung besteht darin, den Reiz zu entfernen: Bitten Sie den Chirurgen, mit allem aufzuhören, was er gerade tut. Wenn sich der Puls nicht bessert, geben Sie ein Anticholinergikum (z. B. IV Atropin 5–10 µg/kg oder Glycopyrrolat 2.5–5 µg/kg). Überprüfen Sie die Narkosetiefe bei GA.
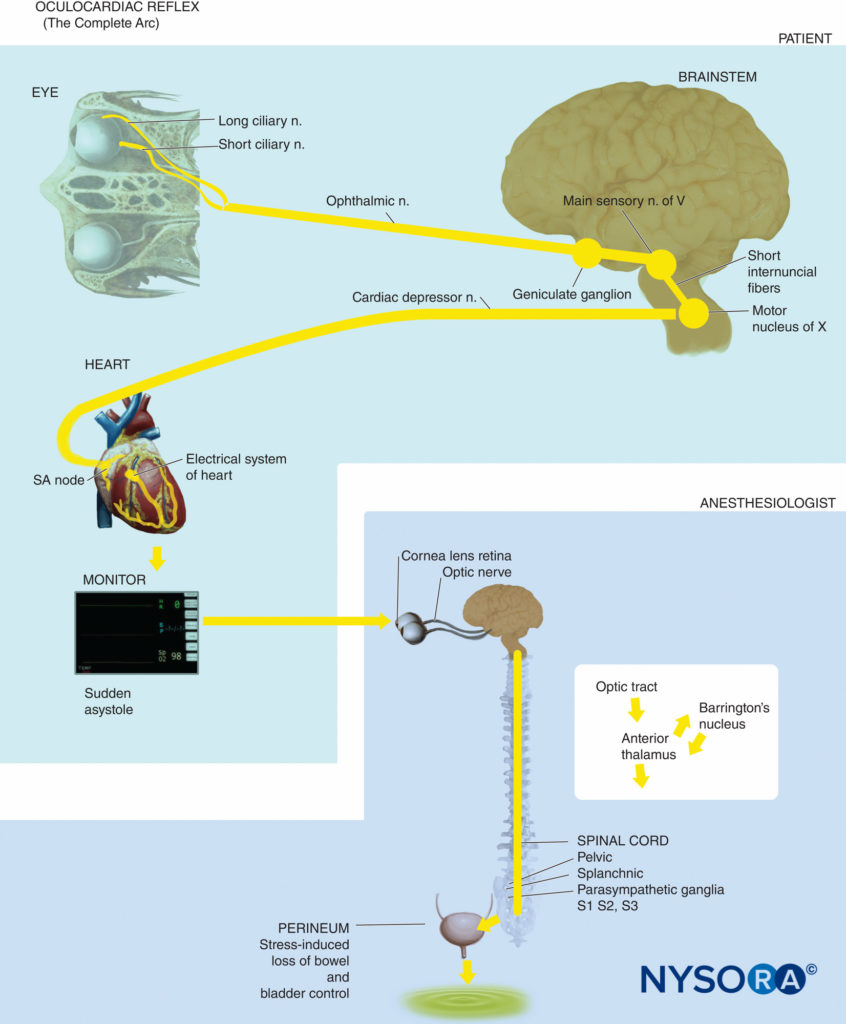
ABBILDUNG 15. Okulokardialer Reflexbogen.
Anerkennungen
Der Autor möchte Jacques Ripart, Kenneth Mehbridge und Robert Della Rocca für ihre Erstausgabe dieses Kapitels danken, ohne die diese Überarbeitung nicht möglich gewesen wäre. Mein Dank gilt auch Keith Allman, Tom Eke, Phil Guise und Chandra Kumar, die alle viel Zeit und Mühe aufgewendet haben, um unschätzbare Vorschläge und zusätzliche Referenzen zu machen.
*Quellen: Aschner B. Ueber einen bisher noch nicht beschriebenen Reflex vom Auge auf Kreislauf und Atmung. Verschwinden des Radialpulsen bei Druck aut des auge. Wiener Klinische Wochenschrift 1908;21:1529–1530; Dagnini G. Intemo ad un Riflesso provocato in alcuni emiplegici collo stimolo della come e colla pressione sul bulbo oculare. Bull Sci Med 1908;8:380–381.
Weiterlesen Nervenblockaden im Gesicht
REFERENZEN
- Lernen von DV: Übungsstile und Vorlieben von ASCRS-Mitgliedern – Umfrage 2003. J Cataract Refract Surg 2004;30:892–900.
- Gild WM, Posner KL, Caplan RA, et al: Augenverletzungen im Zusammenhang mit Anästhesie. Eine geschlossene Schadensanalyse. Anästhesiologie 1992;76:204–208.
- Quigley HA: Sterblichkeit im Zusammenhang mit Augenoperationen: Eine 20-jährige Erfahrung am Wilmer Institute. Am. J. Ophthalmol 1974;77:517–524.
- Breslin PP: Sterblichkeit in der Augenchirurgie. Int Ophthalmol Clinic 1973; 13:215–226.
- McKibbin M: Die präoperative Beurteilung und Untersuchung von Augenpatienten. Auge 1996;10:138–140.
- Bass EB, Steinberg EP, Luthra R: Sind sich Augenärzte, Anästhesisten und Internisten einig über präoperative Tests bei gesunden Patienten, die sich einer Kataraktoperation unterziehen? Arch Ophthalmol 1995;113:1248–1256.
- Maltzman BA, Cinotti AA, Calderone JP Jr: Bewertung vor der Aufnahme und elektive Kataraktoperation. J Med Soc NJ 1981;78:519–520.
- Gilvarry A, Eustace P: Das medizinische Profil von Kataraktpatienten. Trans Ophthalmol Soc UK 1982;102:502–504.
- Fisher SJ, Cunningham RD: Das medizinische Profil von Kataraktpatienten. Clin Geriatr Med 1985;1:339–344.
- Hardesty DC: Der augenchirurgische Patient. In Wolfsthal S (Hrsg.): Medical Perioperative Management. Norwalk, Connecticut: Appleton & Lange,
1989, S. 417–426. - Hodgkins P, Luff A, Morrell A: Aktuelle Praxis der Kataraktextraktion und Anästhesie. Br. J. Ophthalmol 1992;76:323–326.
- Hamilton R, Gimble H, Strunin L: Regionalanästhesie für 12,000 Kataraktextraktionen und intraokulare Linsenimplantationsverfahren. J Can Anaesth 1988;35:615–623.
- Eke T, Thompson J: Die nationale Erhebung zur Lokalanästhesie für die Augenchirurgie. II. Erhebungsmethodik und aktuelle Praxis. Auge 1999;13: 196–204.
- Eichel R, Goldberg I: Anästhesietechniken für die Kataraktchirurgie: eine Umfrage unter Teilnehmern des Kongresses des International Council of Ophthalmology, 2002. Clin Exp Ophth 2005;33:469–472
- Thampy R, Hariprasad M, Saha B: Lokalanästhesie für die Augenchirurgie: eine multizentrische Umfrage zur aktuellen Praxis unter Anästhesisten im Nordwesten. Anästhesie 2007;62:101–103.
- Vohra SB, Murray PI: Unterzapfenblock. eine nationale Umfrage im Vereinigten Königreich. Ophth Surg Lasers Imag 2008;39:379–385.
- Leaming DV, Duffey R: Highlights der ASCRS Member Practice Style Survey 2008. http://ascrs2009.abstractsnet.com/handouts/000101_Highlights_of_the_2008_ASCRS_member_practice_style.ppt. Abgerufen am 29. Juni 2013.
- Leaming DV: Umfragen von Mitgliedern der American Society of Cataract and Refractive Surgery 1999–2012. www.analeyz.com. Abgerufen am 29. Juni 2013.
- Williams PL (Hrsg.): Gray's Anatomy, 38. Aufl. London: Churchill Livingstone, 1995; passim aber bes. S. 1225–1241, 1321–1366.
- Ropo A, Nikki P, Ruusuvaara P, et al: Vergleich von retrobulbären und periokulären Injektionen von Lignocain durch Computertomographie. Br. J. Ophthalmol 1991;75:417–420.
- Koornneef L: Die Architektur des Muskel-Faser-Apparats in der menschlichen Umlaufbahn. Acta Morphol Neerl Scand 1977;15:35–64.
- Koornneef L: Details des orbitalen Bindegewebesystems beim Erwachsenen. Acta Morphol Neerl Scand 1977;15:1–34.
- Ripart J, Lefrant J, de La Coussaye J, et al: Peribulbär versus retrobulbäre Anästhesie für die Augenchirurgie. Ein anatomischer Vergleich von extrakonalen und intrakonalen Injektionen. Anesthesiology 2001;94:56–62.
- Edward DP, Kaufmann LM: Anatomie, Entwicklung und Pathologie des visuellen Systems. Pedatr Clin North Am 2003;50:1–23.
- Bloomberg L: Verabreichung der periokularen Anästhesie. J Cataract Refract Surg 1986;12:677–679.
- Davis D, Mandel M: Posteriore peribulbäre Anästhesie: eine Alternative zur retrobulbären Anästhesie. J Cataract Refract Surg 1986;12:182–184.
- Spaeth GL, Danesh-Meyer H, Goldberg I, Kampik, A (Hrsg.): Ophthalmic Surgery: Principles and Practice, 4. Aufl. Amsterdam, Niederlande: Elsevier, 2012.
- Ortiz M, Blanco D, Serra J, Vidal F: Peribulbäranästhesie: Die Rolle von Lokalanästhesievolumen und Thiomucase bei motorischer Blockade und Augeninnendruck. Eur J Anaesthesiol 1995;12:603–607.
- Wong DH: Regionalanästhesie für intraokulare Chirurgie. Can J Anaesth 1993;40:635–657.
- Rowley SA, Hale JE, Finlay RD: Lokalanästhesie von Sub-Tenon: die Wirkung von Hyaluronidase. Br. J. Ophthmalmol 2000;84:435–436.
- Aziz ES, Rageh M: Tiefe topische Fornixnervenblockade im Vergleich zur peribulbären Blockade bei horizontaler Schieloperation mit verstellbarer Naht in einem Schritt. Br. J. Anaesth 2002;88:129–132.
- Scott IU, McCabe CM, Flynn HW: Lokalanästhesie mit intravenöser Sedierung zur chirurgischen Reparatur ausgewählter offener Globusverletzungen. Am J. Ophthalmol 2002;134:707–711.
- Amadasun FE, Isele TO: Glaskörperextrusion nach Suxamethonium-Anästhesieeinleitung bei einem polytraumatisierten Patienten: ein Fallbericht. Case Rep Med 2010;2010:913763.
- Ripart J, Prat-Pradal D, Charavel P, et al: Anatomische Bildgebung mit episkleraler (Sub-Tenon) Anästhesie mit Einzelinjektion des medialen Augenwinkels. Clin Anat 1998;11:390–395.
- Ripart J, Metge L, Prat-Pradal D, et al: Mediale Augenwinkel Einzelinjektion episklerale (Sub-Tenon) Anästhesie-Computertomographie-Bildgebung. Anesth Analg 1998;87:43–45.
- Ripart J, Lefrant JY, Vivien B, et al: Ophthalmologische Regionalanästhesie: Die episklerale Anästhesie des medialen Augenwinkels (Subtenon) ist effizienter als die peribulbäre Anästhesie: eine doppelblinde, randomisierte Studie. Anästhesiologie
2000, 92: 1278-1285. - Li H, Abouleish A, Grady J, et al: Sub-Tenon-Injektion zur Lokalanästhesie bei Operationen am hinteren Segment. Augenheilkunde 2000;107:41–47.
- Mein C, Flynn HW: Augmentation der Lokalanästhesie bei Netzhautablösungsoperationen [Brief]. Arch Ophthalmol 1989; 107: 1084.
- Stevens JD: Eine neue Lokalanästhesietechnik zur Kataraktextraktion durch Infiltration eines Sub-Tenon-Quadranten. Br. J. Ophthalmol 1992;76: 670–674.
- MacNeela BJ, Kumar CM: Sub-Tenon-Blockade mit ultrakurzer Kanüle. J Cataract Refract Surg 2004;30:858–862.
- Kumar CM, Mac Neela BJ: Ultraschalllokalisierung von Anästhesieflüssigkeiten mit Sub-Tenon-Kanülen in drei verschiedenen Längen. Auge 2003;17:1–5.
- Guise P: Sub-Tenon-Anästhesie: eine prospektive Studie mit 6000 Blöcken. Anesthesiology 2003;98:964–968.
- Heatley CJ, Marshall J, Toma M: „A Thrip to Eye Casualty“ eine ungewöhnliche Komplikation der Sub-Tenon-Anästhesie. Auge 2006;20:738–739.
- Costen MT, Bolton K, Boase DL: Peitschenfremdkörper, der die Sub-Tenon-Anästhesie erschwert. Auge 2004;18:192–193.
- Allman KG, Theron AD, Bayles DB: Eine neue Technik der schnittlosen minimal-invasiven Sub-Tenon-Anästhesie. Anästhesie 2008;63: 782–783.
- Nouvellon E, L'Hermite J, Chaumeron A, et al: Mediale Canthus Single Injection Sub-Tenon-Anästhesie: eine Erfahrung aus 2000 Fällen. Anästhesiologie 2004;100:370–374.
- Guise P: Sub-Tenon-Anästhesie: ein Update. Local Reg Anesth 2012;5: 35–46.
- Ciulla TA, Starr MB, Masket S: Bakterielle Endophthalmitis-Prophylaxe für Kataraktoperationen: ein evidenzbasiertes Update. Augenheilkunde 2002;109:13–24.
- Atkinson W: Retrobulbäre Injektion eines Anästhetikums in den Muskelkegel (Kegelinjektion). Arch Ophthalmol 1936;16:495–503.
- Liu C, Youl B, Moseley I: Magnetresonanztomographie des Sehnervs in den Extremen des Blicks. Implikationen für die Positionierung des Augapfels für die retrobulbäre Anästhesie. Br. J. Ophthalmol 1992;76:728–733.
- Unsöld R, Stanley J, Degroot J: Die CT-Topographie der retrobulbären Anästhesie. Anatomisch-klinische Korrelation von Implikationen und Vorschlag einer modifizierten Technik. Albrecht von Graefes Arch Klin Exp Ophthalmol 1981;217:125–136.
- Hamilton R, Loken R: Modifizierter retrobulbärer Block. Can J Anaesth 1993;40:1219–1220.
- Galindo A, Keilson L, Mondshine R, et al: Retro-peribulbäre Anästhesie: spezielle Technik und Nadeldesign. Ophthalmol Clin North Am 1990;3:71–81.
- Chang WM, Stetten GD, Lobes LA Jr, Shelton DM, Tamburo RJ: Anleitung zur retrobulbären Injektion mit tomographischer Reflexion in Echtzeit. J Ultrasound Med 2002;21:1131–1135.
- Luyet C, Eichenberger U, Moriggl B, Remonda L, Greif R: Echtzeit-Visualisierung des ultraschallgeführten retrobulbären Blocks: eine bildgebende Studie. Br. J. Anaesth 2008;101:855–859.
- Guyer S, Shaw ES: Okuläre ultraschallgeführte Anästhesie. In Singh AD (Hrsg.): Ophthalmic Ultrasonography. Amsterdam, Niederlande: Elsevier, 2012.
- Kumar C, persönliche Mitteilung, 23. Juni 2013.
- Bloomberg L: Anteriore periokulare Anästhesie: fünf Jahre Erfahrung.
J Cataract Refract Surg 1991;17:508–511. - Davis D, Mandel M: Wirksamkeit und Komplikationsrate von 16224 aufeinanderfolgenden peribulbären Blöcken. Eine prospektive multizentrische Studie. J Cataract Refract Surg 1994;20:327–337.
- Hustead R, Hamilton R, Loken R: Periokulare Lokalanästhesie: mediale Augenhöhle als Alternative zur überlegenen nasalen Injektion. J Cataract Refract Surg 1994;20:197–201.
- Wang BC, Bogart B, Hillman DE, et al: Subarachnoidale Injektion – eine mögliche Komplikation des retrobulbären Blocks. Anesthesiology 1989;71: 845–857.
- Kumar CM, Lawler PG: Lungenödem nach peribulbärer Blockade. Br. J. Anaesth 1999;82:777–779.
- Demirok A, Simsek S, Cinal A, et al: Peribulbäranästhesie: eine versus zwei Injektionen. Ophthalmic Surg Lasers 1997;28:998–1001.
- Ball JL, Woon WH, Smith S: Bulbusperforation durch die zweite peribulbäre Injektion. Auge 2002;16:663–665.
- Sarvela J, Nikki P: Vergleich zweier Nadellängen in der regionalen Augenanästhesie mit Etidocain und Hyaluronidase. Augenchirurgie 1992;23:742–745.
- Karampatakis V, Natsis K, Gisgis P, Stangos N: Das Risiko einer Sehnervenverletzung bei retrobulbärer Anästhesie: eine vergleichende Studie zu 35- und 40-mm-Retrobulbärnadeln bei 12 Leichen. Eur. J. Ophthalmol 1998;8:184–187.
- Katsev D, Drews RC, Rose BT: Anatomische Untersuchung der retrobulbären Nadelweglänge. Augenheilkunde 1989;96:1221–1224.
- Waller S, Taboada J, O'Connor P: Retrobulbäres Anästhesierisiko: Perforieren scharfe Nadeln das Auge wirklich leichter als stumpfe Nadeln? Augenheilkunde 1993;100:506–510.
- Demediuk O, Dhaliwal R, Papworth D, et al: Ein Vergleich der peribulbären und retrobulbären Anästhesie für vitreoretinale chirurgische Eingriffe. Arch Ophthalmol 1995;113:908–913.
- Aldrete J, Romo-Salas F, Arora S, et al: Umgekehrter arterieller Blutfluss als Weg für toxische Reaktionen des zentralen Nervensystems nach Injektion von Lokalanästhetika. Anesth Analg 1978;57:428–433.
- Singer SB, Preston R, Hodge WG: Atemstillstand nach peribulbärer Anästhesie bei Kataraktoperation: Fallbericht und Literaturübersicht. Can J. Ophthalmol 1997;32:450–454.
- Loken R, Mervyn Kirker GE, Hamilton RC: Atemstillstand nach peribulbärer Anästhesie bei Kataraktoperation: Fallbericht und Literaturübersicht. Can J. Ophthalmol 1998;33:225–226.
- Nicoll J, Acharya P, Ahlen K, et al. Komplikation des zentralen Nervensystems nach 6000 retrobulbären Blockaden. Anesth Analg 1987;66:1298–1302.
- Duker J, Belmont J, Benson W, et al: Unbeabsichtigte Bulbusperforation während retrobulbärer und peribulbärer Anästhesie. Augenheilkunde 1991; 98:519–526.
- Edge R, Navon S. Skleraperforation während retrobulbärer und peribulbärer Anästhesie. Risikofaktor und Ergebnis bei 50,000 aufeinanderfolgenden Injektionen. J Cataract Refract Surg 1999;25:1237–1244.
- Vohra S, Good P: Veränderte Augapfeldimensionen der axialen Myopie als Risikofaktoren für penetrierende Augenverletzungen während einer peribulbären Anästhesie. Br. J. Anaesth 2000;85:242–245.
- Carlson B, Rainin E: Extraokulare Muskelregeneration bei Ratten. Reparatur von lokalanästhesiebedingten Schäden. Arch Ophthalmol 1985;103:1373–1377.
- Porter JD, Edner DP, et al. Extraokulare Myotokxizität des retrobulbären Anästhetikums Bupivacainhydrochlorid. Inv. Ophth Vis Sci 1988;29: 163–174.
- Gomez-Arnau JI, Yanguela J, Gonzalez A, et al: Anästhesiebedingte Diplopie nach Kataraktoperation. Br. J. Anaesth 2003;90:189–193.
- Han SK, Kim JH, Hwang JM: Anhaltende Diplopie nach retrobulbärer Anästhesie. J Cataract Refract Surg 2004;30:1248–1253.
- Taylor G, Devys JM, et al: Early Exploration of Diplopie with Magnetic Resonance Imaging after peribulbäre Anästhesie. Br J Anaesth 2004;92: 899–901.
- Zhang C, Phamonvaechavan P, et al: Konzentrationsabhängige Bupivacain-Myotoxizität im extraokularen Muskel von Kaninchen. J AAPOS 2010;14:323–327.
- Yagiela JA, Benoit PW, et al. Vergleich myotoxischer Wirkungen von Lidocain mit Epinephrin bei Ratten und Menschen. Anesth Analg 1981;60:471–480.
- Scott AB, Alexander DE, Miller JM: Bupivacain-Injektion von Augenmuskeln zur Behandlung von Strabismus. Br. J. Ophthalmol 2007;91:146–148.
- Zink W, Graf BM: Myotoxizität von Lokalanästhetika. Reg Anesth Pain Med 2004;29:333–340.
- Nouette-Gaulain, K., Dadure, C., et al. Altersabhängige Bupivacain-induzierte Muskeltoxizität während einer kontinuierlichen peripheren Nervenblockade bei Ratten. Anesthesiology 2009;111:1120–1127.
- Edge K, Nicoll M: Retrobulbäre Blutung nach 12,500 retrobulbären Blockaden. Anesth Analg 1993;76:1019–1022.
- Hersch M, Baer G, Diecker JP, et al. Vergrößerung des Sehnervs und Verschluss der zentralen Netzhautarterie nach retrobulbärer Anästhesie. Ann Ophthalmol 1989;21:195–197.
- Rubin AP: Komplikationen der Lokalanästhesie bei Augenoperationen. Br. J. Anaesth 1995;75:93–96.
- Rebolleda G, Munoz-Negrete FJ, Gutierrez-Ortiz C: Topisch plus intrakamerales Lidocain versus retrobulbäre Anästhesie bei der Phakotrabekulektomie: prospektive randomisierte Studie. J Cataract Refract Surg 2001;27:1214–1220.
- Waddell KM, Reeves BC, Johnson GJ: Ein Vergleich von Vorder- und Hinterkammerlinsen nach Kataraktextraktion im ländlichen Afrika: eine randomisierte Studie innerhalb des Patienten. Br. J. Ophthalmol 2004;88:734–739.
- Bourne R, Minassian D, et al: Wirkung der Kataraktoperation auf das Hornhautendothel: moderne Phakoemulsifikation im Vergleich zur extrakapsulären Chirurgie. Augenheilkunde 2004;11:679–685.
- Boezaart A, Berry R, Nell M: Topische Anästhesie versus retrobulbärer Block für die Kataraktoperation: die Perspektive des Patienten. J Clin Anesth 2000;12: 58–60.
- Sekundo W, Dick HB, Schmidt JC: Lidocain-unterstützte Xylocain-Gelee-Anästhesie im Vergleich zu einer Sub-Tenon-Infiltration in einem Quadranten für die routinemäßige Phakoemulsifikation mit selbstversiegelnden sklero-kornealen Inzisionen. Eur. J. Ophthalmol 2004;14:111–116.
- Davison M, Padroni S, Bunce C, Rüschen H: Sub-Tenon-Anästhesie versus topische Anästhesie für die Kataraktchirurgie. Cochrane Database Syst Rev 2007;3:CD006291.
- Zhao LQ, Zhu H, et al: Topische Anästhesie versus Regionalanästhesie für Kataraktoperationen: eine Metaanalyse randomisierter kontrollierter Studien. Augenheilkunde 2012;119:659–667.
- Pandey S, Werner L, et al: Klare korneale Phakoemulsifikation ohne Anästhesie im Vergleich zu topischer und topischer plus intrakameraler Anästhesie. Randomisierte klinische Studie. J Cataract Refract Surg 2001;27:1643–1650.
- Karp CL, Cox TA, et al: Intrakamerale Anästhesie. Ein Bericht der American Academy of Ophthalmology. Augenheilkunde 2001;108: 1704–1710.
- Heuerman T, Hartman C, Anders N: Langfristiger Endothelzellverlust nach Phakoemulsifikation: peribulbäre Anästhesie versus intrakamerales Lidocain 1 %. Prospektive randomisierte Studie. J Cataract Refract Surg 2002;28:638–643.
- Pang MP, Fujimoto DK, Wilkens LR: Schmerz, Photophobie und Netzhaut- und Sehnervenfunktion nach Phakoemulsifikation mit intrakameralem Lidocain. Augenheilkunde 2001;108:2018–2025.
- Roberts T, Boytell K: Ein Vergleich der Kataraktoperation unter topischer Anästhesie mit und ohne intrakamerales Lignocain. Clin Experiment Ophthalmol 2002;30:19–22.
- Boulton J, Lopatazidis A, Luck J, et al: Eine randomisierte kontrollierte Studie mit intrakameralem Lidocain während der Phakoemulsifikation unter topischer Anästhesie. Augenheilkunde 2000;107:68–71.
- Bardocci A, Lofoco G, Perdicaro S, et al: Lidocain 2% Gel versus Lidocain 4% unkonservierte Tropfen für die topische Anästhesie in der Kataraktchirurgie. Eine Randomisierte Kontrollierte Studie. Augenheilkunde 2003;110:144–149.
- Barequet IS, Soriano ES, Green WR, et al: Bereitstellung einer Anästhesie mit einmaliger Anwendung von Lidocain-Gel. J Cataract Refract Surg 1999;25: 626–631.
- Richter AJ, Najafi K, et al.: Hornhautendotheliale Toxizität der topischen Anästhesie. Augenheilkunde 1997;104:1373–1379.
- Guzey M, Satici A, Dogan Z, Karadede S: Die Auswirkungen von Bupivacain und Lidocain auf das Hornhautendothel bei Anwendung in der Vorderkammer in den im Handel erhältlichen Konzentrationen. Augenheilkunde
2002, 216: 113-117. - Carney LG, O'Leary DJ, Millodot M: Wirkung der topischen Anästhesie auf die Zerbrechlichkeit des Hornhautepithels. Int. Ophthalmol 1984;7:71–73.
- Yagci A, Bozkurt B, Egrilmez S, Palamar M, Ozturk BT, Pekel H: Keratopathie mit topischem Anästhesiemissbrauch: ein häufig übersehenes Gesundheitsproblem. Hornhaut 2011;30:571–575.
- Rao SK, Wong VW, Cheng AC, Lam PT, Lam DS: Topisch anästhesieinduzierte Keratopathie nach laserassistierter subepithelialer Keratektomie. J Cataract Refract Surg 2007;33:1482–1484.
- Lee JK, Stark WJ: Anästhetische Keratopathie nach photorefraktiver Keratektomie. J Cataract Refract Surg 2008;34:1803–1805.
- Martini E, Cavallini GM, Campi L, Lugli N, Neri G, Molinari P: Lidocain versus Ropivacain für die topische Anästhesie in der Kataraktchirurgie(1). J Cataract Refract Surg 2002;28:1018–1022.
- Fernandez SA, Dios E, Diz JC: Vergleichsstudie zur topischen Anästhesie mit Lidocain 2 % vs. Levobupivacain 0.75 % bei Kataraktoperationen. Br. J. Anaesth 2009;102:216–220.
- Wood CC, Menon G, Ayliffe W: Subkonjunktivaler Block für Kataraktextraktion und Keratoplastik. Br. J. Anaesth 1999;83:969.
- Kongsap P: Überlegene subkonjunktivale Anästhesie im Vergleich zu retrobulbärer Anästhesie für manuelle Kataraktoperationen mit kleinen Schnitten in einem Weiterbildungsprogramm: eine randomisierte kontrollierte Studie. Clin Ophthalmol 2012;
6: 1981-1986. - Yuen JS, Prineas S, Pham T, Liu H: Wirksamkeit der subkonjunktivalen Anästhesie im Vergleich zur überlegenen subkonjunktivalen Anästhesie für die Kataraktchirurgie. Anaesth Intensive Care 2007;35:945–948.
- Prineas SN: Unveröffentlichte Daten. Erhältlich durch direkte Kontaktaufnahme mit dem Autor.
- Van Lint M: Paralysie palpébrale transitoire provoquée dans l'opération de la cataracte. Ann Ocul 1914;151:420–424.
- O'Brien, CS: Akinese während der Kataraktextraktion. Arch Ophthal 1929;1: 447–449.
- Atkinson WS: Akinese der Orbicularis. Am J. Ophthalmol 1953;36: 1255–1258.
- Saeedi OJ, Wang H, Blomquist PH: Durchdringende Bulbusverletzung während einer infraorbitalen Nervenblockade. Arch Otolaryngol Head Neck Surg 2011;137:396–397.
- Chan BJ, Koushan K, Liszauer A, Martin J: Iatrogene Globuspenetration bei einer infraorbitalen Nervenblockade. Can J. Ophthalmol 2011;46: 290–291.
- Duker J, Nielsen J, Vander JF, Rosenstein RB, Benson WE: Retrobulbäre Bupivacain-Irrigation für postoperative Schmerzen nach Sklera-Knickoperation. Augenheilkunde 1991;98:514–518.
- Jonas JB, Jäger M, Hemmerling T: Kontinuierliche retrobulbäre Anästhesie bei Skleraeinknickungsoperationen mit einem ultrafeinen Spinalanästhesiekatheter. Can J. Anesth 2002;49:487–489.
- Allman KG, Barker LL, Werrett GC, Gouws P, Sturrock GD, Wilson IH:
Vergleich von Articain und Bupivacain/Lidocain zur peribulbären Anästhesie durch inferotemporale Injektion. Br J Anaesth 2002;88:
676-678. - Gouws P, Galloway P, Jacob J, English W, Allman KG: Vergleich von Articain und Bupivacain/Lidocain für die Sub-Tenon-Anästhesie bei der Kataraktextraktion. Br. J. Anaesth 2004;92:228–230.
- Hintze A, Paessler L: Vergleichende Untersuchungen zur Wirksamkeit von Articain 4 % (Epinephrin 1:200,000) und Articain 2 % (Epinephrin 1:200,000) in der lokalen Infiltrationsanästhesie in der Zahnheilkunde – eine randomisierte
Doppelblindstudie. Clin Oral Investig 2006;10:145–150. - Hillerup S, Bakke M, Larsen JO, Thomsen CE, Gerds TA: Konzentrationsabhängige Neurotoxizität von Articain: eine elektrophysiologische und stereologische Studie des Ratten-Ischiasnervs. Anesth Analg 2011;112:
133-138. - Snoeck M: Articaine: eine Überprüfung seiner Verwendung für Lokal- und Regionalanästhesie. Loc Reg Anesth 2012;5:23–33.
- Guise P, Laurent S: Sub-Tenon-Blockade. Die Wirkung von Hyaluronidase auf die Geschwindigkeit des Einsetzens und die Blockqualität. Anaesth Intensivstation 1999:27:
179-181. - Brown SM, Coats DK, Collins ML, Underdahl JP: Zweite Gruppe von Schielfällen nach periokulärer Anästhesie ohne Hyaluronidase. J Cataract Refract Surg 2001;27:1872–1875.
- Strouthidis NG, Sobha S, Lanigan L, Hammond CJ: Vertikale Diplopie nach peribulbärer Anästhesie: die Rolle der Hyaluronidase. J Pediatr Ophthalmol Starbismus 2004;41:25–30.
- Alwitryy A, Chaudhary S, Gopee K, Butler TK, Holden R: Wirkung von Hyaluronidase auf die Augenmotilität bei Sub-Tenon-Anästhesie: randomisierte kontrollierte Studie. J Cataract Refract Surg 2002;28:1420–1423.
- Dempsey GA, Barrett PJ, Kirby IJ: Hyaluronidase und peribulbärer Block. Br. J. Anaesth 1997;78:671–674.
- Quhill F, Bowling B, Packard RB: Hyaluronidase-Allergie nach peribulbärer Anästhesie mit Augenhöhlenentzündung. J Cataract Refract Surg 2004;30:916.
- Eberhart AH, Weiler CR, Erie JC: Angioödem im Zusammenhang mit der Verwendung von Hyaluronidase in der Kataraktchirurgie. Am. J. Ophthalmol 2004;138:142.
- Escolano F, Parés N, Gonzalez I, Castillo J, Valero A, Bartolomé B: Allergische Reaktion auf Hyaluronidase in der Kataraktchirurgie. Eur J Anaesth 2005;22:729–730.
- Silverstein SM, Greenbaum S, Stern R: Hyaluronidase in der Augenheilkunde. J App Res 2012;12:1–13.
- K. Mjahed, N. el Harrar, M. Hamdani, M. Amraoui, M. Benaguida: Lidocain-Clonidin-Retrobulbärblock für die Kataraktoperation bei älteren Menschen. Reg. Anesth 1996;21:569–575.
- Baroni MF, Lauretti GR, Lauretti-Fo A, Pereira NL: Clonidin als Co-Adjuvans in der Augenchirurgie: Vergleich der peribulbären vs. oralen Verabreichung. J Clin Anesth 2002;14:140–145.
- Madan R, Bharti N, Shende D, Khokhar SK, Kaul HL: Eine Dosis-Wirkungs-Studie von Clonidin mit Lokalanästhetikum-Mischung für peribulbären Block: ein Vergleich von drei Dosen. Anesth Analg 2001;93:1593–1597.
- Khan B, Bajwa SJ, Vohra R, et al: Vergleichende Bewertung von Ropivacain und Lignocain mit einer Kombination aus Ropivacain, Lignocain und Clonidin während einer peribulbären Anästhesie für eine Phakoemulsifikations-Kataraktoperation. Ind. J. Anaes 2012;56:21–26.
- Cabral SA, Carraretto AR, Brocco MC, Abreu Baptista JF, Gomez RS: Wirkung von Clonidin, das zu Lidocain für die Sub-Tenon-Anästhesie (episkleral) bei der Kataraktoperation hinzugefügt wurde. J. Anesth 2014;28:70–75.
- Bharti N., Madan R., Kaul HL, et al.: Wirkung der Zugabe von Clonidin zur Lokalanästhesiemischung bei peribulbärer Blockade. Anaesth Intensive Care 2002;30:438–441.
- Eskandr AM, Elbakry AE, Elmorsy OA: Dexmedetomidin ist ein wirksames Adjuvans zur Subtenonblockade bei Phakoemulsifikations-Kataraktoperationen. Egypt J Anaes 2014;30:261–266.
- Moster MR, Azura-Blanco A: Wipe-out nach einer Glaukom-Filtrationsoperation. J Curr Glauc Prac 2007;1:45–47.
- Kücükyavuz Z, Arici MK: Auswirkungen von Atracurium als Zusatz zu Lokalanästhetika auf Akinesie bei peribulbärer Blockade. Reg Anesth Pain Med 2002; 27:487–490.
- Hemmerling TM, Budde WM, Koppert W, Jonas JB: Retrobulbär versus systemische Anwendung von Morphin während titrierbarer Regionalanästhesie über retrobulbären Katheter in der intraokularen Chirurgie. Anesth Analg 2000;
91: 585-588. - Krause M, Weindler J, Ruprecht KW: Verbessert die Erwärmung von Anästhesielösungen die Analgesie und Akinese in der Retrobulbäranästhesie? Augenheilkunde 1997;104:429–432.
- Hansen TE: Praxisstile und Vorlieben dänischer Kataraktchirurgen – Umfrage von 1995. Acta Ophthalmol Scand 1996;74:56–59.
- Eke T, Thompson JR: Eye: the National Survey of Lokalanästhesie für Augenchirurgie II. Sicherheitsprofil von Lokalanästhesietechniken. Auge 1999;13:196–204.
- Glantz L, Drenger B, Gozal Y: Perioperative myokardiale Ischämie bei Kataraktoperationspatienten: Allgemeine vs. Lokalanästhesie. Anesth Analg 2000;91:1415–1419.
- Katz J, Feldman MA, Bass EB, et al. Unerwünschte intraoperative medizinische Ereignisse und ihre Assoziation mit Anästhesiemanagementstrategien in der Kataraktchirurgie. Augenheilkunde 2001;108:1721–1726.
- Abramson DC. Plötzliches unerwartetes Niesen während des Einsetzens der peribulbären Blockade unter Propofol-Sedierung. Can J Anaesth 1995;42(8): 740–3.
- Ahn ES, Mills DM, Meyer DR, Stasior GO: Niesreflex im Zusammenhang mit intravenöser Sedierung und periokularer Anästhesieinjektion. Am J. Ophthal 2008;146:31–35.
- Boezaart AP, Berry RA, Nell MA, van Dyk AL: Ein Vergleich von Propofol und Remifentanil zur Sedierung und Bewegungseinschränkung während des periretrobulbären Blocks. J Clin Anesth 2001;13:422–426.
- Morley AM, Jazayeri F, Ali S, Malhotra R: Faktoren, die zum Niesen bei intravenös sedierten Patienten führen, die Lokalanästhesie-Injektionen in die Augenlider erhalten. Augenheilkunde 2010;117:1032–1036.
- Schaack E, Diallo B et al. [Unbeabsichtigte Bulbusperforation während peribulbärer Anästhesie und Sedierung mit Propofol]. Ann Fr. Anesth Reanim 2006;25(1):43-5.
- Rosse C, Mather SJ. Fastenkuren für die regionale Augenanästhesie: eine Umfrage unter Mitgliedern der British Ophthalmic Anästhesiegesellschaft. Anästhesie 2001;56:638
- Crenshaw JT, Winslow EH: Präoperatives Fasten: Alte Gewohnheiten sterben schwer. Am J. Nurs 2002;102:36–44.
- Das Royal College of Anaesthetists. Richtlinien für die Bereitstellung von Anästhesiediensten. Kapitel 13: Anleitung zur Bereitstellung von Augenanästhesiediensten. London, 2015 Weblink http://www.rcoa.ac.uk/system/files/GPAS-2015-13-OPHTHAL.pdf abgerufen am 31. August 2016
- Royal College of Anaesthetists, Royal College of Ophthalmologists: Lokalanästhesie für die Augenchirurgie. Gemeinsame Richtlinien des Royal College of Anesthetists und des Royal College of Ophthalmologists. London, 2012. http://www.rcoa.ac.uk/system/files/LA-Ophthalmicsurgery-2012.pdf abgerufen am 31. August 2016
- Guise P, persönliche Mitteilung, 16. Juli 2013.

