StevenL.OrebaughとHillennCruzEng
はじめに
脊柱は人体の軸の一部を形成し、頭蓋底から骨盤まで正中線で伸びています。 そのXNUMXつの主要な機能は、脊髄の保護、頭のサポート、上肢への取り付けポイントの提供、および体幹から下肢への体重の伝達です。 局所麻酔に関連する脊柱は、さまざまな局所麻酔技術の目印として機能します。 したがって、麻酔科医が脊柱を構成する構造のXNUMX次元の精神的イメージを作成できることが重要です。
解剖学的考察
脊柱は33個の椎骨(頸椎7個、胸椎12個、腰椎5個、仙骨5個、尾骨4個)で構成されています(図1)。 胚期では、脊椎はC字型に湾曲し、凸面が後方を向くXNUMXつの主要な湾曲を形成します。 これらの湾曲は、胸部および仙骨の曲線として成人期を通して持続します。 頸椎および腰椎の前弯症は、直立した状態で頭と下肢が伸びた結果として出生後に発生する二次的な湾曲です。 二次湾曲は前方に凸状であり、脊椎の柔軟性を増強します。
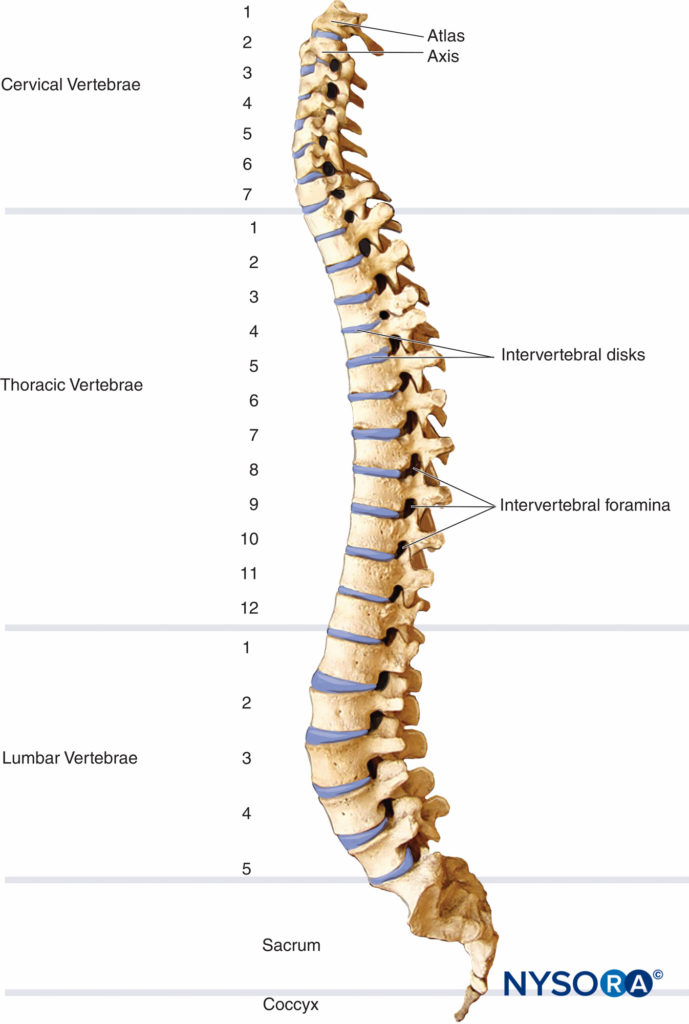
図1 脊柱と成人の脊椎の湾曲、側面図。
椎骨
典型的な椎骨は、後方の椎弓と前方の体で構成されています。 これは、C1を除くすべての椎骨に当てはまります。 1つの椎弓根が各椎骨の後外側面に発生し、XNUMXつの椎弓板と融合して、椎骨孔を取り囲みますXNUMX(図2A, 図2B)。 これらの構造は、脊髄、脊髄神経、および脊髄を含む脊柱管を形成します。 硬膜外腔。 橈骨輪靭帯のコラーゲン性ラメラに囲まれた無血管のゼラチン状体である髄核を含む線維軟骨円板が椎体に結合します。 横突起は椎弓板から生じ、横方向に突出しますが、棘突起は椎弓板の正中線結合から後方に突出します(図2A, 図2B)。 棘突起は頸部レベルでしばしば二分され、筋肉と靭帯の付着として機能します。
C1(環椎)、C2(軸)、およびC7(隆椎)は、その独特の特徴から、非定型の頸椎として説明されています。
C1は、体や棘突起のないリング状の骨です。
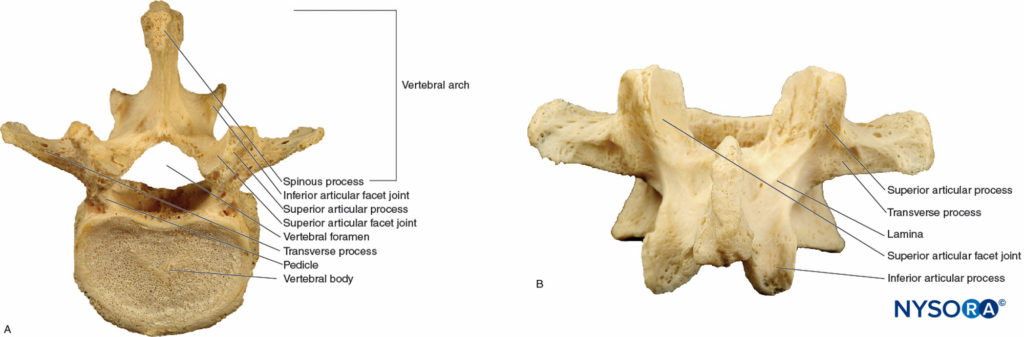
図2 典型的な椎骨。 A:L5椎骨の上面図。 B:L5椎骨の背面図。
それは、前方が短いアーチに接続し、後方がより長い湾曲したアーチに接続するファセットを備えたXNUMXつの横方向の塊によって形成されます。 前歯列弓はくぼみと関節でつながっており、後歯列弓には椎骨動脈が通過する溝があります(フィギュア3A)。 C2の歯突起(歯突起)が上に突き出ているため、名前軸(フィギュア3B)。 一緒に、環椎と軸は環軸関節の回転軸を形成します。
C7(隆椎)は、さまざまな局所麻酔手順の有用な目印として機能する、長くて不明瞭な棘突起を持っています(図3C)。 C7横突起は大きく、後結節はXNUMXつだけです。
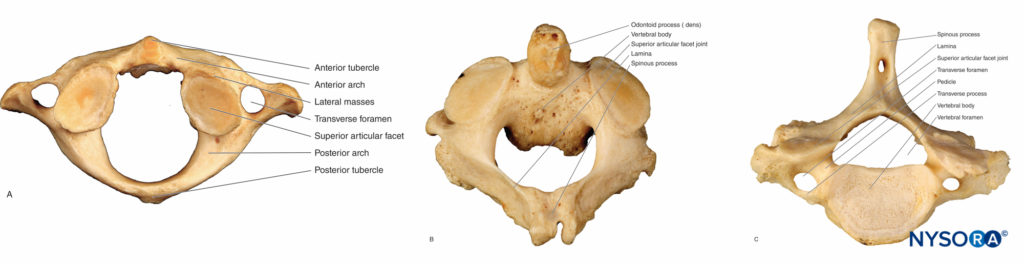
図3 非定型の椎骨。 A:C1椎骨(環椎)の上面図。 B:二分棘突起を伴うC2椎骨(軸)の上面図。 C:C7椎骨の上面図。 棘突起は非二分です。
胸椎の層間スペースは狭く、椎弓板が重なっているため、針でアクセスするのがより困難です。 対照的に、XNUMXつの腰椎の椎弓板は重なりません。 隣接する腰椎間の層間スペースはかなり大きいです。
椎骨ファセット(zygapophyseal)関節は、隣接する椎骨の後部要素を関節運動させます。 椎弓板と椎弓根の接合部は、下位および上位の関節突起を生じさせます(図2A, 図2B)。 下関節突起は尾側に突き出ており、下に隣接する椎骨の上関節突起と重なっています。 このアライメントは、椎間関節注射、関節内ステロイド注射、高周波除神経などの介入的疼痛処置を行う際に理解することが重要です。 頸椎の関節面は、軸平面と冠状面の中間に向けられています。 この位置合わせにより、十分な回転、屈曲、および伸展が可能になりますが、前後のせん断力に対する抵抗はほとんどありません。 胸部の椎間関節は、より冠状面に向けられており、せん断力に対する保護が強化されていますが、回転、屈曲、伸展は減少しています。
腰椎では、関節面が湾曲しており、前部が冠状に、後部が矢状になっています。 胸椎ファセットは横突起の前方に位置し、頸椎および腰椎ファセットは横突起の後方に位置します。
4つの仙椎が融合してくさび形の仙骨を形成し、脊椎と腸骨稜の腸骨稜を接続しますXNUMX(フィギュア4A, 4B)。 小児期には、仙椎は軟骨によって接続され、思春期後に骨癒合に進行し、成人期には仙骨椎間板のわずかな残骸のみが残ります。
仙骨脊柱管上の後方の骨の屋根が完全に欠如している可能性がありますが、融合は通常、S5レベルまで完了します。 仙骨裂孔は、XNUMX番目の仙椎の不完全な後方固定によって形成された開口部です。
これは、最後のXNUMXつの椎骨の結合によって形成される尾骨の頂点にあります(図4C)。 この休止は、特に子供において、硬膜外腔の尾側端への便利なアクセスを提供します。 仙骨角は、小さな子供に簡単に触診され、尾側硬膜外ブロックの目印として機能する、裂孔の両側にある骨の隆起です。 詳細については、を参照してください。 尾側麻酔.
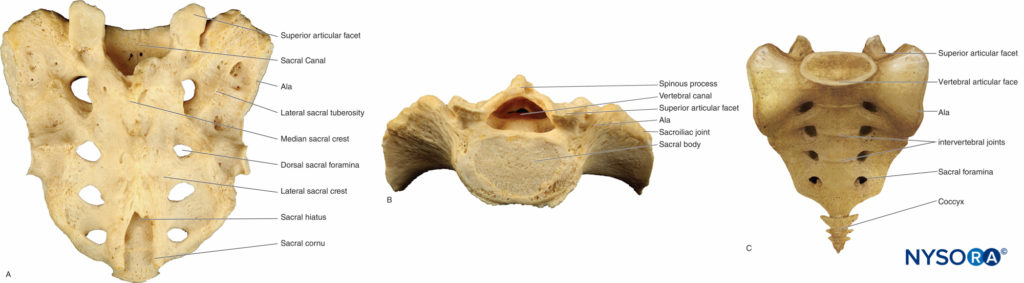
図4 仙骨と尾骨。 A:仙骨の背面図。 仙骨は、尾骨と関節でつながるその狭くなっている先端の近位で前方に湾曲しています。 B:仙骨の付け根は上向きと前向きです。 C:尾骨の前面図。
局所麻酔大要から:脊柱のアニメーション。
椎間靭帯
脊柱は一連の靭帯によって安定化されています。 前縦靭帯と後縦靭帯は、それぞれ椎体の前面と後面に沿って走り、脊柱を補強します。 棘上靭帯は、棘突起の先端に沿って走る重い帯であり、腰部では薄くなります(図5).
この靭帯は、T7の上の項靭帯として続き、頭蓋底の後頭外後頭隆起に付着します。 棘間靭帯は、棘突起の間に付着する細い組織の網です。 前部は黄色靭帯と融合し、後部は棘上靭帯と融合します(図5).
黄色靭帯は緻密で均質な構造であり、主に隣接する椎骨の椎弓板をつなぐエラスチンで構成されています(図5)。 黄色靭帯の外側の端は、椎間関節を前方に囲み、関節包を補強します。 針が硬膜外腔に向かって前進すると、黄色靭帯に遭遇したときに抵抗が容易に知覚できるようになります。 脊髄幹麻酔の実施にとってより重要なことは、針の先端が靭帯を通過して硬膜外腔に入るときに、知覚可能な突然の抵抗の喪失に遭遇することです。
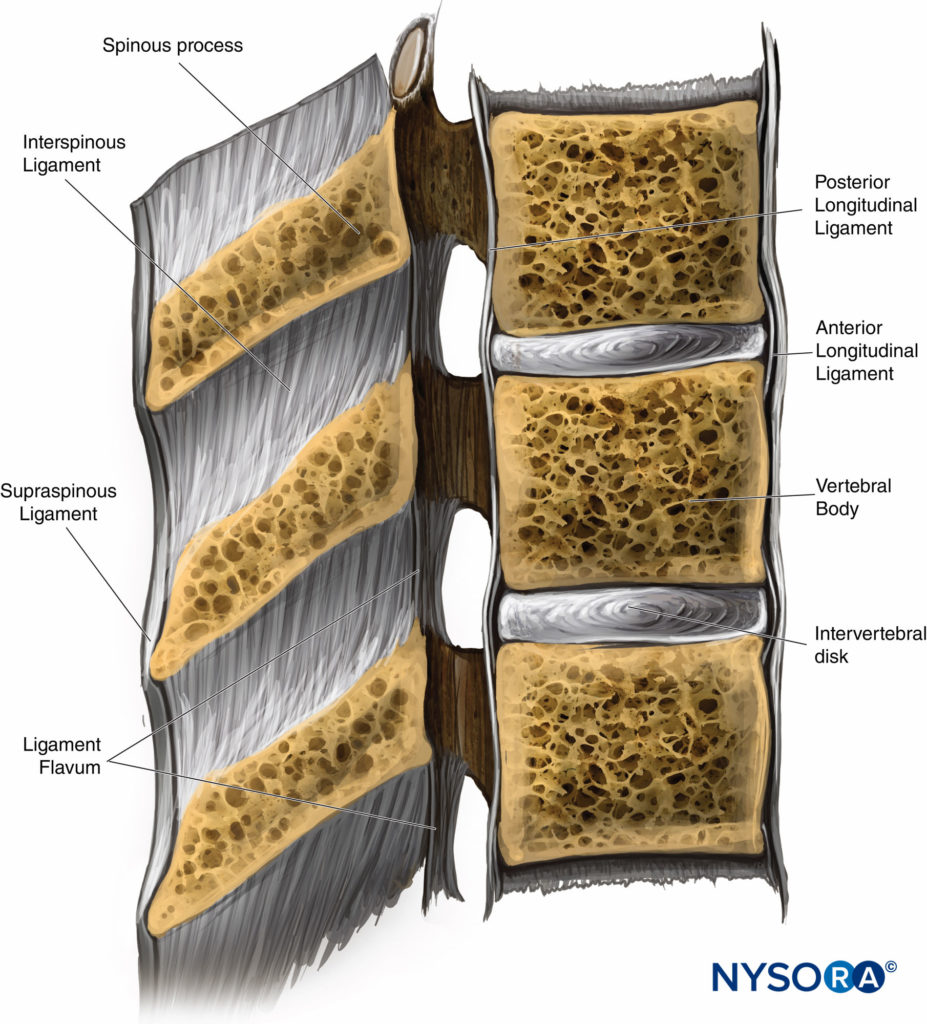
図5 椎間靭帯、椎体、および棘突起を伴う脊柱管の断面図。
黄色靭帯は、90°未満の角度で結合する右半分と左半分で構成されています。 重要なことに、この正中線の融合は、椎骨のレベルに応じてさまざまな程度で存在しない可能性があります。 これらの融合ギャップは、静脈が脊椎静脈叢に接続することを可能にします。 注目すべきことに、融合ギャップは頸部および胸部レベルでより一般的です。 Yoon et alは、C3とT2の間の正中線のギャップが87%〜100%の個人で発生することを報告しました。
正中線ギャップの発生率は、椎骨レベルが低くなると減少し、T4〜T5が最も低くなります(8%)。 理論的には、正中線のギャップは、正中線のアプローチを使用する場合、頸部および高胸部レベルでの抵抗の喪失を認識できず、不注意な硬膜穿刺を引き起こすリスクをもたらします。
黄色靭帯は、頸部と上部胸部で最も薄く、下部胸部と腰部で最も厚くなります。 結果として、針がより低いレベル(例えば、腰部)に導入された場合、針の前進に対する抵抗がより容易に認識される。 L2〜L3の隙間では、黄色靭帯の厚さは3〜5mmです。 このレベルでは、靭帯から脊髄髄膜までの距離は4〜6mmです。 その結果、このレベルでの硬膜外針の正中挿入は、不注意による髄膜穿刺を引き起こす可能性が最も低いです。 硬膜外麻酔-鎮痛。
脊柱管の側壁には、椎間孔として知られる連続した椎弓根の間に隙間があります(図1A)。 椎弓根は椎体の中央のより多くの頭側に付着するため、椎間孔は椎体の下半分の反対側の中心にあり、椎間板は椎間板の尾側端にあります。
結果として、椎間孔の境界は、頭側および尾側端の椎弓根、前面の椎体(頭側)および椎間板(尾側)、最も下側の次の椎体の一部、および後部である。椎弓板、椎間関節、および黄色靭帯。
脊髄髄膜
脊髄は延髄の延長です。 それはXNUMXつのカバーを持っています 膜:硬膜、くも膜、軟膜(図6A)。 これらの膜は、脊柱管を硬膜外、硬膜下、くも膜下のXNUMXつの異なる区画に同心円状に分割します。 硬膜外腔には、脂肪、硬膜外静脈、脊髄神経根、結合組織(図6B)硬膜下腔は、硬膜とくも膜の間の「潜在的な」空間であり、漿液が含まれています。
硬膜下コンパートメントは、長いインターレース枝を持つ平らな神経上皮細胞によって形成されます。 これらの細胞は、硬膜の内側の層と密接に接触しています。 この空間は、硬膜のコラーゲン線維と神経上皮細胞層の接続を剪断することによって拡大することができます。
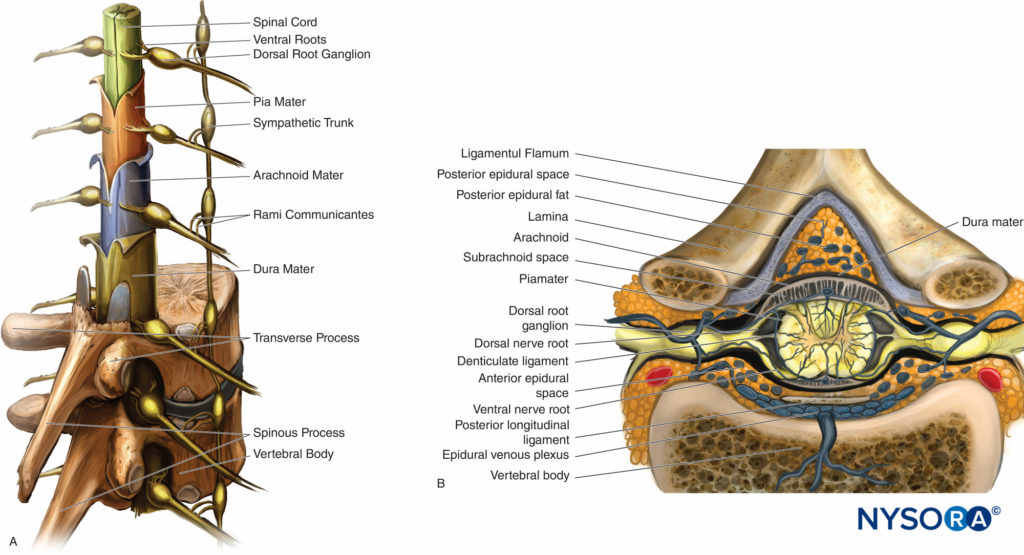
図6 A.髄膜層、後根神経節、脊髄神経、および交感神経幹を伴う脊髄の矢状図。 B.後部硬膜外腔に関して黄色靭帯を描いた脊髄の断面図。 後部硬膜外腔がくも膜下腔に近接していることに注目してください。
硬膜下腔のこの拡張は、空気または造影剤や局所麻酔薬などの液体を注入することによって機械的に引き起こされる可能性があり、空間に圧力を加えることによって細胞層を分離します。 くも膜下腔は、くも膜から軟膜まで伸びる結合組織の糸によって横断されます。 脊髄、背側および腹側神経根、脳脊髄液(CSF)が含まれています。 くも膜下腔はS2椎骨レベルで終わります。
脊髄
1つの頸部神経セグメントがあります。 XNUMX番目の分節神経はXNUMX番目の頸椎と最初の胸椎の間に出現しますが、残りの頸神経は同じ番号の椎骨の上に出現します。 胸神経、腰神経、仙骨神経は、同じ番号の骨セグメントの下の脊柱から出現しますXNUMX(図6A)。 前部および後部脊髄神経根は、脊髄に沿った小根から生じます。 のルーツ 上肢と下肢の神経叢 (上腕および腰仙)は、他のレベルと比較して大幅に大きくなっています。
硬膜嚢は大後頭孔から仙骨領域まで連続しており、そこで遠位に広がり、終末線維を覆います。 小児では、硬膜嚢はより低く終結し、一部の成人では、嚢終結はL5まで高くなる可能性があります。 脊柱管には、大後頭孔、前縦靭帯、黄色靭帯と椎弓板、および椎弓根に上向きに付着する硬膜嚢が含まれています。
脊髄は先細りになり、L1〜L2椎間板のレベルで脊髄円錐として終わります(図7A)。 脊髄の線維性伸展である終末線維は、尾骨まで尾骨まで伸びています。 馬尾症候群は、髄円錐の遠位にあるくも膜下腔の神経根の束です(図7A).
脊髄は、主に椎骨動脈に由来するXNUMXつの前脊髄動脈とXNUMXつの後脊髄動脈から血液を受け取ります(図7B)。 脊髄への血液供給を補う他の主要な動脈には、椎骨、上行頸動脈、肋間動脈、腰椎、および外側仙骨動脈が含まれます。 単一の前脊髄動脈と8つの後脊髄動脈は、脊髄の長さに沿って縦方向に走り、各領域の髄節動脈と結合します。 主要な分節動脈(Adamkiewicz)は最大の分節動脈であり、T1とLXNUMXの脊椎分節の間にあります。 アダムキュービッツ動脈は、脊髄のXNUMX分のXNUMXへの主要な血液供給源です。 この動脈の損傷は、前脊髄動脈症候群を引き起こす可能性があり、これは、尿失禁および便失禁の喪失、ならびに脚の運動機能の障害を特徴とする。 根状動脈は脊柱管の枝であり、脊柱管内を走り、脊柱に供給します。 根治的静脈は、脊椎静脈叢から血液を排出し、最終的には主要な静脈系、つまり上大静脈と下大静脈、および胸部の奇静脈系に排出されます。
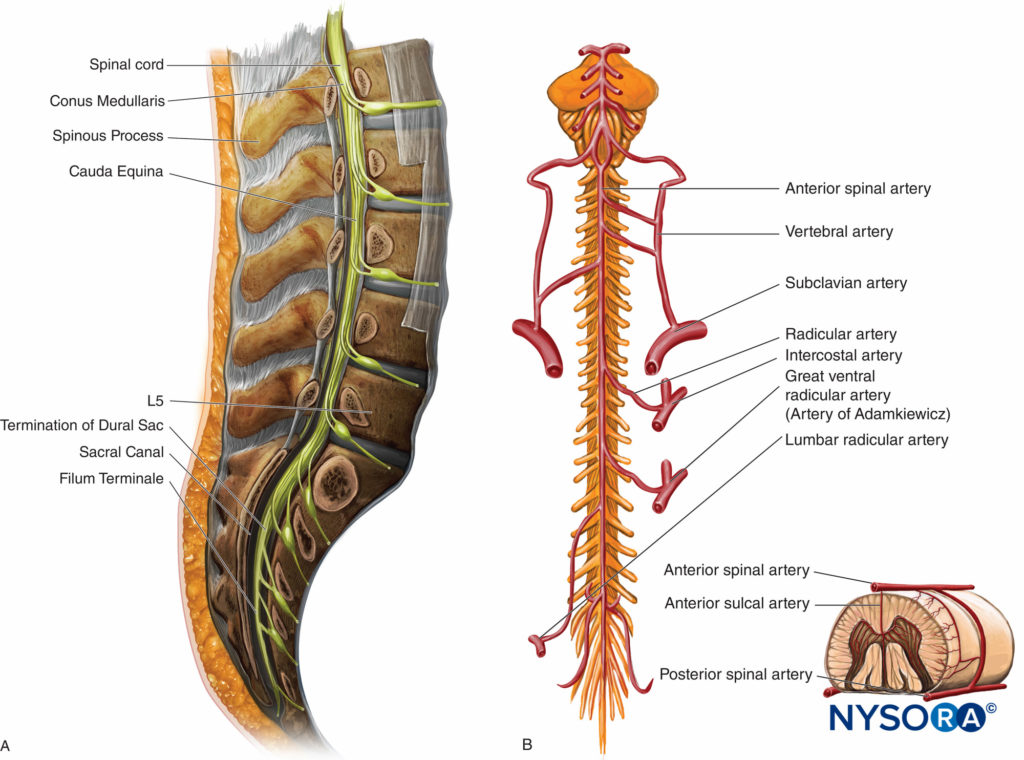
図7 A.腰椎の矢状面。 脊髄はL1-L2隙間で終わります。 B.前脊髄への動脈供給。 アダムキュービッツ動脈は、T8-L1脊椎セグメントから出現します。 小さな挿入物は、脊髄(XNUMXつの前動脈とXNUMXつの後動脈)への血液供給を示しています。
局所麻酔大要から:脊髄のインフォグラフィックの解剖学。
脊椎の動き
脊柱を通る基本的な動きは、頸椎と腰椎の屈曲、伸展、回転、および横方向の屈曲です。 個々の椎骨間の動きは比較的制限されていますが、効果は脊椎全体に沿って複合されます。 特に胸椎は、胸郭のために可動性が制限されています。 屈曲は頸椎で最大ですが、伸展は腰椎で最大です。 胸部と仙骨部が最も安定しています。
特別な考慮事項
米国およびほとんどの先進国では、高齢化人口が増加しています。 この傾向は、脊柱管狭窄症、脊柱側弯症、後弯症、および前弯症などの脊椎変形の有病率の増加を伴います。 高齢者 脊髄幹麻酔が必要な場合、麻酔の課題があります。 加齢とともに、椎間板の厚さが減少すると、脊柱の高さが減少します。 靭帯と骨棘が厚くなると、くも膜下腔と硬膜外腔の両方にアクセスするのが困難になります。 高齢者の脊椎奇形の頻度は70%にもなる可能性があります。
特に成人の脊柱側弯症は、高齢者によく見られます。 実際、Schwab et alは、68歳以上の無症候性のボランティア集団の60%に脊柱側弯症が存在することを示しました。 脊柱側弯症の脊椎を完全に理解することは、この患者集団で中枢神経軸索ブロックをうまく実行するのに役立ちます。 脊柱側弯症の脊椎では、椎体は曲線の凸面に向かって回転し、それらの棘突起は曲線の凹面に面しています(図8).
脊柱側弯症の診断は、骨格的に成熟した患者の脊椎の冠状面に10°を超えるコブ角がある場合に行われます。 脊柱側弯症の大きさを測定するために使用されるコブ角は、曲線変形の上のXNUMXつの椎骨の上終板に平行に引かれた線と、曲線変形のXNUMXレベル下の椎骨の下終板に平行に引かれた線との間に形成されます。 ((図8)。 未治療の患者では、胸椎と腰椎の両方の曲線でコブ角と椎骨の回転の程度との間に強い線形関係があり、最大回転は脊柱側弯症の曲線の頂点で発生します。 脊椎の代償性湾曲は、常に脊柱側弯症曲線の反対方向に発生します。
脊柱側弯症は通常、小児期または青年期に発症し、定期的な身体検査中に診断されます。 未治療の場合、進行性になり、呼吸障害や歩行障害を引き起こす可能性があります。 脊柱側弯症も診断されず、後年に腰痛として現れることがあります。
治療は脊柱側弯症の重症度によって異なります。 通常、軽度の脊柱側弯症(11°–25°)が観察されます。 骨格的に未熟な患者における中等度の脊柱側弯症(25°–50°)は頻繁に進行するため、ほとんどの場合、支えられます。 重度の脊柱側弯症(> 50°)の患者は通常、外科的に治療されます。
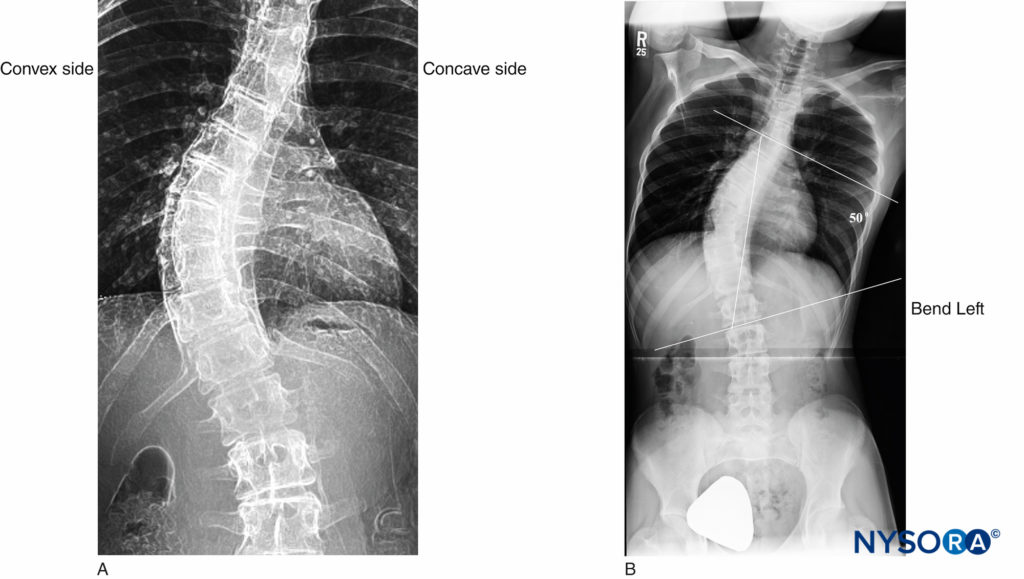
図8 青年期の脊柱側弯症。 A:胸腰椎のS字型脊柱側弯症。 B:コブ角50°。
脊椎の長軸に沿った椎体の回転の程度は、脊髄幹麻酔の挿入中の針の向きに影響を与えます。 脊柱側弯症の患者では、椎体は曲線の凸側に向かって回転します。 この回転の結果として、棘突起は正中線(凹面側)を指します。 これにより、脊椎の凸面側の層間スペースが大きくなります。 脊髄幹麻酔への直接の経路は、この椎体の回転によって作成され、曲線の凸面側からの傍正中アプローチの使用を可能にします(図9)。 表面の目印、特に棘突起は、重度の脊柱側弯症の脊椎では特定が難しい場合があります。 X線、および最近の前処置超音波スキャンは、脊椎の縦方向の角度、棘突起の位置と方向、および椎弓板の深さを決定するのに役立つ場合があります。
図9 脊柱側弯症の脊椎における傍正中アプローチ; 矢印Bは、通常の脊椎における通常の傍正中アプローチを示す矢印Aと比較して、脊柱側弯症の脊椎の凸面に向かう針の再調整を表しています。
NYSORAのヒント
- 脊髄はL1からL2レベルで終わります。 このレベル以上で脊髄くも膜下麻酔を行うことはお勧めしません。
- 黄色靭帯が頸部と胸部上部のレベルで融合しないと、硬膜外麻酔への正中線アプローチで抵抗の喪失感が軽減される可能性があります。 黄色靭帯の存在が最も信頼できるポイントまで針が進められ、硬膜外腔へのアクセスを成功させることができるため、これらのレベルでは傍正中アプローチがより適している可能性があります。
- 脊柱側弯症の患者では、凸側からの傍正中アプローチがより成功する可能性があります。
参考文献
- Standring S(ed):Gray's Anatomy:The Anatomical Basis of Clinical Practice、40thed。 Churchill Livingston、Elsevier Health、2008年。
- ホーガンQH:腰部硬膜外解剖学。 クリオミクロトームセクションによる新しい外観。 Anesthesiology 1991; 75:767-775。
- Scapinelli R:高齢者の腰椎突起の形態的および機能的変化。 Surg Radiol Anat 1989; 11:129。
- Aggarwal A、Kaur H、Batra YK、et al:尾側硬膜外腔の解剖学的考察:死体研究。 Clin Anat 2009; 22:730。
- ホーガンQH:硬膜外解剖学:新しい観察。 J Anaesth 1998; 45:40。
- Zarzur E:人間の腰部黄色靭帯の解剖学的研究。 Anesth Analg 1984; 63:499。
- Yoon SP、Kim HJ、Choi YS:頸部および高胸部黄色靭帯の解剖学的変化。 韓国のJの痛み2014;27:321。
- Lirk P、Colvin J、Steger B、et al:下部胸部黄色靭帯正中線ギャップの発生率。 Br J Anaesth 2005; 94:852。
- Lirk P、Kolbitsch C、Putz G、他頸部および高胸部の黄色靭帯は、正中線で融合しないことがよくあります。 麻酔学2003; 99:1387。
- Reina MA、Lopez Garcia A、de Andres JA、Villanueva MC、Cortes L:硬膜下腔は存在しますか? Rev Esp Anestesiol Reanim 1998; 45:367。
- Kostelic JK、Haughton VM、Sether LA:神経孔の腰髄神経:MRの外観。 放射線医学1991;178:837。
- MacDonald A、Chatrath P、Spector T、et al:脊髄と硬膜嚢の終結レベル:磁気共鳴研究。 Clin Anat 1999; 12:149。
- Schwab F、Dubey A、Gamez L、et al:成人の脊柱側弯症:高齢のボランティア集団における有病率、SF-36、および栄養パラメータ。 Spine 2005; 30:1082。
- マクラウドA、ロシュA、フェンネリーM:症例シリーズ:超音波検査は脊柱側弯症患者の硬膜外挿入を支援する可能性があります。 Can J Anaesth 2005; 52:717。
- Aebi M:成人の脊柱側弯症。 Eur Spine J 2005; 14:925。
- Smith JS、Shaffrey CI、Fu KM、et al:成人の脊椎変形患者の臨床的およびX線写真による評価。 Neurosurg Clin N Am 2013; 24:143。
- ホワイトAA、パンジャブMM:脊椎の臨床生体力学、第2版。 リッピンコット、1990年。
- 鈴木聡、山室直儀、志方淳ほか:特発性脊柱側弯症における椎骨回転の超音波測定。 J Bone Joint Surg Br 1989; 71:252。
- Glassman SD、Berven S、Bridwell K、et al:成人の脊柱側弯症におけるX線撮影パラメータと臨床症状の相関。 Spine 2005; 30:682。
- Bowens C、Dobie KH、Devin CJ、et al:重度の脊柱側弯症の脊椎に対する脊髄幹麻酔へのアプローチ。 Br J Anaesth 2013; 111:807。
- Huang J:脊柱側弯症の分娩者における脊髄幹麻酔のための傍正中アプローチ。 Anesth Anal 2010; 111:821。
- Ko JY、Leffert LR:脊柱側弯症の分娩者における脊髄幹麻酔の臨床的意義。 Anesth Analg 2009; 09:1930。
- Chin KJ、Perlas A、Chan V、et al:超音波画像診断は、表面の解剖学的ランドマークが難しい成人の脊髄くも膜下麻酔を容易にします。 麻酔学2001;115:94。
- Chin KJ、Karmakar MK、Peng P:成人の胸椎および腰椎の脊髄幹麻酔の超音波検査。 麻酔学2011; 114:1459。
- Chin KJ、MacFarlane AJR、Chan V、Brull R:以前に腰椎椎弓切除術と癒合を行った患者の脊髄くも膜下麻酔を容易にするための超音波の使用:症例報告。 J Clin Ultrasound 2009; 37:482。

