Philippe E. Gautier, Catherine Vandepitte y Jeff Gadsden
FACTS
- Indicaciones: Cirugía de hombro y parte superior del brazo, cirugía de la clavícula (combinada con bloqueo nervioso del plexo cervical)
- Posición del transductor: transversal en el cuello, 3 a 4 cm por encima de la clavícula, sobre la vena yugular externa
- Objetivo: El anestésico local se extiende alrededor de los troncos superior y medio del plexo braquial, entre los músculos escalenos anterior y medio.
- Anestésico local: 7–15 mL
CONSIDERACIONES GENERALES
Orientación de EE. UU. permite la visualización de la propagación del anestésico local e inyecciones adicionales alrededor del plexo braquial si es necesario para garantizar una distribución adecuada del anestésico local, lo que mejora el éxito del bloqueo nervioso. La capacidad de visualizar la propagación del anestésico local y de inyectar varias alícuotas también permite reducir el volumen de anestésico local necesario para lograr el bloqueo nervioso.
ANATOMÍA DE ULTRASONIDO
El plexo braquial a nivel interescalénico se ve lateral a la arteria carótida y la vena yugular interna, entre los músculos escalenos anterior y medio (Figuras 1 y 2).
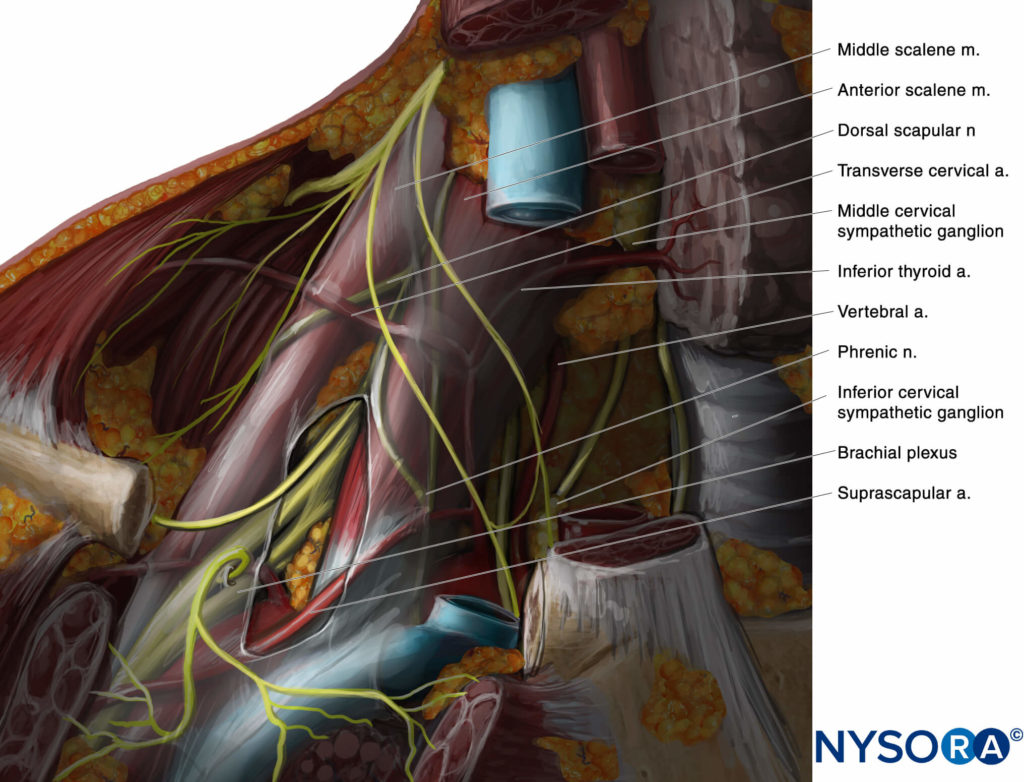
FIGURA 1. Relaciones anatómicas del plexo braquial a nivel interescalénico
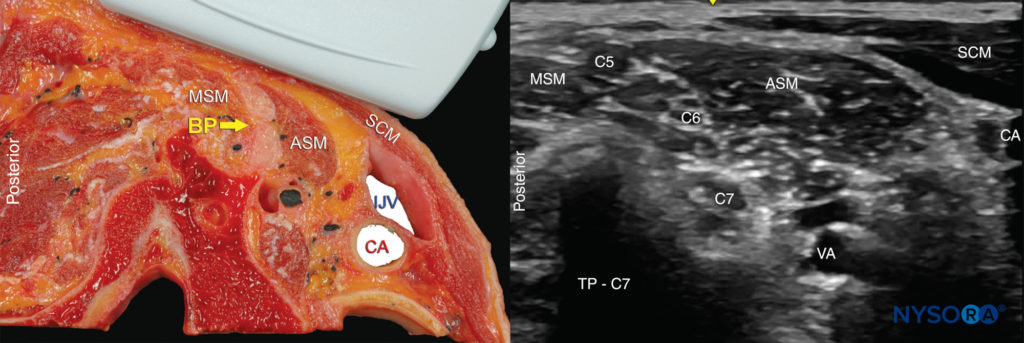
FIGURA 2. Sección transversal de la anatomía para el bloqueo del nervio braquial interescalénico y posición del transductor para obtener las vistas deseadas. El plexo (BP) se ve entre el músculo escaleno medio (MSM) lateralmente y el músculo escaleno anterior (ASM) medialmente. La imagen de ultrasonido incluye una vista parcial del borde lateral del músculo esternocleidomastoideo (SCM), la vena yugular interna (IJV), la arteria carótida (CA) y el proceso transverso de C7 (TP-C7).
La fascia prevertebral, el plexo cervical superficial y el músculo esternocleidomastoideo se ven superficiales al plexo. El transductor se mueve en dirección proximal-distal hasta que se ven dos o más de los elementos del plexo braquial en el espacio entre los músculos escalenos. Según la profundidad de campo seleccionada y el nivel al que se realiza la exploración, es posible que se vea la primera costilla y/o el vértice del pulmón. El plexo braquial generalmente se visualiza a una profundidad de 1 a 3 cm.
Del Compendio de anestesia regional: preparación cognitiva para un bloqueo del plexo braquial interescalénico.
distribución de bloques
El abordaje interescalénico para el bloqueo del plexo braquial da como resultado una anestesia confiable del hombro y la parte superior del brazo (Figura 3 y XNUMX). Las ramas supraclaviculares del plexo cervical, que irrigan la piel sobre el acromion y la clavícula, también están bloqueadas debido a la extensión proximal y superficial del anestésico local. El tronco inferior (C8-T1) generalmente se conserva a menos que la inyección se realice en un nivel más distal del plexo braquial.

FIGURA 3. Distribución sensorial del bloqueo nervioso interescalénico del plexo braquial (en rojo). El área de distribución del nervio cubital (C8-T1) también se puede lograr utilizando un volumen mayor (p. ej., 15-20 ml) y utilizando un bloqueo del nervio interescalénico bajo donde la inyección se produce entre el BSI y el bloqueo del nervio supraclavicular.
EQUIPO
El equipo necesario para un bloqueo nervioso interescalénico del plexo braquial incluye lo siguiente:
- Máquina de ultrasonido con transductor lineal (8–14 MHz), manguito estéril y gel
- Bandeja de bloqueo de nervios estándar
- Una jeringa de 20 ml que contiene el anestésico local
- Una aguja estimuladora aislada de 5 cm, calibre 22, de bisel corto
- Estimulador de nervios periféricos
- Sistema de monitoreo de presión de inyección de apertura
- Guantes esterilizados
Aprenda más sobre Equipos para Bloqueo de Nervios Periféricos
HITOS Y POSICIONAMIENTO DEL PACIENTE
Es adecuada cualquier posición que permita una colocación cómoda del transductor de ultrasonido y el avance de la aguja. El bloqueo nervioso generalmente se realiza con el paciente en posición supina, en silla de playa o en decúbito semilateral, con la cabeza del paciente mirando hacia el lado opuesto al que se va a bloquear (Figura 4 y XNUMX). La última posición puede resultar más ergonómica, especialmente durante un abordaje en plano desde el lado lateral, en el que la aguja penetra en la piel en la cara posterolateral del cuello. Una ligera elevación de la cabecera de la cama suele ser más cómoda para el paciente y permite un mejor drenaje y menos prominencia de las venas del cuello. Se debe pedir al paciente que alcance la rodilla ipsilateral para bajar el hombro y proporcionar más espacio para la ejecución del bloqueo nervioso.
Conocimiento de lo subyacente anatomía y la posición del plexo braquial es importante para facilitar el reconocimiento de la anatomía del ultrasonido. La exploración generalmente comienza justo debajo del nivel del cartílago cricoides y medial al músculo esternocleidomastoideo con el objetivo de identificar la arteria carótida.
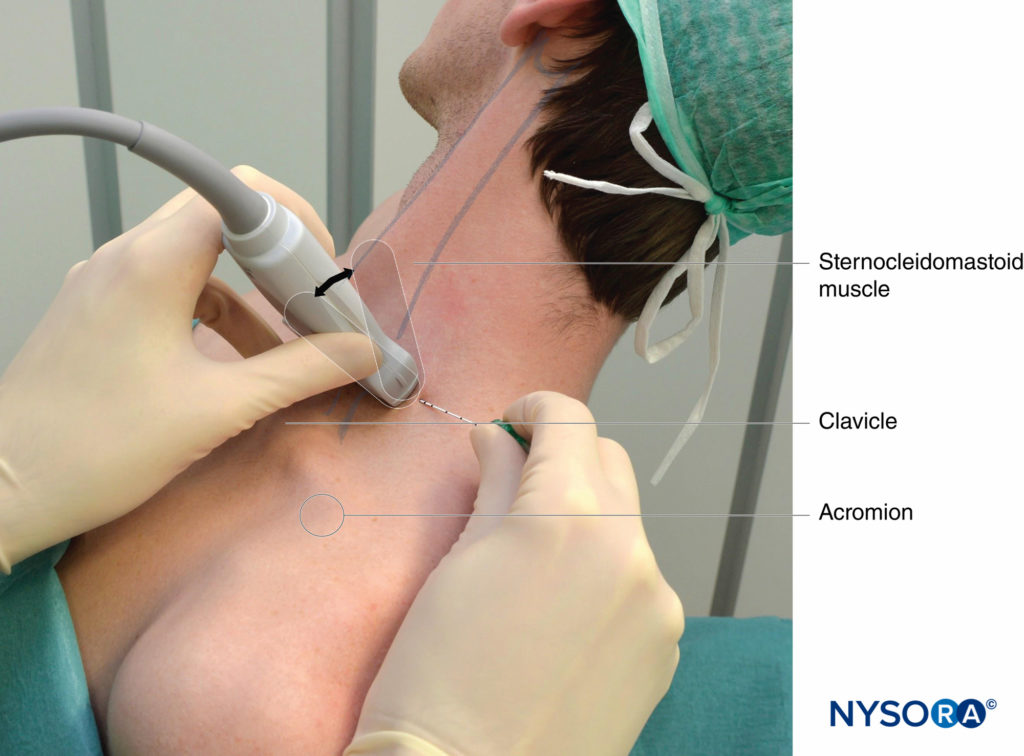
FIGURA 4. Bloqueo interescalénico del plexo braquial guiado por ecografía: transductor y posición de la aguja para obtener la imagen ecográfica deseada para un abordaje en plano. El conocimiento de los puntos de referencia externos facilita y acorta sustancialmente el tiempo para obtener la vista necesaria para la realización del bloqueo nervioso. El transductor se coloca detrás de la cabeza clavicular del músculo esternocleidomastoideo (ECM) y sobre la vena yugular externa (no se ve). El paciente se encuentra en posición semisentada. La inclinación del transductor en dirección caudal puede facilitar el reconocimiento del plexo braquial (flecha).
GOL
El objetivo de esto bloqueo nervioso consiste en colocar la aguja en el espacio del tejido entre los músculos escalenos anterior y medio e inyectar anestésico local hasta que la ecografía documente la extensión alrededor del plexo braquial. El volumen del anestésico local y el número de inserciones de la aguja se determinan durante el procedimiento y dependiendo de la idoneidad de la propagación observada del anestésico local.
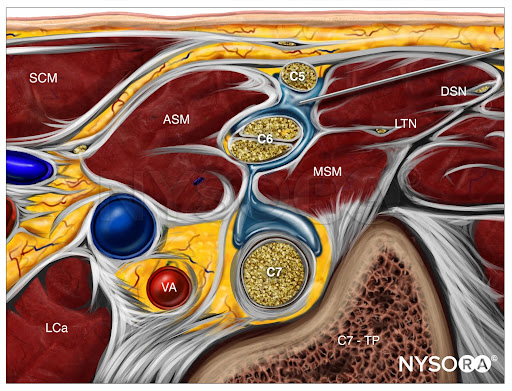
Del Compendio de anestesia regional: anatomía ecográfica inversa para un bloqueo del plexo braquial interescalénico con inserción de aguja en el plano y dispersión del anestésico local (azul). ECM, esternocleidomastoideo; ASM, músculo escaleno anterior; LCa, músculo largo de la cabeza; VA, arteria vertebral; MSM, músculo escaleno medio; LTN, nervio torácico largo; NSD, nervio escapular dorsal; C7-TP, proceso transversal de C7.
TÉCNICA
Con el paciente en la posición adecuada, se desinfecta la piel y se coloca el transductor en el plano transversal para identificar la arteria carótida (Figura 5-A). Una vez que se ha identificado la arteria, el transductor se mueve ligeramente lateralmente a través del cuello. El objetivo es identificar los músculos escalenos anterior y medio y los elementos del plexo braquial que se encuentra entre ellos. Se recomienda utilizar el Doppler color para identificar estructuras vasculares y evitarlas. Luego, la aguja se inserta en el plano hacia el plexo braquial, generalmente en una dirección de lateral a medial (Figura 6 y XNUMX), aunque también se puede utilizar una orientación de la aguja de medial a lateral si no hay espacio para la primera. La aguja siempre debe apuntar entre las raíces en lugar de directamente hacia ellas para minimizar el riesgo de lesión nerviosa accidental. A medida que la aguja atraviesa la fascia prevertebral, suele apreciarse un cierto “chasquido”. Cuando estimulación nerviosa (0.5 mA, 0.1 mseg), la entrada de la aguja en el surco interescalénico a menudo se asocia con una respuesta motora del hombro, brazo o antebrazo como otra confirmación de la colocación correcta de la aguja. Después de una aspiración cuidadosa para descartar la colocación de la aguja intravascular, se inyectan 1 a 2 ml de anestésico local para verificar la colocación correcta de la aguja (Figura 7-A). Es necesario asegurarse de que no exista una alta resistencia a la inyección para disminuir el riesgo de inyección intrafascicular. La inyección de varios mililitros de anestésico local a menudo desplaza el plexo braquial alejándolo de la aguja. El avance adicional de la aguja de 1 a 2 mm hacia el plexo braquial puede ser beneficioso para garantizar la distribución adecuada del anestésico local (Figura 7-B). Cuando la inyección del anestésico local no parece producir una propagación alrededor del plexo braquial, es posible que sea necesario cambiar la posición de la aguja e inyecciones adicionales.
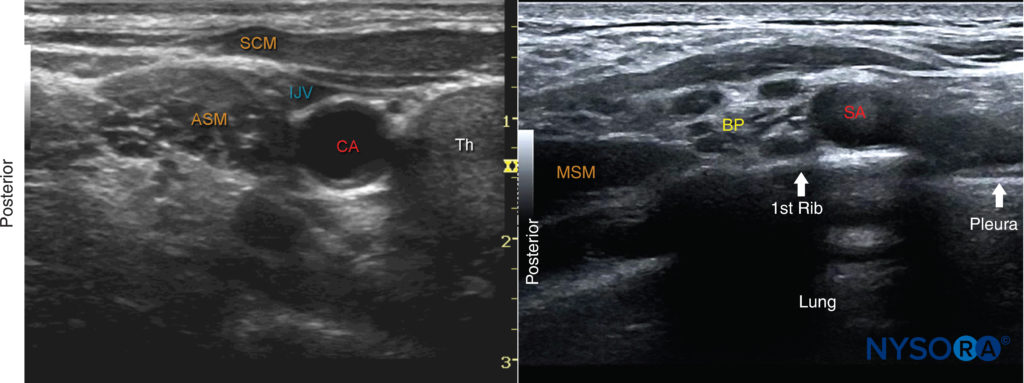
FIGURA 5. (A)Imagen de ultrasonido justo debajo del nivel del cartílago cricoides y medial al músculo esternocleidomastoideo (SCM). ASM, músculo escaleno anterior; CA, arteria carótida; IJV, vena yugular interna; SCM, músculo esternocleidomastoideo; Th, glándula tiroides. (B) Vista del plexo braquial (BP) en la fosa supraclavicular. Cuando la identificación del plexo braquial a nivel interescalénico resulta difícil, el transductor se coloca en la fosa supraclavicular para identificar la BP superficial y posterior a la arteria subclavia (SA). Luego, el transductor se mueve lentamente en dirección cefálica mientras se visualiza continuamente el plexo braquial hasta alcanzar el nivel deseado.
CONSEJOS NYSORA
• Cuando la visualización del plexo braquial entre los músculos escalenos resulta difícil, se puede utilizar una técnica de "rastreo". El transductor se baja a la fosa supraclavicular. En esta posición, el plexo braquial se identifica posterior y superficial a la arteria subclavia (Figura 5-B). A partir de aquí, se traza cranealmente el plexo braquial hasta el nivel deseado.
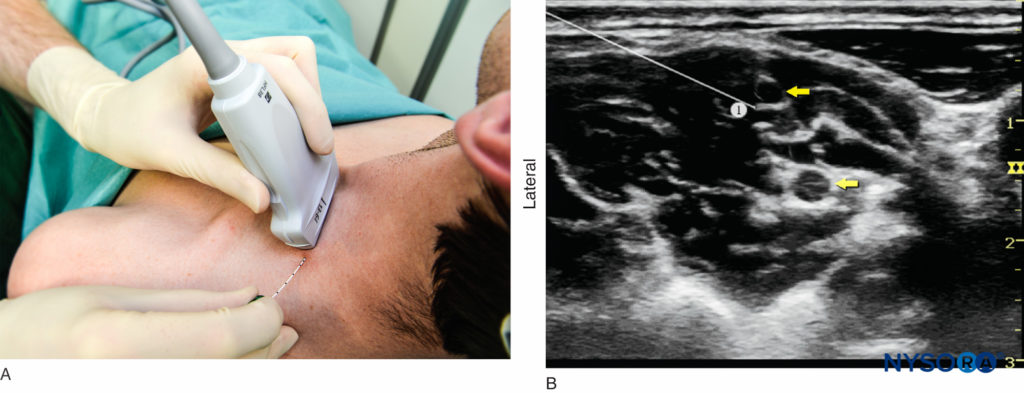
FIGURA 6. (A) Colocación del transductor e inserción de la aguja. (B) Posición de la aguja (1) para el bloqueo interescalénico del nervio del plexo braquial mediante un abordaje en plano. Se ve la punta de la aguja en contacto con los elementos del plexo braquial (flechas amarillas); esto siempre da como resultado una presión de inyección alta (> 15 psi), lo que indica que la aguja debe retirarse ligeramente del tronco.
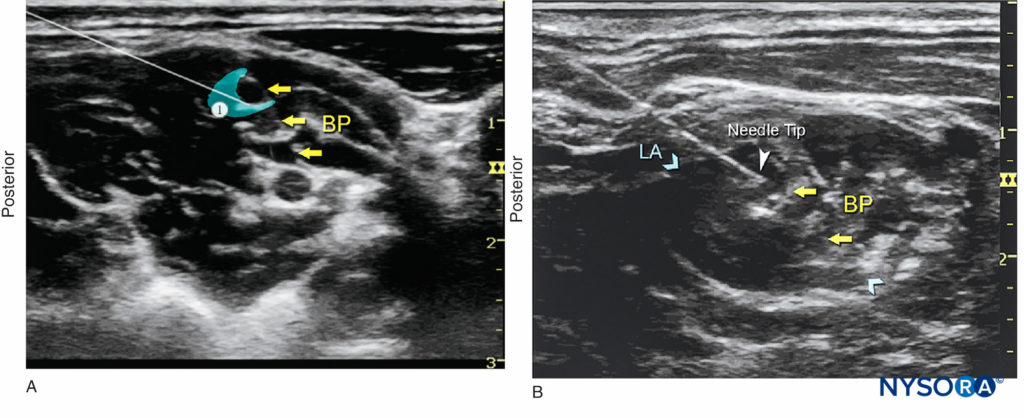
FIGURA 7. (A) Se inyecta un pequeño volumen de anestésico local (área sombreada en azul) a través de la aguja para confirmar la colocación correcta de la aguja. Una punta de aguja correctamente colocada dará como resultado la distribución del anestésico local entre y/o a lo largo de las raíces del plexo braquial (PB). (B) Colocación real de una aguja (punta de flecha blanca) en el surco interescalénico, con dispersión del anestésico local (LA) (área sombreada en azul o flechas) que rodea el BP.
Pronósticos
• No es necesario provocar una respuesta motora para estimulación nerviosa; sin embargo, cuando ocurre a intensidades < 0.5 mA, la aguja debe retirarse ligeramente antes de inyectar ya que puede ser intraneural.
• El cuello es un área muy vascularizada y se debe tener cuidado para evitar la colocación de agujas o la inyección en las estructuras vasculares. Es de particular importancia evitar la arteria vertebral y las ramas del tronco tirocervical: la arteria tiroidea inferior, la arteria supraescapular y la arteria cervical transversa. Usar Doppler color imágenes al menos una vez antes de insertar la aguja para localizar cualquier vaso que pueda estar en el camino de la aguja. Las variaciones anatómicas son comunes.
• Nunca inyecte contra una resistencia alta porque dicha resistencia puede indicar un contacto entre la aguja y el nervio o una inyección intrafascicular. Un alto presión de inyección de apertura (> 15 psi) siempre está presente con el contacto entre la aguja y la raíz. Por tanto, una inyección aparentemente extraneural puede, de hecho, ser subepineural. Una inyección intraneural puede extenderse proximalmente al canal espinal.
• Una maniobra útil para asegurar la inyección en el compartimento correcto, después de inyectar 5–7 ml, es rastrear el plexo hasta la fosa supraclavicular (manteniendo la aguja firme para evitar lesiones). Si la inyección se realiza dentro de la “vaina” del plexo braquial, se puede ver muy claramente la extensión correcta (ver Figura 8-A). Luego, la sonda se puede mover hacia atrás hasta que se visualice la aguja para completar la inyección. Si el plexo braquial aparece sin cambios en el área supraclavicular, uno debe preguntarse si la inyección se realizó fuera del compartimiento correcto (ver Figura 8-B).
• La inserción de lateral a medial a menudo se elige para evitar lesiones en el nervio frénico, que generalmente se encuentra por delante del escaleno anterior, aunque se debe tener en cuenta que el nervio escapular dorsal y el nervio torácico largo generalmente discurren a través del escaleno medio. y potencialmente podría lesionarse también (Figura 9 y XNUMX).
• Es común que C6 y C7 se dividan proximalmente. Es prudente evitar inyectar entre los nervios que provienen de una sola raíz, ya que esto puede resultar en una inyección intraneural. En cambio, es más seguro inyectar entre C5 y C6, superficial a C5 o profundo a C6 (Figura 10 y XNUMX).
• Otra variación anatómica relativamente común implica que la raíz C5 se desplace a través del escaleno anterior durante parte de su trayecto (Figura 11 y XNUMX). Para el bloqueo nervioso de esta variante anatómica se debe trazar la raíz distalmente hasta entrar en el surco interescalénico.
• Es mejor evitar las inyecciones múltiples, ya que generalmente no son necesarias para bloquear con éxito el nervio del plexo braquial y pueden conllevar un mayor riesgo de lesión nerviosa.
• En un paciente adulto, 7 a 15 ml de anestésico local suelen ser adecuados para un inicio rápido y exitoso del bloqueo. Volúmenes más pequeños de anestésico local también pueden ser efectivos;12,13 sin embargo, la tasa de éxito de volúmenes más pequeños en la práctica clínica diaria puede ser inferior a la reportada en ensayos clínicos meticulosamente realizados.
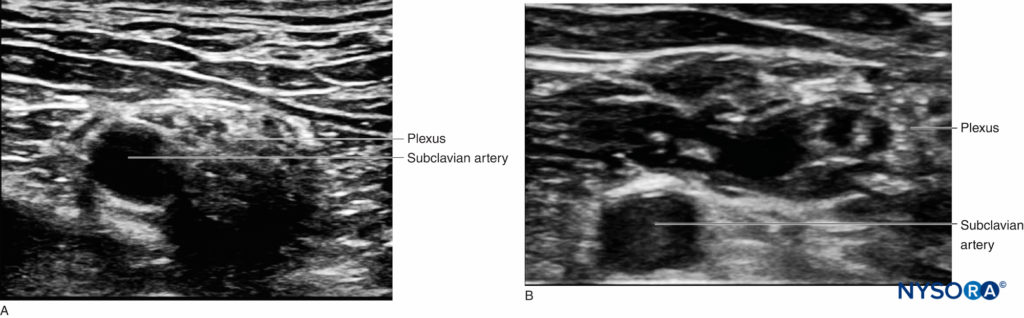
FIGURA 8. Difusión de solución anestésica local al área supraclavicular durante la realización del bloqueo nervioso interescalénico. (A) Antes de la inyección. (B) Después de la inyección de 10 mL a nivel interescalénico. Los nervios laterales a la arteria subclavia están rodeados de anestésico local y parecen más profundos. Esto confirma que la inyección se realizó en el espacio correcto.
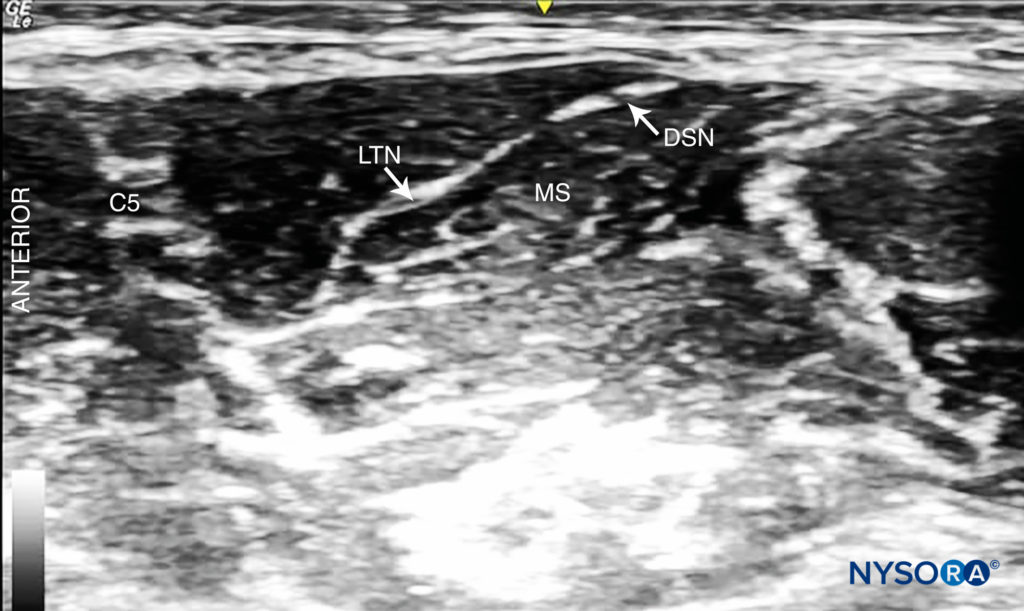
FIGURA 9. Nervio escapular dorsal (DSN) y nervio torácico largo (LTN) visibles en el músculo escaleno medio (MS).
Bloque NERVIO FRÉNICO
El bloqueo del nervio frénico es común después de la BSI y puede comprometer la función respiratoria en pacientes con patología pulmonar preexistente. Se pueden utilizar cuatro estrategias14 principales en estos pacientes para proporcionar analgesia después de la cirugía de hombro y evitar el bloqueo frénico: (1) disminución del volumen de anestésico local; (2) realizar el ISB más caudalmente en el cuello, alrededor de C7; (3) usando un bloqueo del nervio supraclavicular; y (4) usando un bloqueo del nervio supraescapular (posiblemente en asociación con un bloqueo del nervio axilar). El nervio frénico se encuentra justo en la superficie del surco interescalénico al nivel del cartílago cricoides y discurre caudalmente y en dirección anterior y distal a lo largo de la cara superficial del músculo escaleno anterior a lo largo del cuello. El uso de un volumen bajo de anestésico local (p. ej., 5 ml) reduce la incidencia de bloqueo del nervio frénico, pero también puede reducir la duración de la analgesia y posiblemente disminuya la tasa de éxito. Volúmenes mayores (10 ml) inyectados a nivel del cricoides provocarían un bloqueo del nervio frénico.
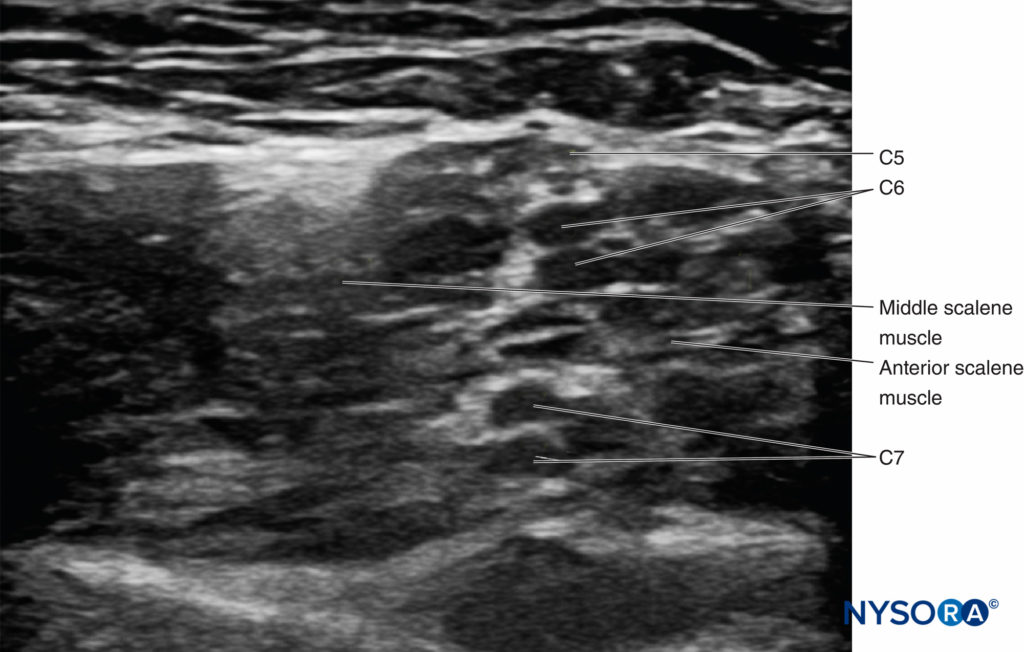
FIGURA 10. Divida las raíces C6 y C7 en el surco interescalénico.
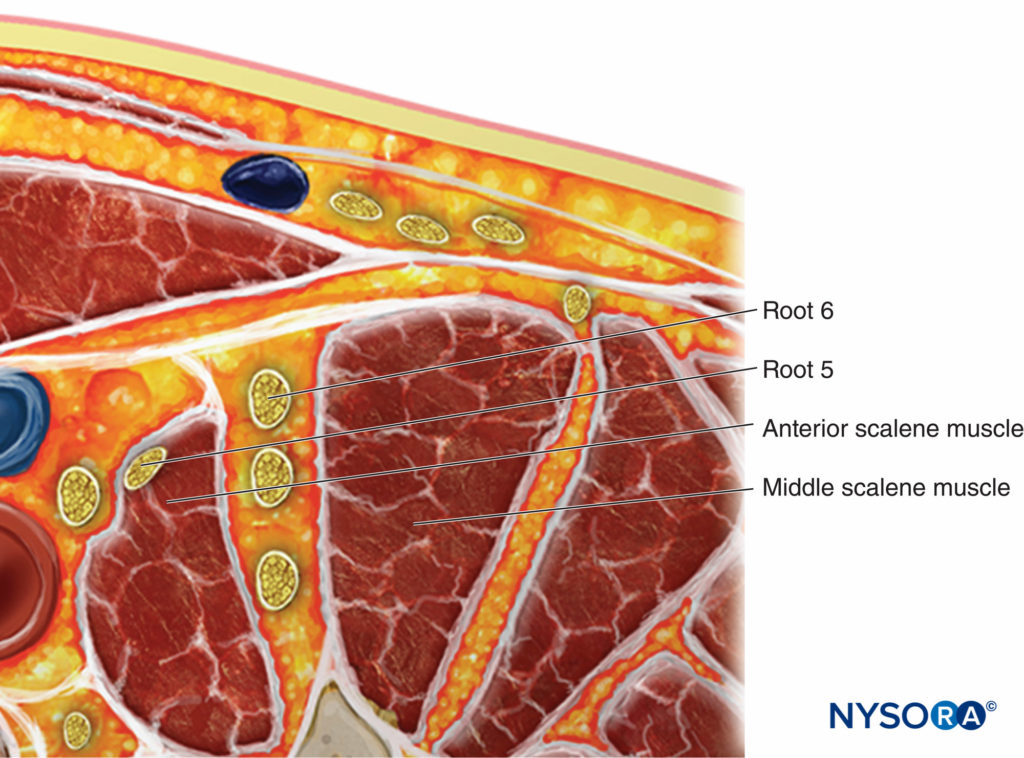
FIGURA 11. Variación anatómica que muestra la raíz C5 ubicada en el músculo escaleno anterior. Para el bloqueo nervioso de esta variante anatómica se debe trazar la raíz distalmente hasta entrar en el surco interescalénico.
La función del nervio frénico se puede evaluar mediante ultrasonido en Modo m durante el cual se coloca una sonda curvilínea de baja frecuencia debajo de la caja torácica en la línea axilar anterior para evaluar el movimiento del hemidiafragma (Figura 12 y XNUMX). Cabe destacar que algunos autores han recomendado el uso de una combinación de bloqueo del nervio supraescapular y del nervio axilar para brindar analgesia posoperatoria con un bloqueo motor mínimo distal al hombro con un menor riesgo de bloqueo del nervio frénico y otras complicaciones del bloqueo del nervio interescalénico. Los nervios objetivo son pequeños y pueden resultar difíciles de encontrar en pacientes obesos. Además, estos bloqueos nerviosos no proporcionarán anestesia quirúrgica. Otro problema que debe tenerse en cuenta es la parálisis persistente del nervio frénico. Hay poco acuerdo en cuanto a las causas de la parálisis persistente del nervio frénico, pero parece estar relacionada, al menos en parte, con la inflamación y el atrapamiento del nervio más que con el trauma directo de la aguja. Se ha sugerido una contribución de la enfermedad de la columna cervical. Otros factores pueden estar involucrados, ya que la mayoría de los pacientes en las series publicadas han sido hombres, con sobrepeso u obesos y de mediana edad.
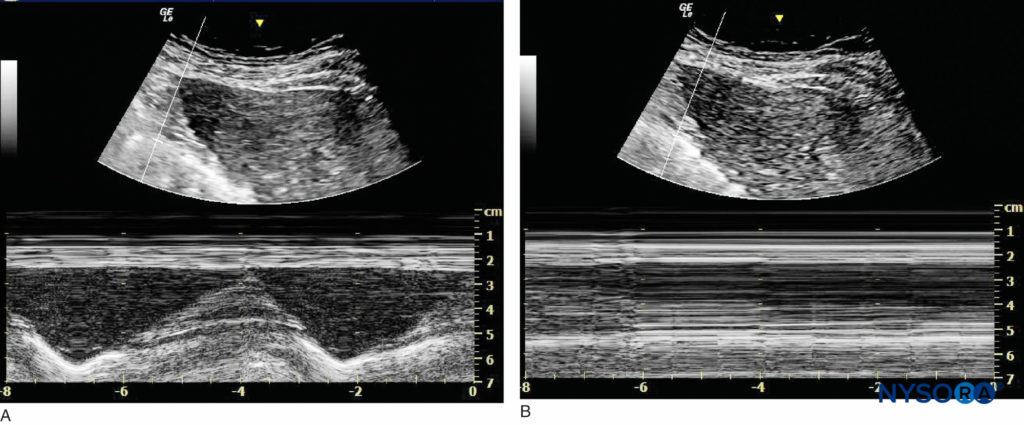
FIGURA 12. Imágenes del hemidiafragma derecho debajo de la caja torácica en la línea anterior. (A) Antes del bloqueo del nervio interescalénico. (B) Después del bloqueo del nervio interescalénico con bloqueo del nervio frénico.
BLOQUEO NERVIOSO INTERESCALENO GUIADO POR ULTRASONIDO CONTINUO
El objetivo del bloqueo continuo del nervio interescalénico es colocar el catéter en la vecindad de los elementos del plexo braquial entre los músculos escalenos. El procedimiento consiste en: (1) colocación de la aguja; (2) inyección LA para asegurar la posición correcta de la punta de la aguja y "abrir el espacio" para el avance del catéter (3); (4) Inyección a través del catéter mientras se monitorea con US para verificar su posición terapéutica y (5) asegurar el catéter. Para las dos primeras fases del procedimiento, se puede utilizar ultrasonido para garantizar la precisión. La aguja generalmente se inserta en un plano desde la dirección lateral a medial y debajo de la fascia prevertebral para ingresar al espacio interescalénico (Figura 13 y XNUMX), aunque también se pueden utilizar otras orientaciones de la aguja, como fuera del plano o en dirección caudal. La colocación correcta de la aguja también se puede confirmar obteniendo una respuesta motora del músculo deltoides, el brazo o el antebrazo (0.5 mA, 0.1 mseg), momento en el que se pueden inyectar 4 a 5 ml de anestésico local. Esta pequeña dosis de anestésico local sirve para asegurar una distribución adecuada del anestésico local así como para hacer más cómodo al paciente el avance del catéter. Esta primera fase del procedimiento no difiere significativamente de la técnica de inyección única.

FIGURA 13. Imágenes del hemidiafragma derecho debajo de la caja torácica en la línea anterior. (A) Antes del bloqueo del nervio interescalénico. (B) Después del bloqueo del nervio interescalénico con bloqueo del nervio frénico.
La segunda fase del procedimiento consiste en mantener la aguja en la posición correcta e insertar el catéter 2-3 cm en el espacio interescalénico en la vecindad del plexo braquial.Figura 14 y XNUMX). La inserción del catéter puede realizarla un solo operador o un asistente. La ubicación adecuada del catéter se puede confirmar visualizando el recorrido del catéter o mediante una inyección de anestésico local a través del catéter. Cuando esto resulte difícil, una alternativa es inyectar una pequeña cantidad de aire (1 ml) para confirmar la ubicación de la punta del catéter. El catéter se fija con cinta adhesiva a la piel con o sin tunelización. Algunos médicos prefieren uno sobre el otro. Sin embargo, la decisión sobre qué método usar puede basarse en la edad del paciente, la duración de la terapia con catéter y/o la anatomía. La tunelización puede ser preferible en pacientes mayores con obesidad o piel flácida sobre el cuello o cuando se espera una infusión de catéter de mayor duración. Dos desventajas principales de la tunelización son el riesgo de que el catéter se desprenda durante la tunelización y la posibilidad de que se formen cicatrices. Hay varios dispositivos de sujeción del catéter disponibles para ayudar a estabilizar el catéter. Para obtener información adicional, consulte Bloqueos nerviosos periféricos continuos: soluciones anestésicas locales y estrategias de infusión.
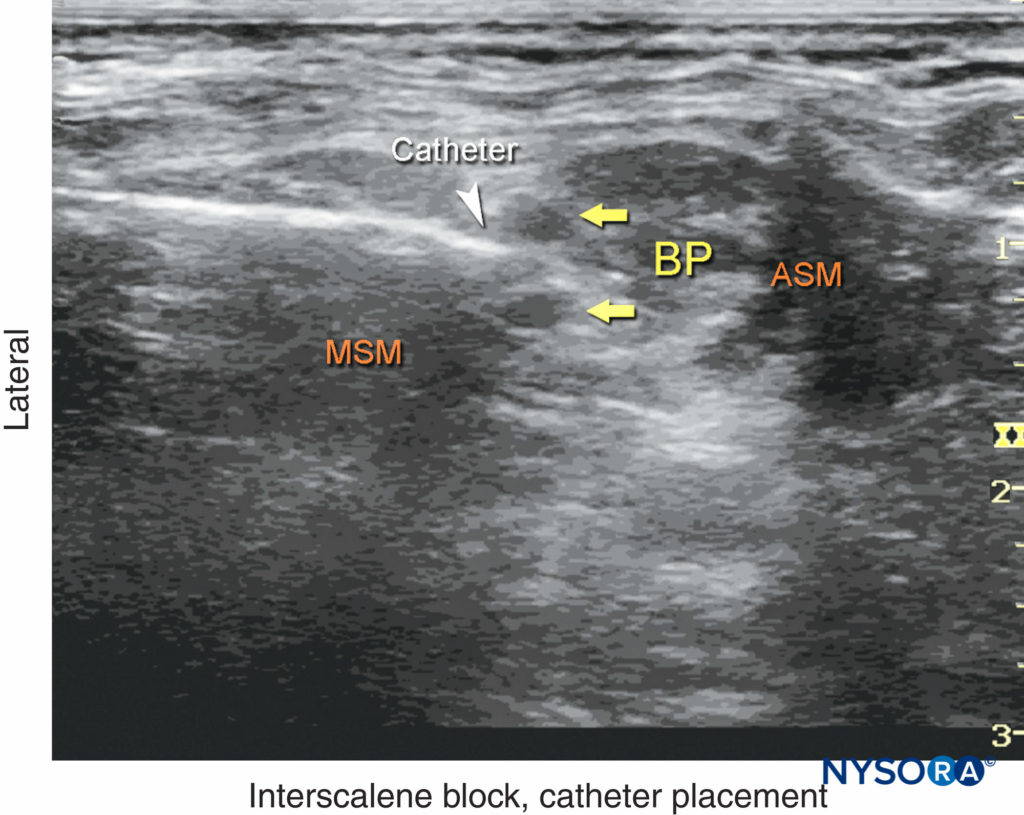
FIGURA 14. Una imagen de ultrasonido que muestra la aguja y el catéter (punta de flecha blanca) insertados en el espacio interescalénico entre los músculos escalenos anterior (ASM) y medio (MSM). BP, plexo braquial.
Pronósticos
• Se pueden utilizar catéteres tanto estimulantes como no estimulantes. Debido a que la respuesta motora a la estimulación del catéter puede estar ausente incluso con la colocación ideal del catéter, el uso de catéteres estimulantes puede conducir a una manipulación innecesaria de la aguja y el catéter para obtener respuestas motoras provocadas.
• La técnica de catéter sobre aguja se ha reintroducido recientemente como una alternativa para lograr el bloqueo interescalénico continuo.
Para obtener más información sobre el bloqueo del nervio interescalénico, consulte Bloqueo interescalénico del plexo braquial: técnica de puntos de referencia y estimulación nerviosa.
Se puede encontrar un video complementario relacionado con este bloqueo nervioso en Video de anatomía inversa y bloqueo interescalénico del plexo braquial guiado por ecografía.
Este texto fue una muestra del contenido de la Compendio de Anestesia Regional en NYSORA LMS.
de NYSORA Compendio de Anestesia Regional es simplemente el plan de estudios más completo y práctico sobre anestesia regional de la A a la Z, que presenta el contenido Premium de NYSORA. A diferencia de los libros de texto y los libros electrónicos, el Compendio se actualiza continuamente y presenta los videos, animaciones y contenido visual más nuevos de NYSORA.
El Compendio es uno de varios cursos educativos estándar de oro sobre el Sistema de aprendizaje de NYSORA (NYSORA LMS), y la inscripción para NYSORALMS.com está libre. Sin embargo, el acceso COMPLETO al Compendio se basa en una suscripción anual, ya que requiere un ejército de ilustradores, editores de video y un equipo educativo para continuar convirtiéndolo en la MEJOR herramienta para la educación en todo lo relacionado con la anestesia regional. Si bien puede pensar en el compendio como un libro electrónico sobre esteroides, una prueba rápida le dará una idea en tiempo real de lo increíble que es realmente el Compendio. Su suscripción transformará la forma en que lee sobre la anestesia regional:
- Aprenda visualmente: todo lo regional, incluidos los procedimientos de bloqueo espinal, epidural y nervioso y los protocolos de manejo
- Revise las instrucciones de técnicas paso a paso para más de 60 bloqueos nerviosos
- Acceda a las ilustraciones, animaciones y videos legendarios de NYSORA (como Reverse Ultrasound Anatomy)
- Acceda a la información de RA en cualquier dispositivo a través de la plataforma de escritorio y la aplicación móvil
- Obtenga actualizaciones en tiempo real
- Revise las infografías para la preparación del examen (por ejemplo, EDRA)
- Use el feed de la comunidad con discusiones de casos reales, imágenes y videos publicados y discutidos por suscriptores y los mejores expertos del mundo por igual.
Incluso si no desea suscribirse al Compendio, regístrese en el LMS NYSORA, sea el primero en saber qué hay de nuevo en anestesia regional y participe en discusiones de casos.
Esto es de lo que se alimenta la actividad LMS NYSORA parece:
Estamos convencidos que una vez que experimentas la Compendio en LMS NYSORA, y nunca volverá a sus libros antiguos, y su suscripción ayudará a mantener NYSORA.com gratis para el resto del mundo.
Lectura adicional
- Gautier P, Vandepitte C, Ramquet C, DeCoopman M, Xu D, Hadzic A: El volumen anestésico efectivo mínimo de ropivacaína al 0.75 % en el bloqueo nervioso interescalénico del plexo braquial guiado por ecografía. Anesth Analg 2011;113:951–955.
- Vandepitte C, Gautier P, Xu D, Salviz EA, Hadzic A: Volumen efectivo de
ropivacaína al 0.75% a través de un catéter necesario para el bloqueo del plexo braquial interescalénico. Anestesiología 2013;118:863–867. - Tsui BC, Lou L: Aprendiendo el enfoque de "rastreo" para el bloqueo del nervio interescalénico. Anestesia 2014;69:83–85.
- Muhly WT, Orebaugh SL: Sonoanatomía de la vasculatura en las regiones supraclaviculares e interescalenas relevantes para el bloqueo del nervio del plexo braquial. Acta Anaesthesiol Scand 2011;55:1247–1253.
- Moayeri N, Bigeleisen PE, Groen GJ: Arquitectura cuantitativa del plexo braquial y los compartimentos circundantes, y su posible importancia para los bloqueos nerviosos del plexo. Anestesiología 2008;108:299–304.
- Orebaugh SL, McFadden K, Skorupan H, Bigeleisen PE: Inyección subepineural en la colocación de la punta de la aguja interescalén guiada por ecografía. Reg Anesth Pain Med 2010;35:450–454.
- Orebaugh SL, Mukalel JJ, Krediet AC, et al: Inyección en la raíz del plexo braquial en un modelo de cadáver humano: distribución de la inyección y efectos en el neuroeje. Reg Anesth Pain Med 2012;37:525–529.
- Hanson NA, Auyong DB: Identificación ecográfica sistemática de los nervios dorsales escapulares y torácicos largos durante el bloqueo del nervio interescalénico. Reg Anesth Pain Med 2013;38:54–57.
- Thomas SE, Winchester JB, Hickman G, DeBusk E: Un caso confirmado de lesión del nervio torácico largo después de un abordaje posterior a un bloqueo del nervio interescalénico. Reg Anesth Pain Med 2013;38:370.
- Saporito A: Lesión del nervio dorsal escapular: una complicación de la ecoguiada
bloqueo del nervio interescalénico. Hermano J Anaesth 2013;111:840–841. - Gutton C, Choquet O, Antonini F, Grossi P: Bloc interscalénique échoguidé : variaciones anatómicas et implicación clínica [Bloqueo nervioso interescalénico guiado por ultrasonido: influencia de las variaciones anatómicas en la práctica clínica]. Ann Fr Anesth Reanim 2010;29:770–775.
- Gautier P, Vandepitte C, Ramquet C, DeCoopman M, Xu D, Hadzic A: El volumen anestésico efectivo mínimo de ropivacaína al 0.75 % en el bloqueo nervioso del plexo braquial interescalénico guiado por ecografía. Anesth Analg 2011;113:951–955.
- Falcão LF, Perez MV, de Castro I, Yamashita AM, Tardelli MA, Amaral JL: Volumen efectivo mínimo de bupivacaína al 0.5 % con epinefrina en el bloqueo nervioso interescalénico del plexo braquial guiado por ecografía. Br J Anaesth 2013; 110:450–455.
- Verelst P, van Zundert A: Impacto respiratorio de las estrategias analgésicas para la cirugía de hombro. Reg Anesth Pain Med 2013;38:50–53.
- Koscielniak-Nielsen ZJ: El catéter supraclavicular puede ser una alternativa al catéter interescalénico en pacientes con riesgo de insuficiencia respiratoria después de una cirugía mayor
cirugía de hombro Reg Anesth Pain Med 2013;38:251. - Kessler J, Schafhalter-Zoppoth I, Gray AT: Un estudio de ultrasonido del nervio frénico en el triángulo cervical posterior: implicaciones para el bloqueo del nervio del plexo braquial interescalénico. Reg Anesth Pain Med 2008;33:545–550.
- Lee JH, Cho SH, Kim SH, et al: Ropivacaína para el bloqueo del nervio interescalénico guiado por ecografía: 5 ml proporcionan una analgesia similar pero menos parálisis del nervio frénico que 10 ml. Can J Anaesth 2011;58:1001–1006.
- Smith HM, Duncan CM, Hebl JR: Utilidad clínica del bloqueo interescalénico guiado por ultrasonido de bajo volumen: contraindicaciones reconsideradas. J Ultrasonido Med 2009;28:1251–1258.
- Renes SH, van Geffen GJ, Rettig HC, Gielen MJ, Scheffer GJ: Volumen mínimo efectivo de anestésico local para la analgesia del hombro mediante bloqueo nervioso guiado por ecografía en la raíz C7 con evaluación de la función pulmonar. Reg Anesth Pain Med 2010;35:529–534.
- Fredrickson MJ, Abeysekera A, White R: Estudio aleatorizado del efecto del volumen y la concentración del anestésico local sobre la duración del bloqueo de los nervios periféricos. Reg Anesth Pain Med 2012;37:495–501.
- Sinha SK, Abrams JH, Barnett JT, et al: La disminución del volumen de anestésico local de 20 a 10 ml para el bloqueo del nervio interescalénico guiado por ecografía a nivel del cricoides no reduce la incidencia de paresia hemidiafragmática. Reg Anesth Pain Med 2011;36:17–20.
- Mantuani D, Nagdev A: Evaluación ecográfica de un hemidiafragma paralizado del bloqueo nervioso del plexo braquial interescalénico guiado por ecografía. Am J Emerg Med 2012;30:2099.e5–7.
- Lee SM, Park SE, Nam YS, et al: Efectividad analgésica del bloqueo nervioso en la artroscopia de hombro: comparación entre los bloqueos nerviosos interescalénicos, supraescapulares y axilares. Rodilla Cirugía Deportiva Traumatol Arthrosc 2012;20: 2573–2578.
- Pitombo PF, Meira Barros R, Matos MA, Pinheiro Módolo NS: El bloqueo nervioso supraescapular y axilar selectivo proporciona una analgesia adecuada y un bloqueo nervioso motor mínimo. Comparación con el bloqueo nervioso interescalénico. Braz J Anesthesiol 2013;63:45–51.
- Lee JJ, Kim DY, Hwang JT, et al: Efecto del bloqueo del nervio axilar guiado por ultrasonografía combinado con bloqueo del nervio supraescapular en la reparación artroscópica del manguito rotador: un ensayo controlado aleatorio. Artroscopia 2014;30:906–914.
- Rothe C, Steen-Hansen C, Lund J, Jenstrup MT, Lange KH: bloqueo nervioso guiado por ecografía del nervio supraescapular: un estudio voluntario de un nuevo enfoque proximal. Acta Anaesthesiol Scand 2014;58:1228–1232.
- Kim YA, Yoon KB, Kwon TD, Kim DH, Yoon DM: Evaluación de puntos de referencia anatómicos para el bloqueo del nervio axilar en el espacio cuadrilátero. Acta Anaesthesiol Scand 2014;58:567–571.
- Kaufman MR, Elkwood AI, Rose MI, et al: Tratamiento quirúrgico de la parálisis diafragmática permanente después del bloqueo del nervio interescalénico para cirugía de hombro. Anestesiología 2013;119:484–487.
- Pakala SR, Beckman JD, Lyman S, Zayas VM: La enfermedad de la columna cervical es un factor de riesgo de paresia persistente del nervio frénico después del bloqueo del nervio interescalénico. Reg Anesth Pain Med 2013;38:239–242.
- Bellew B, Harrop-Griffiths WA, Bedforth N: Bloqueos nerviosos del plexo braquial interescalénico y parálisis del nervio frénico. Anestesiología 2014;120:1056–1057.
- Birnbaum J, Kip M, Spies CD, et al: El efecto de los catéteres estimulantes frente a los no estimulantes para los bloqueos nerviosos continuos del plexo interescalénico en el tratamiento del dolor a corto plazo. J Clin Anesth 2007;19:434–439.
- Ip V, Tsui B: La seguridad de una técnica de catéter sobre aguja interescalénico. Anestesia 2013;68:774–775.
Bloqueo nervioso interescalénico guiado por ultrasonido con inyección única
- Albrecht E, Kirkham KR, Taffé P, et al: La distancia máxima efectiva entre la aguja y el nervio para el bloqueo nervioso interescalénico guiado por ecografía: un estudio exploratorio. Reg Anesth Pain Med 2014;39:56–60.
- Avellanet M, Sala-Blanch X, Rodrigo L, Gonzalez-Viejo MA: Plexopatía permanente del tronco superior después del bloqueo del nervio interescalénico del plexo braquial. J Clin Monit Comput 2016;30:51–54.
- Burckett-St Laurent D, Chan V, Chin KJ: Perfeccionamiento del bloqueo del nervio del plexo braquial interescalénico guiado por ecografía: el abordaje del tronco superior. Can J Anaesth 2014;61:1098–1102.
- Errando CL, Muñoz-Devesa L, Soldado MA: Bloqueo interescalénico guiado por ecografía en un paciente con alteraciones anatómicas de la región supraclavicular secundarias a radioterapia y cirugía ]. Rev Esp Anestesiol Reanim 2011;58:312–314.
- Falcão LF, Perez MV, de Castro I, Yamashita AM, Tardelli MA, Amaral JL: Volumen efectivo mínimo de bupivacaína al 0.5 % con epinefrina en el bloqueo nervioso interescalénico del plexo braquial guiado por ecografía. Hermano J Anaesth 2013;110:450–455.
- Fredrickson MJ, Kilfoyle DH: Análisis de complicaciones neurológicas de 1000 bloqueos de nervios periféricos guiados por ultrasonido para cirugía ortopédica electiva: un estudio prospectivo. Anestesia 2009;64:836–844.
- Fritsch G, Hudelmaier M, Danninger T, Brummett C, Bock M, McCoy M: La pérdida bilateral de la función neural después del bloqueo del plexo interescalénico puede ser causada por la propagación epidural de los anestésicos locales: un estudio cadavérico. Reg Anesth Pain Med 2013;38:64–68.
- Gadsden J, Hadzic A, Gandhi K, et al: El efecto de mezclar mepivacaína al 1.5 % y bupivacaína al 0.5 % sobre la duración de la analgesia y la latencia del inicio del bloqueo nervioso en el bloqueo nervioso interescalénico guiado por ecografía. Anesth Analg 2011;112: 471–476.
- Ihnatsenka B, Boezaart AP: Sonoanatomía aplicada del triángulo posterior del cuello. Int J Shoulder Surg 2010;4:63–74.
- Koff MD, Cohen JA, McIntyre JJ, Carr CF, Sites BD: plexopatía braquial severa después de un bloqueo nervioso de inyección única guiado por ultrasonido para artroplastia total de hombro en un paciente con esclerosis múltiple. Anestesiología 2008;108:325–328.
- Lang RS, Kentor ML, Vallejo M, Bigeleisen P, Wisniewski SR, Orebaugh SL: El impacto de la distribución del anestésico local en el inicio del bloqueo nervioso en el bloqueo nervioso interescalénico guiado por ecografía. Acta Anaesthesiol Scand 2012;56:1146–1151.
- Liu SS, Gordon MA, Shaw PM, Wilfred S, Shetty T, Yadeau JT: Un registro clínico prospectivo de anestesia regional guiada por ultrasonido para cirugía de hombro ambulatoria. Anesth Analg 2010;111:617–623.
- Liu SS, YaDeau JT, Shaw PM, Wilfred S, Shetty T, Gordon M: Incidencia de inyección intraneural no intencional y complicaciones neurológicas posoperatorias con bloqueos nerviosos interescalénicos y supraclaviculares guiados por ecografía. Anestesia 2011;66:168–174.
- Lu IC, Hsu HT, Soo LY, et al: Examen de ultrasonido para la posición óptima de la cabeza para el bloqueo del nervio del plexo braquial interescalénico. Acta Anaesthesiol Taiwán 2007;45:73–78.
- Madison SJ, Humsi J, Loland VJ, et al: Bloqueo nervioso de la raíz/tronco (interescalénico) guiado por ecografía para la anestesia de la mano y el antebrazo. Reg Anesth Pain Med 2013;38:226–232.
- Marhofer P, Harrop-Griffiths W, Willschke H, Kirchmair L: Quince años de orientación por ultrasonido en anestesia regional: parte 2: desarrollos recientes en técnicas de bloqueo nervioso. Hermano J Anaesth 2010;104:673–683.
- McNaught A, McHardy P, Awad IT: Bloqueo del nervio interescalénico posterior: una serie de casos guiada por ecografía y descripción general de la historia, la anatomía y las técnicas. Pain Res Manag 2010;15:219–223.
- McNaught A, Shastri U, Carmichael N, et al: El ultrasonido reduce el volumen anestésico local efectivo mínimo en comparación con la estimulación del nervio periférico para el bloqueo del nervio interescalénico. Hermano J Anaesth 2011;106:124–30.
- Natsis K, Totlis T, Didagelos M, Tsakotos G, Vlassis K, Skandalakis P: músculo escaleno mínimo: ¿sobreestimado o no? Un estudio anatómico. Am Surg 2013;79:372–374.
- Orebaugh SL, McFadden K, Skorupan H, Bigeleisen PE: Inyección subepineural en la colocación de la punta de la aguja interescalén guiada por ecografía. Reg Anesth Pain Med 2010;35:450–454.
- Plante T, Rontes O, Bloc S, Delbos A: Propagación del anestésico local durante un bloqueo nervioso interescalénico guiado por ultrasonido: ¿el sitio de inyección influye en la difusión? Acta Anaesthesiol Scand 2011;55:664–669.
- Renes SH, van Geffen GJ, Rettig HC, Gielen MJ, Scheffer GJ: Volumen mínimo efectivo de anestésico local para la analgesia del hombro mediante bloqueo nervioso guiado por ecografía en la raíz C7 con evaluación de la función pulmonar. Reg Anesth Pain Med 2010;35:529–534.
- Roessel T, Wiessner D, Heller AR, Zimmermann T, Koch T, Litz RJ: alta resolución Bloqueo nervioso del plexo interescalénico alto guiado por ecografía para la endarterectomía carotídea. Reg Anesth Pain Med 2007;32:247–253.
- Soeding P, Eizenberg N: Artículo de revisión: consideraciones anatómicas para la guía de ultrasonido para la anestesia regional del cuello y la extremidad superior. Can J Anaesth 2009;56:518–533.
- Spence BC, Beach ML, Gallagher JD, Sites BD: Bloqueos nerviosos interescalénicos guiados por ultrasonido: comprender dónde inyectar el anestésico local. Anestesia 2011;66:509–514.
Bloqueo continuo del nervio interescalénico guiado por ultrasonido
- Antonakakis JG, Sites BD, Shiffrin J: Abordaje posterior guiado por ecografía para la colocación de un catéter interescalénico continuo. Reg Anesth Pain Med 2009;34:64–68.
Fredrickson MJ, Ball CM, Dalgleish AJ: Eficacia analgésica de un bloqueo nervioso interescalénico continuo frente a una inyección única para la cirugía artroscópica menor del hombro. Reg Anesth Pain Med 2010;35:28–33. - Fredrickson MJ, Price DJ: Eficacia analgésica de la ropivacaína 0.2 % frente a 0.4 % a través de un catéter ambulatorio perineural de tronco superior/raíz C5–6 guiado por ecografía. Hermano J Anaesth 2009;103:434–439.
- Fredrickson MJ, Ball CM, Dalgleish AJ: Colocación de catéter interescalénico con abordaje posterior versus anterolateral: un ensayo prospectivo aleatorizado. Reg Anesth Pain Med 2011;36:125–133.
- Fredrickson MJ, Ball CM, Dalgleish AJ, Stewart AW, Short TG: una comparación aleatoria prospectiva de ultrasonido y neuroestimulación como puntos finales de la aguja para la colocación de un catéter interescalénico. Anesth Analg 2009;108:1695–1700.
- Mariano ER, Afra R, Loland VJ, et al: Bloqueo continuo del nervio interescalénico del plexo braquial a través de un abordaje posterior guiado por ultrasonido: un estudio aleatorizado, triple enmascarado, controlado con placebo. Anesth Analg 2009;108:1688–1694.
- Mariano ER, Loland VJ, Ilfeld BM: Colocación de catéter perineural interescalénico utilizando un abordaje posterior guiado por ultrasonido. Reg Anesth Pain Med 2009;34:60–63.
- Shin HJ, Ahn JH, Jung HI, et al: Viabilidad del abordaje posterior guiado por ecografía para la colocación de un catéter interescalénico durante la cirugía artroscópica de hombro. Korean J Anesthesiol 2011;61:475–481.