Chrystelle Sola, Christophe Dadure, Olivier Choquet und Xavier Capdevila
EINFÜHRUNG
Regionalanästhesie wird häufig zur postoperativen Schmerzbehandlung eingesetzt, um postoperative Schmerzen und den Opioidverbrauch nach Kopf- und Halsoperationen zu verringern. Unzählige Techniken können sowohl für die akute als auch für die chronische Schmerzbehandlung entweder diagnostische oder therapeutische Verfahren verwendet werden. Aufgrund der Nähe von Hirn- und Halsnerven zu vielen lebenswichtigen Strukturen auf engstem Raum beruhen die Wirksamkeit und Sicherheit von Hirnnervenblockaden auf einer genauen und detaillierten Kenntnis der anatomischen Verhältnisse des ausgewählten Nervs, seiner tiefen und oberflächlichen Verläufe und der letzte Sinnesgebiete.
Die sensorische Innervation von Gesicht und Hals erfolgt durch den Trigeminusnerv (fünfter Schädel oder V) und die Wurzeln der Zervikalnerven C2–C4, die den oberflächlichen Plexus cervicalis bilden (Abbildung 1A).
Dieser Abschnitt skizziert klinisch anwendbare regionale Nervenblockaden des Gesichts für die perioperative und chronische Schmerzbehandlung. Für jede Nervenblockade werden die praktische Anatomie, die Indikationen, die Technik und die Art der Komplikationen spezifisch beschrieben.
TRIGEMINUS
Der fünfte Hirnnerv trägt sowohl sensorische als auch motorische Komponenten. Das Trigeminusganglion (Semilunar- oder Gasserian-Ganglion) liegt in der Meckel-Höhle, einer Einstülpung der Dura mater nahe der Spitze des Felsenbeins in der hinteren Schädelgrube. Postganglionäre Fasern verlassen das Ganglion und bilden drei Nerven:
• Der Nervus ophthalmicus (V1), ein sensorischer Nerv, teilt sich in drei Äste (Nervus lacrimalis, frontalis und nasociliaris), bevor er durch die Fissura orbitalis superior in die Orbita eintritt. Es innerviert die Stirn, die Augenbrauen, die oberen Augenlider und den vorderen Bereich der Nase (Abbildung 1B).
• Der Nervus maxillaris (V2), ein rein sensorischer Nerv, verlässt die mittlere Schädelgrube über das Foramen rotundum, verläuft nach vorne und seitlich durch die Fossa pterygopalatina und erreicht den Orbitaboden durch das Foramen infraorbitale. Es innerviert das untere Augenlid, die Oberlippe, den seitlichen Teil der Nase und die Nasenscheidewand, die Wange, den Gaumen, Knochen, Zähne und Nebenhöhlen des Oberkiefers sowie den weichen und harten Gaumen (Abbildung 1B).
• Der Nervus mandibularis (V3) ist ein gemischter sensorischer und motorischer (für die Kaumuskulatur) Nerv. Nachdem es den Schädel durch das Foramen ovale verlassen hat, gibt es sensorische Äste ab, die die Vorderseite des Ohrs, den Schläfenbereich, die vorderen zwei Drittel der Zunge und die Haut, die Schleimhaut sowie die Zähne und den Knochen des Unterkiefers versorgen (Abbildung 1B).
Diese sensorischen Nerven können entweder an ihrem Austrittspunkt aus dem Schädel (V2 und V3) oder weiter distal und oberflächlich an ihrem Austritt aus den Gesichtsknochen (V1, V2, V3) blockiert sein (Figure 1).
NYSORA-Tipps
• Die neurale Blockade des Trigeminusganglions ist Patienten mit Trigeminusneuralgie vorbehalten, die nicht auf eine pharmakologische Therapie ansprechen.
• Die Nervenblockade des Ganglion trigeminale und seiner Hauptabschnitte wird häufig als diagnostischer Test verwendet, um die Reaktion auf eine neurale Blockade vorherzusagen, bevor mit der Behandlung begonnen wird
Neurolyse.
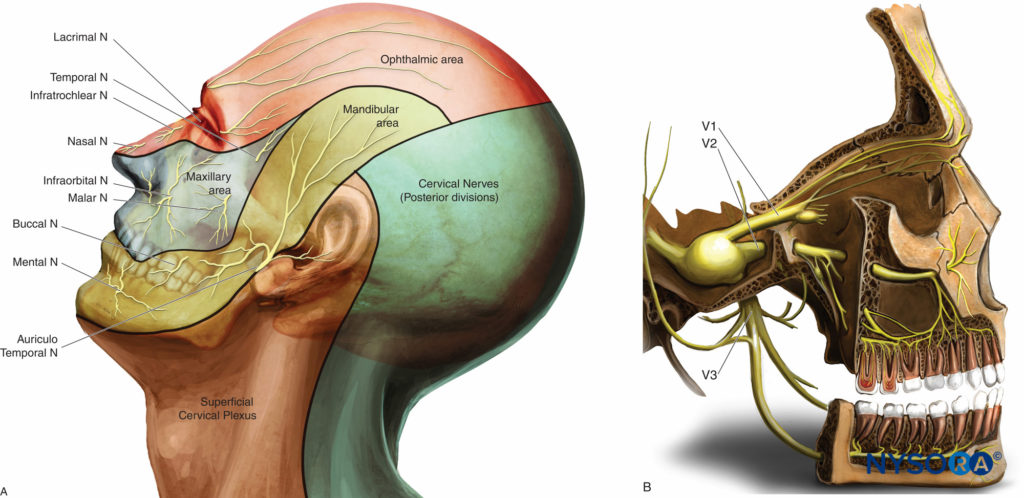
Figure 1. Innervation des Gesichts. A: Dermatome von Kopf, Hals und Gesicht. B: Verteilung der drei Äste des Nervus trigeminus.
Die oberflächlichen Trigeminusnervenblockaden
Bei oberflächlichen Trigeminusblockaden sollte die Lokalanästhesielösung in unmittelbarer Nähe der drei einzelnen oberflächlichen Endäste der Trigeminusnervenabschnitte injiziert werden: Frontalnerv (des N. ophthalmicus, V1-Abschnitt); N. infraorbitalis (des N. maxillaris, Teilung V2); und mentaler Nerv (sensorischer Endast des N. mandibularis, V3-Teilung). Jeder Nerv ist anatomisch nah an seinem jeweiligen Foramen, normalerweise auf einer Linie, die sagittal durch die Pupille gezogen wird (Figure 2).
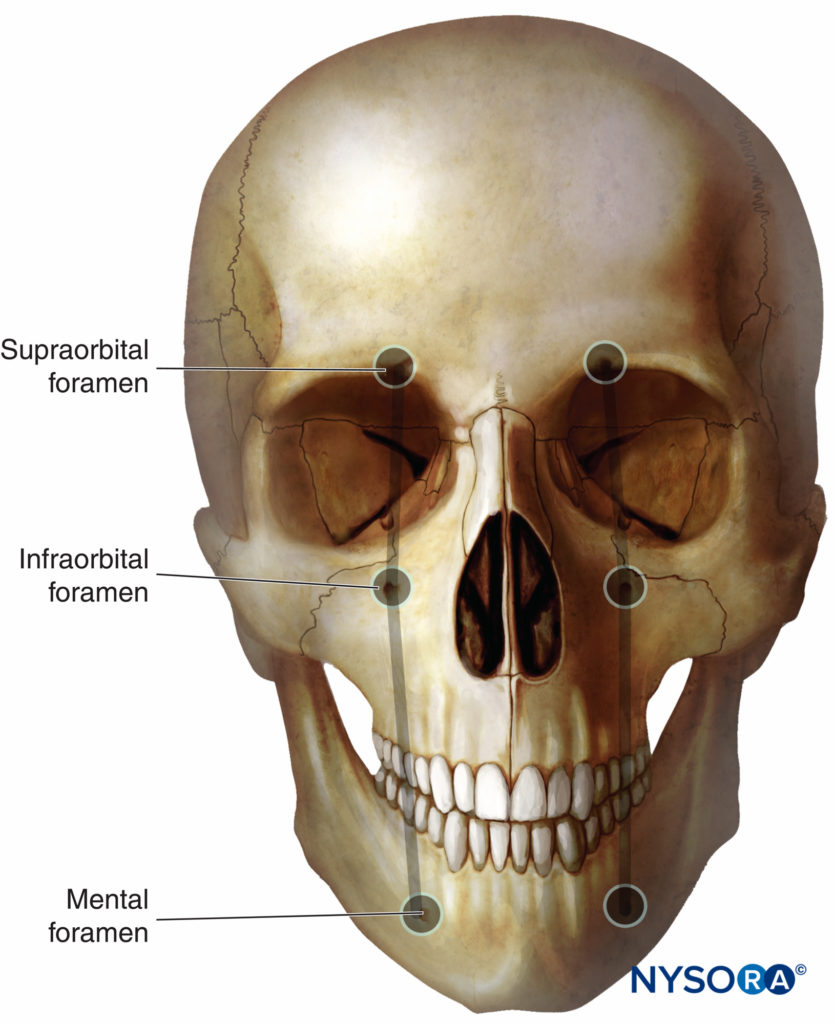
Figure 2. Endständige sensorische Äste des Trigeminusnervs verlassen den Gesichtsknochen durch das supraorbitale, infraorbitale und mentale Foramen, die sich am Schnittpunkt mit der vertikalen Linie befinden, die über die ipsilaterale zentrierte Pupille verläuft.
Blockade des Frontalnervs (supraorbitale und supratrochleäre Äste)
Anatomie Der N. frontalis tritt an der oberen Augenhöhlenfissur in die Orbita ein und teilt sich in den supraorbitalen und den supratrochlearen Ast. Der N. supraorbitalis tritt mit seinen Gefäßen durch das Foramen supraorbitale aus und setzt sich nach oben zwischen dem Elevatorium palpebrae superioris und dem Periost fort. Der Nervus supratrochlearis erscheint medialer durch die Kerbe supraorbitalis. Diese beiden Äste versorgen die Stirnhaut und Stirn, den medialen Teil des oberen Augenlids und die Nasenwurzel (Abbildungen 3A und 3B).
Indikation Die Blockade des N. frontalis ist nützlich für Operationen an der unteren Stirn und am oberen Augenlid, wie z. B. die Reparatur einer Verletzung, frontale Kraniotomien, die Platzierung eines frontalen ventrikuloperitonealen Shunts, die Platzierung eines Ommaya-Reservoirs und plastische chirurgische Eingriffe, einschließlich der Exzision eines pigmentierten Nävus der vorderen Kopfhaut und eines gutartigen Tumors mit Hauttransplantation oder Exzision der Dermoidzyste. Häufig erfordert eine einseitige Stirnoperation aufgrund überlappender Nervenverteilungen eine zusätzliche Nervenblockade des kontralateralen N. supratrochlearis.
Nerv Die Blockade von Ästen des Augennervs wurde für die Behandlung von akuten Migräne-Kopfschmerzattacken beschrieben, die in der okulären und retrookularen Region lokalisiert sind, und bei der Behandlung von Schmerzen im Zusammenhang mit akutem Herpes zoster.
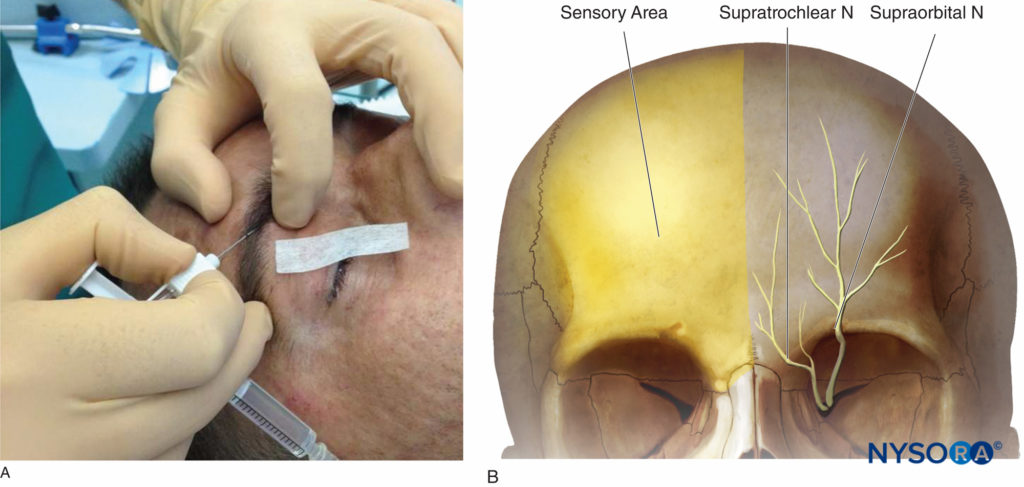
Figure 3. A: Supraorbitale und supratrochleare Nervenblockade. B: Sensorischer Bereich der N. supraorbitalis und N. supratrochlearis.
Klassische Landmark-Technik Das Foramen supraorbitale lässt sich bei Erwachsenen leicht palpieren, indem man dem Augenhöhlenrand 2 cm von der Mittellinie folgt (Schnittpunkt des medialen Drittels und der lateralen zwei Drittel). Sie befindet sich bei den meisten Patienten etwa auf derselben Sagittalebene wie die Pupille. Die Nadel (Intradermalnadel 25 Gauge bei Erwachsenen, 30 Gauge bei Kindern) wird 0.5 cm unter dem unteren Rand der Augenbraue eingeführt und nach medial und kopfwärts gerichtet. Wenn sich die Nadelspitze in der Nähe der supraorbitalen Kerbe befindet, kann nach der Testaspiration und mit Vorsicht, das Foramen nicht zu durchdringen, eine Lokalanästhesielösung (0.5–1 ml) injiziert werden, wodurch eine subkutane Quaddel entsteht. Bei einer supratrochleären Nervenblockade befindet sich der Orientierungspunkt am oberen Rand des Winkels, der von der Augenbraue und der Nasenwirbelsäule gebildet wird, wo der Nerv den Knochen berührt. Der Nervus supratrochlearis kann unmittelbar nach einer Blockade des Nervus supraorbitalis blockiert werden, ohne die Nadel zu entfernen, indem die Nadel etwa 1 cm in Richtung der Mittellinie geführt und weitere 0.5 ml Lokalanästhetikum injiziert werden. Nach der Injektion wird zur besseren Ausbreitung des Anästhetikums und zur Vorbeugung von Ekchymosen fester Druck ausgeübt.
Komplikationen werden während der Durchführung dieser Nervenblockade selten berichtet und können Hämatome, intravaskuläre Injektionen und Schäden am Augapfel umfassen.
NYSORA-Tipps
Im Folgenden sind spezifische Komplikationen im Zusammenhang mit Kopf-Hals-Nervenblockaden aufgeführt:
• Die subarachnoidale oder epidurale Platzierung eines Lokalanästhetikums kann zu einer starken Anästhesie der Wirbelsäule und des Hirnstamms führen.
• Generalisierte Anfälle können selbst bei Injektion kleiner intraarterieller Mengen eines Lokalanästhetikums (0.5 ml oder weniger) auftreten, da der arterielle Blutfluss direkt von den Kopf- und Halsarterien zum Gehirn weitergeht.
• Hämatombildung.
• Atemnot kann durch eine Blockade des N. phrenicus oder des N. recurrens, Pneumothorax oder Verlust der sensorischen oder motorischen Funktion der Nerven zu den Atemwegen entstehen.
Blockade des Nervus infraorbitalis
Anatomie Der Endast des N. maxillaris (V2, die zweite Abteilung des N. trigeminus) wird N. infraorbitalis genannt, wenn er die Fossa infraorbitalis erreicht. Er verlässt den Schädel durch das Foramen infraorbitale in kaudaler und medialer Richtung und teilt sich in mehrere sensorische Äste: den unteren Lidnerv, den lateralen Nasennerv und den oberen Lippennerv. Die Infraorbitalarterie und -vene verlaufen parallel in unmittelbarer Nähe des Nervs. Zu den Territorien des N. infraorbitalis gehören die Haut und Schleimhaut der Oberlippe und des Unterlids sowie die dazwischen liegende Wange und die laterale Seite der Nase (Abbildungen 4A und 4B).
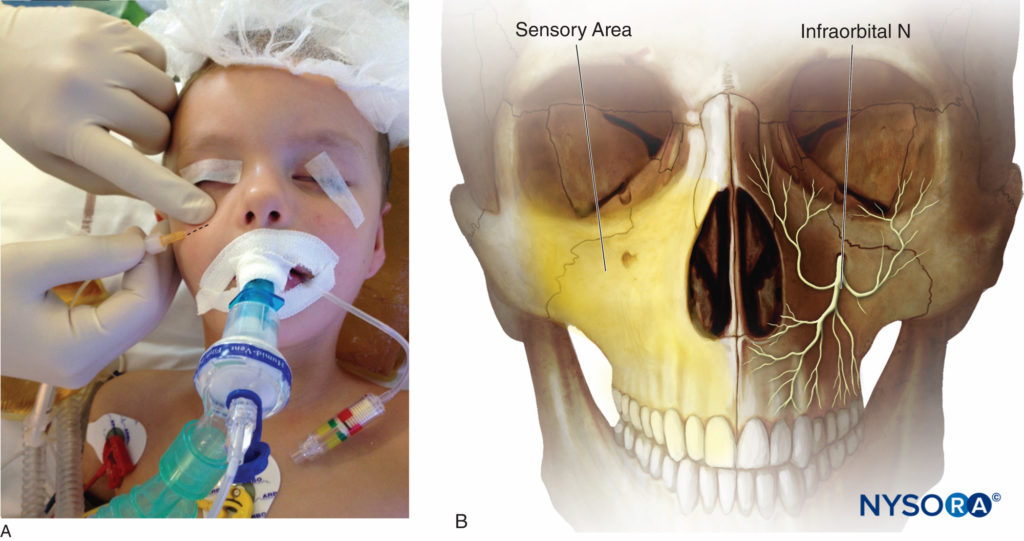
Figure 4. A: Infraorbitale Nervenblockade. B: Sensorischer Bereich des Nervus infraorbitalis.
Indikationen Infraorbitale Nervenblockade wird häufig verwendet bei Neugeborene, Säuglinge und ältere Kinder sich einer Lippenspaltenkorrektur unterziehen, um eine frühe postoperative Analgesie ohne das potenzielle Risiko einer Atemdepression zu gewährleisten, die bei der Anwendung von Opioid-Analgetika auftreten kann. Die anderen Hauptindikationen sind Operationen des unteren Augenlids, der Oberlippe, der medianen Wange, endoskopische Nasennebenhöhlenoperationen, Nasenkorrekturen oder Nasenseptumreparaturen und transsphenoidale Hypophysektomien.
NYSORA-Tipps
• Der Nervus infraorbitalis ist ein sensorischer Nerv. Wenn der Nerv das Foramen infraorbitale verlässt, versorgt er die Haut des unteren Augenlids, der Nase, der Wange und der Oberlippe.
• Es wird von der infraorbitalen Arterie und Vene begleitet.
Klassisches Wahrzeichen Techniken Für die klassischen Landmark-Techniken können zwei Zugänge verwendet werden, um diese Nervenblockade durchzuführen: der intraorale und der extraorale Zugang. Unabhängig von der gewählten Technik ist es notwendig, das Eindringen in das Foramen zu verhindern, um eine Beschädigung des Augapfels zu vermeiden. Dies kann erreicht werden, indem während des gesamten Verfahrens ein Finger auf dem Foramen gehalten wird.
• Beim intraoralen Zugang ist der erste Orientierungspunkt das Foramen infraorbitale, das direkt unterhalb des Augenhöhlenrandes lokalisiert ist, am Schnittpunkt einer vertikalen Linie, die kaudal durch die Mitte der Pupille gezogen wird, und einer horizontalen Linie durch die Nasenflügel. Dann werden der Schneidezahn und der erste Prämolar palpiert. Eine 25- bis 27-Gauge-Nadel wird in die Wangenschleimhaut in der subsulkalen Rinne auf Höhe des Eckzahns oder des ersten Prämolaren eingeführt und nach oben und außen in die Fossa Eckzahn geführt. Ein Finger wird über dem Foramen infraorbitale gehalten, um die richtige Position der Nadelspitze zu beurteilen und um eine Beschädigung des Augapfels durch versehentliches kraniales Vorschieben der Nadel in die Orbita zu vermeiden. Anschließend werden nach Negativaspiration 1–3 ml Lokalanästhetikum injiziert.
• Beim extraoralen Zugang wird das Foramen infraorbitale palpiert (siehe vorherige Diskussion). Eine 25- bis 27-Gauge-Nadel wird senkrecht mit kranialer und medialer Richtung zum Foramen vorgeschoben, bis ein knöcherner Widerstand zu spüren ist. Da die Achse des Foramen infraorbitale kaudal und medial ausgerichtet ist, reduziert ein lateral-medialer Zugang das Risiko einer Penetration des Foramen. Ein Finger wird immer auf Höhe des Foramen infraorbitale platziert, um ein weiteres Vorschieben der Nadel nach kranial zu vermeiden, und sanfter Druck wird empfohlen, um die Bildung von Hämatomen zu verhindern.
Komplikationen Hämatom Bildung, anhaltende Parästhesien der Oberlippe, anhaltende Taubheit der Oberlippe und intravaskuläre Platzierung sind möglich. Ein ernstes (aber seltenes) Risiko ist die Penetration des Foramens, was zu einer Nervenschädigung durch Kompression im engen Infraorbitalkanal oder einer Nadelpenetration des dünnen Orbitalbodens und einer Beschädigung des Orbitainhalts führen kann. Der intraorale Zugang wird bei Neugeborenen und Kleinkindern aufgrund der Nähe der Orbita nicht empfohlen.
Blockade des mentalen Nervs
Anatomie Der Nervus mentalis ist der Endast des Nervus alveolaris (der größte Ast des Nervus mandibularis, V3). Er entspringt am Foramen mentale und teilt sich in drei Äste auf: einen absteigenden Ast zur Haut des Kinns und zwei aufsteigende Äste zur Haut, Lippenschleimhaut der Unterlippe sowie den Frontzähnen (Abbildungen 5A und 5B).
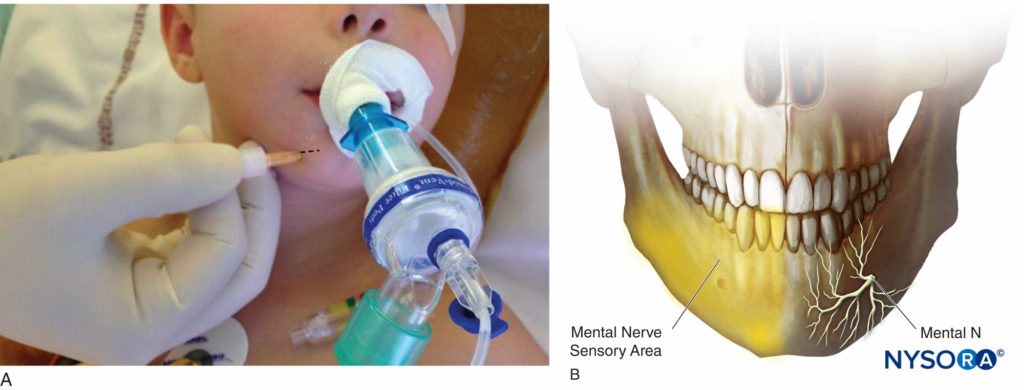
Figure 5. A: Psychische Nervenblockade. B: Sensorischer Bereich des mentalen Nervs.
Indikationen Eingriffe mit Hämangiomen, Reparatur von Schnittwunden und andere chirurgische Eingriffe an der Unterlippe, der Kinnhaut und den Schneidezähnen und Eckzähnen.
Klassische Landmark-Technik Bei der klassischen Orientierungspunkttechnik befindet sich das Foramen mentale in einer Linie mit der Pupille auf dem Processus mentale des Unterkiefers in Bezug auf den unteren Prämolarzahn. Die Punktion mit einer 25- bis 27-Gauge-Nadel erfolgt 1 cm lateral des palpierten Foramens. Die Nadel wird von lateral nach medial geführt, um eine Penetration des Foramens zu vermeiden.
Ähnlich wie bei der infraorbitalen Nervenblockade kann auch ein intraoraler Weg gewählt werden: Die Unterlippe wird zurückgezogen und die Nadel vor dem ersten unteren Prämolaren durch die Schleimhaut eingeführt. Die Nadel wird nach unten und außen auf das Foramen mentale gerichtet, das mit dem Finger palpiert wird.
Komplikationen Hämatom Bildung und anhaltende Parästhesien wurden berichtet. Weniger häufig kommt es zu einer Penetration des Foramens, was zu dauerhaften Nervenschäden oder Gefäßinjektionen führen kann.
Ultraschallführungstechnik für oberflächliche Trigeminusblockaden
Das ultraschallgeführtes Vorgehen um die Landmark Foramina für die oberflächliche Trigeminusblockade zu lokalisieren, ist machbar. Unter Verwendung eines linearen Hochfrequenzwandlers erscheint der Knochen als echoreiche lineare Kante (weiße Linie) mit einem darunter liegenden echofreien (dunklen) Schatten. An den Foramina dieser drei Nerven deutet eine Störung innerhalb der echoreichen Linie auf eine Diskontinuität im Knochen hin („Bone Gap“). Darüber hinaus kann Ultraschall Satellitengefäße in der Nähe jedes Nervs mit dem sichtbar machen Farbdoppler Funktion. Die Echtzeitansicht der Injektionsverteilung kann dazu beitragen, eine intravaskuläre Injektion, Nervenverletzungen durch die Nadel oder eine Injektion in das Foramen zu vermeiden.
Zur Lokalisierung der supraorbitalen Kerbe (Foramen) wird die Sonde quer über dem Augenhöhlenrand positioniert (Abbildung 6A).
Das Foramen infraorbitale kann sichtbar gemacht werden, indem die Ultraschallsonde horizontal oder vertikal in der Sagittalebene positioniert wird. Feine Translationsbewegungen von medial nach lateral entlang des unteren Augenhöhlenrandes werden durchgeführt, um die Störung des Knochentisches hervorzuheben (Abbildung 6B).
Abschließend wird das Foramen mentale mithilfe einer transversalen oder sagittalen Ebene mit dynamischem Scannen zwischen dem oberen und unteren Rand des Unterkiefers lokalisiert (Abbildung 6C).
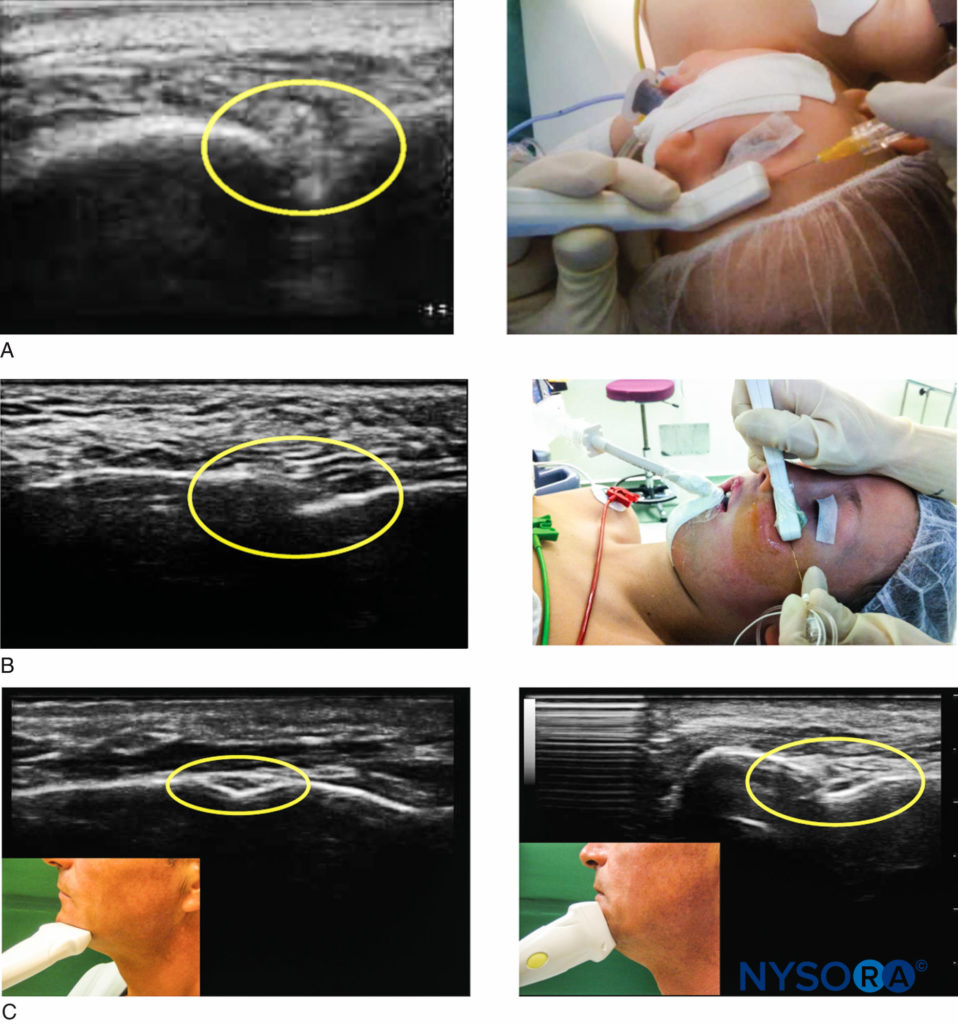
Figure 6. Ultraschallbildgebung bei oberflächlicher Trigeminusblockade. A: Die supraorbitale Nervenblockade unter Ultraschallkontrolle. B: Die infraorbitale Nervenblockade unter Ultraschallkontrolle. C: Die mentale Nervenblockade unter Ultraschallkontrolle.
NYSORA-Tipps
Die folgenden sind spezifische Komplikationen im Zusammenhang mit oberflächlichen Nervenblockaden im Gesicht:
• Vasospasmus der Gesichtsarterie.
• Nervenverletzungen sind selten und die meisten Fälle sind vorübergehend und klingen vollständig ab. Es ist jedoch sorgfältige Vorsicht geboten, um eine Injektion in Foramina zu vermeiden, deren Folgen zu dauerhaften neurologischen Schäden führen könnten.
• Intravasale Injektion und systemische Toxizität: Generalisierte Krampfanfälle können selbst bei der Injektion kleiner intraarterieller Mengen Lokalanästhetikum (0.5 ml oder weniger) auftreten, da der arterielle Blutfluss direkt von den Gesichtsarterien zum Gehirn weitergeht.
• Ekchymose und Hämatombildung. Diese Komplikation kann nach Techniken der oberflächlichen Nervenblockade verringert werden, indem eine 25- oder 27-Gauge-Nadel verwendet und unmittelbar nach der Injektion manuell Druck ausgeübt wird.
• Eine Nadelwegsinfektion ist eine sehr seltene Komplikation.
Die Oberkiefernervenblockade
Anatomie
Der N. maxillaris verlässt den Schädel durch das Foramen rotundum, bevor er sich in Endäste teilt (Tabelle 1 und Figure 7). Mit Ausnahme des N. meningeus media (dem intrakraniellen Ast, der die Dura mater innerviert) entspringen alle Äste (Äste zygomaticus, N. alveolaris superior, Äste pterygopalatina und parasympathicus, Äste palatinal und pharyngeal) in der Fossa pterygopalatina.
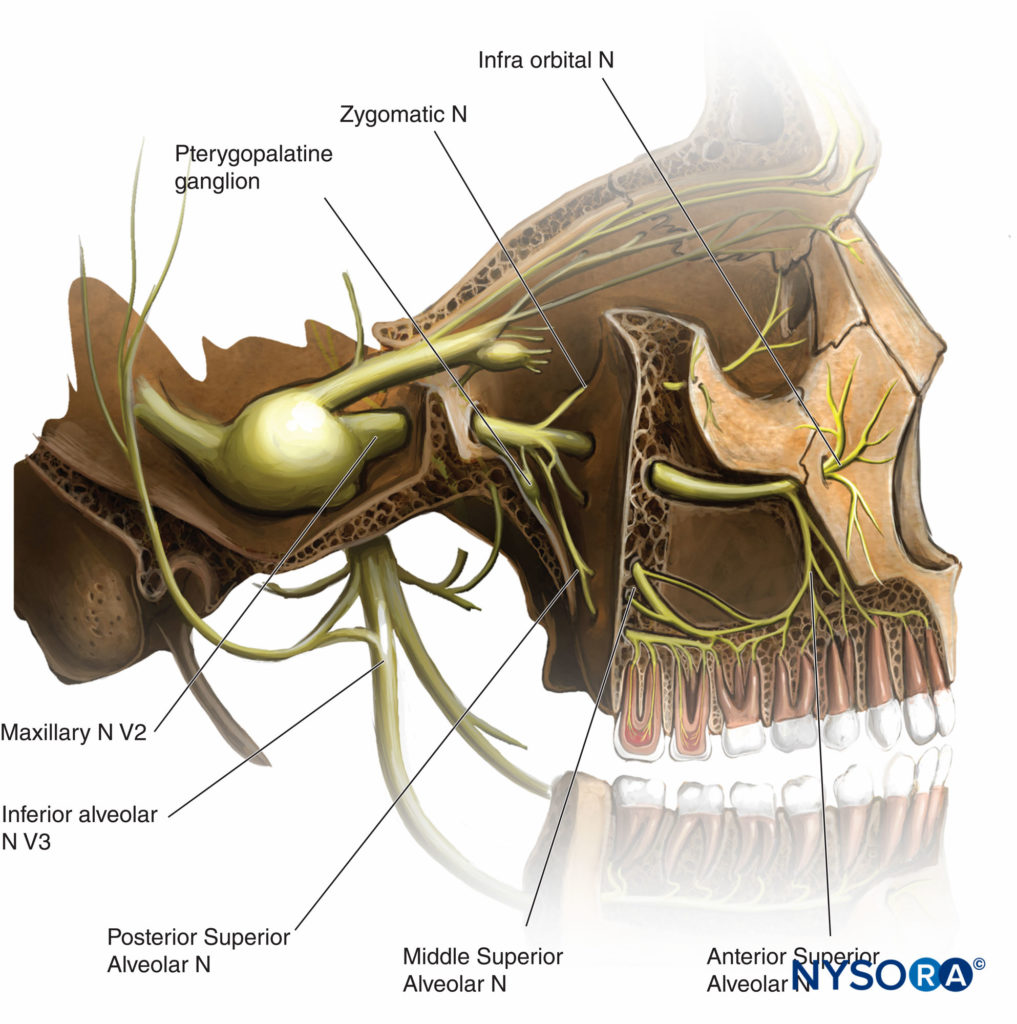
ABBILDUNG 7. Der Nervus maxillaris.
TABELLE 1. Zweige der Oberkieferabteilung.
| 1. Mittlerer meningealer Nerv |
| 2. Nervus pterygopalatina • Sinnesfasern zur Augenhöhle • Nasenäste • N. nasopalatinus • N. palatinus größer • N. palatinus kleiner • Rachenzweig |
| 3. Zygomatische Nerven • Jochbein • Zygomatisch-temporal |
| 4. Nervus alveolaris posterior superior |
| 5. Nervus infraorbitalis • Vor dem Austritt aus dem Infraorbitalkanal • Mitteloberer Alveolar • Anteriorer oberer Alveolar • Nach Verlassen des Infraorbitalkanals • Unteres Augenlid • Laterale (externe) Nase • Überlegen labial |
Außerhalb der Schädeldecke versorgt der N. maxillaris sensorische Äste
• die Haut der Schläfen und Wangen
• die Nasenscheidewand und die seitliche Nasenwand
• der weiche und knochige Gaumen
• obere Zähne und Kieferhöhle
• das Territorium des Nervus infraorbitalis (zuvor beschrieben)
Am oberen Teil der Fossa pterygopalatina ist der N. maxillaris für eine komplette N. maxillaris-Blockade zugänglich. Die Gebiete, die von dieser kompletten Nervenblockade versorgt werden, sind die folgenden:
• oberflächlich: unteres Augenlid, Nasenflügel, Wange, Oberlippe, kutanes Jochbein und Schläfenzone
• tief: obere Zähne, Gaumenzone, Oberkieferknochen
Indikationen
Diese Nervenblockade wird hauptsächlich als Ergänzung zur Allgemeinanästhesie bei größeren Krebsoperationen des Oberkiefers, der Siebbeinhöhle und der Pterigomaxillar- oder Fossa infratemporalis angeboten. Bei Kindern beidseitig Oberkiefernervenblockaden verbessern die perioperative Analgesie und begünstigen die frühe Wiederaufnahme der Nahrungsaufnahme nach Korrektur einer angeborenen Gaumenspalte. Viele andere Eingriffe können von einer Oberkiefernervenblockade profitieren, wie z. B. Oberkiefertrauma (Lefort I), Oberkieferosteotomie oder das diagnostische und therapeutische Management von Trigeminusneuralgien.
Klassische Landmark-Technik
Viele Ansätze zur klassischen Landmarkentechnik
(Figure 8) sind beschrieben worden.
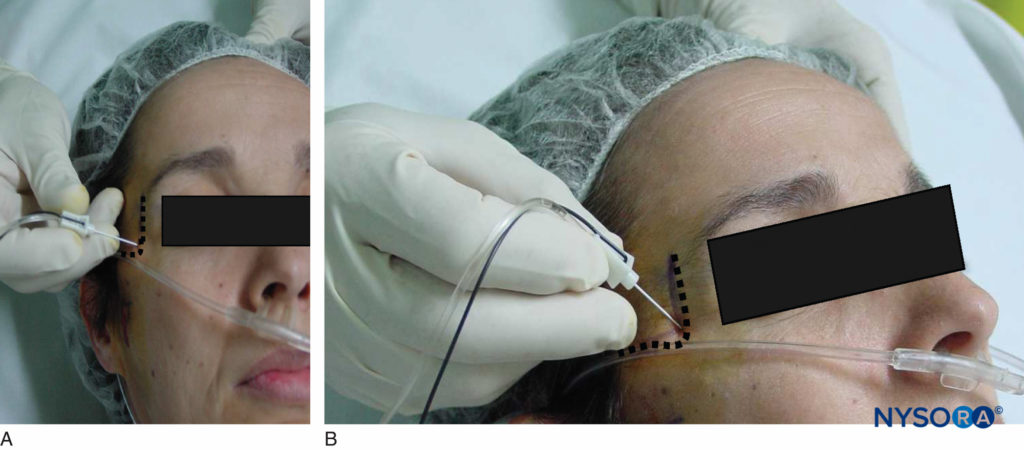
Figure 8. A und B: Suprazygomatische Maxillarisblockade.
• Der anteriore infrazygomatische Zugang birgt erhebliche Risiken, einschließlich Punktion der Oberkieferarterie, Punktion der hinteren Pharynxwand,
submuköser Abszess oder intraorbitale Injektion durch die obere Augenhöhlenfissur.
• Der suprazygomatische Ansatz scheint der sicherste zu sein und ist sowohl bei Kindern als auch bei erwachsenen Patienten leicht reproduzierbar. Der Patient wird mit dem Kopf in einer neutralen Position auf dem Rücken gelagert. Der Nadeleintrittspunkt befindet sich in dem Winkel, der durch die obere Kante des Jochbogens unten und den hinteren Augenhöhlenrand nach vorne gebildet wird. Die Nadel (22 bis 25 Gauge) wird senkrecht zur Haut eingeführt und vorgeschoben, um den großen Flügel des Keilbeins in einer Tiefe von etwa 10–15 mm zu erreichen (Abbildung 8A). Die Nadel wird dann in kaudaler und posteriorer Richtung neu ausgerichtet (Abbildung 8B) und um weitere 35–45 mm vorgeschoben, um die Fossa pterygopalatinum zu erreichen. Nach negativem Blutaspirationstest werden langsam 0.1 ml kg-1 bis maximal 5 ml Lokalanästhesielösung injiziert.
Nervenstimulation kann helfen, die Fossa pterygopalatina zu lokalisieren: Die Nervenstimulation ist mit Parästhesien verbunden, die mit der Stimulationsfrequenz des Nervenstimulators zusammenfallen. Bei anästhesierten Kindern kann eine Stimulation des Schläfenmuskels festgestellt werden, die zu einer Kontraktion des Unterkiefers führt. Das Verschwinden der Muskelkontraktion kündigt die Passage durch den Schläfenmuskel und den Eintritt in die Fossa pterygomaxillaris an.
Ultraschallführungstechnik
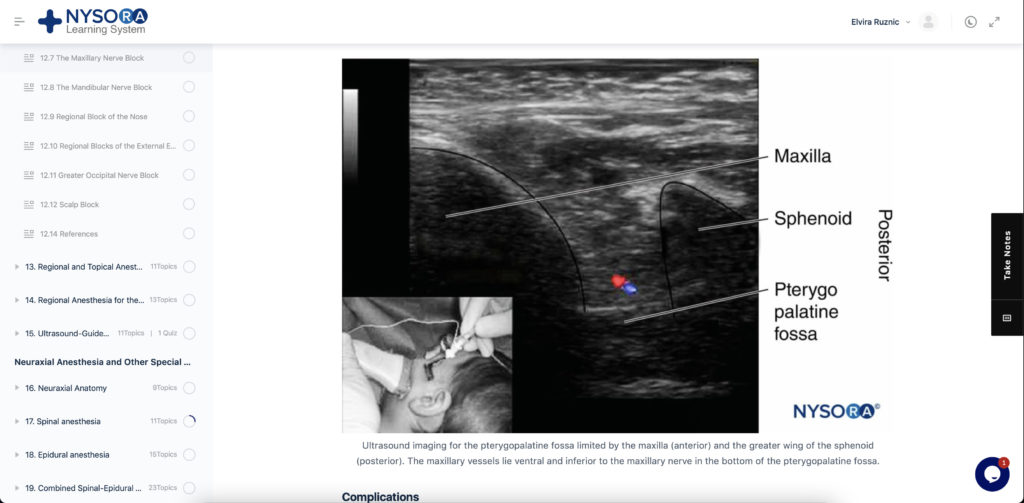
Das (Figure 9) wird der Ultraschallkopf im infrazygomatischen Bereich über dem Oberkiefer mit einer Neigung von 45° sowohl in der frontalen als auch in der horizontalen Ebene platziert. Die Sondenposition ermöglicht die Visualisierung der Fossa pterygopalatina, die anterior durch den Oberkiefer und posterior durch den großen Flügel des Keilbeins begrenzt wird. Die Nadel wird unter Verwendung eines Ansatzes außerhalb der Ebene vorgeschoben. Die Echtzeit-Ultraschallführung ermöglicht die direkte Lokalisierung der A. maxillaris interna, die Identifizierung der Nadelspitze und die Verteilung der Lokalanästhesielösung in der Fossa pterygopalatina.
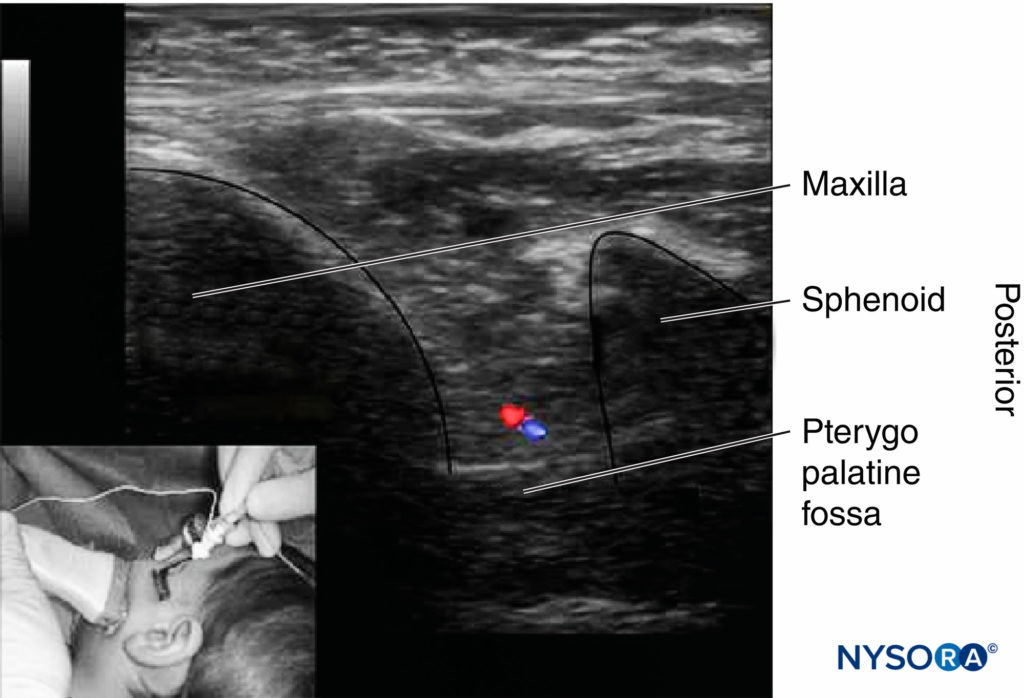
Figure 9. Ultraschallbildgebung der durch den Oberkiefer (anterior) und den großen Flügel des Keilbeins (posterior) begrenzten Fossa pterygopalatina. Die Oberkiefergefäße liegen ventral und unterhalb des N. maxillaris im Boden der Fossa pterygopalatina.
Komplikationen
Ein Versagen der Nervenblockade kann aufgrund unzureichender knöcherner Orientierungspunkte oder einer unzureichenden Position der Nadelspitze außerhalb der Fossa pterygomaxillaris auftreten. Zu den Komplikationen gehören Cephalgie, Gesichtslähmung, Trismus und Hämatom.
Die Unterkiefernervenblockade
Anatomie
Der Nervus mandibularis, der größte Ast des Nervus trigeminus, verlässt den Schädel durch das Foramen ovale des großen Flügels des Keilbeins. Er teilt sich in einen vorderen Ast, der Temporalis, Masseter, Pterygoideus, Mylohyoideus, Tensor tympani und Palati motorisch innerviert, sowie in einen sensorischen Ast, den N. buccal. Der große hintere Stamm teilt sich in auriculotemporale, linguale und untere Alveolarnerven (die das mentale Foramen erreichen und zum mentalen Nerv werden) (Tabelle 2 und Figure 10).
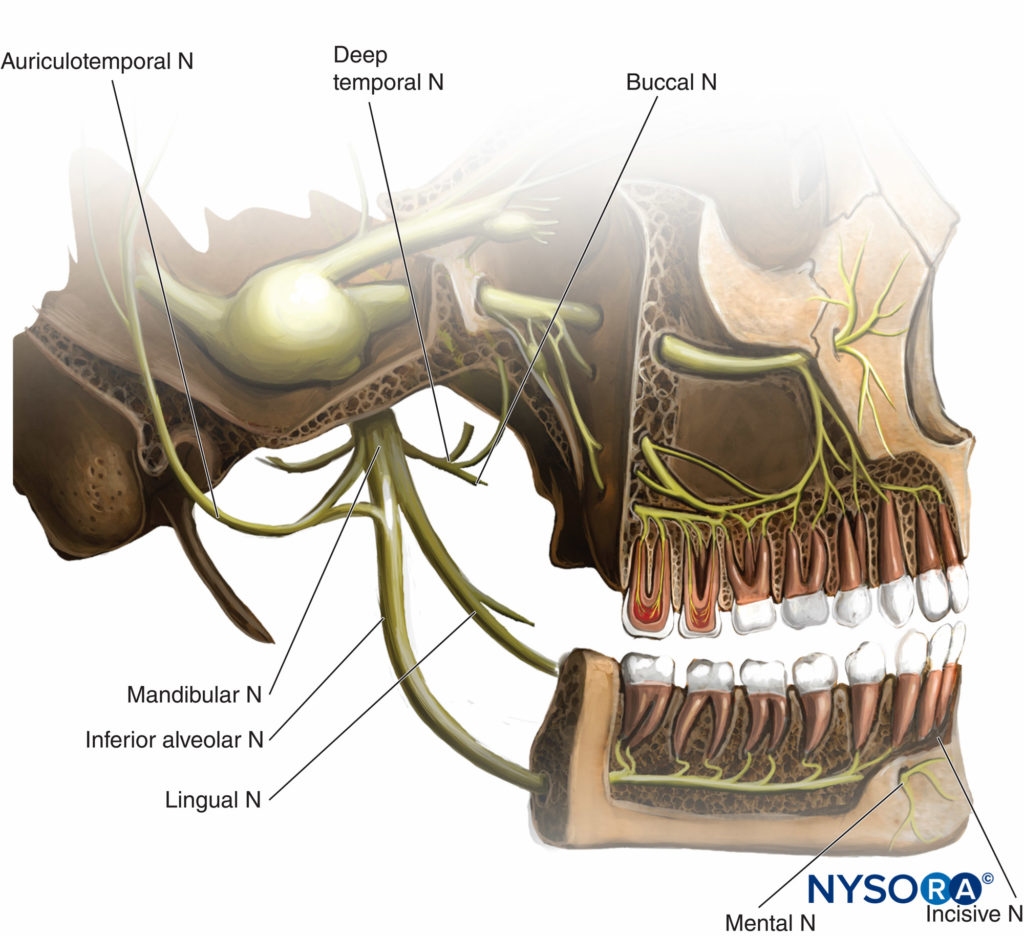
Figure 10. Unterkiefernerventeilung und ihre Beziehung zu Gefäßstrukturen schließen.
TABELLE 2. Äste der Unterkieferteilung.
| 1. Wiederkehrender meningealer Nerv |
| 2. Motorische Nerven • Medialer Pterygoideus • Masseterisch • Tiefe Zeit (2) • Seitlicher Pterygoideus |
| 3. Bukkaler Nerv • Nervus temporalis (oben) • N. buccinator (unten) |
| 4. Auriculotemporaler Nerv • Kommunikation mit Gesichtsnerv und Ganglion oticum (zur Ohrspeicheldrüse) • Gelenknerv |
| 5. Lingualer Nerv • Via chorda tympani (VII) Geschmacksempfindungen im vorderen Drittel der Zunge |
| 6. Nervus alveolaris inferior • Zahnmedizin • Scharfsinnig • Geistig |
Mandibularnerv ist dort blockiert, wo der Nerv durch das Foramen ovale austritt. Eine vollständige Nervenblockade führt zu einer Anästhesie des ipsilateralen Unterkieferknochens, der unteren Zähne bis zur Mittellinie, des bukkalen und lingualen Hart- und Weichgewebes, der vorderen zwei Drittel der Zunge, des Mundbodens, des äußeren Gehörgangs und der Ohrmuschel seine vordere Zone, die Haut über dem Kiefer, der hintere Teil der Wange und der Schläfenbereich (mit Ausnahme des Bereichs des Unterkieferwinkels, der vom oberflächlichen Plexus cervicalis versorgt wird).
Indikationen
Mit dieser Technik können Operationen an der Unterlippe, der Haut oder dem Knochen des Unterkiefers (einschließlich der unteren Zähne) und der vorderen zwei Drittel der Zunge durchgeführt werden. Diese Nervenblockade könnte bei Patienten mit Krebs oder Trauma nützlich sein. Auch gutartige chronische Schmerzzustände wie Trigeminus-, Gefäß- oder Postzosterschmerz sind gute Indikationen für die N. mandibularis-Blockade.
Klassische Landmark-Technik
Bei der klassischen Landmark-Technik wird der Punktionsbereich oben durch den Jochbogen und die Unterkieferkerbe kurz vor und unterhalb des Tragus des Ohrs begrenzt. Der Nadeleintrittspunkt befindet sich zwischen den Processus coronoideus und condylaris des Unterkieferastes. Um das Risiko einer arteriellen Punktion zu vermeiden, wird empfohlen, die Nadel so hoch wie möglich in den Raum zwischen dem Jochbogen und der Mitte der Unterkieferkerbe einzuführen (Figure 11). Nach senkrechter Hautpenetration und Vorschieben von 2–4 cm in Richtung der lateralen Pterygoidplatte wird die 22- bis 25-Gauge-Nadel nach posterior und inferior vorgeschoben, geführt durch eine Elevationszuckung des Unterkiefers. Die für den Kontakt mit dem Unterkiefer erforderliche Tiefe sollte nicht mehr als 5–6 cm betragen. Die minimale Stimulationsintensität (ca. 0.5 mA) wird bestimmt und nach negativer Blutaspiration werden 0.1 ml kg-1 bis maximal 5 ml Lokalanästhesielösung langsam injiziert. Dieses transkutane Verfahren mit Neurostimulation ist mit einer hohen Erfolgsquote verbunden.
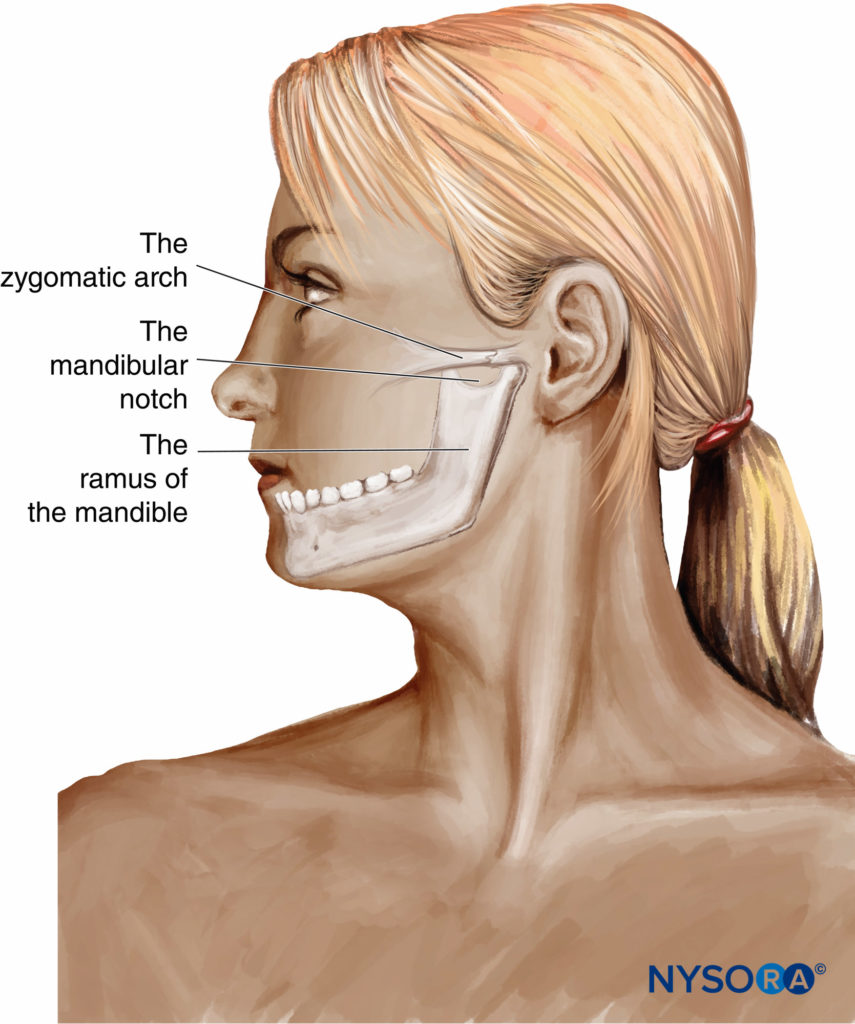
Figure 11. Die Unterkiefernervenblockade: klassisches anatomisches Wahrzeichen.
Komplikationen
Das Risiko einer Punktion der A. maxillaris interna oder der A. meningea media (Figure 10) kann hoch sein, wenn die Nadel zu hoch in den Raum zwischen den Processus coronoideus und condylaris eingeführt wird. Nach Injektion einer großen Menge Lokalanästhesielösung wurde über eine vorübergehende Gesichtsnervenblockade berichtet, die sich spontan ohne Folgeerscheinungen zurückbildete.
Regionale Nervenblockade der Nase
Anatomie
Die Innervation der Nase und der Nasenhöhle ist komplex und betrifft sowohl den ophthalmischen (V1) als auch den maxillaren (V2) Ast des Trigeminusnervs (Abbildungen 12A und 12 Mrd)
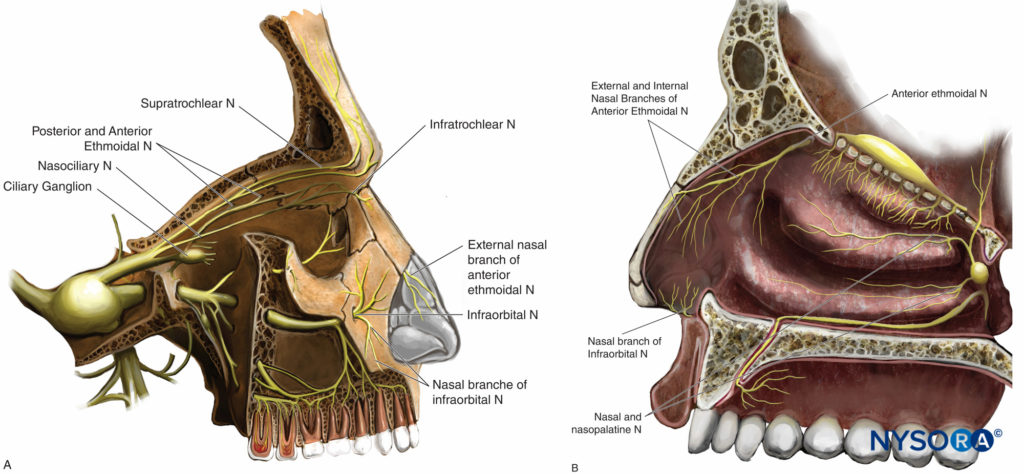
Figure 12. Innervation der Nase und Nasenhöhle. A: Äußere Nase. B: Septum und Nasenhöhle.
• Der N. nasociliaris (ein Ast des N. ophthalmicus, V1) gibt in der Augenhöhle folgende Äste ab: N. ethmoidalis posterior, N. ciliaris longus, Verbindungsäste zum Ganglion ciliaris, N. ethmoidalis anterior und Infratrochlearis Nerv. Die Siebbeinäste versorgen die obere und vordere Hälfte der Nasenhöhle sowie die Keilbein-, Siebbein- und Stirnhöhlen. Interne und externe Nasenäste des N. ethmoidalis anterior versorgen den vorderen Teil der Nasenscheidewand, die seitliche Wand der Nasenhöhle, das Nasenbein und die Haut bis zur Nasenspitze.
• Der N. supratrochlearis (Endast des N. frontalis, V1) versorgt die Nasenwurzel.
• Nasale und nasopalatinale Abschnitte des N. maxillaris (V2) versorgen den hinteren Teil des Septums und der Nasenhöhle.
• Der Nervus infraorbitalis (Endast von V2) versorgt die Nasenflügel und das Septum mobile.
Indikationen
Bilaterale Nervenblockaden sind oft erforderlich. In den meisten Fällen von intranasalen Operationen und Septumplastiken ist eine topische Anästhesie oder Infiltration durch Chirurgen erforderlich, um die Analgesie zu ergänzen und die Blutung durch Vasokonstriktion mit Epinephrin zu verringern.
Aktuelle Indikationen für eine „nasale“ Nervenblockade sind Nasenkorrektur, Polypenentfernung, Reparatur von Nasenfrakturen und Reparatur von Nasenhautrissen.
Klassische Technik
Bei der klassischen Technik wird der N. nasociliaris vor seiner Aufteilung in Nasenäste des N. ethmoidalis anterior und des N. infratrochlearis in der Nähe des Foramen ethmoidalis blockiert. An dieser Stelle sollten adrenalinfreie Lösungen verwendet werden, um das Risiko eines Spasmus der Netzhautarterie zu vermeiden. Eine intradermale Nadel (15–30 mm; 25–27 Gauge) wird 1 cm über dem medialen Augenwinkel eingeführt, auf halbem Weg zwischen der hinteren Lidfalte und der Augenbraue. Es wird dann nach medial und nach hinten gerichtet, um das knöcherne Dach der Augenhöhle zu kontaktieren. In einer Tiefe von 1.5 cm sollte die Nadel am vorderen Siebbeinloch sein; nach negativem Aspirationstest werden dann maximal 2 ml Lokalanästhesielösung langsam injiziert. Die kontinuierliche Injektion während des Entfernens der Nadel ermöglicht eine Blockade des äußeren Nasennervs. Die Kompression des Augeninnenwinkels durch den Finger fördert die Diffusion der Lösung zum Foramen.
Der Nervus infratrochlearis kann blockiert werden, indem er am superomedialen Rand der Orbita und entlang seiner medialen Wand infiltriert wird. Der äußere Nasenast des N. ethmoidalis anterior kann auch durch Infiltration am Übergang von Nasenbein und Nasenknorpel blockiert werden.
Begleitet von einer infraorbitalen Nervenblockade und einer pterygopalatinen Ganglionnervenblockade durch topische Anwendung eines Lokalanästhetikums erscheint eine vollständige Anästhesie der Nasenhöhle, des Septums und der lateralen Nasenwand wirksam.
Komplikationen
Die meisten berichteten Komplikationen sind geringfügig und vorübergehend: Augenlidödem, Diplopie aufgrund einer Lähmung des M. obliquus superior des Auges, Ptosis und Ekchymose an der Punktionsstelle oder Hämatom infolge einer Siebbeinpunktion. Seltene Fälle von retrobulbären Blutungen wurden beschrieben.
REGIONALE NERVENBLÖCKE DES ÄUSSEREN OHRS
Anatomie
Die Innervation der Ohrmuschel erfolgt hauptsächlich durch den Nervus trigeminus und den Plexus cervicalis (Abbildungen 13A und 13 Mrd).
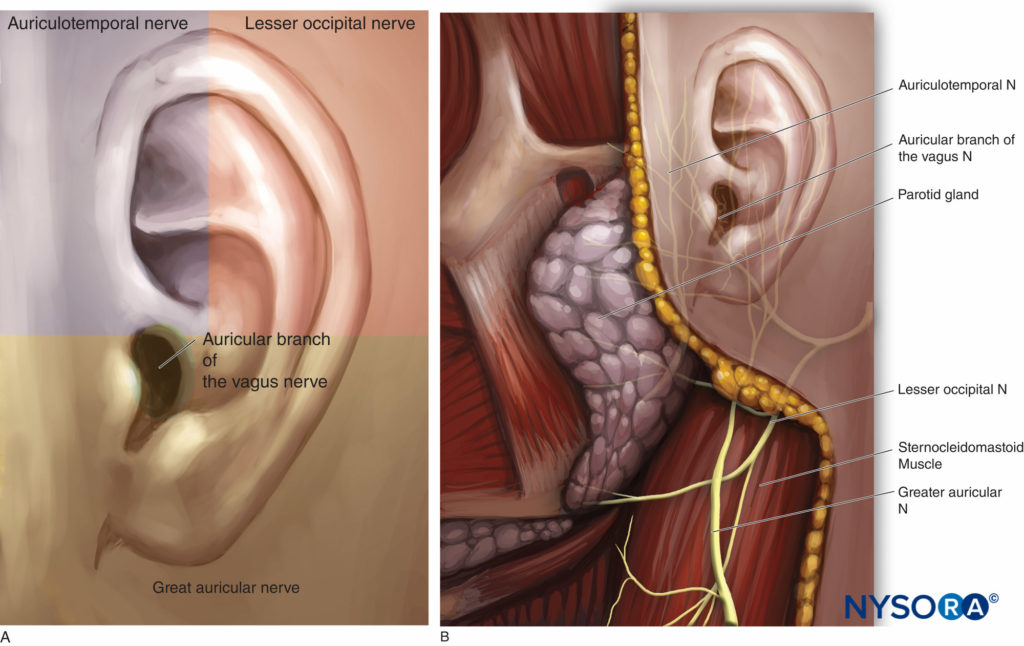
Figure 13. A und B: Die Innervation des äußeren Ohres.
• Die oberen zwei Drittel der anterioren Fläche werden vom auriculotemporalen Ast der Unterkieferdivision des N. trigeminus versorgt. Der Nervus auriculotemporalis verläuft durch die Ohrspeicheldrüse, um mit der oberflächlichen Schläfenarterie anterior zum Gehörgang aufzusteigen und nach oben oberflächlich zum Jochbogen zu verlaufen.
• Die hintere Oberfläche des Ohrs und das untere Drittel seiner vorderen Oberfläche hängen vom N. auricularis major und dem N. occipitalis minus, zwei Ästen des Plexus cervicalis, ab.
• Der große Aurikularnerv entspringt an der zweiten und dritten Halsnervenwurzel, tritt am hinteren Rand des M. sternocleidomastoideus aus und steigt (unter Aufteilung in vorderen und hinteren Ast) zum Unterkiefer, zur Ohrspeicheldrüse und zur Ohrmuschel auf. Es versorgt den unteren hinteren Teil der Ohrmuschel, das Läppchen und die Haut des Unterkieferwinkels.
• Der N. occipitalis minus entspringt aus dem ventralen primären Ast der zweiten und dritten Halswurzel und innerviert den oberen Teil des Ohrläppchens und die laterale Okzipitalzone.
• Der Ohrmuschelast des Vagusnervs (Nerv von Arnold) innerviert die Concha und den größten Teil der hinteren Wand des äußeren Gehörgangs (Zona von Ramsay Hunt) sowie den unteren Teil des Trommelfells.
Indikation
Diese Nervenblockade ist nützlich zur Analgesie nach mehreren schmerzhaften Eingriffen, wie z. B. Inzision und Drainage eines Abszesses oder Hämatoms, Naht von Verletzungen des Ohrs oder der das Ohr umgebenden Haut, postaurikuläre Inzisionen wie Tympanomastoidoperationen und Cochlea-Implantate, Otoplastiken oder chirurgische Korrekturen von „Fledermausohren“.
Bei Kindern, die sich einer Tympanomastoideus-Operation unterziehen, bietet eine größere Aurikularnervenblockade Analgesie, mit einer geringeren Inzidenz von postoperativer Übelkeit und Erbrechen als Folge der Vermeidung oder Verringerung des Bedarfs an Opioiden.
Klassische Techniken
Bei klassischen Techniken ermöglicht die regionale Feldnervenblockade um die Ohrmuschel herum die Anästhesie jedes Nervenzweigs, der an der sensorischen Innervation des äußeren Ohrs beteiligt ist, mit Ausnahme des Ramsay-Hunt-Bereichs (Abbildung 14A).
• Der Nervus auriculotemporalis kann blockiert werden, indem eine Lokalanästhesielösung oberhalb des hinteren Teils des Jochbeins, vor dem Ohr und hinter der oberflächlichen Schläfenarterie injiziert wird. Die Nadel (27 Gauge) wird vor und oberhalb des Tragus eingeführt. Aufgrund der Nähe der Schläfenarterie ist Vorsicht geboten.
• Der N. auricularis major und der N. occipitalis minus können distal über dem Warzenfortsatz hinter dem Ohr blockiert werden. Die Nadel wird hinter dem unteren Ohrläppchen eingeführt und entlang der Krümmung des hinteren Sulcus vorgeschoben.
• Die Infiltration mit der Ringnervenblockade-Technik bietet auch eine zusätzliche effiziente Analgesie des äußeren Ohrs (Abbildung 14B).
Die oberflächliche Blockade des Nervus cervicalis betäubt den Nervus occipitalis minus und den Nervus auricularis major, zwei seiner Endäste. Diese Technik wird an anderer Stelle in diesem Band beschrieben.
Kürzlich wurde eine Nervenblockade des Aurikularastes des Vagusnervs zur Schmerzkontrolle nach Myringotomie und Tubusplatzierung, Tympanoplastik und Papierpflaster für gerissenes Trommelfell beschrieben. Um diese Nervenblockade durchzuführen, wird der Tragus umgestülpt, eine 30-Gauge-Nadel in den Tragus eingeführt und nach Aspiration 0.2 ml Lokalanästhesielösung injiziert (Abbildung 14C).
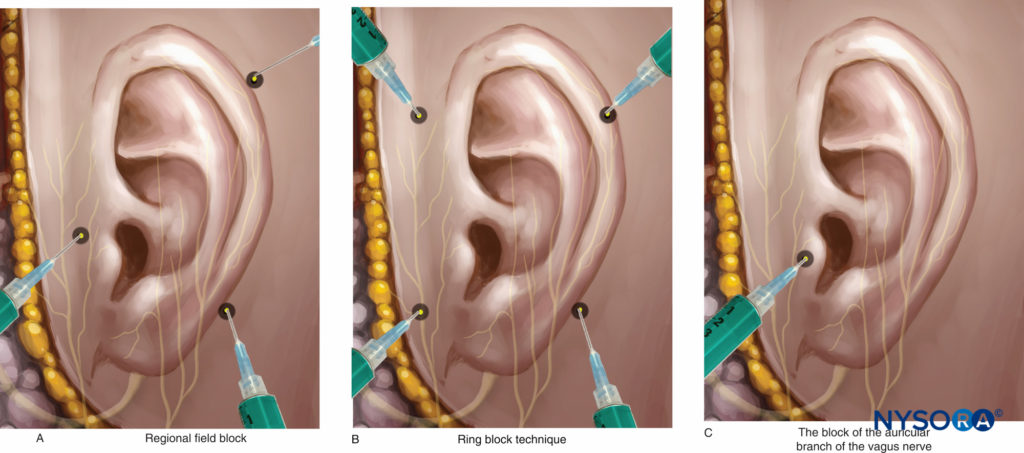
Figure 14. Techniken zur Nervenblockade des äußeren Ohrs. A: Regionale Feldnervenblockade. B: Technik der Ringnervenblockade. C: Aurikuläre Nervenblockade.
Komplikationen
Intravaskuläre Injektionen, Hämatome, tiefe Zervikalnervenblockade, potenzielle Zwerchfellnervblockade und vorübergehende Unfähigkeit, die Schulter zu zucken, sind mögliche Nebenwirkungen des oberflächlichen zervikalen Plexuszugangs hinter dem M. sternocleidomastoideus.
Blutungen an der Nadeleintrittsstelle sind selten, und eine intravaskuläre Injektion sollte durch vorsichtiges Aspiration vermieden werden.
KOPF NERVENBLÖCKE
Große Okzipitalnervenblockade
Anatomie
Der N. occipitalis major (GON) entspringt der zweiten Wurzel des Halsnerven, die zwischen Atlas und Axis austritt. Er steigt zwischen dem Obliquus capitis inferior und dem Semispinalis capitis auf, bevor er den letzteren Muskel durchbohrt. Es wird dann subkutan, indem es die Trapezaponeurose leicht unterhalb der oberen Nackenlinie durchsticht. An dieser Stelle befindet sich das GON meist unmittelbar medial der Arteria occipitalis.
Das GON sorgt für eine kutane Innervation des größten Teils der hinteren Kopfhaut von der Höhe des äußeren Hinterhaupthöckers bis zum Scheitel.
Indikationen
Diese Nervenblockade ist nützlich zur Schmerzlinderung nach posterioren Kraniotomien, zur Revision oder Einlage eines ventrikuloperitonealen Shunts sowie zur Diagnose und Schmerzbehandlung bei verschiedenen Kopfschmerzsyndromen wie primärem Kopfschmerz, zervikogenem Kopfschmerz, Migräne, Okzipitalneuralgie und Spannungskopfschmerz .
Klassische Landmark-Technik
Das GON befindet sich in etwa zwei Dritteln der Entfernung auf einer Linie, die von der Mitte des Mastoids zum äußeren Hinterhaupthöcker entlang der oberen Nackenlinie gezogen wird, wo es medial zur Hinterhauptarterie liegt. Die Pulsation der Arteria occipitalis ist leicht zu tasten. Die Palpation in diesem Bereich kann eine Parästhesie oder ein unangenehmes Gefühl in der Verteilung des Nervs hervorrufen. Je nach Größe des Patienten kann eine 25- oder 27-Gauge-Nadel verwendet werden.
Die Nadel wird im 90°-Winkel zum Hinterhaupt gerichtet; nach Aspiration werden 1–3 ml Lokalanästhetikum injiziert. Wenn die Nadel zurückgezogen wird, sollte der Druck über der Injektionsstelle aufrechterhalten werden, um das Durchtränken des Nervs mit Lokalanästhetikum zu fördern und eine Hämostase zu erreichen. Taubheit über dem Scheitel ist ein Zeichen für eine erfolgreiche Nervenblockade.
Es gibt eine beträchtliche interindividuelle Variabilität in der Nervenlokalisation, mit einer großen Variabilität (1.5–7.5 cm) des Abstands des GON zur Mittellinie auf horizontaler Ebene zwischen dem äußeren Hinterhaupthöcker und dem Warzenfortsatz. In jüngerer Zeit wurde eine Ultraschallführung beschrieben, um diese Nervenblockade durchzuführen.
Ultraschallführungstechnik
Bei der klassischen Technik der distalen Nervenblockade wurde die Ultraschallsonde auf Höhe der oberen Nackenlinie zunächst in einer Querebene platziert, wobei die Mitte der Sonde lateral des äußeren Hinterhaupthöckers lag (Figure 15, Bereich 1).
Ein mehr proximaler Zugang auf Höhe des zweiten Halswirbels (C2) wurde von Greher und al. An dieser neuen Stelle liegt das GON oberflächlich zum Musculus obliquus capitis inferior; die Beziehung des GON zu diesem Muskel erscheint konstant und zuverlässig. Der Ultraschallwandler wird über den Atlas (C1) nach unten zum Ort des Dornfortsatzes von C2 bewegt (der immer bifid ist). Die Sonde wird dann seitlich bewegt, um den Musculus obliquus capitis inferior des Halses zu identifizieren (Figure 15, Bereich 2). Das GON kann auf dieser Ebene leicht visualisiert werden und kreuzt den Musculus obliquus capitis inferior von kaudal nach rostral und von lateral nach medial (Figure 16).
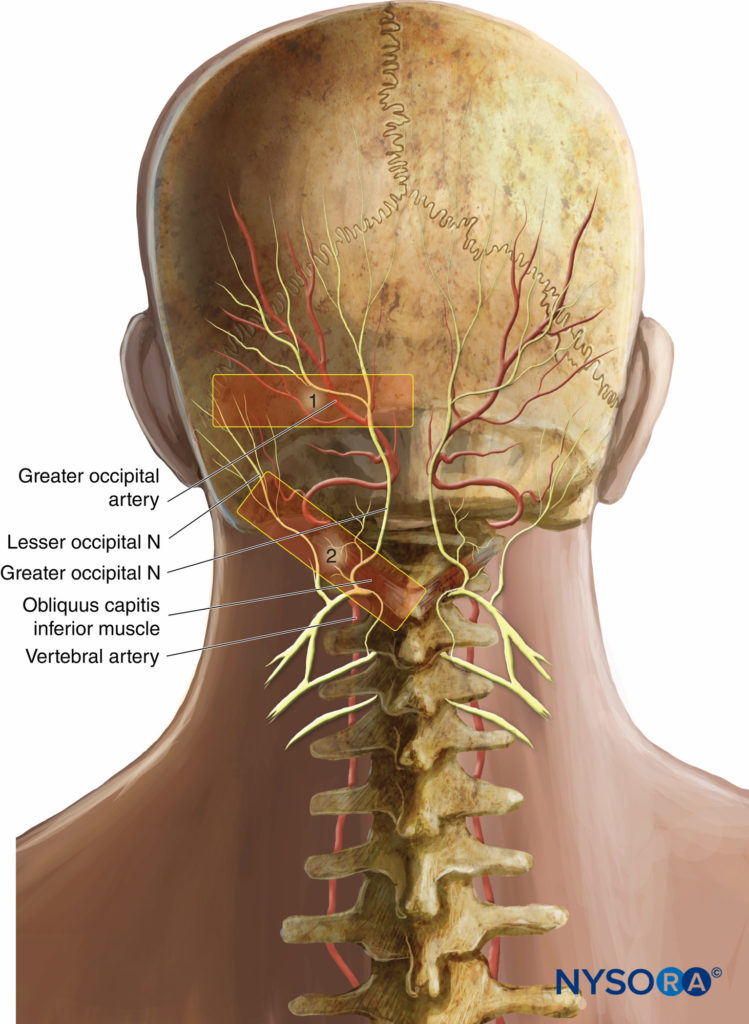
Figure 15 Wandlerpositionen für ultraschallgesteuerte Nervenblockaden des GON. 1, Klassische Nervenblockade an der oberen Nackenlinie; 2, neue Nervenblockade bei C2, über dem unteren Musculus obliquus capitis.
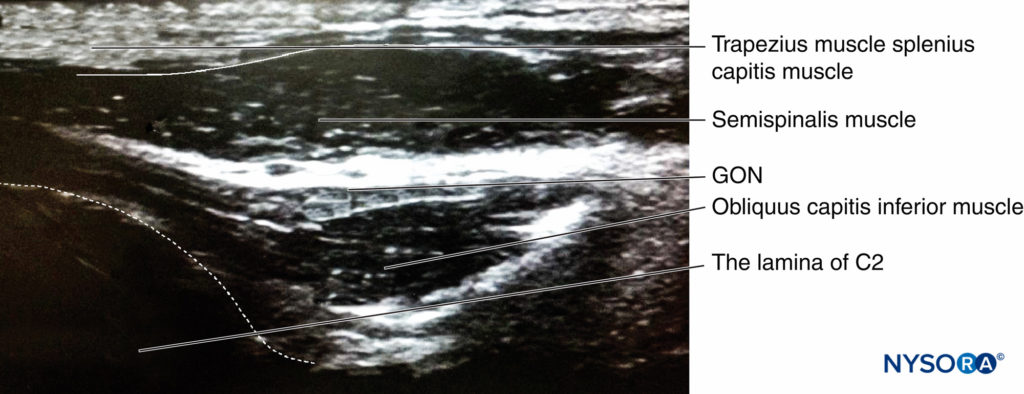
Figure 16. Sonogramm des N. occipitalis major. Die Sonde wird entlang der Längsachse des M. obliquus capitis inferior platziert (Abbildung 15, 2).
Komplikationen
Aufgrund der oberflächlichen Lage des Nervs treten relativ wenige Komplikationen auf. Eine intravaskuläre Injektion ist immer möglich und wird durch vorsichtiges Absaugen vor der Injektion verhindert. Vorsicht ist geboten, da sich die A. vertebralis und das Rückenmark in unmittelbarer Nähe des GON befinden. Die A. vertebralis verläuft lateral des GON tief zum Musculus obliquus capitis inferior und der Lamina des Atlas, während das Rückenmark medial und wiederum tief zum Muskel verläuft.
Kopfhautnervenblockade
Anatomie
Die „Kopfhautnervenblockade“ wird klassischerweise mit einer potenziellen Blockade von sieben Nerven beschrieben, darunter Äste von Halswirbelsäulenästen und von der Trigeminusdivision (Figure 17).
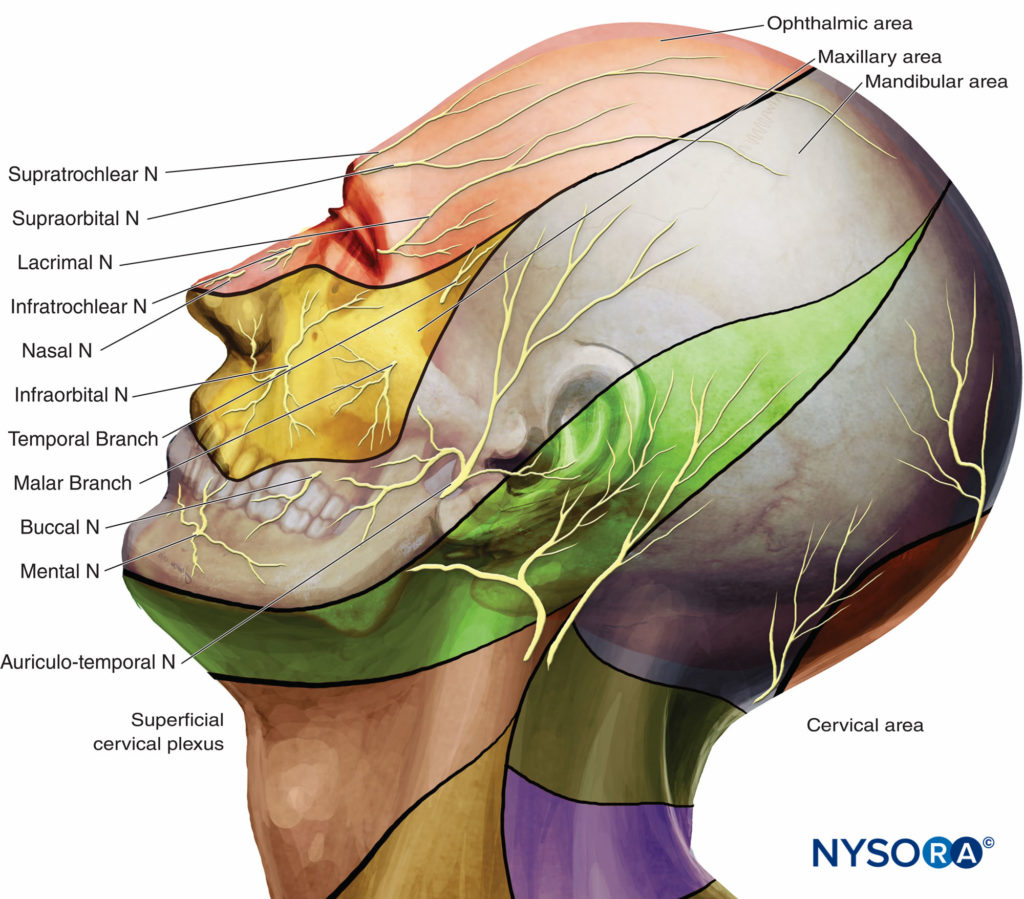
Figure 17. Innervation der Kopfhaut.
• Die großen Hinterhauptsnerven, die kleinen Hinterhauptsnerven und die großen Ohrmuschelnerven stammen von den ventralen und dorsalen Ästen der Spinalnerven C2 und C3. Der GON wandert bis zum Scheitel und der N. occipitalis innerviert die Haut hinter dem Ohr.
• Der ophthalmologische Abschnitt des N. trigeminus führt über den N. frontalis zu N. supraorbitalis und N. supratrochlearis, die die Haut von der Stirn bis zur Lamboidalnaht innervieren.
• Der N. zygomaticotemporal ist einer der beiden Äste des N. zygomaticus, die aus der Oberkieferteilung des N. trigeminus entspringen. Es innerviert einen kleinen Bereich der Stirn und des Schläfenbereichs.
• Der Nervus auriculotemporalis entspringt aus der mandibulären Teilung des Nervus trigeminus. Es innerviert den hinteren Teil der Schläfenhaut.
Indikation
Kopfhautnervenblockaden werden bei Erwachsenen und Kindern für eine Vielzahl von Kopf- und Halsoperationen sowie in der Neurochirurgie oder bei der diagnostischen und therapeutischen Behandlung chronischer Schmerzen (z. B. Kopfschmerzerkrankungen muskulärer und nervöser Genese) verwendet.
Häufige Gründe für die Anästhesie der Kopfhaut sind die Reparatur einer Platzwunde, die Entfernung von Fremdkörpern oder die Untersuchung von Kopfhautwunden und die Drainage von Abszessen oder subduralen Hämatomen.
In der Neurochirurgie kann es während einer Kraniotomie aufgrund von algogenen oder reflexogenen Ereignissen zu unerwünschten hämodynamischen Reaktionen kommen (Einsetzen der kranialen Stifte des Mayfield-Kopfhalters, Inzision der Kopfhaut, Kraniotomie und Durainzision). Diese Reaktionen können durch Lokal- oder Regionalanästhesie moduliert werden, mit dem zusätzlichen Vorteil einer postoperativen Analgesie.
Lokalanästhesie für die Kopfhautblockade ist bei der intraoperativen Anästhesiebehandlung von Patienten, die sich einer Kraniotomie im Wachzustand unterziehen, unerlässlich Lokale Kopfhautnervenblockaden sind besonders nützlich, wenn die Mitarbeit des Patienten für Funktionstests während des neurochirurgischen Eingriffs erforderlich ist, wie z. Resektionen von Läsionen, die sich in der Nähe oder innerhalb funktionell wesentlicher motorischer, kognitiver oder sensorischer kortikaler Bereiche befinden.
Infiltrationsanästhesie
Alle an der Empfindlichkeit der Kopfhaut beteiligten Nerven werden oberflächlich und für Anästhetika zugänglich. Zur Nervenblockade der gesamten Kopfhaut ist eine umlaufende Infiltration von Lokalanästhesielösung (mit 1:200,000 Epinephrin) oberhalb einer gedachten Linie, die vom Hinterhaupthöcker zu den Augenbrauen gezogen wird, entlang des oberen Ohrrandes notwendig. Etwa 30 ml werden benötigt, um diese Ringnervenblockade um die Kopfhaut herum durchzuführen.
„Regionale Nervenblockade“-Technik
Bei der Technik der „regionalen Nervenblockade“ werden die N. supraorbitalis und N. supratrochlearis beim Austritt aus der Orbita mit einer intradermalen Nadel blockiert.
• Die N. auriculotemporales werden 1.5 cm vor dem Ohr auf Höhe des Tragus blockiert (siehe Abschnitt über regionale Nervenblockaden des äußeren Ohrs).
• Die postaurikulären Äste der N. auricularis major werden 1.5 cm hinter dem Ohr auf Höhe des Tragus blockiert (siehe Abschnitt über regionale Nervenblockaden des äußeren Ohrs).
• Die großen und kleinen N. occipitalis werden durch Infiltration entlang der oberen Nackenlinie etwa auf halbem Weg zwischen Hinterhaupthöcker und Warzenfortsatz blockiert (siehe Abschnitt GON-Nerv-Blockade).
Komplikationen
Die häufigste Komplikation im Zusammenhang mit der Anästhesie der Kopfhaut ist die Bildung von Hämatomen an der Injektionsstelle. Es wird empfohlen, vorsichtig abzusaugen, um eine potenziell intravaskuläre Injektion zu vermeiden; Aufgrund der hohen Vaskularität der Kopfhaut wird die Verwendung einer verdünnten Anästhesielösung mit 1: 100,000 oder 1: 200,000 Epinephrin normalerweise als sicher angesehen, um toxische Arzneimittelspiegel im Plasma zu verhindern.
FAZIT
Eine Reihe von Nervenblockade Verfahren können für chirurgische Eingriffe im Gesicht und auf der Kopfhaut eingesetzt werden. Der gesamte Gesichtsbereich kann mit fünf einfachen Nervenblockaden anästhesiert werden, was eine ausreichende Anästhesie für Hauteingriffe sowie die perioperative Schmerzbehandlung bei orthopädischen, kraniofazialen und Krebsoperationen bietet.
Dieser Text ist ein Inhaltsbeispiel aus der Kompendium der Regionalanästhesie auf dem NYSORA LMS.
NYSORAs Kompendium der Regionalanästhesie ist einfach der umfassendste und praktischste Lehrplan für Regionalanästhesie von A bis Z mit NYSORAs Premium-Inhalten. Im Gegensatz zu Lehrbüchern und E-Books wird das Kompendium kontinuierlich aktualisiert und enthält die neuesten Videos, Animationen und visuellen Inhalte von NYSORA.
Das Kompendium ist einer von mehreren Goldstandard-Bildungskursen im Lernsystem von NYSORA (das NYSORA LMS) und die Registrierung bei NYSORALMS.com ist gratis. Der VOLLSTÄNDIGE Zugriff auf das Kompendium basiert jedoch auf einem Jahresabonnement, da eine Armee von Illustratoren, Videoeditoren und ein Schulungsteam erforderlich sind, um es weiterhin zum BESTEN Werkzeug für die Schulung in allen Bereichen der Regionalanästhesie zu machen. Während Sie sich das Kompendium als E-Book über Steroide vorstellen können, wird Ihnen eine schnelle Probefahrt in Echtzeit ein Gefühl dafür geben, wie unglaublich das Kompendium wirklich ist. Ihr Abonnement wird die Art und Weise verändern, wie Sie über Regionalanästhesie lesen:
- Visuell lernen: Alles Regionale, einschließlich Wirbelsäulen-, Epidural- und Nervenblockadeverfahren und Behandlungsprotokolle
- Sehen Sie sich Schritt-für-Schritt-Techniken für über 60 Nervenblockaden an
- Greifen Sie auf die sagenumwobenen Illustrationen, Animationen und Videos von NYSORA zu (z. B. Reverse Ultrasound Anatomy)
- Greifen Sie über die Desktop-Plattform und die mobile App auf RA-Informationen auf jedem Gerät zu
- Erhalten Sie Echtzeit-Updates
- Review-Infografiken zur Prüfungsvorbereitung (z. B. EDRA)
- Verwenden Sie den Community-Feed mit echten Falldiskussionen, Bildern und Videos, die von Abonnenten und weltweit führenden Experten gleichermaßen gepostet und diskutiert werden.
Auch wenn Sie das Kompendium nicht abonnieren möchten, registrieren Sie sich doch beim NYSORA LMS, erfahren Sie als Erster, was es Neues in der Regionalanästhesie gibt, und beteiligen Sie sich an Fallbesprechungen.
Hier ist, wovon sich die Aktivität ernährt NYSORA LMS sieht aus wie:
Wir sind davon überzeugt, dass, sobald Sie das erleben Kompendium auf die NYSORA LMS, und Sie werden nie wieder zu Ihren alten Büchern zurückkehren, und Ihr Abonnement wird dazu beitragen, NYSORA.com für den Rest der Welt kostenlos zu halten.
Zusätzliche Lektüre
- Suresh S, Bellig G: Regionalanästhesie bei einem Neugeborenen mit sehr geringem Geburtsgewicht für einen neurochirurgischen Eingriff. Reg Anesth Pain Med 2004;29:58–59.
- Suresh S, Wagner AM: Kopfhautexzisionen: Dem Schmerz „vorbeikommen“. Pediatr Dermatol 2001;18:74–76.
- Dimitriou V, Iatrou C, Malefaki A, Pratsas C, Simopoulos C, Voyagis GS: Blockade von Ästen des Augennervs bei der Behandlung von akuten Migräneattacken. Mittlerer Osten J Anesthesiol 2002;16:499–504.
- Gewinnen Sie P, Thuret G, Chiquet C, et al: Gesichtsanästhesie-Nervenblockaden bei der Behandlung von akuten Schmerzen während Augenzoster. J. Fr. Ophtalmol 2003; 26:7–14.
- Bosenberg AT: Nervenblockaden von Gesicht und Hals. Tech Reg Anesth Pain Manag 1999;3:196–203.
- Bosenberg AT, Kimble FW: Infraorbitale Nervenblockade bei Neugeborenen zur Lippenspaltenkorrektur: Anatomische Studie und klinische Anwendung. Br J Anaesth 1995; 74:506–508.
- Prabhu KP, Wig J, Grewal S: Die bilaterale infraorbitale Nervenblockade ist der periinzisionalen Infiltration zur Analgesie nach der Reparatur einer Lippenspalte überlegen. Scand J Plast Reconstr Surg Hand Surg 1999;33:83–87.
- Higashizawa T, Koga Y: Wirkung einer infraorbitalen Nervenblockade unter Vollnarkose auf den Verbrauch von Isofluran und postoperative Schmerzen bei der endoskopischen endonasalen Kieferhöhlenchirurgie. J. Anesth 2001;15: 136–138.
- McAdam D, Muro K, Suresh S: Die Verwendung der infraorbitalen Nervenblockade zur postoperativen Schmerzkontrolle nach transsphenoidaler Hypophysektomie. Reg Anesth Pain Med 2005;30:572–573.
- Tsui BC: Ultraschallbildgebung zur Lokalisierung von Foramina bei oberflächlicher Trigeminusblockade. Can J Anaesth 2009;56:704–706.
- Mesnil M, Dadure C, Captier G, et al: Ein neuer Ansatz für die perioperative Analgesie der Gaumenspaltenreparatur bei Säuglingen: die bilaterale suprazygomatische Maxillarisblockade. Paediatr Anaesth 2010;20:343–349.
- Han KR, Kim C, Chae YJ, Kim DW: Wirksamkeit und Sicherheit von hochkonzentriertem Lidocain zur Trigeminusblockade bei Patienten mit Trigeminusneuralgie. Int J Clin Pract 2008;62:248–254.
- Sola C, Raux O, Savath L, Macq C, Capdevila X, Dadure C: Ultraschallführungseigenschaften und Effizienz von suprazygomatischen Oberkiefernervenblockaden bei Säuglingen: Eine deskriptive prospektive Studie. Kinderanästhesie 2012; 22:841–846.
- Giles WC, Iverson KC, King JD, Hill FC, Woody EA, Bouknight AL: Inzision und Drainage, gefolgt von einer Matratzennahtreparatur eines Ohrhämatoms. Laryngoskop 2007;117:2097–2099.
- Brown DJ, Jaffe JE, Henson JK: Fortschrittliches Wundmanagement. Emerg Med Clinic North Am 2007;25:83–99.
- Suresh S, Barcelona SL, Young NM, Seligman I, Heffner CL, Cote CJ: Postoperative Schmerzlinderung bei Kindern, die sich einer Tympanomastoid-Operation unterziehen: Ist eine regionale Nervenblockade besser als Opioide? Anesth Analg 2002;94:859–862, Inhaltsverzeichnis.
- Cregg N, Conway F, Casey W: Analgesie nach Otoplastik: Regionale Nervenblockade vs. lokalanästhetische Infiltration des Ohrs. Kann J Anaesth 1996; 43:141–147.
- Suresh S, Voronov P: Kopf- und Nackenblockaden bei Säuglingen, Kindern und Jugendlichen. Paediatr Anaesth 2012;22:81–87.
- Loukas M, El-Sedfy A, Tubbs RS, et al: Identifizierung von Orientierungspunkten der größeren Okzipitalnerven zur Behandlung von Okzipitalneuralgie. Folia Morphol (Warsz) 2006;65:337–342.
- Greher M, Moriggl B, Curatolo M, Kirchmair L, Eichenberger U: Sonographische Visualisierung und ultraschallgeführte Blockade des N. occipitalis major: Ein durch anatomische Dissektion bestätigter Vergleich zweier selektiver Techniken. Br. J. Anaesth 2010;104:637–642.
- Pinosky ML, Fishman RL, Reeves ST, et al.: Die Wirkung der Bupivacain-Schädelnervenblockade auf die hämodynamische Reaktion auf die Kraniotomie. Anesth Analg 1996;83:1256–1261.
- Nguyen A, Girard F, Boudreault D, et al: Kopfhautnervenblockaden verringern die Schwere der Schmerzen nach Kraniotomie. Anesth Analg 2001;93:1272–1276.
- Bilotta F, Rosa G: „Anästhesie“ für die Wach-Neurochirurgie. Curr Opin Anaesthesiol 2009;22:560–565.
- Sinha PK, Koshy T, Gayatri P, Smitha V, Abraham M, Rathod RC: Anästhesie für die Kraniotomie im Wachzustand: Eine retrospektive Studie. Neurol India 2007;55:376–381.